Задняя продольной связки шейного отдела позвоночника
Хирургическая анатомия связок шейного отдела позвоночника
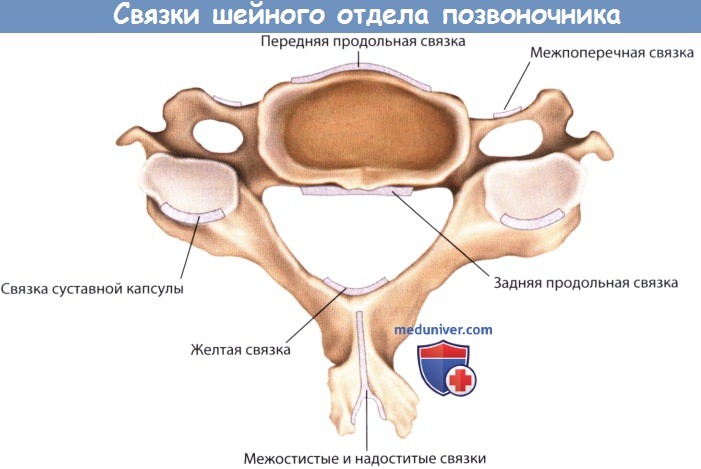
Связки представляют из себя многослойные структуры, состоящие из эластина и коллагена. Связки обеспечивают нормальные движения позвоночника, сдерживая движения с чрезмерной амплитудой, симметричное выравнивание структур позвоночника и стабильность межпозвонковых суставов. В выполнении этих функций в шейном отделе позвоночника, ниже осевого позвонка, задействовано множество связок.
В норме, связка отвечает на растяжение, а эффект зависит от морфологии связки и рычага силы воздействия. При этом следует учитывать анатомическое расположение и возможную силу связки; то есть связки, находящиеся дальше всего от оси вращения при действии силы, имеют максимальную силу сопротивления.
Связки с выпуклой стороны кривизны позвоночника обычно сильнее. Очень сильная связка, функционирующая на коротком рычаге от оси вращения силы может вносить меньший вклад в стабильность позвоночника, чем более слабая связка, расположенная на более длинном рычаге.
а) Передняя продольная связка шейного отдела позвоночника. Передняя продольная связка прикреплена к передней поверхности тел позвонков и межпозвонковых дисков. В целом связка протягивается от основания черепа до крестца, а с учетом ее фиксации к передней части межпозвонкового диска, функционирует связка как передняя соединительная лента, предотвращающая переразгибание подвижных частей.
Передняя продольная связка состоит из продольных волокон, уложенных многослойно; поверхностные волокна протянуты на 4-5 уровней, средний слой связывает тела позвонков и межпозвонковые диски трех уровней, а глубокие волокна соединяют только смежные замыкательные пластинки. Передняя продольная связка имеет наибольшую толщину на вогнутой поверхности тела позвонка, соединяясь в этом месте с надкостницей.
б) Задняя продольная связка шейного отдела позвоночника. Задняя продольная связка прикреплена к межпозвонковым дискам на задней поверхности позвоночника. Связку формируют продольные волокна, которые также протянуты вдоль всего позвоночника. Верхний конец связки веерообразно расширен и образует покровную мембрану, а нижний продолжается до крестца. Основная функция задней продольной связки представлена сопротивлением превышению амплитуды сгибания.
Волокна связки проходят тонким слоем над межпозвонковым диском и расширяются на уровне середины тела позвонка; таким образом, место наиболее частого образования грыжи межпозвонкового диска — это задняя околосрединная зона. Глубокий слой волокон связывает только смежные позвонки, а более сильный поверхностный слой соединяет несколько уровней. Глубокие волокна очень плотно прилегают к фиброзному кольцу, но свободно соединены с телом позвонка, где их слой значительно тоньше.
В норме, связочный аппарат, расположенный кзади от межпозвонковых дисков, функционирует как задняя соединительная лента, защищающая от избыточного сгибания. Хотя задняя продольная связка является достаточно сильной связкой, играющей роль в защите от превышения амплитуды сгибания, с точки зрения биомеханики, вклад связки в выполнение ее функции минимален, среди всех связок с той же функцией. Это связано с длинной ее рычага, или дистанцией от оси вращения при приложении силы; чем дальше связка находится от оси вращения, тем больший вклад в сопротивление она вносит.
Например, в убывающем порядке сила сопротивления некоторых связок избыточному сгибанию располагается следующим образом: связка суставной капсулы, желтая связка, задняя продольная связка.
в) Желтые связки. Желтые связки представлены сегментированными прерывистыми связками, состоящими из эластина и имеющими желтую окраску. Эти связки имеют наибольшее процентное содержание эластина во всем теле. Желтые связки пересекают пластинки дуг позвонков, по типу кровли, и сформированы из широких, парных связок, соединяющих смежные пластинки дуг с каждой стороны. Каждая связка начинается от гребня на нижней половине передней поверхности нижележащей пластинки дуги позвонка и продолжается до внутренней поверхности смежной вышележащей пластинки.
Продольное расщепление по срединной линии и способность не ослабляться при избыточном растяжении снижают риск сгибания связок при стандартном разгибании позвоночника; таким образом снижается вероятность сдавления твердой мозговой оболочки. Связки продолжаются в боковом направлении и соединяются с передней частью капсулы межпозвонкового сустава.
г) Связка суставной капсулы. Связка суставной капсулы состоит из волокон, ориентированных перпендикулярно относительно суставных поверхностей межпозвонковых суставов. Связки скрепляют смежный позвонок с суставом и играют роль в ограничении сгибания и вращения. В нормальном физиологическом состоянии, связки расслаблены, но они натягиваются при увеличении амплитуды движений. В шейном отделе позвоночника связки длиннее и натянуты свободнее.
д) Выйная связка. Выйная связка состоит из межостистых и надостистых связок. Межостистая связка, содержащая, в основном, эластин, расположена между смежными остистыми отростками. Надостистая связка, также со значительным содержанием эластина, в шейном отделе позвоночника представлена только на уровне позвонка С7; верхушка позвонка С7 является самой верхней точкой связки.
Вместе эти две связки формируют выйную связку, которая протянута от иниона до остистого отростка позвонка С7, разделяя околопозвоночную мускулатуру и выполняя роль места прикрепления выйных мышц и бессосудистой линии рассечения тканей при заднем срединном доступе. Функция связки заключается в крайне значительном ограничении амплитуды сгибания благодаря ее длинному рычагу приложения силы.
е) Межпоперечные связки. Межпоперечные связки соединяют смежные поперечные отростки и играют незначительную роль в биомеханике шейного отдела позвоночника.
Связки средней и нижней частей шейного отдела позвоночника.
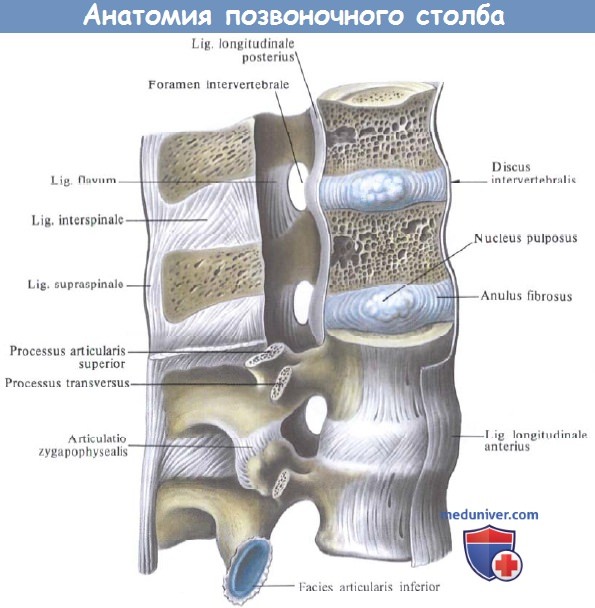
Связки и суставы позвоночного столба; вид справа.
Учебное видео анатомии соединений позвонков между собой и с ребрами

– Также рекомендуем “Хирургическая анатомия фасций в шейном отделе позвоночника”
– Посетите весь раздел посвященной “Нейрохирургии.”
Оглавление темы “Нейрохирургия среднего и нижнего сегментов шейного отдела позвоночника.”:
- Хирургическая анатомия среднего и нижнего сегментов шейного отдела позвоночника
- Хирургическая анатомия спинного мозга в шейном отделе позвоночника
- Хирургическая анатомия сосудов и нервов в шейном отделе позвоночника
- Хирургическая анатомия связок шейного отдела позвоночника
- Хирургическая анатомия фасций в шейном отделе позвоночника
- Хирургическая анатомия мышц шейного отдела позвоночника
- Хирургическая анатомия треугольников в шейном отделе позвоночника
Источник
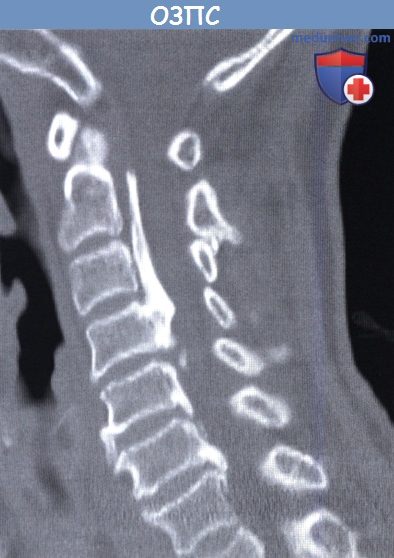
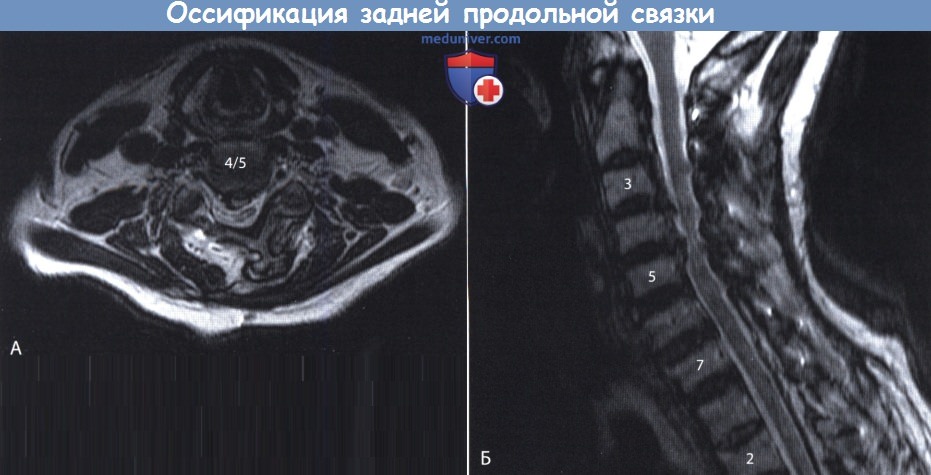
Оссификация задней продольной связки позвоночника (ОЗПС, OPLL) – причины, классификация, клиника, диагностикаОссификация задней продольной связки позвоночника (ОЗПС или OPLL) может проявиться как миелопатия, радикулопатия или миелорадикулопатия. Кальцификация и утолщение задней продольной связки (ЗПС) при этом заболевании приводит к уменьшению просвета позвоночного канала и, как следствие, может вызвать компрессию невральных компонентов. После первого сообщения в 1838 году ОЗПС была выделена в самостоятельную нозологическую единицу только в 1960 году. Последние достижения в техническом развитии лучевой визуализации, в частности КТ и МРТ, значительно упростили диагностику этого заболевания. За последние двадцать лет было разработано несколько хирургических способов лечения. В статьях на сайте будут описаны патогенез болезни, особенности хирургического лечения и исходы. а) Частота встречаемости оссификации задней продольной связки позвоночника (ОЗПС). Наиболее часто, с частотой 1,9-4,3%, это заболевание встречается у представителей азиатской расы. В других этнических группах этот процент ниже. Например среди североамериканцев это показатель составляет 0,01-1,7%. Несмотря на низкую встречаемость, среди страдающих миелопатией шейного отдела оссификация задней продольной связки позвоночника (ОЗПС) выявляется в 20-25% случаев в США и 27% случаев в Японии. ОЗПП в два раза чаще встречается у мужчин старше 50 лет. Типичная локализация оссификации задней продольной связки позвоночника (ОЗПС) — шейный отдел позвоночника (70-95%); оставшаяся доля распределена между грудным и поясничным отделом, при этом сегменты С4-С6, Т4-Т7 и L1-L2 страдают чаще всего. б) Патофизиология. Хотя точные причины оссификации задней продольной связки позвоночника (ОЗПС) остаются невыясненными, очевидно, что основную роль в развитии этого заболевания играет наследственная предрасположенность. Изучение этой закономерности привело к тому, что в 25% случаев была показана родственная связь первой степени между заболевшими. Недавно в работах проведенных in vivo и in vitro был определен ген, отвечающий за передачу предрасположенности к этому состоянию. Это подтверждает мнение о том, что оссификация задней продольной связки позвоночника (ОЗПС) возможно имеет многофакторную природу наследования. Обнаружена также клиническая взаимосвязь между ОЗПС и другими расстройствами — распространенным идиопатическим гиперостозом, анкилозирующим спондилитом, ожирением, диабетом, акромегалией и гиперпатиреоидизмом. Несмотря на то, что оссификация задней продольной связки позвоночника (ОЗПС) имеет мультифакторную природу, несколько генов недавно были обозначены как ключевые звенья патогенеза этого заболевания. Один из них — COL11А2. Он кодирует а-2 цепь коллагена XI типа. Многие авторы также указывают на четкую взаимосвязь между полиморфизмом мононуклеотидов и склонностью к развитию ОЗПС. Фактор роста опухоли β (ФРО β) тоже имеет взаимосвязь с ОЗПС, так как известна его роль в регуляции размножения мезенхимальных клеток. Некоторыми учеными показана связь между оссификацией задней продольной связки позвоночника (ОЗПС) и специфическим полиморфизмом, как с помощью рентгенографии, так и по клиническим данным. Другим потенциальным тригером считается нуклеотидпирофосфатаза (известная, как ингибитор кальцификации), с помощью которой было показано развитие спонтанной ОЗПС у лабораторных мышей. И хотя хирургическая тактика продолжает играть ведущую роль в лечении, углубление знаний о генетической связи с ОЗПС позволяет надеяться на то, что в конечном счете лечение на уровне гена может оказаться профилактическим. В классификации Hirabayashi выделяют четыре типа оссификации задней продольной связки позвоночника (ОЗПС): В Японии процентное соотношение этих типов составило 39%, 27%, 29%, и 7,5% соответственно. в) Клиника оссификации задней продольной связки позвоночника (ОЗПС). Хотя представленные варианты во многом зависели от уровня и степени поражения, миелопатия, радикулопатия и боль в шее наиболее частые симптомы ОЗПС. Эпштейн, анализируя данные, полученные при обследовании 120 человек (из которых 51 были ее собственными пациентами), доложила, что 84% страдали миелопатией, которая была вызвана тяжелой неврологической дисфункцией Ranawat За и 36 степени. Радикулопатия с нарушением чувствительности наблюдалась в 47% случаев, а боль в шее в 43%. Эти симптомы присутствовали в среднем 13,3 месяца во время обследования. Большинство пациентов с оссификацией задней продольной связки позвоночника (ОЗПС) (70-85%) отмечали постепенное начало симптоматики. Другие (15-30%) обратились с резко развившимся неврологическим дефицитом, зачастую после незначительной травмы шеи. В исследованиях Matsanuga 207 пациентов с миелопатией было показано, что 37% из них отмечали ухудшение в течение последующих 10 лет, а у 170 пациентов, изначально не имеющих миелопатии, только в 16% она развилась за тот же срок. В некоторых сообщениях прослеживается обратная корреляция между продолжительностью заболевания и восстановлением. г) Рентгенологическая картина. До появления КТ диагноз оссификации задней продольной связки позвоночника (ОЗПС) основывался на данных рентгенографии позвоночника в боковой проекции. Этот вид исследования остается важнейшим в определении стабильности у пациентов с ОЗПС и нестабильностью более чем 3,5 мм подвывиха, 20° угловой деформации или разницей в 2 мм между остистыми отростками. КТ с реконструкцией в сагиттальной плоскости представляет собой эффективный инструмент дифференциальной диагностики оссификации задней продольной связки позвоночника (ОЗПС). С помощью КТ также можно определить диаметр позвоночного канала и поперечный размер спинного мозга, то есть факторы, определяющие показания к операции. КТ в предоперационном периоде позволяет понять объем внедрения ОЗПС в твердую оболочку спинного мозга или ее перфорации и классифицировать пациентов по объему утечки ликвора в послеоперационном периоде. В дополнение к КТ миелография позволяет более детально обследовать уровень сдавления невральных компонентов. Выполнние МРТ необходимо у пациентов с ОЗПС для оценки продолжительности компрессии и выявления отека спинного мозга, который хорошо определяется в Т2-режиме и имеет непосредственную связь с исходом заболевания. Уплотненная связка обычно визуализируется как площадка с сигналом низкой интенсивности, как в режиме Т1, так и Т2. МРТ в положении флексии и экстензии позволяет определить изменения в просвете позвоночного канала и выявить признаки компрессии спинного мозга.
– Также рекомендуем “Техника операции при оссификации задней продольной связки позвоночника (ОЗПС, OPLL)” Оглавление темы “Оссификация задней продольной связки позвоночника (ОЗПС, OPLL).”:
|
Источник
Техника операции при оссификации задней продольной связки позвоночника (ОЗПС, OPLL)
У пациентов с прогрессированием симптоматики, несмотря на консервативное лечение, хирургические методы включают ламинэктомию, ламинэктомию и остеосинтез, и сочетание последнего с ламинопластикой или передней декомпрессией. Решение о проведении операции осложнено выбором наиболее приемлемого доступа и отсутствием данных, которые укладывались бы в понятие «стандарт».
В каждом отдельном случае необходимо учитывать множество факторов, включая возраст пациента, размер и локализацию очага, степень стеноза, выраженность лордоза или кифоза и особенности симптоматики.
а) Ламинэктомия при оссификации задней продольной связки (ОЗПС). Ламинэктомия выполняется безопасным и простым доступом для декомпрессии невральных элементов при условии сохраненного шейного лордоза. Задняя декомпрессия лордоза позволяет удерживать спинной мозг на расстоянии от увеличенной в размере кальцинированной задней продольной связки, однако подобная процедура на кифотически измененном шейном отделе может привести к небольшому облегчению, так как спинной мозг остается в контакте с элементами передней колонны. В дополнение к этому 30-40% пациентов имеют риск развития кифотической деформации после удаления задних, удерживающих напряжение, отделов. Kato в своих работах сообщил о 53 случаях применения только ламинэктомии.
Изначально у 44,2% пациентов неврологический дефицит был компенсирован, в отдаленном периоде клиническое обследование выявило прогрессирование кифотической деформации у 47% пациентов, а у 70% пациентов отрицательная динамика оссификации задней продольной связки позвоночника (ОЗПС) была подтверждена при рентгенографии.
Ламинэктомия как монолечение хорошо подходит для пожилых пациентов с полисегментарной формой болезни, сохраняя лордоз, ограничивая движения в шейном отделе и распространенность оссификации задней продольной связки позвоночника (ОЗПС). Более подробно ламинэктомия рассмотрена в другой главе.
б) Ламинэктомия и остеосинтез. Необходимость в задней фиксации после декомпрессии посредством ламинэктомии вызвана сегментарной недостаточностью, кифотической деформацией шейного отдела или проведением декомпрессии, выходящей за шейногрудной переход. Применение дополнительно остеосинтеза приводит к улучшению. В той же степени, как и при монотерапии ламинэктомией, он значительно снижает риск развития кифотической деформации и прогрессирования нестабильности позвоночника.
Фиксация за латеральные массы или транспедикулярная фиксация несет риск возможного кровотечения, повреждения корешков спинного мозга, несостоятельности конструкции, распространения болезни на смежные сегменты, а в отдаленном периоде несращения. Техники фиксации из заднего доступа, в том числе за латеральные массы были описаны ранее.
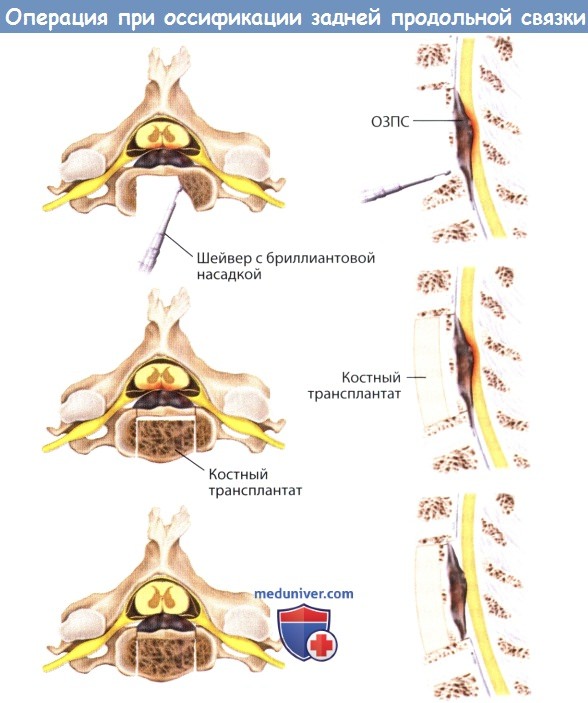
в) Техника операции через передний доступ. Передняя декомпрессия позвоночного канала за счет частичного или полного удаления позвонка с дальнейшей его заменой трансплантатом и выполнением остеосинтеза считается альтернативой операции из заднего доступа. Корпэктомия через передний доступ и остеосинтез могут предотвратить кифотическую деформацию и позволяют выполнить декомпрессию за счет непосредственного воздействия на кальцинированную связку. При переднем доступе существует вероятность развития некоторых тяжелых осложнений, таких как интраоперационное кровотечение (высокий риск), повреждение твердой мозговой оболочки, сохранение неврологического дефицита по причине недостаточно полной декомпрессии, развитие ложных суставов при вовлечении в остеосинтез более трех уровней.
В недавнем докладе Li и Dai были изложены хирургические осложнения при переднем доступе в лечении оссификации задней продольной связки позвоночника (ОЗПС) шейного отдела и представлены 27 работ, где описывались 1500 пациентов. Хотя в большинстве исследований уделено внимание хирургическим осложнениям (5,2-57,6%), интересно, что значительная разница между осложнениями из переднего (24,3%) и заднего доступа (25,4%) отсутствовала.
При планировании операции через передний доступ необходимо выяснить некоторые особенности. Хотя некоторые хирурги предлагают удалять все кальцинированные элементы, это увеличивает риск повреждения дурального мешка. Альтернативной техникой, которая способна обеспечить адекватную декомпрессию считается создание подвижного сегмента кости. Это может быть достигнуто путем истончения тела позвонка с сохранением задней его части и оссифицированной задней продольной связки (ЗПС) с последующим рассверливанием маленьких желобов по бокам канала. Затем среднюю часть кости можно сместить вентральнее позвоночного канала.
г) Комбинированные передние и задние доступы при оссификации задней продольной связки позвоночника (ОЗПС). В случае полисегментарного поражения ОЗПС у молодых пациентов Epstein описала использование «огибающей» хирургической техники. Она доложила о 25 успешных операциях у 26 пациентов с многоуровневой передней корпэктомией и остеосинтезом с последующей декомпрессией за счет ламинэктомии и заднего остеосинтеза. Улучшения отмечены на три балла и выше по шкале Nurick, при этом большинство пациентов при обследовании были оценены от нуля до одного балла по шкале Nurick. Столь перспективный вариант лечения необходимо предварительно соотнести со всеми рисками перед применением на практике, ведь, как правило, этот способ достаточно индивидуальный.

Создание подвижного сегмента из переднего доступа при ОЗПС.
д) Ламинопластика при оссификации задней продольной связки позвоночника (ОЗПС). В попытке предотвратить развитие кифоза после ламинэктомии и вторичной компрессии, замещающими пластинку дуги мягкими тканями, в качестве альтернативного лечения была предложена ламинопластика. В недавно проведенном анализе результатов ламинопластики Ratliff и Cooper попытались оценить ее преимущества, используя шкалу для оценки миелопатии Японского ортопедического общества (ЯОО).
Они обнаружили широкий диапазон результатов — от 20% до 80% со средним значением 55%. Эти данные сравнили с подобными при ламинэктомии со средним результатом 54% за тот же период и 48% за следующие пять лет. Matz в своем докладе недавно сообщил о необходимости использования ламинопластики в классе III при лечении ОЗПС шейного отдела. Автор сообщил об улучшении состояния по сравнению с консервативным лечением в 55-60% случаев.
Ratliff и Cooper сообщили о развитии кифоза после ламинопластики в 10% случаев, а в 35% о нарушении оси шейного отдела, хотя эти данные не были рассмотрены как снижение лордоза или увеличение кифотической деформации. Также были описаны 50% случаев восстановления объема движений и 40% рецидива стеноза. Частота послеоперационных болей в шейном отделе колебалась от 6 до 60%, и не было найдено ни одного свидетельства замедления мышечной атрофии в случаях применения ламинопластики и ламиноэктомии.
Как минимум в 70% случаев происходило восстановление мускулатуры шеи на участке операции после ламинопластики с отсутствием корреляции между степенью выраженности атрофии и искривлением позвоночника. Точно не ясно какая степень целостности задних отделов, удерживающих напряжение, обеспечивает сохранение объема движений.
Авторы сделали вывод о том, что в литературе еще недостаточно данных о преимуществах ламинопластики, чтобы считать ее выполнение стандартом у всех пациентов с ОЗПС. Как и другие вмешательства, ламинопластика должна применяться индивидуально, исходя из особенностей течения болезни.
Случаи послеоперационного пареза С5-корешка после декомпрессии шейного отдела при оссификации задней продольной связки позвоночника (ОЗПС) колеблются от 4,6% до 16,3%. Это хорошо известное осложнение после декомпрессии шейного отдела, однако его относительная частота после операции по поводу ОЗПС кажется большей, чем в случае дегенеративного шейного спондилеза. И хотя точная причина паралича спинномозгового нерва С5 остается спорной, большинство авторов сообщают о хороших результатах консервативного лечения.
1. Виды ламинопластики. Ламинопластика была популяризирована во второй половине 70-х годов доктором Hirabayashi. С того времени возникло множество модификаций техники этой операции, приводящей к снижению послеоперационного кифоза. Многие из них описаны в литературе и схематически представлены на рисунке ниже.
Развитие этих методик в большинстве случаев происходило из-за отсутствия соответствующих систем для стабилизации. Недавно предложенные костные трансплантаты-спейсеры и небольшие титановые пластины позволяют выполнять простую и эффективную фиксацию. Ламинопластика по типу «открытой двери» с использованием титановых минипластин позволяет избежать использования стальных имплантов и улучшает визуализацию при МРТ. Ламинопластика по типу «открытой двери» с использованием трансплантата и пластин описана ниже. Необходимо понимать, что результат любого типа ламинопластики в значительной степени зависит от опыта его использования хирургом.
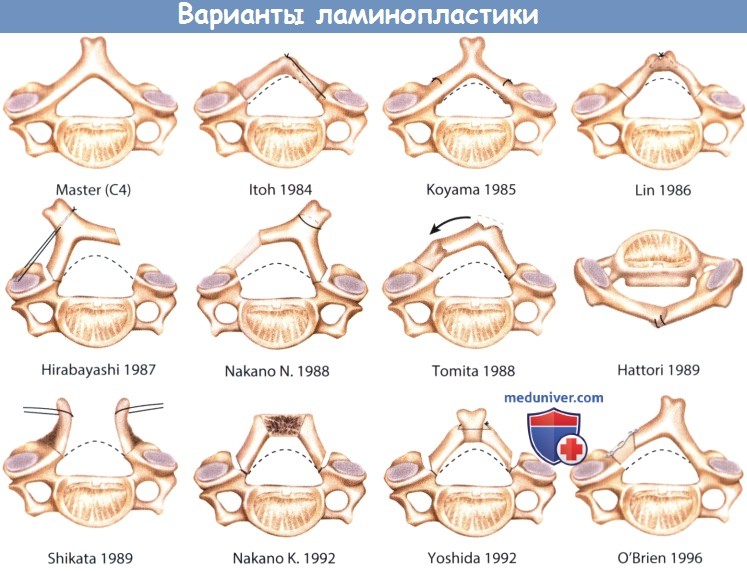
Варианты ламинопластики при оссификации задней продольной связки позвоночника (ОЗПС, OPLL).
2. Показания для ламинопластики при оссификации задней продольной связки позвоночника (ОЗПС):
– Миелопатия.
– Прогрессирующая радикулопатия шейного отдела позвоночника или ее рецидив.
– Минимум 10° шейного лордоза от С2 до С7.
– ОЗПС менее 7 мм.
– Стеноз позвоночного канала менее 50%.
– Пациенты моложе 60 лет.
– Гипермобильность шейного отдела.
3. Противопоказания:
– Кифоз шейного отдела.
– Сегментарный вид оссификации задней продольной связки позвоночника (ОЗПС).
– Сегментарная нестабильность.
– Пожилые пациенты с фоновыми заболеваниями.
е) Техника ламинопластики по типу «открытой двери»:
1. Оборудование:
– Операционный стол совместимый с выполнением рентгенографии.
– Рентгеновская установка по типу С-дуги.
– Система мониторинга соматосенсорных и двигательных импульсных потенциалов.
– Налобный фонарь.
– Ранорасширитель с клемарьерой.
– Высокоскоростной шейвер с бриллиантовой насадкой.
– Кюретки прямые и изогнутые. Размеры 3-0; 4-0; 5-0.
– Нейрохирургические кусачки Kerrison.
– Костный трансплантат.
– Аутотрансплантат (остистый отросток, ребро, подвздошный гребень).
– Аллотрансплантат (стружка малоберцовой кости).
– Титановые пластинки для фиксации.
2. Положение пациента и интубация:
– Эндотрахеальный наркоз. Используется интубация в сознании под контролем фиброскопа во избежание переразгибания шейного отдела позвоночника и возможного повреждения спинного мозга.
– Перед переворотом пациента в необходимое положение выполняется мониторирование соматосенсорных и двигательных потенциалов.
– Использование трехточечного фиксатора Mayfield.
– Пациента кладут на живот и фиксируют в головодержателе Mayfield, который прикреплен к операционному столу для обеспечения поддержания нейтрального положения шеи.
– Плечи максимально опущены вдоль туловища для обеспечения обзора при выполнении рентгенографии.
– Повторный мониторинг для подтверждения стабильности сигнала.
– Если планируется использование трансплантата, необходимо подготовить соответствующее операционное поле.
3. Определение места разреза:
– Выполняется рентгеноскопия для определения точной локализации очага и выполнения разреза
– Срединный разрез выполняется на один остистый отросток выше планируемого вмешательства и на один отросток ниже.
4. Подготовка операционного поля:
– Намечается разрез и проводится подготовка операционного поля
– Операционное поле обкладывается по разработанным стандартам.
– При взятии трансплантата выделяется отдельное операционное поле.
– Анестезиолог располагается у головного конца стола, а операционная медсестра — у нижней части стола.
– Освещение и микроскоп располагаются на стороне первого хирурга.
– Рентгеновский аппарат расположен на противоположной стороне от первого хирурга.
5. Разрез и доступ:
– В проекцию разреза подкожно вводится местный анестетик.
– На соответствующем уровне выполняется срединный разрез.
– Монополярный каутер используется для рассечения по срединной линии до остистых отростков.
– Паравертебральные мышцы отслаиваются от остистых отростков и пластинок дуг позвонков поднадкостнично. Необходимо избегать повреждения межостистых связок.
– Особенную осторожность следует проявлять во избежание повреждения фасеток, иногда приводящего к нестабильности и кифозированию.
– Устанавливают два ранорасширителя с клеморьерой в краниальном и каудальном углах раны так, чтобы паравертебральную мускулатуру можно было отвести в латеральном направлении.
– Для предотвращения заднего напряжения и уменьшения развития послеоперационного кифоза может быть использовано одностороннее рассечение мышц.
– По возможности следует избегать повреждения мест прикрепления мышц и связок к остистым отросткам С2 и С7 для исключения послеоперационного болевого синдрома.
6. Ламинопластика:
– Высокоскоростным шейвером выполняют канавки в месте соединения пластинок дуги позвонка и латеральных масс. При этом внутренняя поверхность не должна быть повреждена. Проваливание в позвоночный канал предотвращается созданием небольшого желобка на медиальном крае латеральной массы на глубину, которая позволяет сохранить внутреннюю пластинку дуги позвонка.
– Вскрытие дуги позвонка (слева или справа) должно определяться локализацией патологического очага кости или радикулопатии.
– Оставшуюся кость удаляют с помощью рассверливания или костных кусачек и изогнутой кюретки.
– Пластинку на стороне «петли» истончают, для выполнения поворота освобожденной половины.
– Межостистые связки и желтая связка частично рассекаются на краниальном и каудальном краях ламинопластики.
– Задние элементы ротируют, используя расширитель, сохраняя межостистые связки и желтую связку интактной. Необходимо проявлять осторожность, чтобы не повредить внутреннюю кортикальную пластинку «петлевой» стороны.
– Эпидуральное сращение и венозное сплетение высвобождают, но это может привести к кровотечению, которое необходимо остановить с помощью биполярного каутера или гемостатического порошкообразного сорбирующего желатина (Gelfoam).
7. Костный трансплантат и инструментарий:
– Необходимо избегать использования костного воска, так как он может помешать консолидации.
– Распорку из аллотрансплантата или аутотрансплантата располагают на каждом уровне для поддержания дуги с «открытой» стороны.
– Минипластины фиксируются к дуге позвонка, трансплантату и латеральным массам с помощью винтов под углом, который позволит предотвратить повреждение фасеток.
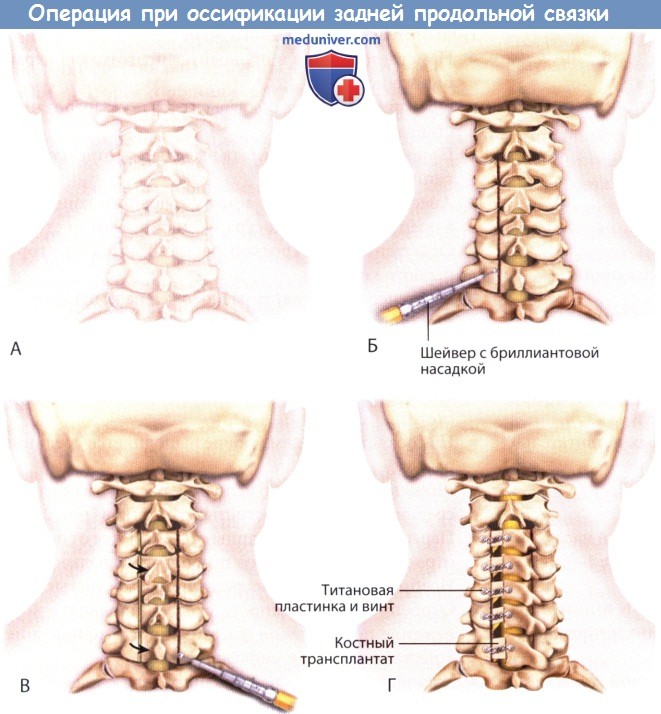
А. Разрез и доступ.
Б. Просверливание желобков.
В. Раздвижение пластины.
Г. Введение костных трансплантатов, металлических пластин, винтов.
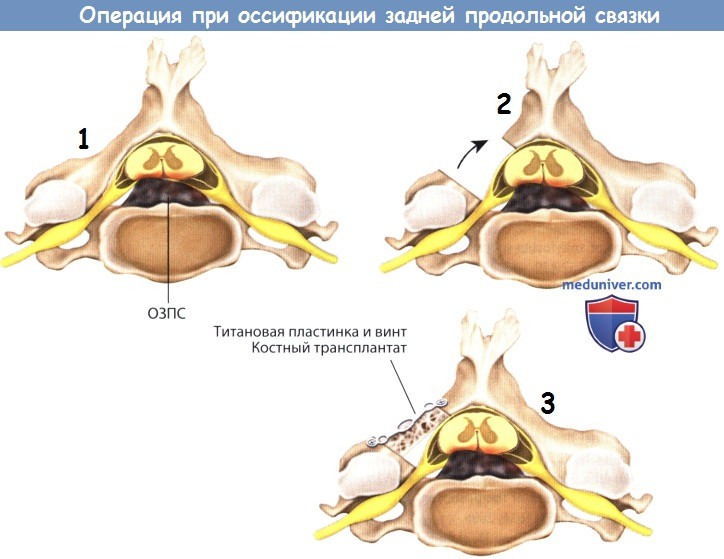
Аксиальная проекция ламинопластики.
8. Ушивание раны:
– Необходим тщательный гемостаз.
– Дренаж выводят на несколько сантиметров каудальнее нижнего угла раны.
– На фасцию накладывают прерывистые швы нитью Vicryl 4-0.
– Для глубоких подкожных слоев используется нить Vicryl 2-0 и прерывистый шов.
– Швы на кожу накладывают нерассасывающейся нитью Monocryl 4-0 с захватом подкожного субфасциального слоя.
ж) Уход после операции по поводу оссификации задней продольной связки (ОЗПС):
– Для подтверждения правильной оси шейного отдела позвоночника, определения положения трансплантата и металлоконструкции необходимо выполнить рентгенографию.
– Предлагается ранняя вертикализация и дыхательная гимнастика.
– Послеоперационный болевой синдром купируется пероральными анальгетиками с возможным назначением коротких курсов внутривенных наркотических средств и мышечных релаксантов.
– Для подтверждения стабильности конструкции рекомендуется выполнить рентгенографию в вертикальном положении после того как пациент будет уже какое-то время ходить.
– При отсутствии осложнений пациенты обычно выписываются из стационара на 2-3 день.
з) Осложнения операции по поводу оссификации задней продольной связки (ОЗПС):
– Осложнения в виде вновь появившегося неврологического дефицита могут присутствовать после выхода из наркоза; они представляют собой вторичные повреждения корешков нервов вследствие отека или травмы, сотрясения спинного мозга или декомпенсации по причине быстрой декомпрессии.
– Внезапное отсутствие движений по причине подвывиха позвонков, острая эпидуральная гематома или смещение трансплантата требуют хирургического лечения.
– Ранний дефицит, включая ущемление корешка С5, развивается вследствие послеоперационного отека или натяжения и имеет хороший прогноз.
– Послеоперационные боли вдоль шеи и надплечий могут появляться у 60% больных, которым была проведена ламинопластика.
– Прогрессирующая симптоматика в течение первой недели после оперативного вмешательства может свидетельствовать о нестабильности шейного отдела или о наличии инфекции.
и) Резюме. В общем, пожилые пациенты с полисегментарной формой ОЗПС с сохранившимся шейным лордозом и отсутствием очевидной нестабильности подходят для проведения ламинэктомии. Металлостеосинтез или ламинопластика могут понадобиться для молодых пациентов или в случаях, где сохранение натяжения задних структур даст преимущества. Передняя декомпрессия должна быть проведена на коротком сегменте и часто требует проведения задней фиксации и декомпрессии.
Разнообразие вариантов хирургического лечения ОЗПС является свидетельством проблем, возникающих при этом заболевании. Как и при большинстве патологических состояний, лечение должно быть индивидуальным. Тщательное обследование пациента, знание особенностей его анатомии, фоновой составляющей влияют на определение выбора доступа в большей степени, чем стандартные установки.
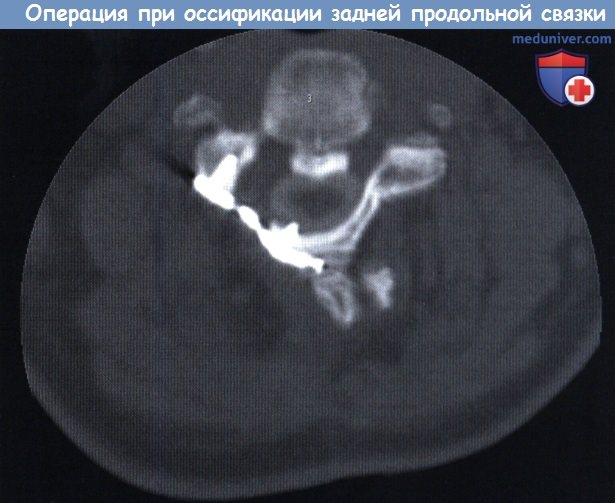
КТ, аксиальная проекция: ламинопластика. Миелограмма шейного отдела позвоночника.
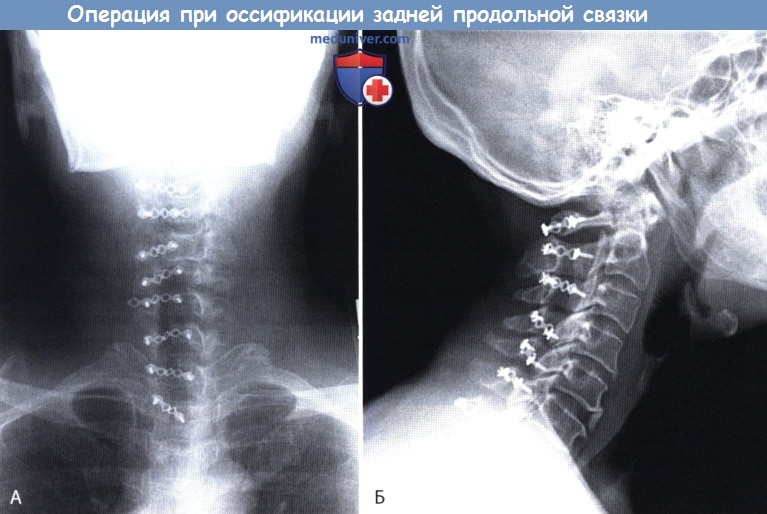
Прямая (А) и боковая (Б) рентгенограммы шейного отдела позвоночника после ламинопластики.
– Также рекомендуем “Хирургическая анатомия переднего доступа к грудному отделу позвоночника”
Оглавление темы “Оссификация задней продольной связки позвоночника (ОЗПС, OPLL).”:
- Оссификация задней продольной связки позвоночника (ОЗПС, OPLL) – причины, классификация, клиника, диагностика
- Техника операции при оссификации задней продольной связки позвоночника (ОЗПС, OPLL)
Источник