Спондилез поясничного отдела позвоночника мрт признаки
Над статьей доктора
Пинаева Н. В.
работали
литературный редактор
Вера Васильева,
научный редактор
Сергей Федосов
и
шеф-редактор
Лада Родчанина
Дата публикации 30 марта 2020Обновлено 30 марта 2020
Определение болезни. Причины заболевания
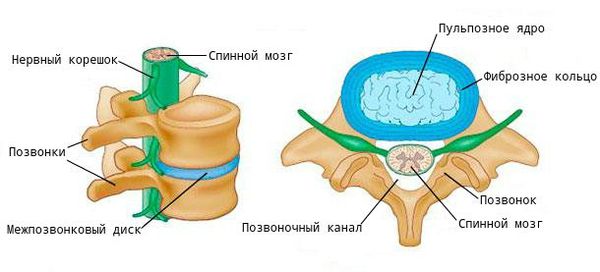
Поясничный спондилёз — одно из осложнений дегенеративных заболеваний позвоночника, которое проявляется изменениями костно-связочных структур поясничного отдела.
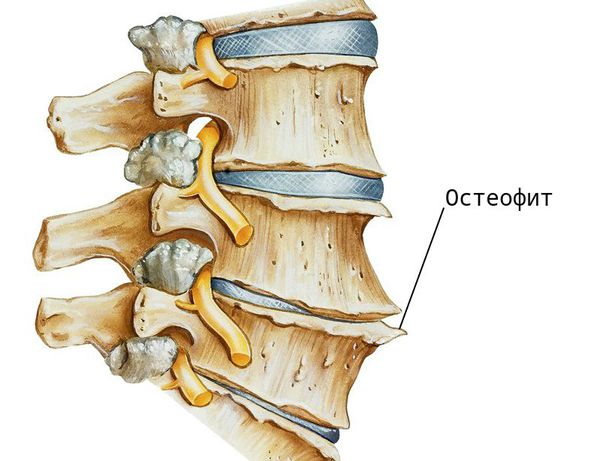
При заболевании на поверхности костной ткани образуются остеофиты — наросты в виде выступов и шипов. К основным причинам их появления относят деформирующие нагрузки и нарушение обмена кальция в костной ткани.
Заболевание ограничивает движение в поражённом сегменте и причиняет боль. Её характер может быть различным: от периодического дискомфорта в области поясницы и парестезий (“мурашек“ в ногах, “ложной хромоты“) до частых простреливающих приступов и полной обездвиженности нижних конечностей. Эти симптомы могут возникать и при других заболеваниях, поэтому для постановки диагноза следует обратиться к специалисту — врачу-неврологу.
Согласно исследованию, проведённому в Германии в 2007 году:
- боль в спине регулярно испытывают 31,7 % населения, а хотя бы раз в течение года — 76 %;
- примерно 7 % людей на момент исследования страдали от выраженной боли в спине, а у 9 % она значительно затрудняла движения;
- боли в спине хотя бы раз в течение жизни испытывали 85,5 % опрошенных;
- боли в поясничном отделе позвоночника составляют 52,9 % от всех болей в спине [1].
В России боли в нижней части спины составляют до 76 % всех случаев обращений за медицинской помощью и 72 % дней временной нетрудоспособности [2]. Как правило, спондилёз поражает людей старше 40 лет (преимущественно мужчин), однако в последнее время заболевание всё чаще встречаются среди молодёжи. Это вызвано тем, что всё больше молодых людей страдает от патологического искривления позвоночника. В группе риска по развитию спондилёза находятся спортсмены, парикмахеры, продавцы, строители, фермеры, музыканты и люди, чья деятельность связана не только с поднятием тяжестей, но и с вынужденной неудобной позой. К основным факторам развития заболевания относятся:
- Питание — недостаток фруктов и овощей при избытке жиров и углеводов.
- Малоподвижный образ жизни в сочетании с эпизодическими физическими нагрузками. Во время сезонных работ на даче или при редких посещениях спортивного зала могут возникнуть микротравмы, которые приводят к разрушению связочного аппарата. В дальнейшем для компенсации этого дефекта разрастается костная ткань.
- Врождённые заболевания суставов, травмы, метаболические, аутоиммунные и эндокринные расстройства, такие как сахарный диабет, ревматоидные нарушения, снижение функции яичников при менопаузе.
Кроме того, в организме постоянно идут два противоположных процесса: образование новых клеток и отмирание старых. Соответственно, спондилёз возникает, если механическое воздействие на хрящ больше, чем он может выдержать и/или его разрушение идёт быстрее, чем восстановление.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы поясничного спондилеза
Основной симптом спондилёза — боль в области поражённых позвонков. На начальных стадиях она возникает нечасто и проходит самостоятельно или при незначительном терапевтическом воздействии. В дальнейшем пациенту может потребоваться интенсивное лечение с большими дозами лекарственных препаратов.
Другой тревожный симптом — хруст при движениях в поражённых сегментах. Он появляется из-за патологического соприкосновения сочленений и костных разрастаний.
И, наконец, на запущенных стадиях в результате грубой деформации позвоночника возникает ограничение движений, вплоть до их отсутствия в поражённых отделах и частичного или полного обездвиживания конечности.
Давление костно-мышечных структур на нервные корешки часто уменьшает или наоборот усиливает чувствительность. При этом возникает онемение или ощущение, похожее на ожог крапивы.
Патогенез поясничного спондилеза
При ходьбе, беге, прыжках и других движениях возникают толчки и сотрясения, воздействующие на позвоночник. В норме межпозвоночные диски (МПД) и мелкие дугоотростчатые (фасеточные) суставы смягчают их и обеспечивают подвижность шейного и поясничного отделов.
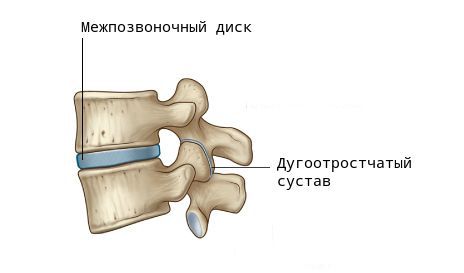
Но уже после 20 лет в сосудах начинаются возрастные изменения, постепенно ухудшается кровоснабжение. МПД теряют эластичность, нарушаются механизмы их регенерации [5]. Кроме того, в хряще (диске) снижается уровень гликозамингликанов: хондроитинсульфата, кератансульфата, гиалуроновой кислоты. Это приводит к постепенному обезвоживанию хряща, вторичному “сморщиванию” и последующему разрушению. Такой диск хуже выдерживает нагрузку, сдавливается и не выполняет свои функции.
Помимо этого, при деградации хрящевой ткани, нарушается выделение цитокинов — молекул, обеспечивающих передачу сигналов между клетками. В результате образуются аутоантитела (соединения, которые борются против клеток организма), и возникает местное воспаление. В ответ на это костная ткань разрастается — формируются остеофиты. Организм “выращивает” их для защиты, чтобы ограничить движения в позвоночнике и уменьшить нагрузку. Выраженные остеофитные комплексы могут обездвижить некоторые отделы, а их воздействие на окружающие мягкие ткани вызывает боль.
Классификация и стадии развития поясничного спондилеза
В зависимости от уровня поражения позвоночника спондилёз делится на шейный, грудной, поясничный и многоуровневый — с поражением двух и более отделов.
По происхождению выделяют:
- травматический;
- дегенеративный;
- воспалительный.
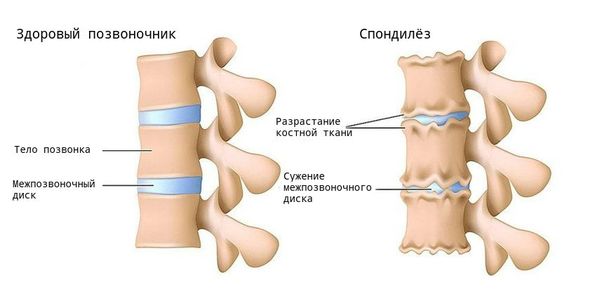
Степень тяжести спондилёза оценивают по критериям Minesterium fur Gesundheitswesen [7]. Важный показатель для оценки — высота МПД (уплотнение дисков со временем приводит к её уменьшению):
- 0-я стадия — норма, МПД не уменьшены;
- 1-я стадия — минимальный спондилёз, незначительное снижение высоты МПД и/или малые (до 2 мм) единичные передние или боковые остеофиты;
- 2-я стадия — умеренный спондилёз, снижение высоты МПД (не менее 50 % от высоты одного из смежных незатронутых дисков) и/или остеофиты размером 3-5 мм передний или боковой, 1-2 мм задний;
- 3-я стадия — тяжёлый спондилёз, значительное снижение высоты МПД (> 50 %), и/или крупные остеофиты (> 5 мм передний или боковой, > 2 мм задний).
Осложнения поясничного спондилеза
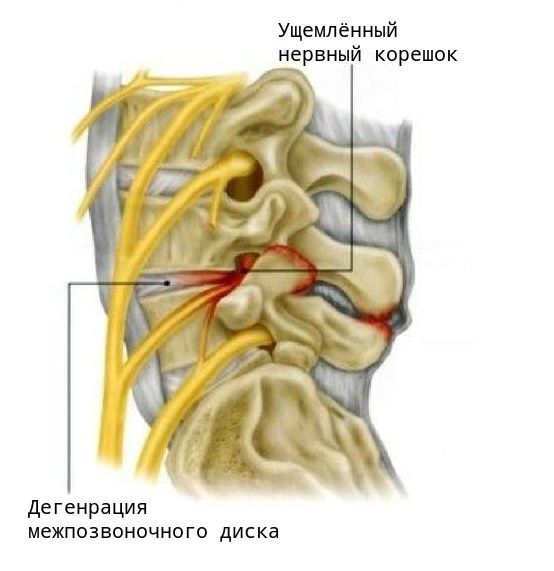
Самое распространённое осложнение поясничного спондилёза — это деформация позвоночного столба, которая приводит к выраженному ограничению движений в нём. Часто пациенты не могут совершить даже элементарные действия, например наклонить туловище вперёд и в сторону или самостоятельно завязать шнурки. Но самое грозное осложнение спондилёза — это корешковый синдром, возникающий в результате сдавливания спинномозговых корешков. В зависимости от степени поражения корешка это могут быть различные чувствительные, двигательные и трофические нарушения, вплоть до полной парализации конечности и нарушения функций тазовых органов.
Первым и наиболее характерным проявлением корешкового синдрома является боль в месте сдавления корешка и по ходу соответствующего ему нерва. Болевые ощущения распространяются от позвоночника к ноге. Боль обычно интенсивная, пронизывающая и, как правило, односторонняя. Она возникает в виде “прострелов” в области позвоночника с “отдачей” в разные части тела, либо может быть постоянной, усиливающейся при неосторожном движении, наклоне, подъёме тяжести, даже при кашле или во время чихания. Приступ боли при корешковом синдроме может быть спровоцирован физическим или эмоциональным напряжением, переохлаждением. Другие проявления синдрома — нарушения чувствительности по ходу определённого нерва, снижение силы мышц и их гипотрофия.
Диагностика поясничного спондилеза
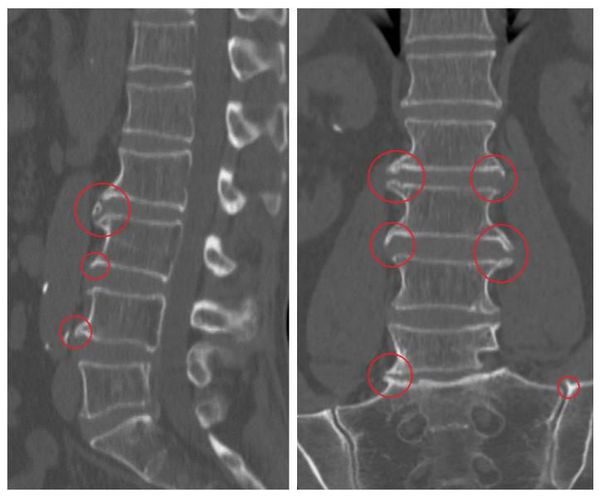
Основной метод диагностики — это рентгенография: на снимках заметно снижение высоты позвоночных дисков, деформация, наличие остеофитов. В зависимости от степени развития заболевания эти признаки прогрессивно увеличиваются.

Диагностика спондилёза не вызывает сложностей, гораздо труднее определить первичную причину патологии. Для этого проводят следующие обследования:
- анализ крови на воспалительные, ревматические, эндокринологические и обменные процессы;
- при поражении нервных корешков рекомендовано проведение магнитно-резонансной томографии (МРТ) позвоночника, а также электронейромиографии (ЭНМГ) вовлечённых конечностей.
В зависимости от стадии заболевания рентгенологические признаки выражены в разной степени:
- Сомнительные рентгенологические признаки.
- Минимальные изменения (небольшое снижение высоты дисков, единичные остеофиты).
- Умеренные проявления (умеренное снижение высоты дисков, множественные остеофиты).
- Выраженные изменения (практически полное отсутствие диска, грубые остеофитные комплексы).
Лечение поясничного спондилеза
Лечение спондилёза можно разделить на две группы, которые будут зависеть от фазы заболевания:
1. Острая. Применяют нестероидные противовоспалительные препараты (НПВС), миорелаксанты и витамины группы В. Терапия может приводить к побочным эффектам со стороны желудочно-кишечного тракта, поэтому необходимо принимать препараты, регулирующие кислотность (омез, омепразол, нольпаза и др.). На данной стадии эффективным будет физиотерапевтическое лечение: магнитотерапия, лазеротерапия, лечение электрическим током, рефлексотерапия.
2. Хроническая. При хронической боли в спине к лечению добавляют антидепрессанты, слабые опиоиды (Трамадол), препараты капсаицина [6]. Применение антидепрессантов обусловлено тесной связью между хронической болью и депрессией: по разным данным, депрессией страдают 30-87 % пациентов. Также для лечения и профилактики рекомендованы следующие меры:
- Лечебная физкультура (ЛФК). Не стоит путать её с фитнесом или со спортом — спортивные нагрузки и некоторые упражнения не всегда полезны для организма. Индивидуальный комплекс упражнений составляет врач ЛФК, делая акцент на укрепление и растяжение мышц. Если возможности подобрать данный комплекс с дипломированным специалистом нет, то можно проконсультироваться с неврологом по основным полезным и нежелательным видам физической активности.

- Хондропротекторы. Существует целый ряд препаратов, содержащих в себе основные компоненты хрящевой ткани: хондроитины, глюкозамины, гиалуроновую кислоту. В нашей стране и странах СНГ популярен препарат Алфлутоп с экстрактом из морских организмов. По заявлению производителей, он стимулирует регенерацию интерстициальной ткани и тканей суставного хряща. (В некоторых российских исследованиях есть данные об ослаблении болевого синдрома или полном его устранении, уменьшение контрактур при внутримышечном использовании [9]. Однако клинических доказательств эффективности препарата недостаточно, а эксперты отмечают, что хондропротекторы не имеют значительного преимущества в сравнении с плацебо [4] — Прим. ред.).
- Кинезиотейпирование — наложение специального эластичного пластыря (тейпа) на поражённые участки тела. Эластичный тейп, приклеенный к коже, приподнимает её и приводит к образованию складок. Таким образом, увеличивается расстояние между кожей и мышечной тканью. Происходит уменьшение давления на сосуды, расположенные в этой области, их просвет расширяется, это вызывает улучшение местного кровообращения и лимфооттока [10]. (Согласно данным современных исследований, метод кинезиотейпирования не приносит существенной пользы, либо его эффект слишком мал, чтобы быть клинически значимым [11] — Прим. ред.).
Для улучшения состояния важно лечить сопутствующие патологии, которые способны вызывать обострение спондилёза. В случае неэффективности консервативной терапии проводят хирургическое лечение — операцию на позвоночнике. Необходимость операции и тактику проведения определяет нейрохирург, к которому направляет лечащий врач. Хирургическое вмешательство показано, если:
- есть явные признаки защемления нервного ствола межпозвонковым диском или костным отростком;
- определено сдавление спинного мозга;
- без операции произойдет непоправимое повреждение участков нервной системы;
- хроническая боль не устраняется другими методами.
Важно знать, что операция не приведёт к полному излечению, она только предотвратит дальнейшее ухудшение. Возможны следующих типы хирургических вмешательств:
- Передняя дискэктомия — частичное или полное удаление поражённого межпозвоночного диска. Метод применяют, если деформированный межпозвоночный диск давит на нерв.
- Декомпрессионная ламинэктомия — удаление дужки одного или нескольких позвонков с целью уменьшения давления костной ткани на спинной мозг.
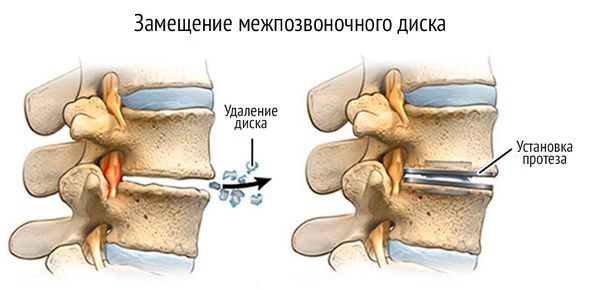
- Протезирование позвоночного диска — метод, при котором изношенный диск заменяют искусственным. Поврежденный диск удаляется и при помощи специальных высокоточных инструментов, а в межтеловый промежуток вставляется имплант.
После операции важную роль играет лечебная физкультура. Она помогает преодолеть атрофию мышц и нормализует кровообращение. Комплекс упражнений ЛФК подбирают в зависимости от степени и характера оперативного вмешательства и времени, прошедшего после него, а также возраста больного и состояния его сердечно-сосудистой системы.
Прогноз. Профилактика
Болевой синдром даже на ранних стадиях значительно снижает качество жизни, а со временем прогрессирующие корешковые синдромы, снижение гибкости и ограничение движений в позвоночнике могут стать причиной инвалидности.
На данный момент не существует способа полностью излечить дегенеративные заболевания позвоночника. Снятие болевого синдрома — это лишь временное симптоматическое облегчение. Основная же задача заключается в приостановлении дальнейшего процесса разрушения. Добиться этого можно лишь регулярными и планомерными лечебно-профилактическими мероприятиями:
- вести здоровый образ жизни (не нагружать позвоночник, правильно и полноценно питаться, умеренно заниматься физкультурой и спортом);
- своевременно обращаться к врачу и соблюдать его рекомендации;
- при необходимости проходить профилактические курсы лечения.
Источник
Термин спондилез обозначает процесс постепенного изнашивания позвонков и межпозвонковых дисков с развитием в них дистрофических изменений и образованием специфических костных выростов — остеофитов. Это происходит из-за нарушения обменных процессов и питания тканей, а также в результате действия чрезмерных физических нагрузок. Данное заболевание развивается чаще всего в пожилом возрасте. Если вовремя не диагностировать такую патологию, могут возникнуть стойкие нарушения подвижности позвоночника, которые приведут к утрате способности к труду и самообслуживанию. Именно поэтому так важно не откладывать поход к врачу и дальнейшее обследование организма при появлении характерных для заболевания жалоб.
Спондилез: симптомы
В зависимости от локализации патологического процесса различают поражение шейного, грудного и поясничного отделов позвоночника. Каждый из этих видов имеет свои отличительные особенности.
Спондилез шейного отдела позвоночника
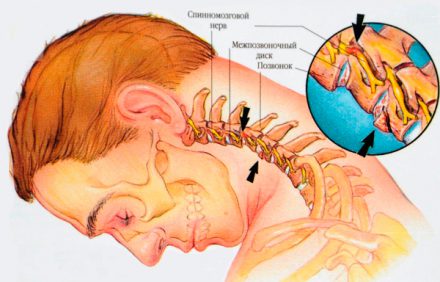
Одним из первых симптомов такого заболевания является боль в затылочной области, усиливающаяся при поворотах головы в стороны. Она возникает из-за сдавливания нервных корешков остеофитами, разрастание которых приводит к сужению канала спинного мозга. Неприятные ощущения чаще возникают в первой половине дня и могут отдавать в плечо, нижнюю челюсть и т.д.
При шейном спондилезе снижается объем активных движений в пораженной области. На ранних стадиях это объясняется тем, что больной человек старается как можно меньше поворачивать голову из-за болевых ощущений. При прогрессировании болезни образуются так называемые «костные скобы», которые механически ограничивают подвижность шейного отдела позвоночника.
Пациентов также беспокоят головные боли, усиливающиеся после длительных статических нагрузок (продолжительное пребывание в неудобной позе). Происходит это из-за застоя крови и недостаточного снабжения головного мозга кислородом в результате передавливания сосудов, питающих центральную нервную систему. Такая боль нередко сопровождается шумом в ушах и появлением «мушек» перед глазами. Нарушение кровообращения может также вызывать кратковременную потерю сознания. Такой симптом чаще возникает на поздних стадиях развития патологического процесса.
У больных также наблюдается постоянное напряжение мышц. Механизм данного явления связан с компенсацией сниженной подвижности позвоночного столба. При длительных нагрузках в мышечных волокнах синтезируется молочная кислота. Она раздражает рецепторы нервов, что ведет к появлению болевых ощущений. Такие мышцы при пальпации уплотнены и увеличены.

Спондилез грудного отдела позвоночника
При данной локализации патологии боль возникает между лопатками, сохраняется на протяжении всего дня и усиливается при наклонах туловища в стороны. Причинами служат сужение позвоночного канала, разрастание остеофитов и образование грыж. В последнем случае выпячивание межпозвонковых дисков вызывает раздражение нервных окончаний в связках и мышцах. Болевые ощущения могут возникать и в области грудной клетки. Это связано со сдавливанием межреберных нервов костными выростами. Боль бывает острой, ноющей и тупой, ее не редко можно спутать с приступами стенокардии. По этой же причине возможно совпадение симптомов с признаками патологии сердца, легких, органов пищеварительной системы и т.д.
Грудной спондилез часто сопровождается снижением чувствительности в областях, которые иннервируют спинномозговые нервы. Так в руках и груди может появиться онемение, ощущение «ползания мурашек» и т.д. Немаловажным симптомом является нарушение подвижности в грудном отделе позвоночника и конечностях.

У больных в остром периоде болезни наблюдается частое и поверхностное дыхание. Полноценный вдох невозможно сделать из-за сопровождающих его болей, поэтому адекватное снабжение организма кислородом компенсируется высокой частотой дыхательных движения. Пациенты также жалуются на нарушение сна, искривление позвоночника, напряжение мышц спины.
Спондилез пояснично-крестцового отдела
Болевые ощущения в данной области чаще ноющего характера, однако, при возникновении грыж или защемлении нервов, могут возникать прострелы (острая внезапная боль). Причины те же, что в других отделах.
На поздних стадиях патологического процесса позвонки могут срастаться между собой. Это явление получило название «анкилоз». В результате двигательная активность нарушается настолько, что человеком порой утрачивается способность к самообслуживанию.
Поясничный спондилез приводит к нарушению чувствительности в спине и ногах. Для данного заболевания также характерна перемежающаяся хромота. Из-за сужения просвета сосудов, мышечная ткань нижних конечностей получает недостаточно кислорода. Вследствие этого в них накапливается молочная кислота, которая раздражает болевые рецепторы и вызывает приступы боли в икроножных мышцах. Она возникает при ходьбе и сопровождается чувством резкой слабости.

Диагностика спондилеза
Данный диагноз выставляется врачом на основании жалоб пациента, объективного обследования, истории жизни и заболевания, а также согласно результатам инструментальных методов исследования. Рентгенография – один из самых простых и дешевых способов обнаружить причину боли в спине и шее. Процедура направлена на выявление изменений в костных структурах и обнаружение остеофитов. Однако на снимке нельзя дать оценку состоянию нервных корешков и межпозвонковых дисков, что несколько снижает ее информативность при спондилезе.
МРТ
Магнитно-резонансная томография помогает увидеть врачу послойное строение позвоночника. Процедура хорошо визуализирует мягкие ткани (хрящи, межпозвонковые диски, нервы, мышцы и т.д.), что делает ее незаменимой при данной патологии.
МРТ обладает рядом преимуществ перед другими методами диагностики. К ним относят:
Безвредность для организма. В ходе исследования тело человека подвергается воздействию магнитных волн, а не рентгеновского излучения.
Высокая информативность. Томограф проводит послойное сканирование тела в нескольких плоскостях, что позволяет вывести на экран изображение в формате 3D.
Безболезненность. При проведении процедуры не нарушается целостность кожных покровов. Она проходит для пациентов с комфортом. Все, что требуется от человека – оставаться неподвижным во время обследования для сохранения высокого качества картинки.
Минимум противопоказаний. МРТ нельзя проходить людям с металлическими устройствами внутри тела (протезы, искусственные водители ритма и т.д.).
Возможность использования контраста. Красящие вещества применяют главным образом при подозрении на онкологическую патологию. Препараты, содержащие гадолиний, быстро выводятся из организма и практически не вызывают аллергических реакций.
Как лечить спондилез
Основными направлениями в терапии данного заболевания являются мануальная терапия, лечебная физкультура и применение медикаментов.
Гимнастика при спондилезе
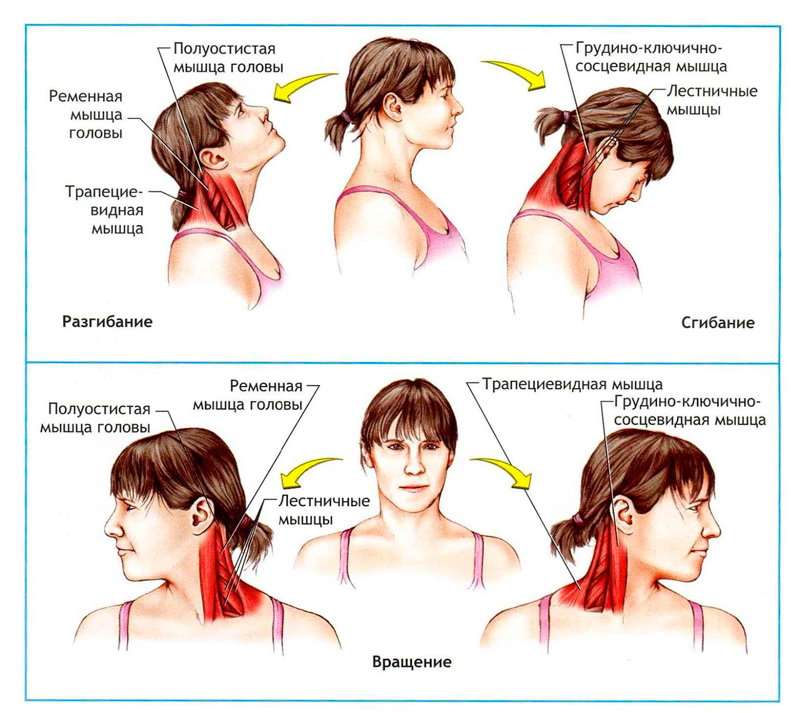
Регулярная физическая нагрузка улучшает кровоток в области позвоночного столба и помогает сохранить его подвижность. Рекомендуется выполнять следующие упражнения:
Повороты головы в разные стороны. Делать их необходимо медленно, плечи при этом должны быть расслаблены.
Движение через сопротивление. Рука ложится на височную область с одной стороны и удерживает голову на месте. При этом необходимо прилагать усилия для того, чтобы коснуться ухом плеча. Затем упражнение повторяется с противоположной стороны. Тот же принцип при давлении на лоб или затылок – напрягать шею для сопротивления.
Вращательные движения туловища.
Наклоны вправо и влево, вперед и назад.
Медленные прогибы в грудном и поясничном отделах позвоночника.
Касание пальцами рук ступней.
Медикаментозная терапия
Лечение спондилеза препаратами выходит на первый план в период обострения. Большинство из них не устраняют причину, а лишь облегчают симптомы (исключение — хондропротекторы). Применяют такие группы лекарственных средств:
Нестероидные противовоспалительные препараты (диклофенак, целекоксиб). Они снимают воспаление, понижают температуру и устраняют болевые ощущения.
Миорелаксанты (ардуан, мускофлекс, миолгин). Препараты снимают спазм мышц и расслабляют их, тем самым уменьшая боль.
Хондропротекторы (румалон, хондроитин сульфат). Данная группа улучшает обменные процессы в хрящевой ткани. Под действием препаратов она со временем восстанавливается, что ведет к снижению болевых ощущений и восстановлению утраченного объема движений.
Вазоактивные лекарственные вещества (никотиновая кислота, витамин С). Они расширяют просвет сосудов и улучшают кровообращение в пораженных областях. Аскорбиновая кислота также стимулирует синтез компонентов межпозвоночного диска.
Мануальная терапия
Лечение спондилеза с помощью массажа уменьшает боль, нормализирует кровообращение, а также помогает устранить мышечную усталость. Его назначают только в период ремиссии. В острой фазе заболевания мануальная терапия противопоказана.
Классический лечебный массаж включает в себя поглаживание, растирание, разминание и вибрацию. Эти этапы должны плавно переходить друг в друга для достижения нужного эффекта. Также можно проходить процедуру с помощью специального оборудования (вакуумный, роликовый и другие массажеры).
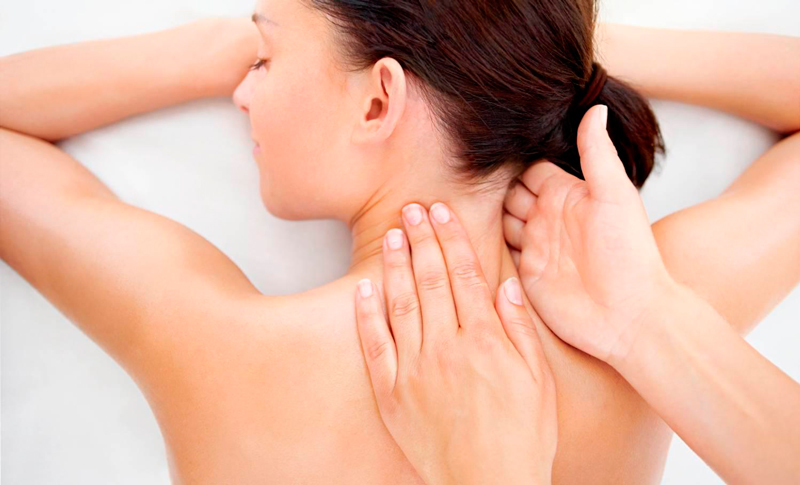
Если нет возможности посетить квалифицированного специалиста, мануальную терапию можно проводить самостоятельно. Разминать мышцы следует сидя в удобной позе. Движения должны быть направлены снизу-вверх. Воздействие проводится только на мягкие ткани, сам позвоночный столб массировать не рекомендуется. Сеанс самомассажа в среднем должен составлять 15 минут. Его нужно проводить регулярно. Тогда вы сможете почувствовать результат уже через несколько дней.
Цены на МРТ позвоночника в СПб
Источник
