Ревматоидный артрит поясничного отдела позвоночника

 Следите за собой, при проявлении симптомов незамедлительно поспешите к специалисту
Следите за собой, при проявлении симптомов незамедлительно поспешите к специалисту
Ревматоидный артрит является наиболее изнурительным типом заболеваний позвоночного столба. Он затрагивает более 1,5 миллиона взрослых. Пик развития дегенеративной патологии приходится на возраст 30–60 лет. Женщины страдают в 3 раза чаще от проявлений заболевания, нежели мужчины. Ревматоидный артрит позвоночника обычно поражает суставы в области шеи, поясницы, реже сочленения в грудном отделе и крестцовом.
Причины дегенеративной патологии
Точная причина ревматоидного артрита пока неизвестна, но ученые определили факторы, способствующие развитию заболевания. Они считают, что сочетание факторов связано с инициированием начала ревматоидного артрита. К ним относят:
- дисфункцию иммунной системы;
- ревматоидный фактор;
- возраст;
- пол;
- наследственность;
- бактериальную или вирусную инфекцию;
- окружающую среду;
- ожирение.
Иммунная система, как правило, защищает организм от антигенов, которые включают различные типы бактерий, вирусов и токсинов. При столкновении она вызывает воспалительную реакцию на вещества, чужеродные для организма. Такой ответ — это один из способов, с помощью которого организм борется, чтобы избавиться от вредоносных микроорганизмов. Однако при ревматоидном артрите иммунная система по неизвестным причинам считает нормальные клетки и ткани антигенами, атакуя их, вызывая развитие аутоиммунного заболевания.
Ревматоидный фактор (РФ) — это иммуноглобулиновые антитела IgM, иначе говоря, белки, которые вырабатывает иммунная система. Около 80% пациентов с РА имеют более высокий уровень РФ. Немалую роль в развитии РА играет возраст. Аутоиммунная патология способна развиться даже у детей, но пик приходится на 30–60 лет. У женщин заболевание чаще диагностируется. В развитие недуга могут быть вовлечены изменения на гормональном фоне. При беременности наступает ремиссия. Исследования показывают, что вещества, выделяемые в кровь железами внутренней секреции, присутствующие в период вынашивания плода, влияют на симптомы РА, в частности, молекулы иммунной системы, интерлейкин-12 и фактор некроза опухоли-альфа подвержены гормональным изменениям.
По мнению исследователей, ревматоидный артрит не является наследственным, но некоторые генетические маркеры — лейкоцитарные антигены или HLAS, играют определенную роль в развитии болезни. Люди с этими маркерами имеют в 5 раз больше риск развития РА. Как и в случае с ревматоидным фактором, наличие генетических маркеров не означает, что у человека будет развиваться РА.
Клиническая картина заболевания
Ревматоидный артрит обычно поражает суставы шейного и поясничного отдела, несколько реже заболевание проявляется в грудном и крестцовом отделе. Проявляться заболевание начинает постепенно.
Таблица. Симптомы ревматизма.
| Отделы | В каких суставах локализуется? | Признаки заболевания |
| Шейный | C1–C7, чаще поражает атлант и С1–С2. | Патологический процесс в шейном отделе начинается с затылочной области. Проявляется головокружением, болью в шее, 30 минутной скованностью, покалыванием и чувством онемения на задней поверхности. В шее начинает колоть, отдает в нижнюю область головы и плечи. При ревматоидном артрите шейного отдела позвоночника сужается просвет позвоночного канала вследствие смещения дужки позвонка. Со временем развивается мышечная слабость, хруст, слабость и судороги в верхних конечностях. Кожа становится припухлой, покрасневшей в зоне поражения. С течением времени шея становится неподвижной, появляются остеофиты. |
| Грудной | D1–D12 | Боли по типу межреберной невралгии, нарушается походка, появляется сутулость и проблемы с мочеиспусканием. Пациенту тяжело дышать. Болевой синдром переходит на мышцы и суставы рук. С прогрессированием заболевания появляется дискомфорт в груди, нарушается работа сердца. |
| Пояснично-крестцовый | L1–L5 (поясничный), L5–S1 | РА этого отдела позвоночника протекает практически бессимптомно. Болезненность появляется при переходе дегенеративного процесса на крестцово-подвздошное сочленение. Она усиливается при ходьбе, наклонах и повышенной нагрузке. К признакам артрита пояснично-крестцового отдела относят: ● утончение костей; ● сужение суставной межпозвоночной щели; ● участки эрозии; ● защемление нервных корешков; ● парестезии; ● жжение; ● колющие боли; ● слабость в ногах или даже частичный паралич (парапарез); ● усталость и нехватка энергии; ● лихорадка; ● бессонница. При локализации ревматоидного артрита в пояснично-крестцовом отделе появляются гриппоподобные признаки. |
Ревматоидный артрит развивается постепенно. Это можно отследить по количеству гемоглобина в крови, скорости оседания эритроцитов, С-реактивного белка.
Диагностика
Чтобы диагностировать ревматоидный артрит, врач проведет несколько экзаменов и тестов. Ревматические заболевания выявляют путем физического осмотра и применения инструментальных методов обследования. На физическом осмотре врач будет оценивать вас тщательно, исследовать позвоночник, уделяя особое внимание болезненным участкам. Доктор попросит пациента сделать несколько упражнений для оценки подвижности больной части.
Цель неврологического теста — оценить боль и симптомы, связанные с нервной системой. У пациентов с ревматоидным артритом обнаруживают:
- нарушение моторной и сенсорной функции;
- боль;
- онемение;
- парестезии;
- мышечные спазмы;
- проблемы с кишечником и мочеполовой системой.
Обязательно проводят лабораторные анализы. Проверяют наличие воспалительного процесса в организме, уровень ревматоидного фактора в крови. Обязательно проводят анализ синовиальной жидкости.
Инструментальная диагностика ревматоидного артрита:
- Рентген. Снимки дают доктору понять насколько сильно прогрессирует заболевание. Однако, рентгеновские лучи не очень эффективны, если необходимо осмотреть диски и нервные окончания.
- МРТ. Магнитно-резонансная томография используется для создания подробных изображений или фрагментов позвоночного столба. МРТ выявляет структуру мягких тканей, таких как спинной мозг, диски и нервы.
- Миелограмма. Диагностическую процедуру назначают, если подозревается сжатие спинного мозга. Специальный контрастный краситель вводится в дуральный мешок позвоночника (защитная мембрана). После инъекции он смешивается со спинномозговой жидкостью и циркулирует через весь позвоночный столб. Затем проводится серия КТ-сканирований или МРТ, которые предоставляет доктору подробные изображения нервных структур.
- Сканирование позвоночника. Врач может заказать эту процедуру по разным причинам, например, узнать больше о переломе или опухоли. Первым шагом является внутривенная инъекция радиоактивного химического вещества, называемого индикатором. Через некоторое время специальная камера снимает позвоночник, чтобы точно определить изменения.
Только после получения всех результатов анализа доктор может поставить окончательный диагноз и подобрать соответствующее лечение.
Лечение заболевания
Ревматоидный артрит следует лечить комплексно. Цель терапии — ингибирование воспалительного процесса, облегчение боли и поддержание функций позвоночника. Таких целей можно достичь только при начале раннем лекарственном лечении. В целом, терапия основана на нескольких столпах:
- препараты;
- инъекции;
- физиотерапия;
- питание.
В первую очередь используются нестероидные противовоспалительные препараты («Диклофенак», «Ибупрофен», «Лорноксикам», «Мовалис»), глюкокортикоиды и модифицирующие болезнь вещества. В зависимости от природы и тяжести боли используют такие медикаменты, как «Парацетамол», «Новаминсульфон» или опиоиды (если заболевание на последней стадии и обычные НПВС, а также анальгетики не помогают).
При поражении позвонка ревматоидным артритов пациентам назначают витамины группы В, охлаждающие обезболивающие мази и гели, разогревающие средства. При таком заболевании следует использовать воротники, шины или корсеты. Ортопедические приспособления стабилизируют позвоночный столб, облегчают подвижность в период обострения. Заниматься лечебной физкультурой можно только во время ремиссии, обсудив это с лечащим доктором. Первые сеансы проводят под руководством опытного инструктора, потом разрешается их проведение в домашних условиях.
Поделиться статьей:
Источник
Ревматоидный артрит позвоночника – это хроническое воспалительное заболевание, характеризующиеся поражением соединительной ткани позвоночника, которая представлена суставными поверхностями между позвонков, хрящевыми прослойками и связочным аппаратом суставов позвоночника.
Заболевание характеризуется также системным поражением организма, т. е кроме суставов позвоночника в патологический процесс вовлекаются кожа, мышцы, кровеносные сосуды, селезенка, легкие, сердце, почки, желудочно-кишечный тракт, глаза, нервная система.
Заболевание распространено на всей территории земного шара, во всех климатических зонах частота встречаемости данной патологии приблизительно одинаковая и составляет от 0,6 до 1,3%. Чаще болеют женщины по сравнению с мужчинами, это соотношение достигает 4:1. Возраст таких больных варьирует от 20 до 50 лет.
Прогноз заболевания складывается из ряда признаков.
Благоприятные признаки:
- мужской пол;
- первые признаки заболевания появляются после 40 лет;
- острое начало воспалительного процесса.
Неблагоприятные признаки:
- заболевание начинается постепенно;
- вовлечение в процесс всех отделов позвоночника;
- выявление в крови высоких цифр воспалительных изменений.
Даже при правильно подобранном и своевременно начатом лечении ревматоидного артрита позвоночника, при наличии неблагоприятных факторов наступает летальный исход.
Причины возникновения ревматоидного артрита позвоночника
Существует несколько теорий, согласно которым развивается данное заболевание:
- нарушение иммунитета человека, вследствие которого происходит дисбаланс защитной системы организма, и клетки, которые вырабатываются для борьбы с вирусами и бактериями начинают уничтожать соединительную ткань в организме здорового человека, этот процесс называется аутоиммунная агрессия;
- наследственная предрасположенность (передача заболевания от больных родителей к детям);
- инфекционные причины, вследствие воздействия ряда вирусов (например, вирус Эпштейна-Барра).
Классификация ревматоидного артрита позвоночника
В зависимости от количества пораженных суставов выделяют:
- моноартрит (поражение одного сустава в позвоночнике);
- олигоартрит (поражение двух суставов);
- полиартрит (поражение больше чем двух суставов).
По лабораторным характеристикам выделяют:
- серонегативный артрит (в крови не регистрируется ревматоидный фактор);
- серопозитивный артрит (в крови регистрируется ревматоидный фактор).
По течению заболевания выделяют:
- быстропрогрессирующее течение;
- медленно прогрессирующее течение.
По степени активности процесса выделяют:
- I – низкую степень;
- II – среднюю степень;
- III – высокую степень;
- Ремиссию.
Стадии по рентгенологическим данным:
- I – вокруг пораженного сустава формируется остеопороз (разрушение костной ткани);
- II – наличие остеопораза и сужение межсуставной щели;
- III – наличие остеопророза, сужения суставной щели и появление узур (эрозий и костных выростов в области пораженных суставов);
- IV – наличие остеопороза, сужение суставной щели, узур и анкилоза (сращение двух костей которые формируют сустав).
По функционированию суставов выделяют:
- O – функциональная способность больного сохранена;
- I – сохранена профессиональная способность;
- II – утрачена профессиональная способность;
- III – утрачена способность к самообслуживанию.
Симптомы ревматоидного артрита позвоночника
Заболевание начинается постепенно с общеклинических проявлений:
- повышение температуры тела;
- слабость;
- снижение аппетита;
- головная боль;
- головокружение;
- тошнота.
Затем постепенно начинают проявляться поражение суставов позвоночника:
- боли в пораженных отделах позвоночника (шейном, грудном, поясничном);
- нарушения двигательной функции (поворотов и наклонов головы, туловища), которое наступает после ночи рано утром, проявляется ощущением скованности в позвоночнике, которая постепенно проходит к обеду, а в тяжелых случаях заболевания, скованность может длиться до вечера;
- интенсивные головные боли, обморочные состояния при поражении в шейном отделе позвоночника;
- одышка, боли при вдохе и выдохе, онемение, покалывание пальцев рук при поражении в грудном отделе позвоночника;
- нарушение работы органов малого таза (стула, мочеиспускания), боли в ягодичной мышце и по задней поверхности бедра, онемение, покалывание пальцев ног при патологическом процессе в пояснично-крестцовом отделе позвоночника.
Поражение органов вне суставов позвоночника:
- Кожа – сухость, утончение кожных покровов, снижение температуры, посинение кистей и стоп. На коже появляются ревматоидные узелки – не болезненные, круглые, плотные образования розовато-желтоватого цвета от 2 мм до 2 см в диаметре.
- Мышцы – боли, а затем со временем атрофия мышц.
- Поражение кровеносных сосудов – сосудистые звездочки на коже, сыпь, кровоизлияния на теле, носовые, маточные кровотечения.
- Селезенка – увеличение размера, болезненность в левом подреберье.
- Анемия – снижение эритроцитов и гемоглобина в крови.
- Поражение легких – боли в грудной клетке, одышка, скопление жидкости в плевральной полости.
- Поражение сердца – боли в области сердца, нарушение ритма сердца.
- Поражение почек – боли в области поясницы, отеки нижних конечностей и лица.
- Поражение желудочно-кишечного тракта – тошнота, рвота, вздутие, боли в животе, желудочные кровотечения.
- Поражение глаз – усиление сосудистого рисунка глаза, кровоизлияния, снижение зрения.
- Поражение нервной системы – чувство жжения, ползанья мурашек, боли по телу. Повышение потоотделения, снижение или повышение температуры тела. Судороги, потеря сознания.
Выявление степени активности ревматоидного артрита позвоночника
| ПризнакиАктивность | 1 | 2 | 3 | |
|---|---|---|---|---|
| Интенсивность боли (определяется по условной шкале от 0 до 10, где 10 самая интенсивная боль) | 1 – 3 | 4 – 6 | 7 – 10 | |
| Продолжительность утренней скованности в минутах | 15 – 30 | 30 – 60 | До 12 часов | В течении дня |
| Число болезненных суставов | До 3 | 4 – 6 | Более 6 | |
| Число внесуставных органов, которые вовлечены в процесс поражения | 1 – 3 | Более 3х | ||
| Количество гемоглобина в крови, г/л | Более 130, при норме 120 – 150 | 129 – 120 | 119 – 110 | Менее 109 |
| Скорость оседания эритроцитов (СОЭ), мм/ч | Менее 10, при норме 1 – 10 | 11 – 20 | 21 – 40 | Более 40 |
| С-реактивный белок | Менее 1,0, при норме – 0 | 1,1 – 1,5 | 1,6 – 2,0 | Более 2х |
Диагностика ревматоидного артрита позвоночника
- Общий анализ крови.
- Общий анализ мочи.
- Глюкоза крови.
- Биохимические исследования (общий и прямой билирубин, общий белок, и его фракци, уровень трансаминаз – АЛТ, АСТ, щелочная фосфатаза, тимоловая проба, мочевина, креатинин).
- Исследование белковых фракций (протеинограмма).
- Ревматологические пробы (ревматоидный фактор, С-реактивный белок, фибриноген).
- Исследование сыворотки крови (иммуноглобулины А, М, G).
- Инструментальные исследования:
- рентгенография позвоночника;
- КТ (компьютерная томография) позвоночника;
- МРТ (магнитно-резонансная томография) позвоночника;
- УЗИ (ультразвуковое исследование) позвоночника.
- Осмотр специалистов:
- терапевта;
- невропатолога;
- травматолога;
- ревматолога.
Лечение ревматоидного артрита позвоночника
Нестероидные противовоспалительные препараты:
- диклофенак (диклоберл, диклак) по 3,0 мл внутримышечно 1 раз в сутки – утром, в течении 7 – 10 дней;
- мелоксикам (мовалис, ревмоксикам) по 1,5 мл внутримышечно 1 раз в сутки – утром, в течении 7 – 10 дней;
- лорноксикам (ксефокам) 16 мг внутримышечно 1 раз в сутки – утром, в течении 7 – 10 дней.
Инъекционные препараты сочетают с приемом таблетированных форм:
- ибупрофен (имет, ибуфен) 200 мг 1 таблетка вечером;
- нимесулид (нимид, найз) 200 мг 1 таблетка или пакетик вечером;
- диклофенак (диклоберл, диклак) 75 мг 1 капсула вечером.
Гормональные препараты:
- преднизолон 30 – 40 мг/ в сутки;
- целестон по 2 – 4 мг в сутки;
- метипред 1000 мг на 150 мл изотонического раствора натрия хлорида внутривенно капельно 3 дня подряд.
Препараты хинолинового ряда:
- делагил в ампулах по 5 мл 5% раствора, в таблетках по 0,25г. Препарат вводят внутримышечно или в виде таблеток 2 раза в сутки в течении 14 дней. Затем по 1 таблетке назначают на длительное время.
- плаквенил таблетки по 0,2 г 1 таблетка 2 раза в сутки 10 – 14 дней с переходом на однократный прием в течении длительного времени.
Препараты золота:
- кризалон 2,0 мл 5% суспензии, в 1 мл препарата содержится 17 мг золота. Вводится внутримышечно по 8,5мл 1 раз в неделю, а затем по 1 – 2мл 1 раз в 2 – 4 недели. Курс лечения 5 – 10 лет.
- тауредон – ампулы по 0,5, 10, 20, 50 мг. Препарат вводят внутримышечно 2 раза в неделю, начальная доза 10мг, через каждый месяц дозу поднимают на 10 мг. При наличии положительного эффекта дозу начинают снижать и затем полностью прекращают прием препарата.
Цитостатические иммунодепрессанты:
- метотрексат в дозе 7,5 мг 1 раз в неделю;
- азатиопри, имуран в дозе 150 мг в сутки до получения положительного лечебного эффекта, затем дозу снижают до 50 мг в сутки.
Сульфаниламидные препараты (сульфасалазин, салазодин) по 1,0 г в сутки.
Местное лечение
- Внутрисуставное введение препаратов:
- дипроспан по 0,5 мл 3 – 4 введения;
- гидрокартизон по 5 мг 4 – 5 введений.
- Апликации на область пораженного позвоночника с анальгином, гепарином, эуфилином ежедневно по 25 – 30 минут. Курс процедур 8 – 10 дней;
- Ультрафиолетовое облучение пораженных позвонков;
- Магнитотерапия;
- Наложение парафина.
Осложнения ревматоидного артрита позвоночника
- косметические дефекты на коже;
- полная утрата двигательной функции позвоночника;
- сердечно-сосудистая недостаточность;
- легочная недостаточность;
- почечная недостаточность;
- полная потеря зрения.
Профилактика ревматоидного артрита позвоночника
На данном этапе изучения данного заболевания меры профилактики не разработаны.
Источник
Позвоночник – сложная часть опорно-двигательного аппарата, состоящая из позвонков, между которыми находятся межпозвоночные диски. Поддерживает его большое количество связок и мышц, обеспечивающие его движения.
Причины артрита позвоночника
Артрит позвоночника первичный практически не встречается. В подавляющем большинстве возникают вторичные артриты в результате артроза или травмы.
 Вторичные артриты на фоне артроза – самый частый вид артритов позвоночника. Развитию артроза предшествует спондилёз – постепенное изнашивание и старение анатомических структур позвоночника, сопровождающееся дистрофией наружных волокон передних или боковых отделов фиброзного кольца, выпячиванием его под давлением сохранившего свой тургор мякотного ядра, отложением и оссификацией передней продольной связки и образованием краевых костных разрастаний (остеофитов) вдоль оси позвоночника по окружности передних и боковых отделов.
Вторичные артриты на фоне артроза – самый частый вид артритов позвоночника. Развитию артроза предшествует спондилёз – постепенное изнашивание и старение анатомических структур позвоночника, сопровождающееся дистрофией наружных волокон передних или боковых отделов фиброзного кольца, выпячиванием его под давлением сохранившего свой тургор мякотного ядра, отложением и оссификацией передней продольной связки и образованием краевых костных разрастаний (остеофитов) вдоль оси позвоночника по окружности передних и боковых отделов.
При нём длительное время сохраняется высота диска и не нарушается анатомо-топографическое взаимоотношение элементов позвоночного канала, поэтому клинических проявлений этого процесса долго не возникает. Симптомы болезни появляются, только когда к вышеуказанным изменениям присоединяются признаки артроза, и возникает спондилоартроз.
Симптомы и признаки артрита и артроза позвоночника
Признаки артроза суставов позвоночного столба можно выявить практически у каждого. С возрастом эти изменения только прогрессируют. Способствуют их развитию возрастные изменения в суставах, лишний вес, чрезмерные нагрузки на позвоночник (например, поднятие тяжести, спортивные нагрузки), нарушение осанки, профессиональные вредности (например, постоянная работа в сидячем положении, неправильное обустройство рабочего места). При этом в суставе происходит деструкция хряща, разрастание костной ткани с образованием наростов. В результате возникает трение смежных костей друг о друга, вызывая боль и появление воспаления, отека и ограничения функции.
Анкилозирующий спондилоартрит (болезнь Штрюмпелля-Бехтерева-Мари) – отдельный вид артрита позвоночника, который представляет собой хроническое системное заболевание суставов с преимущественной локализацией процесса в крестцово-подвздошных сочленениях, суставах позвоночника и паравертебральных мягких тканях.
Основные симптомы поражения позвоночника:
- Боль:
- при артрите верхних отделов позвоночника возникают боли в области шеи, при поражении нижних отделов – боль в области поясницы и крестца;
- боль усиливается при нагрузке на позвоночник, в неудобном положении (например, в общественном транспорте), при длительном сидении, поднятии тяжестей, после сна на жесткой кровати и др.;
- боль обычно прогрессирует постепенно, носит хронический характер (свидетельствует об имеющихся признаках артроза); при присоединении артрита резко усиливается, становится острой;
- боль может иррадиировать в другие суставы: плечевой, тазобедренный, коленный, имитируя их поражение.
- Ощущение «трения» суставных поверхностей друг о друга, суставные шумы при движении (хруст, треск, щелчки и др.).
- Ограничение движения (затруднение при наклонах, поворотах, ходьбе и др.).
- Местные признаки воспаления (отек, покраснение кожи над пораженным суставом) – при артрите суставов позвоночника обычно не резко выражены.
- Скованность в позвоночнике после сна, неподвижного положения, интенсивных нагрузок.
- Может быть онемение в пораженной области.
- Характерно чувство слабости и нечувствительности в конечностях.
- Деформация позвоночника.
Факторы риска артрита позвоночника
 К факторам риска артрита позвоночника относятся:
К факторам риска артрита позвоночника относятся:
- возраст старше 50 лет;
- избыточные нагрузки на позвоночник (спортивные или профессиональные, в том числе работа в неудобном и сидячем положении);
- травмы или переломы позвоночника в анамнезе;
- наследственная предрасположенность (врожденные или приобретенные заболевания позвоночника или суставов у ближайших родственников);
- пол (у женщин артриты развиваются чаще);
- хронические заболевания (новообразования, эндокринопатии – сахарный диабет или патология щитовидной железы и др.);
- дефекты иммунитета;
- инфекционные заболевания (острые и хронические).
Классификация поражения позвоночника
В зависимости от уровня поражения позвоночного столба различают:
- артрит шейного отдела позвоночника;
- артрит грудного отдела позвоночника;
- артрит поясничного или пояснично-крестцового отделов позвоночника.
По времени возникновения различают первичные и вторичные артриты.
В зависимости от этиологии выделяют артриты на фоне артрозов, инфекционные, ревматоидные, посттравматические, псориатические, подагрические, анкилозирующий спондилоартрит и другие.
Поражение позвоночника при отдельных видах артритов
Рассмотрим некоторые наиболее часто встречающиеся виды артритов позвоночника.
Ревматоидный артрит
При ревматоидном артрите поражение позвоночника обычно затрагивает шейный отдел (апофизарные сочленения и атлантоаксиальный сустав). Поражение поясничных отделов не характерно.
На боли в области шеи пациенты жалуются редко, так как ревматоидному артриту сопутствуют поражения других суставов, которые обычно более ярко выражены (коленный, локтевой, суставы кистей и др.). Характерны жалобы на боли в затылочной области, ригидность мышц и ограничение движения в шейном отделе.
Диагноз обычно не вызывает затруднений из-за сопутствующего поражения других суставов, характерных изменений в лабораторных анализах.
Травматический артрит
Его отличительной особенностью является связь с предшествующей острой травмой или хроническим травмированием. К хроническому повреждению могут приводить чрезмерные нагрузки на суставы, вибрационная болезнь (профессиональные вредности).
Клиника травматического артрита существенно не отличается от других форм артритов позвоночника.
Инфекционные артриты
Возбудитель обычно проникает в позвоночный столб гематогенно (с током крови).
 Наиболее распространено поражение позвоночника туберкулезной этиологии, при этом заболевание характеризуется стертой симптоматикой и проявлениями общей интоксикации (слабость, утомляемость, повышение СОЭ). Возникают подострые или хронические боли в спине, которые усиливаются при движении и не исчезают в покое (в отличие от артрозов). Боль возникает и при надавливании над остистыми отростками пораженных позвонков, при ходьбе на пятках. Подвижность в позвоночнике ограничивается.
Наиболее распространено поражение позвоночника туберкулезной этиологии, при этом заболевание характеризуется стертой симптоматикой и проявлениями общей интоксикации (слабость, утомляемость, повышение СОЭ). Возникают подострые или хронические боли в спине, которые усиливаются при движении и не исчезают в покое (в отличие от артрозов). Боль возникает и при надавливании над остистыми отростками пораженных позвонков, при ходьбе на пятках. Подвижность в позвоночнике ограничивается.
По результатам рентгенографии обнаруживают сужение промежутков межпозвоночных дисков, эрозию и деструкцию соседних позвонков.
Также встречаются гнойные артриты, наиболее часто вызываемые стафилококком или эшерихиями. Могут возникать также абсцессы позвоночника (очаги гнойного расплавления, возникающие в результате гематогенного заноса инфекции), чаще стафилококковой этиологии. Больные жалуются на резкую слабость, высокую лихорадку, локальную болезненность. Могут возникать корешковые боли, потеря чувствительности.
Все гнойные процессы требуют экстренного хирургического вмешательства.
Синдром Рейтера вызывается хламидией трахоматис и чаще встречается в молодом возрасте у мужчин. Передается половым путем. Обычно при синдроме Рейтера возникают односторонние боли в крестцово-подвздошном суставе и ограничение подвижности в нем или поражение пояснично-крестцового отдела позвоночника. Из других симптомов характерны: конъюнктивит, уретрит, сыпь (на ладонях, подошвах, половых органах), язвы в ротовой полости. Может проявляться субфебрильной температурой, потерей веса и послеобеденной усталостью.
Псориатический артрит
 Является не редким осложнением псориаза (частота его возникновения у больных псориазом 7-10%).
Является не редким осложнением псориаза (частота его возникновения у больных псориазом 7-10%).
При этом проявления артрита возникают обычно на фоне обострения псориаза до или во время появления кожных высыпаний. Без поражения кожи артрит возникает редко, но бывают и такие случаи, когда он уже длительно течет, прежде чем возникнут первые симптомы псориаза.
При псориатическом артрите могут быть односторонние боли в крестцово-подвздошном суставе и ограничение подвижности в нем или поражение пояснично-крестцового отдела позвоночника.
Анкилозирующий спондилоартрит
Анкилозирующий спондилоартрит (болезнь Штрюмпелля-Бехтерева-Мари) – хроническое системное заболевание суставов с преимущественной локализацией процесса в крестцово-подвздошных сочленениях, суставах позвоночника и паравертебральных мягких тканях.
Этиология заболевания неизвестна. Имеются достоверные сведения о наличии семейной предрасположенности, маркером которой считается антиген гистосовместимости HLA-B27.
 При болезни Бехтерева преобладает поражение крестцово-подвздошных сочленений, мелких межпозвонковых суставов, грудинно-ключичных и реберно-грудинных сочленений. Воспалительный процесс в суставах обусловлен иммунологическими механизмами. Грубых деструктивных изменений в суставах не наблюдается.
При болезни Бехтерева преобладает поражение крестцово-подвздошных сочленений, мелких межпозвонковых суставов, грудинно-ключичных и реберно-грудинных сочленений. Воспалительный процесс в суставах обусловлен иммунологическими механизмами. Грубых деструктивных изменений в суставах не наблюдается.
Характерны жалобы на боли в области крестца и поясницы, усиливающиеся после движений. Выявляется болезненность и напряжение мышц спины, уменьшение объёма движений в позвоночнике. По мере прогрессирования заболевания происходит усиление болевого синдрома. Появляются боли и снижение подвижности в тазобедренных суставах. Объективно в этот период можно уже увидеть дугообразное искривление позвоночника и сутулость. В дальнейшем происходит анкилозирование межпозвонковых суставов.
При периферической форме заболевания оно может проявляться поражением крупных суставов: локтевых, коленных, голеностопных. Из внесуставных проявлений характерны: ириты и иридоциклиты, аортит, недостаточность аортальных клапанов, перикардит и нарушения сердечного ритма. Может развиваться амилоидоз почек.
Признаки анкилоза суставов выявляются на рентгенограммах во второй стадии. На первой стадии болезнь Бехтерева диагностировать только с помощью магнитно-резонансной томографии.
Лечение направлено на снятие болевого синдрома и снижение воспаления. Применяют нестероидные противовоспалительные препараты, глюкокортикоиды, иммунодепрессанты.
Прогноз заболевания условно неблагоприятный, так как своевременное и адекватное лечение лишь замедляет развитие болезни, и повышает качество жизни, но при этом не устраняет причину развития заболевания. С течением времени больной стойко утрачивает трудоспособность.
Диагностика артрита позвоночника
При первых жалобах на боль в спине необходимо сразу же обращаться к врачу. Не стоит заниматься самодиагностикой или откладывать лечение. Помните, что артрит может быстро привести к необратимым изменениям и потере функции сустава.
На основании жалоб и осмотра врач может назначить вам необходимое обследование и лечение, направить на консультацию к узкому специалисту (неврологу, вертебрологу, инфекционисту, хирургу, ревматологу и др.).
Лабораторные и инструментальные методы диагностики артрита:
- Общий и биохимический анализы крови, иммунологические и специальные лабораторные методы исследования. Выявляют «воспалительные сдвиги» в анализах, помогают определить вида артрита.
- Рентгенография позвоночника позволяет оценить костные структуры позвоночных суставов.
-
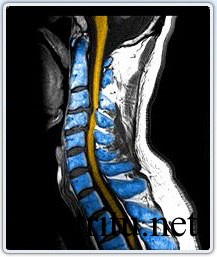 Компьютерная и магнитно-резонансная томография дают трехмерное изображение структур позвоночного столба. Магнитно-резонансная томография является более точным исследованием и визуализирует состояние мягких тканей (хрящей, связок, корешков нервов и др.).
Компьютерная и магнитно-резонансная томография дают трехмерное изображение структур позвоночного столба. Магнитно-резонансная томография является более точным исследованием и визуализирует состояние мягких тканей (хрящей, связок, корешков нервов и др.). - Аксиальная компьютерная томография. С ее помощью можно оценить форму и длину позвоночного канала, его структуру и соседние области. Чаще используется для визуализации состояния костных структур.
- Сканирование костей – радиоизотопное исследование, в основе которого введение меченых радиоактивных изотопов в костную ткань, которые избирательно накапливаются в месте патологии. Не отличает артрит от других видов поражения позвоночника, поэтому применяется в комплексе с другими методами исследования.
- Миелография – рентгеноконтрастное исследование, в основе которого введение контраста в позвоночный столб. По результатам исследования можно выявить области давления на спинной мозг и нервные корешки, грыжи межпозвоночных дисков, костные наросты и опухоли.
- Контрастная дискография выявляет патологические изменения в межпозвоночных дисках путем введения в диск контрастного вещества.
- Электроспондилография (ЭСГ) используется для оценки состояния позвоночного столба. Позволяет выявить изменения на ранних стадиях, уровень поражения, стадию, а также используется для контроля за процессом лечения.
Лечение артрита позвоночника
 Лечение артрита должно быть длительным и комплексным. Самостоятельно им заниматься не стоит, предварительно необходимо проконсультироваться со специалистом и пройти необходимое обследование. Так как артрит обычно возникает на фоне артроза, то он часто имеет хроническое течение с периодами обострений и ремиссий.
Лечение артрита должно быть длительным и комплексным. Самостоятельно им заниматься не стоит, предварительно необходимо проконсультироваться со специалистом и пройти необходимое обследование. Так как артрит обычно возникает на фоне артроза, то он часто имеет хроническое течение с периодами обострений и ремиссий.
План лечения составляется в соответствии с этиологией артрита, наличием сопутствующей патологии, индивидуальных возможностей пациента и др. Подробно об отдельных методах лечения артрита вы можете узнать в соответствующем разделе сайта.
Все виды терапии должны сочетаться с соблюдением диеты, щадящим режимом, коррекцией избыточного веса, ограничением стресса и другими рекомендациями.
Медикаментозная терапия артрита позвоночника:
- нестероидные противовоспалительные средства (снимают воспаление и боль);
- антибиотики (при инфекционном процессе);
- хондропротекторы (стимулируют синтез основного вещества хрящевой ткани и тормозят выработку фермента, разрушающего хрящ);
- наружные средства местного действия (гели, мази и кремы с обезболивающим, согревающим или охлаждающим, успокаивающим и другими эффектами);
- антигистаминные препараты (при аллергической этиологии артрита);
- некоторые другие виды препаратов (витамины, гормоны и пр.).
Немедикаментозные методы лечения артрита позвоночника:
- физиотерапевтические процедуры;
- лечебная физкультура;
- санаторно-курортное лечение;
- нетрадиционные и народные методы терапии.
Народные методы лечения спинного артрита
Хорошо помогают теплые компрессы на область поражения (перед их применением необходимо быть точно уверенным в этиологии артрита, некоторые виды артритов греть нельзя!), которые способствуют уменьшению боли и улучшению циркуляции крови. В некоторых ситуациях применяются холодные компрессы
