Ревизионная операция на позвоночник
Микрохирургическая декомпрессия позвоночника – это хирургическое лечение с применением оптических интраоперационных приборов, направленное на устранение компрессии нервно-сосудистых структур позвоночного канала. Для освобождения сдавленных спинальных нервных образований и кровеносных сосудов в нейрохирургической практике применяются малотравматичные методы с высокой степенью визуализации оперируемого поля. Современная операция по декомпрессии позвоночного канала осуществляется через минидоступ, размером от 1 см до 4 см.
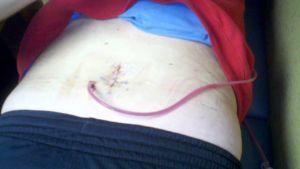
Дренирование после операции избавляет от отека.
Компрессионно-вертебральный синдром включает в себя серьезные неврологические расстройства. Они сопровождаются мучительными локальными и/или отраженными болями в спине и других участках тела, нарушениями чувствительных и опорно-двигательных функций конечностей, дисфункцией внутренних органов, в частности органов малого таза. Эти симптомы чаще вызывают дегенеративно-дистрофические заболевания (запущенный остеохондроз в 80%), посттравматические осложнения и опухоли, которые спровоцировали сужение полости спинномозгового канала. Как следствие, на нервные волокна и сосуды начинает воздействовать фактор патологического давления и тканевой травматизации, что выражается вышеперечисленными признаками.
Стеноз шейного отдела вследствие грыжевого выпячивания.
С лечением компрессии шейного отдела позвоночника, пояснично-крестцового или грудного, медлить нельзя! Долгое компрессионное воздействие может вызвать гибель жизненно важных структур, в итоге привести к параличу рук или ног, тяжелым необратимым мозговым нарушениям, критической несостоятельности мочеполовой системы, сердца, дыхательного центра. Профессионально оценить всю серьезность клинического случая, грамотно рекомендовать тот или иной вид терапии, может – невролог, нейрохирург, ортопед.
Декомпрессия всегда назначается сугубо при веских обстоятельствах, когда существуют:
- угрожающие жизни и трудоспособности человека спинальные диагнозы, расстройства ЦНС;
- стойкое или прогрессирующее угнетение двигательных функций костно-мышечного аппарата, несмотря на пройденный курс комплексного консервативного лечения;
- постоянные или часто возобновляющиеся выраженные боли, которые не купируют лекарства или все возможные безоперационные способы;
- расстройства дефекации, мочеиспускательного акта, половой системы.
Вмешательство заключается в хирургическом устранении патологических дефектов, вызывающих перекрытие канала позвоночника, сдавливание нервных и сосудистых образований. Это могут быть межпозвонковые грыжи, краевые костные разрастания позвонков, гипертрофированные связки, доброкачественные или злокачественные новообразования, гематомы, спайки.
Эффективность декомпрессии
В большинстве случаев микрохирургическая операция, цена на нее составляет от 60 тыс. до 200 тыс. рублей, позволяет достичь существенного облегчения состояния больного. Шансы на полноценное восстановление при условии своевременного ее проведения, достаточно высокие. Основная часть манипуляций (70%-80%) выполняется на поясничных уровнях, так как зона поясницы характеризуется как самая нагруженная и подвижная часть хребта, легкоуязвимая дегенерациям и травмам. Второй по распространенности областью для осуществления декомпрессий выступает шея.
Примерно 95% пациентов, поступивших изначально в стационар с ущемлением нерва шейного и поясничного отдела, после декомпрессии выписываются с заметными функциональными улучшениями. Многие их них отмечают ощутимое сокращение болевого синдрома и мышечной слабости конечностей уже в первые часы, сутки/двое после перенесенной операции. Примерно у 3% сохраняется симптоматика в неизменном виде, у 1%-2% наблюдается ухудшение состояния.
Озвученные проценты эффективности здесь учитывают весь комплекс возможных патологий, подлежащих в целом декомпрессионной микрохирургии. Поэтому прогностические данные могут отличаться в зависимости от конкретного диагноза, исходного неврологического статуса, индивидуальных особенностей организма, способа и категории сложности вмешательства.
Декомпрессивно-стабилизирующая хирургия
Декомпрессивные операции иногда сочетаются с имплантацией стабилизирующей системы, если есть необходимость устранения или предупреждения нестабильности позвонков. Фиксация (стабилизация) после освобождения нервно-сосудистых образований подразумевает скрепление предрасположенных к анормальному смещению позвонков специальными конструкциями и имплантатами неподвижного или динамического типа.
Неподвижная тактика соединения – это укладка в межпозвонковое отверстие костного трансплантата или кейджа для обездвиживания и формирования спондилодеза (сращения) двух и более позвонков с последующей фиксацией стабилизированного участка титановой металлоконструкцией. Костный материал для пересадки обычно берется у пациента из гребня повздовшной кости, реже применяют аллотрансплантаты.
Динамическая стабилизация – имплантация протезных устройств, которые надежно стабилизируют патологическую зону, но не блокируют полностью подвижность между телами позвонков. Диапазон движений не будет выходить за порог физиологически допустимых значений.
Как проходит операция
Удаление образований, сдавливающих позвоночный канал и нарушающих проводящие функции спинного мозга, возможно посредством двух способов:
- под контролем микроскопа и микрохирургического инструментария;
- при помощи эндоскопической системы.
Цели и задачи у этих двух процедур одинаковые, отличает же их друг от друга степень инвазивности, техническая составляющая процесса, некоторые расхождения в показаниях.
Эндоскопический вид
Эндоскопическая операция в нейрохирургии позвоночника применяется сравнительно недавно, за рубежом ее начали внедрять в средине 90-х, в России только спустя 10 лет. Эндоскопия по поводу декомпрессии – это самая миниинвазивная методика резекции патологических тканей через незначительный разрез (1-1,5 см) с использованием телескопического зонда и комплекта инструментов, которые вводятся в его рабочую полость. Сеанс длится в среднем 45 минут. На реабилитацию уходит примерно 60 суток.
Во время операции.
Методика, когда хирург производит резекционные мероприятия через тонкую эндоскопическую трубку диаметром всего в 6-8 мм, является наиболее корректной по отношению к здоровым кожным и окружающим мышечно-связочным структурам. Благодаря этому пациент легче и быстрее переносит восстановительные этапы.
Эндоскопия предельно минимизирует риски интра- и послеоперационных осложнений за счет высочайших возможностей увеличения операционного поля с четкой передачей его изображения на хирургический монитор в реальном времени. Оперативное вмешательство с эндоскопом также располагает уникальными способами доступа:
- TESSYS (трансфораминальный);
- CESSYS (переднелатеральный);
- iLESSYS (дорзальный, дорзолатеральный) и другими высокоперспективными в плане безопасности и минимальной инвазивности технологиями.
Составить представление о том, как эндоскопическим методом производится освобождение сдавленных составляющих элементов нервной и кровеносной системы в позвоночнике, вам поможет информация:
- Как правило, операция проходит под местной анестезией, но возможно и использование общего эндотрахеального наркоза.
- Далее следует обработка антисептическим раствором кожных покровов спины, если доступ создается сзади. На коже в проекции места поражения выполняется маленький разрез (не более 1,5 см) скальпелем.
- В созданное отверстие под контролем ЭОП в безопасную зону позвоночного пространства вводится дилататор (расширитель), затем по нему вводится рабочая гильза, и уже через гильзу устанавливают трубку эндоскопа. В основном приборе подключают камеру и световод.
- Под многократно увеличенным видеонаблюдением, используя сменные инструменты, которые помещаются внутрь эндоскопа, хирург выполняет необходимые манипуляции. Специалист аккуратно удаляет источник компрессионного синдрома, например, остеофиты костными кусачками, грыжу диска микрощупом. Таким образом, достигается декомпрессия нервов или сосудов, которые смогут восстановиться уже в скором времени.
- Иссеченные структуры выводятся через отсек эндоскопической системы, полость позвоночного канала тщательно промывается физиологическим раствором от хирургического «мусора». Далее прибор извлекается, после чего ранку дезинфицируют и накладывают на нее несколько швов.
Эндоскопия противопоказана при наличии сильно выраженного бокового и циркулярного стеноза, двусторонней каудогенной хромоты, грубых парезов, медианных грыж, опухолей паравертебральной локализации. Установка стабилизирующих устройств в большинстве случаев – невыполнимая задача при этой тактике.
Операция с микроскопом
Операция под микроскоп-контролем признана наиболее удачной и продуктивной тактикой декомпрессивной хирургии. Она позволяет осуществлять более широкий спектр манипуляций при огромном количестве диагнозов, в отличие от эндоскопического лечения. Что касается визуализации, то современные микроскопы обеспечивают 40-кратное увеличение, а это удовлетворяет на 100% всем требованиям для высокоточного проведения хирургических манипуляций на любом из отделов позвоночного столба.
К тому же, операциям с микроскопом подвластны всевозможные реконструктивные и стабилизирующие мероприятия различной степени сложности. Операционная агрессия гораздо меньше, чем при классических открытых вмешательствах, поэтому данная технология причисляется тоже к разряду малоинвазивной нейрохирургии. Разрез для качественной реализации микрохирургической декомпрессии на 1-ом уровне составляет около 3-4 см, анестезиологическое обеспечение – только общий наркоз. Длится процедура от 1 до 3 часов. Продолжительность послеоперационного восстановления составляет в среднем 2-3 месяца.
Каким образом для расширения позвоночного канала, где оказались зажатыми невральные структуры, выполняется широко практикуемый способ оперативного вмешательства с микроскопом, опишем далее.
- Пациента вводят в глубокое состояние сна посредством ингаляционной многокомпонентной анестезии.
- В районе стенозирующего очага создается наиболее выгодный доступ, чтобы по максимуму оставить интактными структуры опорного позвоночного комплекса.
- Отслеживая через сверхмощный микроскоп ход хирургического процесса, микрохирург отодвигает в безопасное место защемленный нерв.
- С помощью миниатюрных инструментов (боров, кусачек и пр.) специалист удаляет те части суставов, связок, позвонков, хрящевой ткани, которые чрезмерно разрослись и привели к компрессии. При необходимости позвоночник стабилизируют имплантатами.
- На завершающем этапе рану промывают, дезинфицируют и ушивают косметическим швом.
Пациенту обычно разрешается вставать и ходить уже ближе к вечеру после процедуры или на следующее утро. Минимальный срок госпитализации – 4 суток.
Тренажер для декомпрессии не альтернатива операции
При запущенных неврологических и функциональных расстройствах эффективным может быть только операция. Никакие безоперационные методы не способны полноценно расширить позвоночный канал и навсегда вызволить нервно-сосудистые структуры от гнета сформировавшихся дегенераций, новообразований. Имея сложный диагноз, на чудодейственный эффект от популярных тренажеров для декомпрессии уповать бессмысленно. На них уместно проходить декомпрессивную терапию исключительно при дегенеративно-дистрофических патологиях в неосложненных формах проявления, например, при начальной и средней стадии остеохондроза, протрузиях диска.
Если в больном позвоночнике сформировалась крупная грыжа или появились грубые массивные костные наросты на суставах и позвонках, которые и явились провокаторами нелегкого нейрогенного патогенеза, они не рассосутся и не пропадут, как не растягивай позвоночник на тренажере. Даже если вдруг противокомпрессионный эффект и произойдет, рецидивов в таких сложных ситуациях, к сожалению, не избежать. Кроме того, знаменитые декомпрессионные и антигравитационные тренажерные системы некоторым пациентам могут серьезно навредить, к примеру:
- легко травмировать ослабленные болезнью мышцы, сухожилия, связки;
- усилить прогрессию развития имеющейся патологии, усугубить и без того тяжелую симптоматику;
- спровоцировать еще какую-нибудь патологию скелетно-мышечного комплекса.
Нельзя, конечно, полностью отрицать пользу специальных тренажеров, они вполне могут сослужить для избранной категории людей неоценимую пользу, а именно:
- разгрузить позвоночник;
- повысить эластичность, выносливость мышц;
- снизить отечность нервного корешка, уменьшить болевой синдром.
Но только в том случае, если назначенные специалистом тренировки не идут в расход с показаниями и противопоказаниями. Поэтому разрешение и направление на подобные занятия вы должны получить исключительно у узкопрофильного врача высокого уровня. Проходите их только под наблюдением опытного инструктора по кинезитерапии с отменными рекомендациями.
Шрам после операции.
Заключение
Обязательно примите к сведению, что операция микрохирургической декомпрессии, когда она явно показана, – неизбежная и единственная эффективная мера лечения. Микрохирургия способна окончательно избавить от адской боли, функционального разлада работоспособности органов движения, вернуть утраченное качество жизни, причем зачастую на уровень здорового человека. Но доверять оперировать свой позвоночник необходимо только передовому хирургу!
Гарантированно пройти лечебно-хирургический сеанс качественно и без последствий доступно в Чехии, к тому же, в этой стране самые низкие цены в Европе на соответствующую категорию медпомощи. Чешские врачи спинальной микрохирургии и реабилитации – одни из первых в мире, кто заслуживает высочайшее доверие и уважение.
Источник
Как известно, основными мотивами показания к оперативному вмешательству служат хронические боли, наличие повреждения нервов и спинного мозга или опасность в поражении спинномозговых структур, непродуктивность или нецелесообразность консервативной терапии.
Именно боль заставляет человека решиться на операцию.
Спинальные нарушения в различной степени тяжести происходят у многих людей, причем четкой тенденции по половому и возрастному принципу предрасположенности нет. Недуги позвоночной системы встречаются даже у новорожденных, и такой грубый порок, как спина бифида, – яркий тому пример. Надобность операции рассматривается индивидуально, но даже при проведении хирургии при данном диагнозе, шансы на полное восстановление ребенка низкие. К счастью, встречаемость соответствующей формы врожденной аномалии, которая заключается в неполном закрытии позвоночных дужек, составляет только 1-3 случая на 1000 новорожденных.
Грыжа поясничного отдела.
Что примечательно, основная доля из всех известных заболеваний спины приходится на пояснично-крестцовый отдел. Так, по данным некоторых медицинских источников, пациенты первично обращаются к врачу с жалобами на вертебральный синдром в пояснице примерно в 75% случаев, в шее – в 25%, в грудной области – в 5%. Главной причиной ощущения дискомфорта в хребтовых зонах является грыжа позвоночника или деформация позвоночного столба.
Патологические явления, связанные со спиной, могут быть совершенно не причастны к позвоночнику. Например, липома на спине, которая является доброкачественным подкожнолипидным образованием, формирующимся из соединительной жировой ткани. И, несмотря на кажущуюся безобидность новообразования, его лечат посредством хирургических методов. Непосредственная близость с позвоночными структурами может спровоцировать их сдавливание, включая не только костные и хрящевые элементы, но и сосуды с нервными образованиями. Сильно прогрессирующая липома или ее разновидность атерома, способна трансформироваться в трудноизлечимую раковую опухоль.
Липома.
Да, существуют заболевания, которые могут в тяжелом проявлении вынуждать применять хирургическое вмешательство на спину: сколиоз, межпозвоночные грыжи, переломы позвонков, опухоли и многие другие. Для каждого клинического случая будет своя высокоэффективная методика операции.
- Операция по удалению атеромы представляет собой иссечение кистозной капсулы, липосакцию или лазерное выжигание.
- Оперативное вмешательство по выпрямлению спины заключается в коррекции искривленного уровня и задней фиксации позвоночника внутренней опорной металлоконструкцией.
- Грыжевое выпячивание ликвидируют при помощи декомпрессионной микродискэктомии, эндоскопии или нуклеопластики.
- Разрушенные позвонки восстанавливают путем цементопластической коррекции или, если разрушение серьезное, путем трансплантации костного материала и установки металлических стабилизаторов.
Схема установки искусственного диска.
В одной статье невозможно охватить тот массивный объем информации обо всех известных медицинских проблемах, локализирующихся в области спины, и лечебных тактиках. Поэтому изложим далее только самые основополагающие моменты, относящиеся к рассматриваемой нами теме.
Проблемы со спиной: где лечат лучше?
В Федеральном центре нейрохирургии, расположенном в Новосибирске, делают высокотехнологичные вмешательства на позвоночнике. По профилю спинальной хирургии клиника занимает почетное место в пределах РФ. У хирургов оперируются взрослые и дети, а после операции, отзывы утверждают сказанное нами, предоставляется хорошая реабилитационная помощь под патронажем ЛФК-методистов.
Если же вы планируете выехать за пределы российской или украинской территории, советуем пройти спинальную операцию в Чешской Республике, ее по праву во всем мире называют – «королевой» ортопедии и травматологии. К тому же, в этой стране при образцовой системе ортопедической и реабилитационной медицины отмечены самые доступные цены: в 2 раза меньше, чем в Германии, в 2,5-3 раза, чем в Израиле.
Как проходит операция
Первое, что всех без исключения волнует: какую делают анестезию в спину и будет ли ощущаться дискомфорт во время процедуры. Сразу ответим, что при правильном подборе вида, дозы наркоза и грамотном его введении чувствительность оперируемой зоны будет полностью отсутствовать, то есть, пациент комфортно перенесет все манипуляции, совершенно не ощущая никакой боли. Что касается вида анестезиологического обеспечения, оно подбирается с учетом типа выбранной методики операции, состояния здоровья больного в целом и возрастными особенностями.
В первую очередь хирург и анестезиолог будут предварительно смотреть, есть ли непереносимость у пациента на составляющие вещества. Чтобы не вызвал в интраоперационный и послеоперационный периоды наркоз последствия, на предоперационном этапе подготовки обязательно проводится специальное тестирование организма на аллергический фактор. Если аллергия зафиксирована, будет подобрана эффективная замена стандартному компонентному составу анестезии.
В структуре всех оперативных вмешательств на спине основополагающими способами обезболивания являются: местный или общий наркоз.
- Местное анестезиологическое пособие возможно при незначительной патологии и/или миниинвазивной операции (эндоскопической, пункционной, пр.), при этом его могут комбинировать с седацией. Седативные компоненты вводят капельным путем в вену.
- Общий наркоз, по большей мере эндотрахеальный, применяется, как правило, при микрохирургии и открытых вмешательствах на позвоночнике. В момент операции пациент будет погружен в состояние глубокого хирургического сна.
Перейдем к не менее важному аспекту, касающегося лечебно-операционного процесса. Хирурги спинальных отделений, идущие в ногу со временем, задействуют щадящие технологии, которые:
- предельно минимизируют степень травматичности;
- обеспечивают экстраточность проводимых манипуляций;
- сокращают до минимума риски последствий;
- значительно уменьшают сроки госпитализации;
- способствуют быстрому послеоперационному восстановлению.
Во время хирургии.
Сеанс хирургической терапии зависит от рода проблемы. К примеру, для ликвидации часто встречаемого компрессионного фактора пациента располагают на операционный стол – лежа на спине (чаще при шейных формах) или на животе. Далее аккуратно производится небольшой по размерам разрез кожи (1,5-4 см) в нужной проекции и, собственно, начинается работа миниатюрными инструментами над удалением, например, всего диска или только ее выступающей патологической ткани, частичном подпиливании дужки позвонка, неполной резекции суставных отростков. Только при необходимости, возможно, в оперируемый отдел поставят стабилизирующую систему. Она, в зависимости от показаний, может быть сделана из стойкого титанового сплава, полимерных материалов, биорассасывающихся имплантатов или представлять собой конструкцию, сочетающую несколько типов материалов одновременно.
Если же брать во внимание заболевания, которые не связаны непосредственно с позвоночной системой, такие как, предположим, липомы кожи, локализирующиеся над позвоночником, то хирургическому воздействию подвергают большие новообразования. В ходе вмешательства используется простой местный наркоз. Жировик, образовавшийся под кожей, вскрывают путем экономного рассечения кожных покровов, чтобы извлечь капсульное содержимое. После удаления рану сшивают, используя косметическую технику наложения швов. Содержимое липомы отправляют на гистологическую экспертизу.
Швы и шрам на спине после операции
Чтобы врач-хирург выполнил разрез и смог подобраться к проблемному сегменту, не подвергая пациента страданиям, как выяснили, анестезиолог делает укол в спину для сильного анестезирующего эффекта на ограниченном участке или проводит общую анестезию. Иногда доступ выполняется не через разрез с последующей установкой расширителя, а через создание пункционного отверстия. Поэтому швы при некоторых вмешательствах могут и не накладываться вовсе, достаточно будет наложения антисептической повязки. Но в преобладающем количестве случаев после операции проводится ушивание краев раны специальным шовным материалом по своеобразной технологии для отдельного типа осуществленной процедуры.
Шов после удаления грыжи.
Размер шва зависит от вида используемого метода и масштабов оперируемой площади. Если выполнялась коррекция сколиоза, шов будет сделан самый максимальный, и может проходить даже вдоль всего хребта. Операция на одном позвоночном сегменте предполагает небольшой разрез, длина которого может соответствовать 1-8 см. Снимаются швы только после нормального сращения кожных покровов, обычно процедура извлечения нитей из раневой зоны назначается спустя 7-12 суток после оперативного вмешательства.
После фиксации.
Почему болит спина после операции
После любой операции болевые ощущения – это нормально, поэтому сразу паниковать не нужно, ведь на позвоночнике и околопозвоночных тканях выполнялась глубокая инвазия. Со временем боли в спине постепенно сокращаются и к концу реабилитационного периода обычно полностью исчезают.
Но что делать, если боли в спине остались, несмотря на то, что рана благополучно зажила, корсет носится в соответствии с полученными предписаниями. Первыми делом, об этом нужно оповестить своего лечащего доктора. Причин может быть много, почему заболела спина, от естественных непатологических до очень серьезных, угрожающих инвалидностью:
- медленно протекающие в организме репаративно-регенерационные процессы вследствие индивидуальной специфики организма человека;
- некорректно выполненная процедура хирургического лечения (травма инструментами спинного мозга, нервно-сосудистых структур, неправильная резекция той или иной анатомической единицы, неверная постановка имплантата или трансплантата и др.);
- некачественная реабилитация (несоблюдение в точности всех ограничений и лечебных мероприятий, форсирование нагрузок, долгое использование или преждевременная отмена корсета и других ортопедических изделий, пр.);
- выход из строя (поломка, трещина, разбалтывание и т. д.) имплантированного устройства, если применялась стабилизирующая операция;
- рецидив основной патологии или развитие вторичных заболеваний (стеноз, артроз, нестабильность позвонков и др.).
Выяснить природу болевого синдрома и ответить, почему ширяет в спине или ноет, способен только специалист. Многие осложнения, например, пережатие и атрофия нервных структур (пациент говорит – «боль отдает в конечность», «не чувствую ногу или руку»), чреваты полной обездвиженностью верхних или нижних верхних конечностей. Цените собственное здоровье и не затягивайте с визитом к врачу, чтобы не допустить необратимых изменений!
Упражнения после операции на спине
После любой перенесенной спинной операции назначается гимнастика на укрепление мышц костно-мышечного корсета, которая позволит быстро и качественно возобновить нормальную подвижность позвоночника и суставов. Именно гимнастика играет основополагающую роль в предупреждении осложнений. Ее рекомендует сугубо хирург или инструктор по части реабилитологии. Выполнять предложенный комплекс поэтапной ЛФК нужно весь восстановительный период, причем основную часть вашей физической реабилитации необходимо проходить строго под контролем специалистов.
Упражнения делаются мягко и спокойно, без рывков и без насильственных (через боль) движений. К тренировкам приступают в самое ближайшее время после хирургии, зачастую уже на следующий день, даже если пациенту пока не разрешено вставать с постели. Физкультуру начинают легкие, неотягощенные упражнения (изометрические сокращения мышц, вращение кистями рук, ротация стоп и движение ими на себя/от себя, поднятие ровных конечностей над поверхностью, сгибание/разгибание колена в положении лежа и др.). Постепенно комплекс физических тренировок расширяется и усложняется, но только по показаниям врача.
Примерно через 1,5-2 месяца рекомендуются занятия в бассейне, которые превосходно одновременно и разгружают, и укрепляют спину. Когда окончательно завершено послеоперационное восстановление, после потребуется посетить специализированный санаторий. Пройти курс курортно-санаторного лечения имеет огромное значение, так как он поможет надежно закрепить достигнутый в процессе основной реабилитации терапевтический эффект, а также усилить функциональные возможности и отлично повысить выносливость опорно-двигательного аппарата.
Источник
