Рецидивы после операции грыж на позвоночнике
Внедрение основных принципов современной хирургии — атравматичности и малоинвазивности — позволило выполнять больше вмешательств, в том числе и при грыжах межпозвонковых дисков. Значительное увеличение числа операций статистически ведет и к увеличению количества повторных операций по удалению межпозвоночной грыжи. По каким причинам проводятся эти повторные вмешательства, каковы показания к их проведению, и какими они бывают?
МРТ. Верхняя стрелка показывает рецидив выпячивания, нижняя показывает след-канал от предыдущего вмешательства.
Причины рецидива грыжи
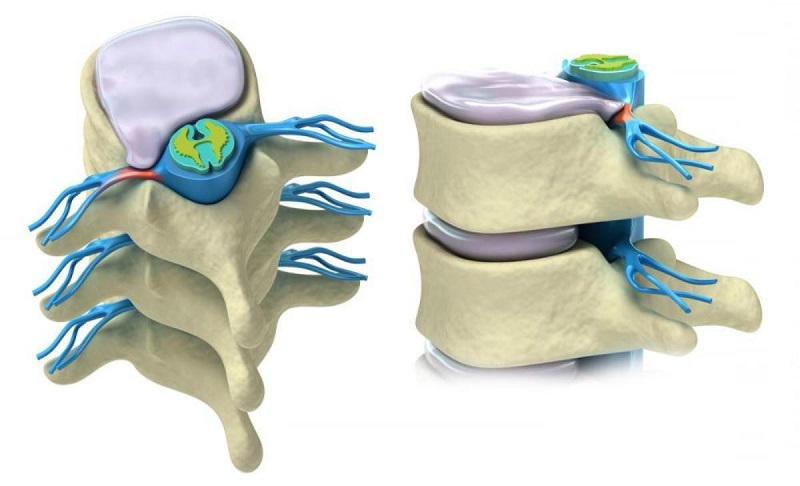
Грыжа межпозвонкового диска – это патологическое выпячивание хряща наружу, за пределы разорвавшегося наружного фиброзного кольца. Возникает компрессия и отек окружающих тканей, формирование устойчивого болевого синдрома и очаговой неврологической симптоматики. Хрящ, будучи однажды фрагментированным или удаленным, вследствие особенностей диффузного кровообращения, не способен восстановить свою целостность ни при каких условиях. Поэтому в том случае, когда говорится о «рецидиве грыжи», нужно понимать это не буквально. В данном случае речь идет о формировании так называемого FBSS (Failure Back Surgery Sindrome), или «синдрома неудачно оперированного позвоночника». Чаще всего — это возникновение устойчивого болевого синдрома на фоне отсутствия объективных причин для его появления.
По данным журнала «Хирургия позвоночника» (4/2004, с.65-67) формирование этого патологического симптомокомплекса встречается в 10-30% всех случаев оперативных вмешательств. Такой широкий разброс значений обусловлен общими данными. После первичной дискэктомии частота ревизионных операций колеблется от 5 до 18%. Такой высокий показатель, как 30%, характерен для чрескожных манипуляций, при которых требуется более высокая квалификация специалиста и владение особой техникой. Наиболее частыми причинами появления FBSS являются:
- фрагментарное, или неполное удаление грыжи. В результате оставшийся фрагмент продолжает компремировать окружающие ткани (27%)*;
- малоинвазивная, и особенно чрескожная операция может быть выполнена на другом уровне, вне пораженного сегмента (2%);
- повторное выпячивание грыжи межпозвонкового диска, причём на том же уровне (при этом речь идет о выпячивании оставшейся части диска, но в другом направлении). Чаще всего это состояние формируется в течение трех месяцев после первичного оперативного вмешательства (30%);
- образование грыжи рядом, в соседнем сегменте, с сохранением прежней клиники такого же болевого синдрома (4%);
- развитие массивных задних остеофитов (4%);
- развитие нестабильности двигательного сегмента (9%);
- возникновение воспаления (2%). В данном случае речь идёт о спондилите или спондилодисците;
- развитие постламинэктомического синдрома (если вскрывались позвоночные дуги с доступом к центральному каналу, то есть проводилась ламинэктомия). На многих сайтах Рунета стоит знак равенства между этим синдромом и FBSS, но это неверно. Постламинэктомический синдром гораздо чаще связан с нестабильностью, так как вскрытие нескольких дужек нарушает опорную функцию позвоночного столба (12%);
- развитие эпидурального фиброза и возникновение спаечного процесса, либо местное поражение оболочек спинного мозга;
- несостоятельность внедренных металлоконструкций (10%);
Схематичное изображение грыжи.
Причиной является и сформировавшийся вторичный стеноз центрального канала, но поскольку все причины могут к нему приводить, то отдельно он не выделен.
Наконец, особняком стоит первичная и вторичная психогенная боль. Своевременно не диагностированная, она может приводить к ненужным ревизионным операциям. В данном случае болевой синдром будет проявлением стойкого соматоформного болевого расстройства, и являться эквивалентом депрессии.
Показания к повторному оперативному вмешательству
Основной симптомокомплекс, который беспокоит пациента, и приводит повторно к хирургам — это хронический, рецидивирующий болевой синдром, он не купируется в течение двух месяцев назначением нестероидных противовоспалительных препаратов (НПВС). Втрая причина — прогрессирование неврологического дефицита. В данном случае речь идёт:
- о развитии периферических парезов, угнетении сухожильных рефлексов, развитии гипотрофии мышц конечностей и снижении силы;
- когда затронуты чувствительные структуры, будет прогрессировать главным образом онемение в конечностях и парестезии.
Конечно, существуют и частные ситуации. Например, при развитии спаечного процесса в области конского хвоста пациента будут беспокоить:
- резкие, стреляющие боли в ногах;
- онемение кожи промежности;
- императивные позывы к мочеиспусканию или недержание мочи;
- у мужчин возможна стойкая эректильная дисфункция.
Выраженное перекрытие спиномозгового канала. Секвестр.
Поэтому практически все причины формирования FBSS являются показанием к повторному оперативному вмешательству, за несколькими исключениями:
- психогенная боль;
- спондилит и спондилодисцит.
В большинстве случаев удается справиться с воспалением консервативными способами. Но если возникает значительная деструкция тел позвонков, ухудшение качества жизни и развитие сильного болевого синдрома с риском инвалидизации пациента, требуется неотложная операция. Однако её необходимо проводить в фазу ремиссии и обязательно под прикрытием антибактериальной терапии.
В данной статье не будут разбираться такие узкоспециальные методики повторных вмешательств, как транспедикулярная винтовая фиксация, резекция тел позвонков, а также спондилодез с формированием устойчивого костного блока из соседних позвонков. Рассмотрим малоинвазивные методы, используемые в случае повторных операций по удалению межпозвоночной грыжи.
Виды повторных операций
После установления показаний к повторному оперативному вмешательству и исключения психогенной боли необходимо выбрать оперативный доступ с учётом причин предыдущего неудачного лечения. Как показывает клиническая практика, опытный хирург всегда будет подразумевать риск повторного оперативного вмешательства. Из этого следует, что первая операция, которую многие врачи считают единственной, должна планироваться с расчётом возможного проведения повторной. К примеру, не стоит думать, что если на уровне ниже второго поясничного позвонка спинной мозг отсутствует, то это служит оправданием к удалению любых грыжевых выпячиваний только задним доступом. Ведь именно при таком варианте наиболее часто возникает разрастание фиброзной ткани.
Хирургический шрам после вмешательства задним доступом.
Именно поэтому при выборе лечебно-профилактического учреждения необходимо ориентироваться не только на его известность, но, в первую очередь, на богатый опыт оперативного лечения грыж межпозвонковых дисков вообще с минимальной статистикой развития FBSS. Одним из вариантов является лечение осложненного остеохондроза и грыж межпозвонковых дисков в Чехии.
Микродискэктомия
Микродискэктомия, (или удаление диска из мини-доступа) — это самый распространенный способ оперативного вмешательства с использованием операционного микроскопа. При этом диск не удаляется вместе с грыжей, а ликвидируется только его часть, непосредственно сдавливающая нервные структуры, и вызывающая боль. Сам доступ производится через небольшой разрез, измеряемый в миллиметрах. Однако если сперва также была выполнена неудачная микродискэктомия, то во втором и в последующих случаях при выполнении такого же вмешательства риск рецидива, соответственно, будет выше.
Эндоскопическое удаление (чрескожная микродискэктомия)
Полное название этого метода — Percutaneous Endoscopic Lumbar Discectomy (PELD). Главное его отличие от микродискэктомии в том, что хирурги не используют ретракторы, и ранорасширители. Просто в рану вводится эндоскоп, и поэтому не травмируется кожа, подкожная клетчатка и мышцы. Если речь идет о поясничном отделе позвоночника, то лучше всего подойти сбоку, так называемым трансфораминальным доступом. Тогда эндоскоп вводится через естественное межпозвонковое отверстие. Но в том случае, если у пациента существуют выраженные остеофиты, или деструкция, тогда боковой доступ невозможен. В таком случае используют интерламинарный вариант ведения эндоскопа. Через эндоскоп и проводится удаление пораженной части диска.
В отличие от классической микродискэктомии, при эндоскопическом удалении не рассекаются мышцы, остаётся целой желтая связка, и не резецируются, пусть и частично, фасеточные суставы. Всё это позволяет пациенту уже через 2-3 часа сидеть, и риска нестабильности практически не существует. После выполнения микродискэктомии же пациенту можно сидеть только через месяц, а до этого – только ходить и стоять.
Лазерная нуклеопластика
В том случае, если у пациента дефект диска небольших размеров, то вполне возможно удалить пульпозное ядро, то самое, которое и приводит к избыточному давлению и разрыву фиброзного кольца. При этом виде оперативного вмешательства не нужны никакие швы, а только лишь рентгеновский контроль. Под этим контролем в диск вводится игла, а затем подается лазерное излучение. Оно испаряет хрящевую ткань, а затем закупоривает канал по мере удаления обратно этого лазерного светодиода.
Если за один проход не удаётся полностью ликвидировать студенистое ядро, то тогда процедура осуществляется в несколько подходов. Результатом этой процедуры является декомпрессия, то есть внутри диска значительно уменьшается давление, уменьшается его объем, а фиброзное кольцо становится на место. Конечно, это методика эффективна только в том случае, если фиброзное кольцо целое, и нет его разрыва. Поэтому наиболее эффективный лазерный, а также другие варианты нуклеопластики применяются при лечении протрузий, которые также могут вызывать выраженный болевой синдром.
Эндопротезирование межпозвоночного диска
В настоящее время самым эффективным способом радикального лечения грыж межпозвоночных дисков является эндопротезирование диска. У него существует целый ряд преимуществ перед остальными видами оперативного лечения, и тем более перед спондилодезом. Применение эндопротеза улучшает подвижность, предупреждает развитие нестабильности, позволяет быстро восстановиться после оперативного вмешательства и значительно повышает качество жизни.
Искусственный диск.
Имплантат, заменяющий естественный диск, служит очень долго, и обладает, пожалуй, даже лучшими биомеханическими свойствами, чем естественные диски. Ведь в них даже на фоне полного здоровья протекают процессы дегенерации и обезвоживания, связанные с общим старением организма.
Виды межпозвоночных имплантов.
Несмотря на то, что эндопротезирование является самым современным методом, при возможной оценке ее проведения нужно учитывать противопоказания. К сожалению, довольно часто предшествующее оперативное вмешательство как раз и относится к этим противопоказаниям. Нельзя делать протезирование в том случае, если:
- проводилась ламинэктомия или гемиламинэктомия с удалением половины дужки;
- если удалялись фасеточные суставы, или был выполнен спондилодез;
- не делается протезирование при значительной нестабильности в необходимом сегменте, когда смещение составляет более 3 мм в передне-заднем направлении.
МРТ после вмешательств.
Существуют и другие противопоказания, которые описаны в специальной литературе.
Таким образом, при выборе способа первичного оперативного вмешательства необходимо всегда помнить о риске развития синдрома FBSS. Следует таким образом проводить оперативное лечение, чтобы при необходимости повторного вмешательства у хирурга оставалось как можно больше возможностей для радикального лечения.
Источник

Рецидив грыжи позвоночника – это серьезная проблема, с которой сталкивается больше половины прооперированных пациентов. В течение нескольких лет у них вновь возникает соответствующая клиническая картина и они опять вынуждены обращаться к хирургу. На самом деле этот патологический механизм разрушения позвоночного столба можно остановить в самом начале.
Хирургическая операция при осложнениях остеохондроза оправдана только в одном случае. Если произошло секвестрирование пульпозного ядра. При этом происходит его полное отделение от фиброзного кольца. При попадании пульпозного ядра в спинномозговой канал возникает парализация тела и в этой ситуации требуется незамедлительная хирургическая помощь. Во всех остальных случаях возможно проведение абсолютно безопасного и эффективного лечения грыжи позвоночника консервативными методами.
Да, на сегодняшний день не существует фармакологических препаратов, которые позволили бы восстановить нарушенную целостность фиброзного кольца межпозвоночного диска. Но успешно практикуются методы мануальной терапии. С их помощью возможно полное восстановление здоровья позвоночного столба на любой стадии развития межпозвоночной грыжи.
Успешные истории выздоровления есть при разных размерах и локализациях межпозвоночного грыжевого выпячивания. Что интересно, рецидивы после удаления межпозвоночной грыжи методами мануальной терапии диагностируются в 15 раз реже. Это связано с тем, что применяемые методики направлены на устранение настоящей причины разрушения хрящевых тканей позвоночных дисков.
Для того, чтобы понять, почему возникает рецидив после удаления грыжи позвоночника и как можно этого избежать, нужно узнать несколько фактов из анатомии и физиологии позвоночного столба. Вот основные аспекты, которые помогут понять происходящие патологические изменения:
- позвоночный столб состоит из тел позвонков и разделяющих их межпозвоночных дисков;
- диски состоят из плотного фиброзного кольца, обладающего высокой прочностью и эластичностью, и внутреннего студенистого тела;
- собственное кровеносной сети у межпозвоночного диска нет, он получает жидкость и питание во время диффузного обмена с окружающими мышцами и замыкательными пластинками;
- при нарушении диффузного питания фиброзное кольцо обезвоживается и утрачивает свою эластичность;
- при повышенной физической нагрузке происходит разрыв фиброзного кольца и через него выходит часть пульпозного ядра – это грыжа.
Предотвратить рецидив межпозвоночной грыжи можно только одним способом. Нужно восстановить полностью диффузное питание хрящевых тканей дисков. Только после этого можно говорить о полной победе над остеохондрозом – дегенеративным дистрофическим заболеванием, приводящим к появлению грыжи позвоночника.
Для проведения лечения, реабилитации и профилактики патологий позвоночного столба рекомендуем обращаться в клиники мануальной терапии по месту вашего жительства. Там обычно работают специалисты, которые стремятся оказать максимально эффективную и безопасную помощь пациентам без применения фармакологических препаратов.
Причины рецидива межпозвонковой грыжи
Рецидив межпозвонковой грыжи может возникать спустя некоторое время после проведённого лечения. В группе риска находятся пациенты, которые перенесли операцию по резекции межпозвоночного диска. У них вероятность повторных эпизодов разрыва фиброзного кольца возрастает в несколько раз.
Как проводится консервативное лечение остеохондроза и его осложнений? В официальной медицине для этого используются нестероидные противовоспалительные препараты, которые блокируют отечность и воспаление, снимают болевой синдром. При чрезмерном натяжении паравертебральных мышц назначаются миорелаксанты. Для усиления местного кровообращения могут использоваться сосудорасширяющие лекарства. Также применяются хондропротекторы и витамины группы B. Все эти меры относятся к симптоматическим, так как позволяют на некоторое время избавить пациента от проявлений остеохондроза. С течением времени у него вновь развивается обострение.
При использовании методов мануальной терапии происходит другой процесс. В организме человека запускается механизм регенерации поврежденных тканей. Наблюдается восстановление диффузного питания хрящевых тканей за счет применения мануального вытяжения позвоночного столба, рефлексотерапии, кинезиотерапии, физиопроцедур и т.д. Поэтому при подобной терапии рецидивы грыжи встречаются очень редко. Обычно это происходит у пациентов, которые после проведенного курса лечения вновь возвращаются к привычному образу жизни и перестают выполнять рекомендации, данные лечащим врачом.
К основном причинам развития рецидива грыжи позвоночника можно отнести следующие факторы негативного влияния:
- ведение малоподвижного сидячего образа жизни – происходит повторная дистрофия мышечного волокна и оно утрачивает способность обеспечивать полноценное диффузное питание хрящевых тканей межпозвоночных дисков;
- неправильное питание, приводящее к возвращению избыточного веса и усилению амортизационной нагрузки, оказываемой на межпозвоночные диски;
- тяжелый физический труд, занятия определёнными (травмоопасными) видами спорта и т.д.;
- употребление алкоголя и курение – эти вредные привычки нарушают процесс микроциркуляции крови в окружающих позвоночный столб мышцах, что становится причиной обезвоживания фиброзного кольца;
- сутулость и другие виды нарушения осанки- деформация процесса распределения амортизационной нагрузки, быстрое разрушение отдельных дисков;
- нарушение правил эргономики при организации мест для ночного сна и труда;
- неправильная постановка стопы и выбор некачественной обуви.
Это основные факторы, при исключении которых резко снижается риск повторного возникновения межпозвоночной грыжи. Стоит внимательно прислушаться ко всем рекомендациям лечащего врача и стремиться следовать им даже после окончания курса восстановления.
Причины рецидива грыж после проведённой хирургической операции довольно прозаичны. Это неправильное распределение амортизационной нагрузки и отсутствие любого влияния на настоящую причину разрушения хрящевых тканей. Грубо говоря, хирургическая операция при межпозвоночной грыже – это удаление последствий процесса разрушения фиброзного кольца. Нет воздействия на процессы, которые к этому привели. К сожалению, после операции пациент остается один на один с постоянно прогрессирующим у него остеохондрозом. Соответственно, как только он возвращается к труду и своему привычному образу жизни у него появляются предпосылки для того, чтобы грыжи начали образовываться в соседних дисках.
Прервать этот патологический процесс можно только обратившись за помощью к мануальному терапевту или вертебрологу. Опытный доктор разработает индивидуальный курс реабилитации, в который в обязательном порядке будут входить мероприятия по устранению настоящих причин нарушения диффузного питания хрящевых тканей межпозвоночных дисков. Поэтому, если у вас диагностировали грыжу диска позвоночника, не теряйте времени, как можно быстрее подыщите клинику мануальной терапии по месту жительства и обратитесь туда за помощью.
Клинические симптомы рецидива грыжи
Распознать симптомы рецидива грыжи не сложно. Как правило, клиническая картина мало чем отличается от тех проявлений, которые были у пациента в прошлый раз. Отличия могут быть при серьезном поражении корешкового нерва. Ведь, если ранее грыжа развивалась, например, в межпозвоночном диска L5-S1, и при этом защемлялся корешковый нерв, то на первый план выходили признаки ишиаса. Если при рецидиве возникает выпадение межпозвоночной грыжи L3-L4, и при этом ущемляется корешковый нерв, то высока вероятность появления дискомфорта в животе. Появляются запоры, диареи, диспепсические явления.
В остальном клинические симптомы рецидива грыжи следующие:
- резкая острая боль в момент разрыва фиброзного кольца в месте локализации этого процесса;
- чрезмерное натяжение мышц в области разрыва;
- скованность движений и невозможность их совершать;
- при поражении поясничного отдела может возникать мышечная слабость в ногах.
Для диагностики необходимо исследование МРТ. В ходе его проведения врач сможет визуализировать и оценить состояние всех мягких тканей: хрящевых дисков, корешковых нервов, твердых оболочек спинного мозга, мышц, связок и сухожилий.
Рецидив после удаления грыжи поясничного отдела
На практике чаще всего диагностируется рецидив поясничной грыжи, поскольку этот отдел позвоночного столба самый нагруженный амортизационно. Поясничный отдел тесным образом связан с крестцом. По боковым проекциям этой кости располагаются подвздошно-крестцовые суставы. С их помощью происходит фактическое крепление нижних конечностей к телу. Соответственно, при ходьбе, беге, пряжках и даже во время стояния на месте, через подвздошно-крестцовые суставы на позвоночный столб оказывается колоссальная амортизационная нагрузка. Частично она гасится тазобедренным и подвздошно-крестцовым суставом. Далее происходит сжатие межпозвоночного диска L5-S1, разделяющего крестец и поясничный отдел. Это условный центр тяжести человеческого тела. Диск L5-S1 – это самая распространённая локализация межпозвоночных грыж у людей в возрасте о 40-ка лет.
Рецидив грыжи поясничного отдела после проведённого мануального лечения встречается крайне редко. Но в то же время рецидив после удаления грыжи поясничного отдела хирургическим путем диагностируется примерно у 80 % пациентов. Это страшные показатели, которые говорят о том, что стоит отдавать предпочтение методам лечения без хирургического вмешательства.
В ходе проведения хирургической операции перед врачом ставится задача восстановления нарушенной иннервации тела пациента. Он не занимается устранением причины развития остеохондроза. Он всего лишь пытается восстановить нарушенные иннервационные связи. Для этого он удаляет часть повреждённого межпозвоночного диска или полностью всю его структуру. Соседние тела позвонков сращиваются (склеиваются) между собой. Они утрачивают свою подвижность, соответственно, устраняется угроза компрессии корешковых нервов и структур спинного мозга.
Но при этом весь позвоночный столб человека меняет свою конфигурацию. Амортизационная нагрузка начинает распределяться неравномерно. Повышается давление на отдельные межпозвоночные диски. Если причина нарушения диффузного питания не устранена, то шанса остаться целыми у таких дисков нет. Поэтому спустя 1,5 – 2 года пациент вновь ощущает, что у него произошел разрыв фиброзного кольца и появилась новая межпозвоночная грыжа. И так может продолжаться до бесконечности.
Пациентам стоит понять, что хирургическая операция – это не способ лечения последствий остеохондроза. Это всего лишь возможность устранить последствия и временно вернуть вас к работе. С помощью такого воздействия вы искалечите свой позвоночник, но никоим образом не восстановите его здоровье.
Профилактика рецидивов грыж
Эффективная профилактика рецидивов грыж возможна только в случае, если будет уделено внимание комплексному восстановлению диффузного питания межпозвоночных дисков. В первую очередь следует провести несколько процедур мануального вытяжения позвончого столба. Это позволит полностью расправиться фиброзным кольцам. Затем необходимо проводить курсы лечения, которые включают в себя следующие виды воздействия:
- рефлексотерапия – запускает процесс регенерации клеток с использованием скрытых резервов человеческого организма;
- физиотерапия – ускоряет обменные процессы на клеточном уровне;
- остеопатия – восстанавливает нарушенную микроциркуляцию крови и лимфатической жидкости;
- лечебная гимнастика и кинезиотерапия – усиливают работоспособность мышечного каркаса тела, улучшают диффузное питание хрящевой ткани межпозвоночных дисков;
- лазерное воздействие с целью восстановления целостности повреждённых фиброзных колец.
Индивидуальный курс лечения всегда разрабатывается врачом вертебрологом или неврологом. Помимо этого доктор дает пациенту индивидуальные рекомендации. Они могут затрагивать разные сферы его жизни: организация спального и рабочего места, снижение массы тела, отказ от вредных привычек, ведение активного образа жизни и т.д.
Если вам необходима эффективная профилактика рецидива межпозвоночной грыжи, то подыщите клинику мануальной терапии по месту жительства и обратитесь туда за помощью.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники “Свободное движение”. На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(3) чел. ответили полезен
Источник
