Проекция спинного мозга на позвоночник
Топография и характеристика спинного мозга
а) Общая характеристика. Спинной мозг занимает верхние 2/3 позвоночного канала. Тридцать одна пара спинномозговых нервов выходит из спинного мозга в составе передних (вентральных) и задних (дорсальных) спинномозговых корешков. Спинной мозг формирует шейное и поясничное утолщения — скопления нейронов, обеспечивающих иннервацию верхних и нижних конечностей.
Спинной мозг взрослых людей, как правило, оканчивается на уровне первого поясничного позвонка, в связи с чем крестцовые корешки опускаются вертикально для выхода через соответствующее межпозвоночное отверстие, образуя так называемый конский хвост.
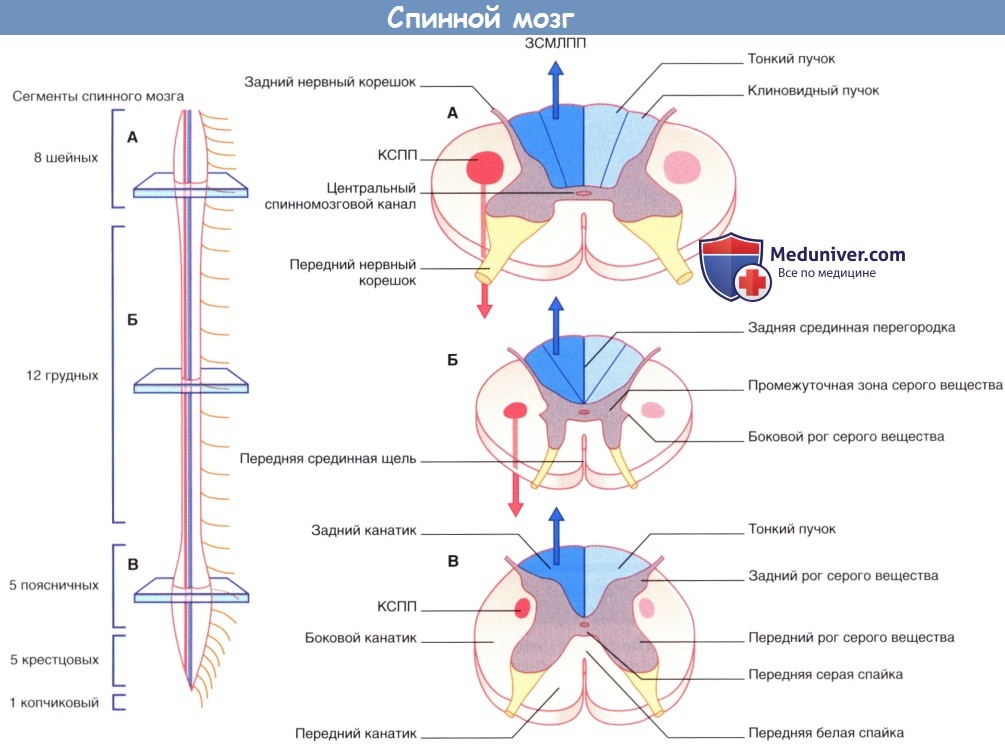
Спинной мозг.
В левой части рисунка: спинной мозг и спинномозговые нервы (вид спереди).
В правой части рисунка: (А) срез спинного мозга на уровне шейного утолщения, (Б) срез грудной части спинного мозга, (В) срез спинного мозга на уровне поясничного утолщения.
На изображениях срезов отмечены места прохождения основных двигательных и чувствительных проводящих путей белого вещества спинного мозга—корково-спинномозгового проводящего пути (КСПП) и заднестолбового медиального лемнискового проводящего пути (ЗСМЛПП).
б) Внутреннее строение. Спинной мозг на поперечном срезе представлен напоминающим бабочку скоплением серого вещества, с каждой стороны окруженным тремя канатиками (столбами) белого вещества. Передние канатика располагаются в промежутке между передней срединной щелью и выходящими из передних рогов передними корешками спинномозговых нервов; боковые канатики ограничены передними и задними корешками; задние канатики находятся между задней срединной щелью и задними корешками спинного мозга.
Серое вещество спинного мозга представлено центральным серым веществом, окружающим центральный спинномозговой канал, а также парными передними (вентральными) и задними (дорсальными) рогами спинного мозга. На участке спинного мозга от первого грудного до второго или третьего поясничного позвонков выделяют еще и боковые рога (латеральный промежуточный столб спинного мозга).
Задние корешки входят в задний рог, а передние корешки начинаются от переднего рога спинного мозга.
Аксоны нейронов переходят на противоположную сторону в составе передней белой и передней серой спаек, расположенных глубже передней срединной щели.
В боковом канатике спинного мозга корково-спинномозговой проводящий путь направляется к нейронам переднего рога спинного мозга, обеспечивающим иннервацию скелетных мышц. Обратите внимание: в отдельной статье будет указано, что от главного нервного пучка отделяется и направляется вниз в составе переднего канатика малый передний корково-спинномозговой проводящий путь. Соответственно, правильно называть описанный здесь проводящий путь боковым корково-спинномозговым.
Заднестолбовой медиальный лемнисковый проводящий путь на уровне спинного мозга представлен тонким и клиновидным пучками, состоящими из центральных отростков периферических чувствительных нейронов, иннервирующих мышцы, суставы и кожу. Отростки нейронов, проводящих импульсы от нижней половины тела, формируют тонкий пучок, а отростки нейронов верхней половины тела — клиновидный пучок.
в) Резюме. Спинной мозг занимает 2/3 спинномозгового канала; на уровне первого поясничного позвонка от спинного мозга отходят крестцовые спинномозговые корешки. Всего от спинного мозга отходит 31 пара спинномозговых нервов. Наибольшее количество серого вещества располагается на уровне прикрепления плечевого и пояснично-крестцового сплетений. Спинной мозг представлен передними и задними рогами на всем протяжении, а боковыми рогами —только на участке между первым грудным и вторым или третьим поясничными позвонками.
Белое вещество формируют передние, боковые и задние канатики. Аксоны нейронов пересекают срединную линию в составе серой и белой комиссур спинного мозга. В основном проприоспинальные проводящие пути располагаются в глубине спинного мозга, двигательные проводящие пути занимают промежуточное положение, а чувствительные пути проходят ближе к поверхности спинного мозга.
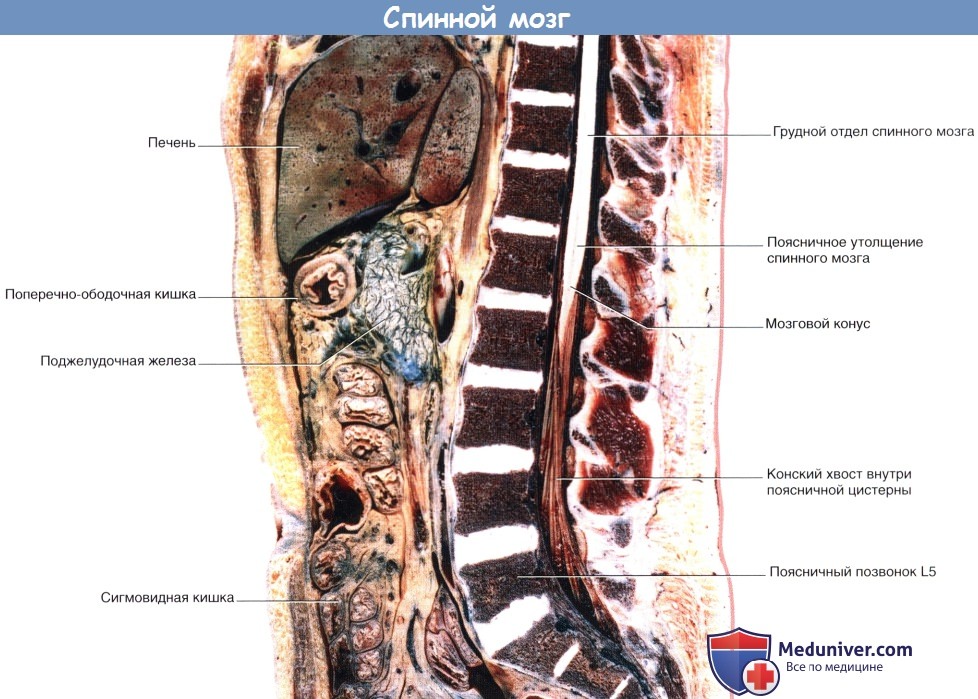
Сагиттальный срез препарата туловища по срединной линии, демонстрирующий расположение спинного мозга и конского хвоста относительно прилежащих органов.
Следует иметь в виду, что в состав конского хвоста входят не только двигательные и чувствительные корешки нервов пояснично-крестцового сплетения, иннервирующих нижние конечности, но и двигательные нервные волокна вегетативной нервной системы, обеспечивающие иннервацию гладкой мускулатуры нижней части кишечника (сигмовидной и прямой кишки), а также мочевого пузыря, матки и пещеристого тела.
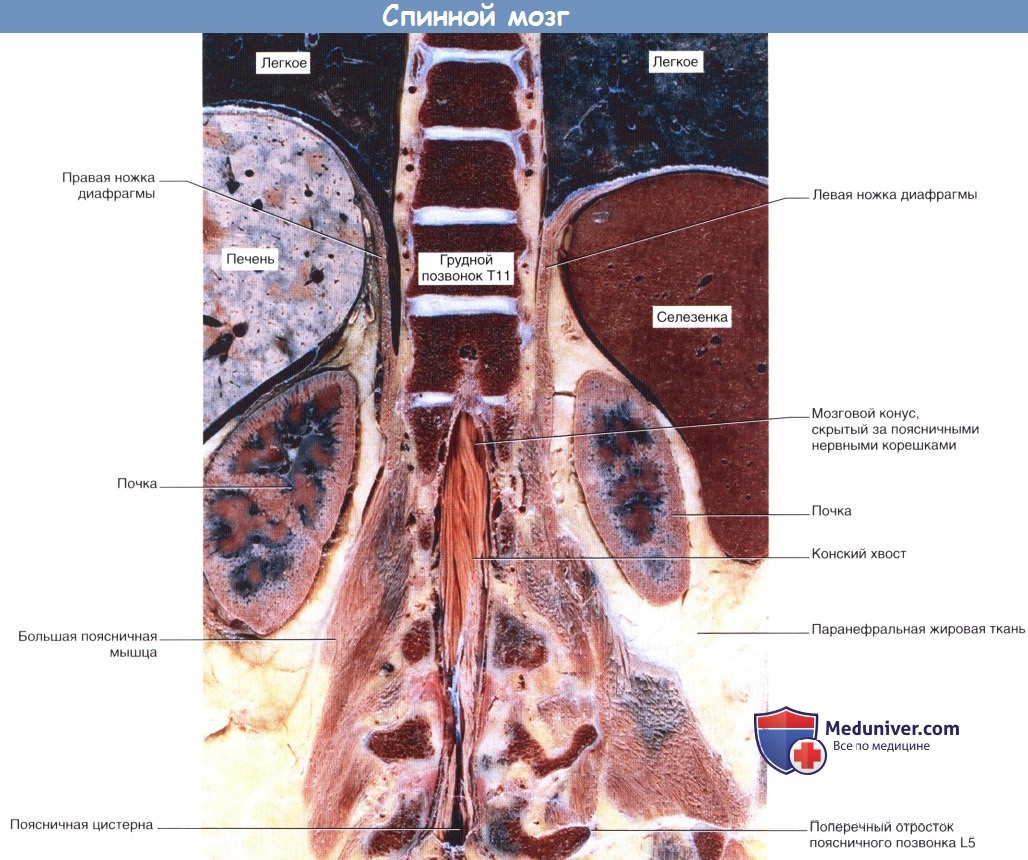
Уникальный снимок коронарного сечения препарата туловища, подтверждающий высокий уровень начала конского хвоста (вид спереди).
С клинической точки зрения эта фотография служит напоминанием опасности повреждения соматических (особенно седалищного) и парасимпатических нервов (особенно иннервирующих мочевой пузырь и прямую кишку) при раздавленных переломах поясничных позвонков.
– Вернуться в оглавление раздела “Неврология.”
Редактор: Искандер Милевски. Дата публикации: 9.11.2018
Источник
Хирургическая анатомия позвоночника
Позвоночный столб представляет собой осевой орган из 33 позвонков (7 шейных, 12 грудных, 5 поясничных позвонков связанных со сращенным крестцом [5 позвонков] и хвостового копчика [обычно 4 позвонка]). Самым маленьким опорным элементом позвоночника является позвоночно-двигательный сегмент, который состоит из межпозвонкового диска и двух смежных тел позвонков с соответствующими суставами. Таким образом, эти анатомические особенности позвоночника адаптированы к двум основным функциям, а именно:
1. Сохранение осевой стабильности с возможностью определенной мобильности и
2. Защита спинного мозга и спинномозговых нервов.
а) Анатомия позвоночного столба. В соответствии с четырьмя сегментами в боковой проекции (шейного, грудного, поясничного и крестцового) на позвоночнике имеется четыре изгиба, обеспечивающие гибкость и поддерживающие спинной мозг. Анатомические особенности адаптированы к специфическим требованиям. Основой служат передние компоненты—тело позвонка, соединяющегося с задней аркой с помощью ножек. Кроме того, верхние и нижние суставные отростки образуют диартроз.
Поперечные отростки, находящиеся сбоку недалеко от пересечения ножки и пластинки тела и остистый отросток, соединяют обе пластинки сзади. Характеристики сегментов позвоночника перечислены ниже. Краниоцервикальное соединение с уникальной анатомией С1 и С2 имеет ряд специфических анатомических особенностей, а некоторые позвонки должны быть рассмотрены в качестве переходного позвонка, такие как С7 шейно-грудного перехода и Т11/Т12 грудо-поясничного перехода.
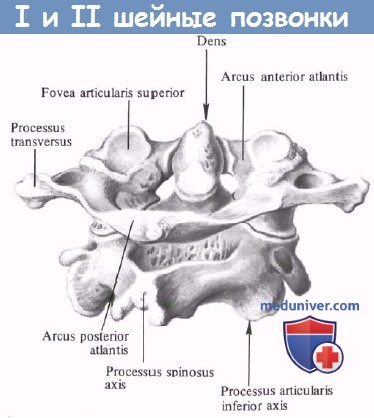
I. Верхний шейный отдел позвоночника (С1 и С2):
• Атлант С1:
— Не имеет тела позвонка.
— Состоит из переднего кольца и задней арки.
— Двояковогнутые верхние суставные поверхности соединяются с затылочной костью (СО).
— Двусторонние нижние суставные поверхности соединяются с С2 под углом примерно 20° в переднезадней проекции.
— По задней средней линии две части арки образуют остаточные остистые отростки (задний бугорок).
— На задней боковой поверхности арки, позади верхней суставной поверхности проходит артериальная борозда для V3 сегмента позвоночной артерии, которая проходит в борозде перед входом в субарахноидальное пространство через атланто-затылочную мембрану.
— Переднее полукольцо имеет передний выступ (передний бугорок).
— На внутренней поверхности переднего полукольца имеется синовиальная суставная поверхность, обеспечивающая вращение С1 вокруг зубовидного отростка С2.
— Поперечная связка отходит от медиальной части (бугорок) латеральной массы и предотвращает передний подвывих С1 одновременно обеспечивая нормальное вращение в атланто-аксиальном суставе.
• Аксис С2:
— Зубовидный отросток как характерная особенность С2 является верхним продолжением тела позвонка для образования сустава с передним полукольцом С1 спереди и поперечной связкой сзади.
— У каждой части сустава имеется собственная синовиальная полость вокруг зубовидного отростка.
— Зубовидный отросток имеет три грубых костных выступа для соединения с апикальной связкой и крыловидными связками, соединяющими зубовидный отросток с основанием черепа.
— Апикальная связка соединяет зубовидный отросток с передним краем большого затылочного отверстия, а крыловидные связки соединяют его с затылочными мыщелками. Эти связки чрезвычайно важны для биомеханической устойчивости краниовертебрального перехода.
— Поперечные отверстия расположены в переднелатеральной части ножки. Они составляют угловой канал, изгибающий позвоночную артерию вбок под углом 45° до ее входа в поперечное отверстие С1.
— Ножка — самое крупное образование шейного отдела.
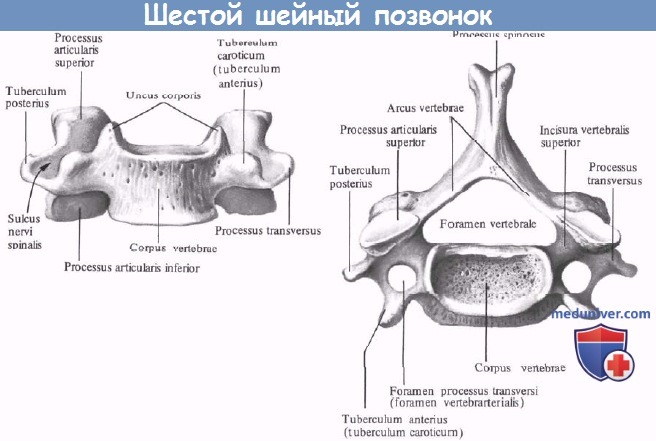
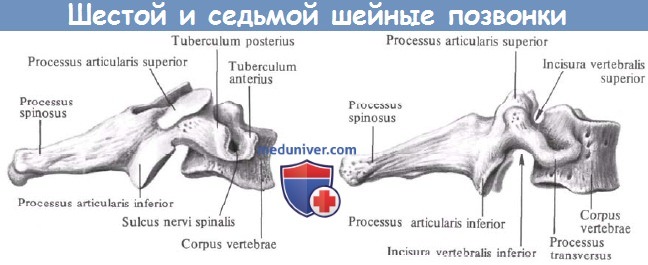
II. Нижний шейный отдел позвоночника (С3-С7):
– Латеральные части позвонков более тонкие, с поперечным отверстием на каждой стороне, служащим костным каналом для позвоночной артерии от С6 до С1.
– Суставные поверхности имеют наклон 45° в краниокаудальном направлении в горизонтальной плоскости.
– У позвонков с обеих сторон имеются небольшие двурогие поперечные отростки.
– Маленькая и тонкая пластинка с более широким основанием.
– Остистые отростки почти горизонтальные и расщеплены, за исключением С7.
– Маленькие ножки.
III. Грудной отдел позвоночника:
– Размер тела позвонков составляет среднее между небольшими шейными и крупными поясничными позвонками.
– Тело позвонка включает суставную поверхность для ребра в качестве позвоночно-реберного сустава, а ребра соединяются с поперечными отростками реберно-поперечным суставом.
– Грани суставов имеют корональную (венечную) ориентацию от Т1 до Т10 и поворачиваются сагиттально между Т10 и Т12.
– Поперечные отростки короче на нижних уровнях.
– Пластинки толще, чем в шейном отделе позвоночника.
– Остистые отростки длинные и направлены книзу на уровне середины груди, ближе к горизонтали в нижнем грудном отделе позвоночника.
– Ножки короткие и высокие, с постепенным увеличением ширины от Т1 к Т12.
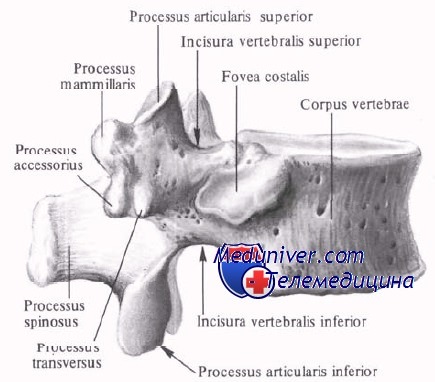
Анатомия грудного позвонка
IV. Поясничный отдел позвоночника:
– Крупнейшие тела позвонков в позвоночнике с клиновидной формой (высота: передняя > задней), формирующей поясничный лордоз.
– Суставные фасетки ориентированы в сагиттальной плоскости.
– Поперечные отростки выходят на боковую поверхность задней арки у пересечения ножки и верхней суставной поверхности.
– Пластинки шире и короче, чем в грудном отделе позвоночника.
– Ножки толстые и имеют овальную форму.
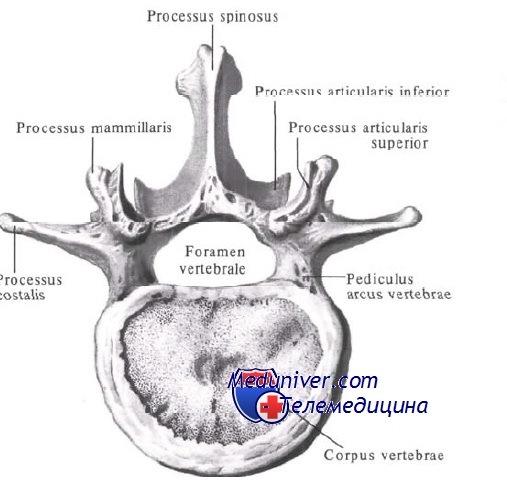
Анатомия поясничного позвонка
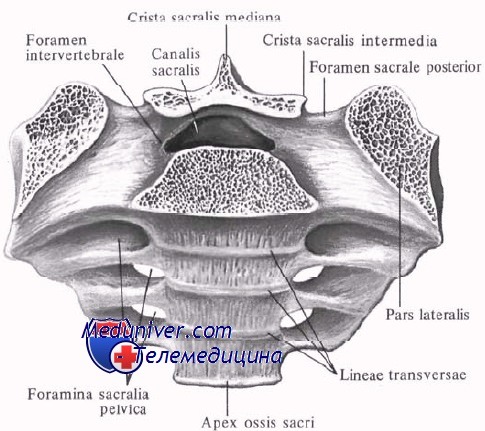
V. Крестец:
– Состоит из четырех или пяти сросшихся позвонков, напоминающих треугольник.
– Образует сустав по бокам с подвздошной костью и сверху с L5 под углом 130-160°.
– Формирует заднюю стенку таза.
– Диаметр постепенно уменьшается сверху вниз.
– Имеет рудиментарный медиальный гребень (остатки остистого отростка), промежуточный гребень (остаточные суставные отростки), а также боковой гребень (расположение поперечных отростков на более примитивной стадии) на задней поверхности.
– Крестцовая щель находится на уровне S5 (редко на уровне S4), в связи с отсутствием пластинки и остистого отростка, и содержит концевую нить, в свою очередь содержащую жировую и фиброзную ткань, служащую фиксатором для хвостового отдела спинного мозга.
VI. Копчик:
– Треугольный остаток хвоста, который содержит три или четыре срощенных кости.
– Служит для прикрепления ягодичных и тазовых мышц.

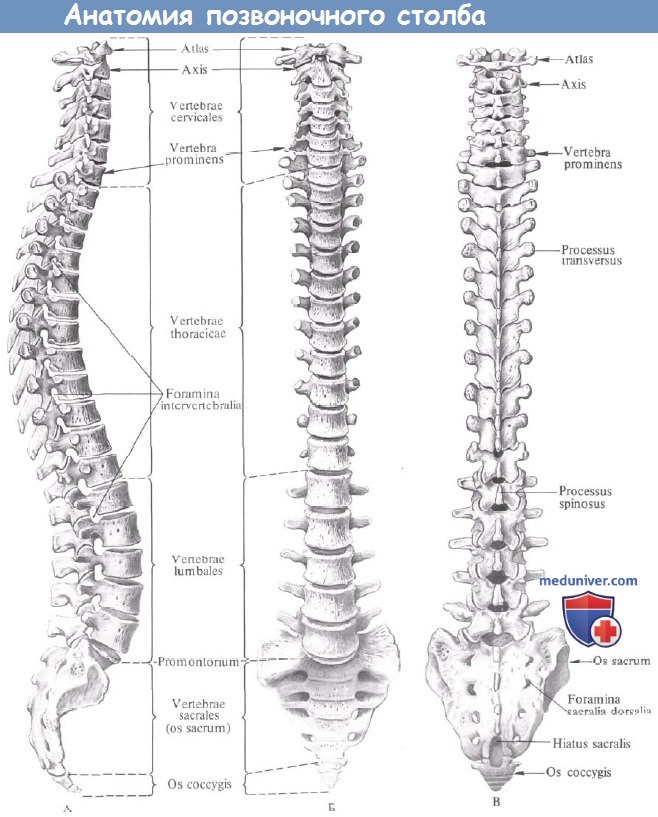
Позвоночный столб:
A – вил справа: Б – вид спереди; В – вид сзади.
VII. Межпозвоночные диски:
– Присутствуют от С2/С3 до L5/S1.
– Каждый диск состоит из мягкого студенистого ядра, окруженного по периферии кольцом из фиброзной ткани — фиброзным кольцом.
– Волокна кольца организованы в концентрические кольца, идущие наискосок от одного позвонка к другому, обеспечивая таким образом стабильность, но одновременно с определенной степенью подвижности смежных сегментов.
– Фиброзные волокна крепятся к хрящевой поверхности позвоночной концевой пластины и соединяются передней и задней продольными связками.
– Пульпозное ядро состоит из рыхлой сети волокон и протеогликанов, и получает питание с помощью диффузии.
– Высокое содержание воды пульпозного ядра уменьшается с возрастом и в процессе повседневной активности.
VIII. Спинальные связки:
а) Передняя продольная связка (ППС):
— Проходит от крестца до переднего бугорка С1 по передней поверхности тел позвонков.
— Часть между С1 и передним базионом является передней атланто-затылочной мембраной.
— Усиливается в краниокаудальном направлении и предотвращает переразгибание и перерастяжение.
б) Задняя продольная связка (ЗПС):
— Проходит по задней стороне тел позвонков от С2 до крестца.
— Рострально происходит расширение текториальной мембраны, что стабилизирует КВС.
— Состоит из двух слоев (передний или глубокий слой соединяется с телами позвонков и дисками, в то время как задний или поверхностный слой подходит к ТМО), содержащих венозное сплетение.
— Обеспечивает большую возможность деформации чем ППС.
— Лигаментоаксис — явление, посредством которого у пациентов со взрывными переломами и интактной ЗПС костные фрагменты, выходящие за границы нормального позвонка, входят туда и обратно.
— Ограничивает чрезмерное сгибание и предотвращает протрузию диска в позвоночный канал.
— Толщина уменьшается в краниокаудальном направлении.
в) Желтая связка:
— Проходит от передней верхней пластины к верхнему краю нижней пластинки.
— Простирается от боковой (верхнего суставного отростка) на медиальную часть (внутренняя задняя часть пластинки).
— Предотвращает пересгибание.
г) Межостистая связка и надостная связка:
— Связывают соседние остистые отростки, что предотвращает чрезмерное сгибание.
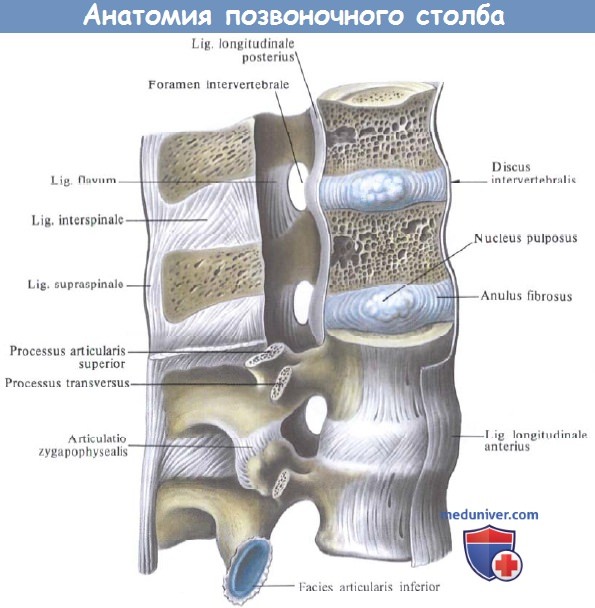
Связки и суставы позвоночного столба; вид справа.
(Поясничный отдел. Позвоночный канал частично вскрыт.)
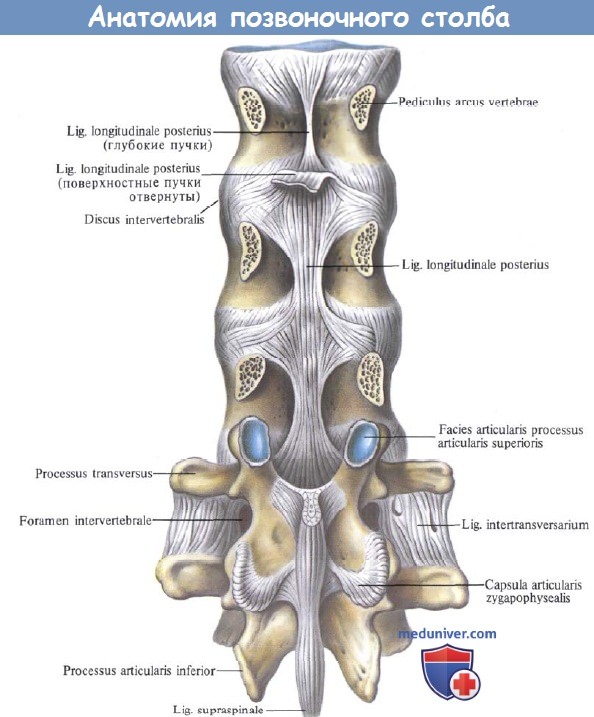
Связки и суставы позвоночного столба; вид сзади.
(Поясничный отдел. Дуги и отростки XII грудного, I и II поясничных позвонков удалены.)
Учебное видео анатомии соединений позвонков между собой и с ребрами

– Также рекомендуем “Хирургическая анатомия спинного мозга”
Оглавление темы “Нейрохирургия позвоночника.”:
- Хирургическая анатомия позвоночника
- Хирургическая анатомия спинного мозга
- Причины дегенеративных заболеваний межпозвонкового диска (остеохондроза)
- Причины стеноза позвоночного канала
- Алгоритм обследования позвоночника и спинного мозга – Европейские рекомендации
- Показания для обычной рентгенографии позвоночника
- Показания для компьютерной томографии позвоночника
Источник
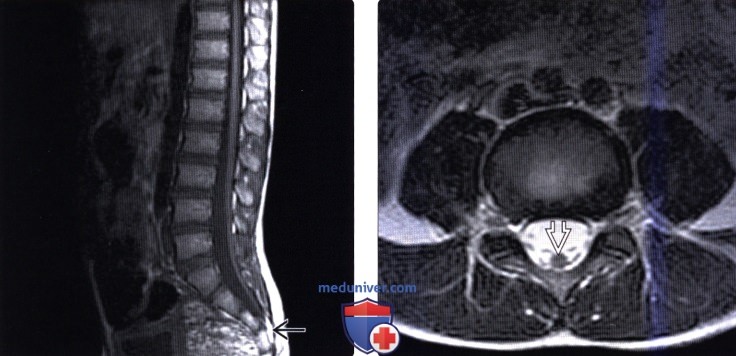
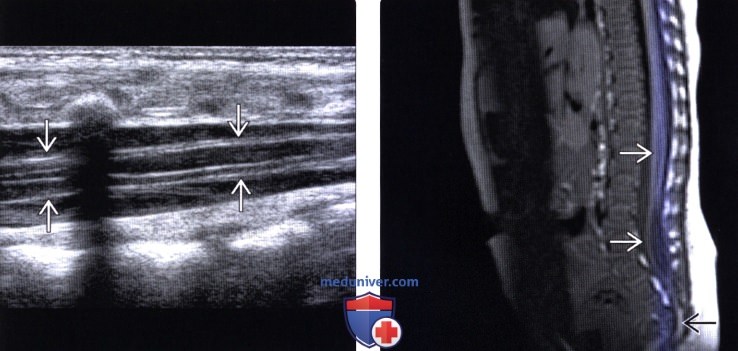
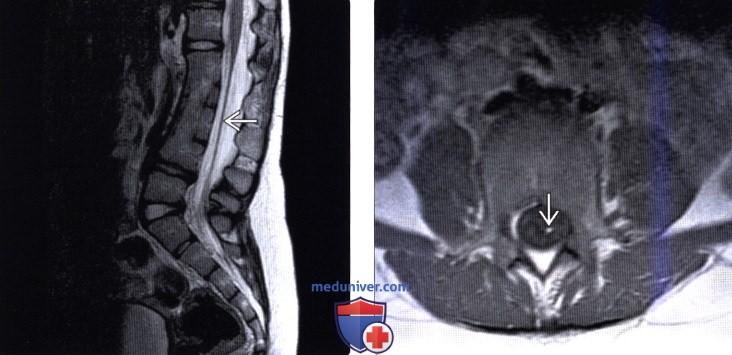
Лучевая диагностика фиксированного спинного мозгаа) Терминология: б) Визуализация: 1. Общие характеристики фиксированного спинного мозга: 2. Рентгенологические данные: 3. КТ при фиксированном спинном мозге: 4. МРТ: 5. Ультразвуковые данные: 6. Рекомендации по визуализации:
в) Дифференциальная диагностика: 1. Низкое расположение конуса спинного мозга как вариант нормы: 2. Открытая или закрытая дизрафия позвоночника: 3. Послеоперационное низкое расположение конуса спинного мозга: г) Патология: 1. Общие характеристики фиксированного спинного мозга: 2. Макроскопические и хирургические особенности: 3. Микроскопия: д) Клинические особенности: 1. Клиническая картина фиксированного спинного мозга: 2. Демография: 3. Течение заболевания и прогноз: 4. Лечение фиксированного спинного мозга: е) Диагностическая памятка: 1. Следует учесть: 2. Советы по интерпретации изображений: ж) Список использованной литературы: – Вернуться в оглавление раздела “Лучевая медицина” Редактор: Искандер Милевски. Дата публикации: 17.7.2019 |
Источник