Проекция гортани на позвоночник шейные позвонки
Оглавление темы “Топографическая анатомия передней области шеи.”:
- Передняя область шеи. Топография передней области шеи. Внешние ориентиры передней области шеи. Проекция сосудов, органов шеи на кожу.
- Подподбородочный треугольник шеи. Слои в области подподбородочного треугольника. Подподбородочная артерия. Топография сосудов и нервов в области подбородочного треугольника.
- Поднижнечелюстной треугольник. Топография поднижнечелюстного треугольника. Границы поднижнечелюстного треугольника. Проекции сосудов и нервов в области поднижнечелюстного треугольника на кожу.
- Слои поднижнечелюстного треугольника. Нижнечелюстная слюнная железа. Топография нижнечелюстной слюной железы. Лицевая артерия. Лицевая вена.
- Язычный нерв. Топография язычного нерва. Треугольник Пирогова. Топография треугольника Пирогова. Стенки треугольника пирогова. Поднижнечелюстные лимфатические узлы.
- Сонный треугольник. Топография сонного треугольника. Границы сонного треугольника. Проекции сосудов и нервов в области сонного треугольника на кожу.
- Слои сонного треугольника. Сонный сосудисто-нервный пучок сонного треугольника. Топография сонного сосудисто-нервного пучка в области сонного треугольника на кожу.
- Состав медиального сосудисто-нервного пучка. Топография медиального пучка. Внутренняя яремная вена. Общая сонная артерия. Блуждающий нерв. Топография общей сонной артерии. Каротидный синус.
- Сонный гломус. Сонный клубочек. Внутренняя сонная артерия. Наружная сонная артерия. Топография наружной сонной артерии. Ветви наружной сонной артерии.
- Нервы области сонного треугольника. Нервы сонного треугольника. Топография нервов в области сонного треугольника. Вагус. Симпатический ствол.
- Лопаточно-трахеальный треугольник. Топография лопаточно-трахеального треугольника. Границы лопаточно-трахеального треугольника. Слои в области лопаточно-трахеального треугольника.
Передняя область шеи. Топография передней области шеи. Внешние ориентиры передней области шеи. Проекция сосудов, органов шеи на кожу.
Внешние ориентиры передней области шеи формирующие границы области. Нижний край нижней челюсти и подбородок являются верхней границей области, нижняя граница проходит по яремной вырезке грудины, по бокам область ограничена медиальными (передними) краями грудино-ключично-сосцевидных мышц.
Внешние ориентиры и проекции анатомических образований передней области шеи: по срединной линии шеи книзу от нижней челюсти пальпируется подъязычная кость, причем для пальпации наиболее доступны ее большие рога.
Книзу от подъязычной кости всегда хорошо заметны пластинки щитовидного хряща, образующие выступ гортани, prominentia laryngea, или адамово яблоко. По его верхнему краю пальпацией определяется верхняя щитовидная вырезка.
Дуга перстневидного хряща, arcus cartilaginis cricoideae, определяется в виде валика, поперечно расположенного по срединной линии шеи, у нижнего края щитовидного хряща, на уровне VI шейного позвонка.
По сторонам от перстневидного хряща на передней поверхности поперечного отростка VI шейного позвонка определяется сонный бугорок, или бугорок Шассеньяка [Chassaignac], tuberculum caroticum; к нему прижимают общую сонную артерию при кровотечении из ветвей наружной сонной артерии. На уровне перстневидного хряща (или VI шейного позвонка) находится переход гортани в трахею и глотки в пищевод.
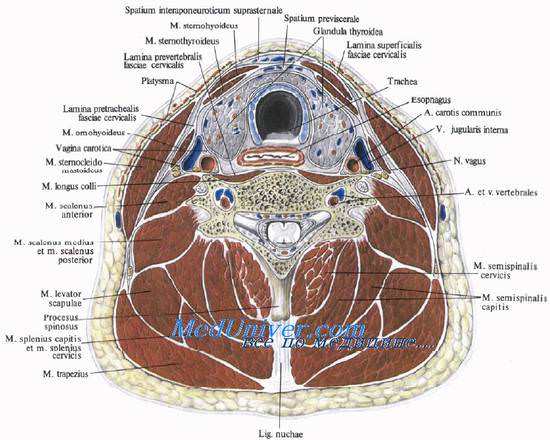
Трахея проецируется по срединной линии, ее первые кольца хорошо пальпируются ниже перстневидного хряща.
Пищевод проецируется несколько влево от срединной линии.
Яремная вырезка грудины, incisura jugularis sterni, соответствует межпозвоночному хрящу между II и Ш грудными позвонками.
На яремную вырезку проецируется верхний край дуги аорты (у людей долихоморфного телосложения).
Важным ориентиром в переднем отделе шеи является грудино-ключично-сосцевидная мышца, m. sternocleidornastoideus, хорошо заметная, особенно при повороте головы в противоположную сторону.
Над ней под кожей бывают хорошо видны контуры наружной яремной вены, обычно направляющейся от угла нижней челюсти к середине ключицы (рис. 6.5).
М. sternocleidornastoideus — важнейший ориентир при доступах к сонным артериям: в верхнем отделе области наружная и внутренняя сонные артерии лежат кнутри от этой мышцы; в нижнем отделе шеи эта мышца прикрывает общую сонную артерию.
Видео урок топографической анатомии и оперативной хирургии шеи
Другие видео уроки по топочке находятся: Здесь
– Рекомендуем для изучения следующую статью “Топографическая анатомия подбородочного треугольника шеи.”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 14.9.2020
Источник
Позвоночник является важной конструкцией в теле человека, выполняющей роль каркаса, благодаря которому человек может совершать различные движения – наклоняться, ходить, сидеть, стоять, поворачиваться. Амортизирующую функцию позвоночнику помогает выполнять его S-образная форма. И еще он защищает внутренние органы от излишних нагрузок и повреждений. Как устроен позвоночник человека, и какая принята у медицинских специалистов нумерация позвонков и межпозвонковых дисков, расскажем далее.
Основные составляющие позвоночника
Позвоночный столб представляет собой сложную систему. Он состоит из 32-34 позвонков и 23 межпозвонковых дисков. Позвонки идут последовательно, соединяясь друг с другом связками. Между соседними позвонками располагается хрящевая прокладка, имеющая форму диска, также соединяющая каждую пару соседних позвонков. Эту прокладку называют межпозвоночным или межпозвонковым диском.
В центре каждого позвонка есть отверстие. Так как позвонки соединяясь между собой, образуют позвоночный столб, отверстия, располагаясь друг над другом, создают своеобразный сосуд для спинного мозга, состоящего из нервных волокон и клеток.
Отделы позвоночного столба у человека
Позвоночный столб состоит из пяти отделов. Как расположены отделы позвоночника, видно на рисунке.
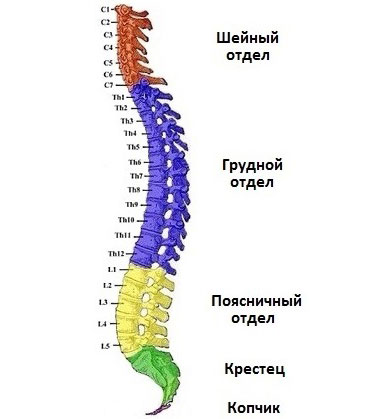
Шейный (цервикальный) отдел
Включает в себя семь позвонков. Своей формой он напоминает букву «С» с выпуклым вперед изгибом, который называется шейным лордозом. Подобного рода лордоз есть и в поясничном отделе.
Каждый позвонок имеет свое название. В шейном отделе им присвоены имена С1-С7 по первой букве латинского названия этого отдела.
Особого внимания заслуживают позвонки С1 и С2 – атлант и эпистрофей (или аксис) соответственно. Их особенность – в отличном от других позвонков строении. Атлант представляет собой две дужки, соединенные боковыми утолщениями кости. Он вращается вокруг зубовидного отростка, расположенного в передней части эпистрофея. Благодаря этому человек может совершать различные движения головой.
Грудной (торакальный) отдел
Самый малоподвижный из отделов позвоночника. Он состоит из 12 позвонков, которым присвоены номера от Т1 до Т12. Иногда их обозначают буквами Th или D.
Позвонки грудного отдела расположены в форме буквы С, выпуклой назад. Такой физиологический изгиб позвоночника носит название «кифоз».
Этот отдел позвоночника участвует в формировании задней стенки грудной клетки. К поперечным отросткам позвонков грудного отдела с помощью суставов крепятся ребра, а в передней части они присоединяются к грудине, образуя жесткий каркас.
Поясничный отдел
Имеет небольшой изгиб вперед. Выполняет соединительную функцию между грудным отделом и крестцом. Позвонки этого отдела самые крупные, поскольку они испытывают большие нагрузки из-за давления, оказываемого верхней частью тела.
В норме поясничный отдел состоит из 5 позвонков. Этим позвонкам присвоены имена L1-L5.
- Но существуют два вида аномального развития поясничного отдела:
- Явление, когда первый крестцовый позвонок отделяется от крестца и принимает форму поясничного позвонка, называется люмбализация. В этом случае в поясничном отделе насчитывается 6 позвонков.
- Встречается и такая аномалия, как сакрализация, когда пятый поясничный позвонок уподобляется по форме первому крестцовому и частично или полностью срастается с крестцом, при этом в поясничном отделе остается только четыре позвонка. В такой ситуации страдает подвижность позвоночника в поясничной области, а на позвонки, межпозвоночные диски и суставы ложатся повышенные нагрузки, что способствует их скорейшему износу.
Крестцовый отдел (крестец)
Опора верхней части позвоночника. Состоит из 5 сросшихся позвонков S1-S5, имеющих одно общее название – крестец. Крестец неподвижен, тела его позвонков более выражены по сравнению с остальными, а отростки – менее. Мощность и размеры позвонков уменьшается от первого к пятому.
Форма крестцового отдела похожа на треугольник. Расположенный в основании позвоночника, крестец, подобно клину, соединяет его с костями таза.
Копчиковый отдел (копчик)
Сросшаяся кость из 4-5 позвонков (Со1-Со5). Особенность позвонков копчика в том, что они не имеют боковых отростков. В женском скелете позвонки отличаются некоторой подвижностью, что облегчает процесс деторождения.
Форма копчика напоминает пирамиду, повернутую основание вверх. По сути, копчик – это остаток исчезнувшего в процессе эволюции хвоста.
Строение позвоночника человека, нумерация дисков, позвонков, ПДС
Межпозвоночные диски
Диски состоят из фиброзного кольца и студенистого ядра. От костной ткани тел позвонков межпозвоночные диски отделены тонким гиалиновым хрящом. Вместе со связками межпозвонковые диски связывают позвоночник в единое целое. В совокупности они составляют 1/4 высоты всего позвоночного столба.
Основные их функции – опорная и амортизирующая. При движениях позвоночника диски под давлением позвонков меняют свою форму, позволяя позвонкам безопасно сближаться или отдаляться друг от друга. Так межпозвонковые диски гасят толчки и сотрясения, приходящиеся не только на позвоночник, но и на спинной, и головной мозг.
Высота межпозвоночных дисков – 7-10 мм
при среднем диаметре 4 см.
- Значение высоты колеблется в зависимости от места расположения диска:
- в шейном отдела она достигает 5-6 мм,
- в грудном – 3-5 мм,
- а в поясничном – 10 мм.
Как уже говорилось в начале, в организме насчитывается 23 межпозвоночных диска. Они соединяют между собой каждый позвонок, кроме первых двух шейного отдела (атланта и эпистрофея), сросшихся позвонков крестцового отдела и копчика.
Это значит, что первый позвоночный диск находится между вторым и третьим шейным позвонками, а последний – между пятым поясничным и первым крестцовым.
Позвоночно-двигательные сегменты
Поскольку болезни в позвоночнике способны поражать не только костные структуры – позвонки, но и межпозвоночные диски, сосуды, связки, нервные корешки, отходящие от спинного мозга через межпозвозвонковые (фораминальные) отверстия, околопозвоночные мышцы, у специалистов и пациентов появилась необходимость для четкого описания локализации патологии спинномозговых структур ввести такое понятие как позвоночно-двигательный сегмент (ПДС).
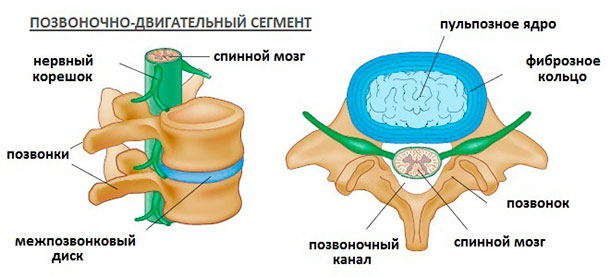
Позвоночно-двигательный сегмент включает в себя 2 смежных позвонка и 1 межпозвоночный диск, расположенный между ними.
- Наш позвоночный столб состоит из 24 позвоночно-двигательных сегментов:
- 7 шейных;
- 12 грудных;
- 5 поясничных.
Как происходит нумерация?
Нумерация позвоночно-двигательных сегментов и, соответственно, входящих в них межпозвонковых дисков, начинается с самой верхней точки шейного отдела и заканчивается на границе перехода поясничного отдела в крестцовый.
Обозначение позвоночно-двигательных сегментов формируется из названий смежных позвонков, составляющих данный сегмент. Сначала указывается верхний позвонок, затем через дефис пишется номер нижнего позвонка.
- Так, например:
- позвоночно-двигательный сегмент, включающий первый и второй позвонок шейного отдела обозначается как C1-C2,
- позвоночно-двигательный сегмент, включающий третий и четвертый грудные позвонки, обозначается как T3-T4 (Th3-Th4 или D3-D4),
- самый нижний позвоночно-двигательный сегмент, включающий пятый поясничный и первый крестцовый позвонки, обозначается как L5-S1.
Таким образом, чтобы обозначить локализацию патологического процесса, развивающегося в позвоночнике, будь то остеохондроз, либо его осложнения – протрузия или грыжа позвоночного диска, врачи используют нумерацию, принятую для ПДС. Это имеет большое значение как для практикующих специалистов: вертебрологов, неврологов, травматологов и мануальных терапевтов, так и для их пациентов.
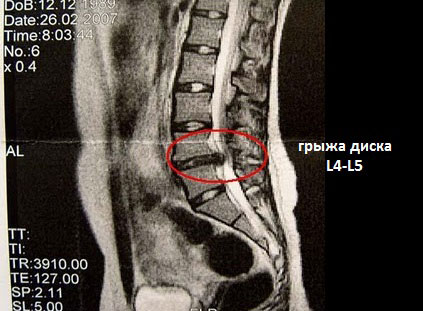
Если при описании снимка, полученного при диагностическом исследовании поясничного отдела позвоночника с помощью магнитно-резонансной томографии, врач указывает «межпозвонковая грыжа L4-L5», следует понимать, что обнаружена грыжа диска, находящегося между четверым и пятым поясничными позвонками.
Источник
Шейный отдел позвоночника больше всего подвержен травмам и деформациям. Уязвимость объясняется слабостью мышечного корсета данной области. Недуги шейного отдела достаточно опасны для жизни и здоровья – во-первых, происходит снижение двигательной активности, а во-вторых – в случае сжатия кровеносных сосудов головной мозг будет страдать от кислородного голодания.
Самый простой и доступный метод, позволяющий выявить недуги, поразившие шейный отдел позвоночника – рентген. Оборудованием для рентгенографии обладают медицинские учреждения разного уровня, поэтому всем категориям пациентов доступен данный вид диагностики.
Принцип действия
Рентген-аппарат – это медицинское оборудование, позволяющее исследовать внутренние структуры человеческого тела. Принцип действия достаточно прост – рентгеновские лучи, проходя через тело, создают изображение на экране или снимке. Мягкие ткани, которые хорошо пропускают рентгеновские лучи, будут окрашены в черный цвет. А твердые ткани, обладающие выраженной способностью их поглощать, будут светлыми.
Для постановки точного диагноза снимки делают в двух проекциях – такой подход позволяет получить максимальное количество достоверной информации. Врач-рентгенолог, выполняющий расшифровку полученных изображений, сравнивает степени окрашивания разных структур и на основании данного анализа выдает свое заключение.
Сегодня для выполнения процедуры рентгенографии применяется два вида оборудования – цифровые и пленочные. Цифровые аппараты являются современными, дающими более точные и подробные снимки. Кроме того, цифровой снимок может быть оперативно отправлен на расшифровку специалистам, находящимся в любом уголке мира.
Что покажет рентгенография шейного отдела позвонка?
Самыми распространенными симптомами заболеваний шейного отдела позвоночника является боль в верхней части спины и шее, головная боль, головокружение, ограничение объема движений в шее, ограниченность подвижности и онемение верхних конечностей, звон в ушах. С целью определения истинной причины таких жалоб врач может назначить рентгенографию данного отдела. На снимке можно рассмотреть деформацию или смещение позвонков, трещины в костной ткани, патологические и аномальные процессы в костях, наличие опухолей, очаги воспаления.
При обследовании пациента, обратившегося с травмами спины или шеи, рентген шейного отдела позвонка является обязательной диагностической процедурой. Особенно это правило касается пациентов, поступивших в медицинское учреждение в бессознательном состоянии.
Следует знать, что на рентгеновском снимке очень плохо просматриваются мягкие ткани, межпозвонковые диски и кровеносные сосуды. При необходимости исследовать именно эти структуры пациенту назначаются другие диагностические процедуры.
Показания к назначению
Шея – это самый подвижный и гибкий отдел позвоночника. В этой зоне располагаются сосуды, питающие головной мозг, а также нервные пучки, обеспечивающие функциональность верхней половины человеческого тела. Поэтому при появлении первых симптомов, указывающих на патологии шейного отдела, следует незамедлительно обратиться к врачу с целью постановки точного диагноза и назначения эффективной терапии.
Есть целый ряд симптомов, при выявлении которых врач назначает пациенту данный вид исследования. К таким симптомам относятся:
- боль в шее, усиливающаяся при движении;
- ограниченность подвижности головы;
- постоянные головные боли, пульсирующая боль при наклонах или движении шеей;
- нарушение функциональности верхних конечностей – онемение, слабость;
- хруст в шее при движении;
- нарушение походки;
- травмы шеи, головы и плечевого комплекса;
- наличие в анамнезе дегенеративных заболеваний позвоночника;
- развитие в организме инфекции, способной патологически воздействовать на позвоночник.
В некоторых случаях рентгенография – это единственный способ установить верный диагноз, ведь многие недуги и патологии имеют похожую симптоматику.
Подготовка к рентгенографии
Нет необходимости предварительно готовить пациента к процедуре исследования. Достаточно снять одежду с верхней части туловища и убрать все металлические элементы: украшения, запонки, застежки, съемные протезы. При плановом прохождении рентгенографии пациент должен заранее быть ознакомлен с данными требованиями – тогда он сможет подобрать одежду, которая легко снимается, и оставить все украшения дома.
Почему необходимо устранить все металлические предметы? Металл не способен пропускать рентгеновские лучи, поэтому результаты исследования могут оказаться недостоверными.
Особенности проведения процедуры
Обычно рентген шеи выполняется в двух проекциях – боковой и передней. Благодаря такому подходу специалист получает возможность полностью исследовать интересующую область.
Для выполнения снимка в боковой проекции пациента укладывают на кушетку на бок. На протяжении исследования важно сохранять абсолютную неподвижность. Для получения снимка в передней проекции пациент должен лежать на спине. В некоторых случаях дополнительно делают снимок грудного отдела – третья проекция. Показаниями для рентгена грудной клетки является боль в шее, отдающая в живот и грудь.
В некоторых случаях рентген-исследование проводится через ротовую полость. Такая методика дает возможность получить более четкие снимки, но для ее реализации необходимо наличие определенного типа аппаратуры.
Длительность процедуры с учетом времени, потраченного на подготовку, составляет порядка 20 минут.
Рентгенография с пробами
При условии, что пациент находится в удовлетворительном состоянии, может быть назначена рентгенография шейного отдела позвоночника с функциональными пробами. Снимки выполняются при разных углах наклона шеи. Это дает возможность увидеть патологическую подвижность позвонков шеи.
Для данного диагностического метода требуется наличие цифрового рентген-аппарата.
Расшифровку снимков выполняет врач-рентгенолог. На основании заключения, выданного этим специалистом, лечащий врач устанавливает диагноз и разрабатывает схему терапии.
Ограничения и противопоказания
Рентгенография шейного отдела позвоночника не может быть назначена пациентам, которые прошли рентген-исследование с применением контрастного вещества менее 5-6 часов назад.
Аппараты, используемые для проведения данного метода диагностики, имеют ограничения по весу – до 120 или до 150 кг. Кроме того, важно понимать, что плотный жировой слой негативно влияет на качество снимка. Поэтому людям, имеющим избыточную массу тела, могут назначаться другие диагностические процедуры.
Беременным женщинам противопоказано проходить рентгенографию – рентгеновские лучи могут оказывать негативное воздействие на развивающийся плод. В случае острой необходимости применения данной диагностической методики требуются повышенные меры безопасности.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Тедеева Мадина Елкановна
Специальность: терапевт, врач-рентгенолог.
Общий стаж: 20 лет.
Место работы: ООО “СЛ Медикал Груп” г. Майкоп.
Образование: 1990-1996, Северо-Осетинская государственная медицинская академия.
Повышение квалификации:
1. В 2016 году в Российской медицинской академией последипломного образования прошла повышение квалификации по дополнительной профессиональной программе «Терапия» и была допущена к осуществлению медицинской или фармацевтической деятельности по специальности терапия.
2. В 2017 году решением экзаменационной комиссии при частном учреждении дополнительного профессионального образования «Институт повышения квалификации медицинских кадров» допущена к осуществлению медицинской или фармацевтической деятельности по специальности рентгенология.
Опыт работы: терапевт – 18 лет, врач-рентгенолог – 2 года.
Источник
