Позвоночник вылез что делать
В нормальном состоянии выпирают не позвонки, а их остистые отростки – именно эти структурные части мы и можем прощупывать через мягкие ткани спины. Сам позвонок расположен гораздо глубже. Если выпирает тело позвонка, то принято говорить о ротационном подвывихе. Это состояние может возникать при развитии серьезной степени сколиоза. Смещение тел позвонков в горизонтальной и вертикальной плоскостях одновременно приводит к тому, что они разворачиваются и их остистые отростки начинают располагаться на противоположенной стороне. В этом случае действительно можно говорить о том, что выпирает сам позвонок, а не его остистый отросток.
Если выпирает и болит позвонок, важно сразу же исключить любые физические нагрузки, поскольку можно с уверенностью говорить о спондилолистезе (свободном движении тел позвонков относительно своей центральной оси). Подобное состояние возможно только в случае серьезного нарушения функции связочного аппарата. Поэтому физические нагрузки следует немедленно прекратить и срочно обратиться к вертебрологу.
В Москве вы можете записаться на прием к вертебрологу в нашей клинике мануальной терапии. первичная консультация предоставляется всем пациентам совершенно бесплатно. В ходе приема доктор проводит осмотр, устанавливает настоящую причину, по которой начал выпирать позвонок в том или ином отделе позвоночного столба. Затем по мере необходимости пациенту даются рекомендации по проведению дополнительного обследования. Доктор дает исчерпывающую информацию о возможностях и перспективах лечения.
Часто смещение позвонков диагностируется у представителей сильного пола. Спровоцировать инцидент могут тяжелые физические нагрузки, подъем тяжестей, занятия тяжелой атлетикой или подвижными видами игрового спорта в ходе которых присутствует риск падения на спину. У женщин часто смещаются позвонки в поясничном и грудном отделах при вынашивании беременности и во время грудного вскармливания. Это связано с повышенными физическими нагрузками на мышечный каркас спины, который не был должным образом подготовлен к такому серьезному и длительному испытанию.
У детей позвонки выпирают по естественным и патологическим причинам. Естественное кратковременное выпирание отдельных остистых отростков позвонков может наблюдаться в период бурного роста и развития костного скелета, когда мышечная и связочная ткань не успевает развиваться с такими же темпами. патологические причины – сколиоз и различные виды нарушения осанки. Их нужно корректировать в раннем возрасте. Также выпирающие позвонки у детей могут говорить о дисплазии тазобедренного сустава, синдроме короткой ноги и плоскостопии (или косолапости).
Если вы заметили, что выпирает отдельный позвонок, не стоит оставлять данный симптом без внимания. Обратитесь к врачу, пройдите обследование и исключите вероятность развития серьезных недугов. Стоит понимать, что очень часто за выпирающим позвонком скрывается растущее новообразование (остеосаркома, остеобластома и ряд других злокачественных опухолей).
Почему сильно выпирает позвонок?
Существует ряд причин, по которым сильно выпирает позвонок в том или ином отделе позвоночника. Сразу же стоит отметить, что это всегда и безусловно связано с нестабильностью положения позвонка на фоне чрезмерного растяжения связочного аппарата. А вот что может стать причиной и почему выпирает позвонок при том или ином заболевании, предлагаем детально разобрать далее в статье.
Итак, перечислим вероятные причины того, что выпирает позвонок у ребенка или взрослого человека:
- растяжение продольных связок на фоне малоподвижного образа жизни;
- увеличение межпозвоночных промежутков на фоне остеохондроза и протрузии фиброзного кольца;
- расширение суставной капсулы межпозвоночного или унковертебрального сустава;
- совершение резких движений, при которых позвонок может покинуть свое привычное место и сместиться (обычно это сопровождается сильнейшим болевым синдромом и не заметить подобную травму невозможно);
- компрессионный или оскольчатый перелом, при котором выпирает разрушенная часть;
- рубцовая деформация желтой связки при её растяжении или разрыве;
- спондилез, спондилоартроз и спондилдолистез;
- болезнь Бехтерева или анкилозирующий спондилит с образованием грубой рубцовой ткани, которая может пальпироваться через кожу как выпирающий позвонок;
- нарушение осанки с образованием дополнительных костных наростов;
- последствия перелома позвонка и образования на его поверхности костной мозоли;
- искривление и деформация костей таза;
- синдром короткой ноги;
- дегенеративные дистрофические изменения в крупных суставах нижних конечностей.
Ощущение выпирающего позвонка может возникать в результате воспалительного капсулярного отека в отдельной области около позвоночного столба. Также стоит исключать вероятность развития опухоли или гемангиомы. Врач травматолог сможет диагностировать вывих или частичный подвывих.
Существует также так называемая «физиологическая» группа причин, по которым может выпирать отдельный позвонок. Она включает в себя следующие состояния:
- врожденное неполное развитие остистых отростков и межпозвоночных суставов;
- чрезмерная длина задней и передней связок позвоночного столба;
- длительное занятие художественной гимнастикой или другими видами спорта, связанными с растяжкой спины, шеи и поясницы;
- неполное развитие суставов унковертебрального и фасеточного типа.
У детей причинами того, что выпирает позвонок на сине могут стать различные акушерские ошибки, приводящие к родовым травмам позвоночного столба. Как правило, типичные симптомы смещения позвонка становятся заметными только к концу второго года жизни, когда у малыша заканчивает формироваться его осанка.
Другими причинами появления патологического положения тела позвонка у детей могут стать:
- развитие рахита на фоне длительно существующего тотального дефицита витамина В;
- оставление ребенка без присмотра и повышение риска травмирования при падении на спину или голову;
- неправильно сформировавшаяся осанка;
- раннее пересаживание малыша на ягодицы;
- ранняя постановка на ножки, когда еще не полностью сформирован мышечный каркас спины;
- неправильный уход з младенцем, пренебрежение рекомендациями проводить с ним массаж и гимнастику;
- бесконтрольное использование слинга, подвесных кенгуру и ходунков, в которых у младенца происходит деформация позвоночного столба;
- ведение малоподвижного образа жизни и отказ от занятий физической культурой;
- плохая семейная наследственность в отношении таких патологий, как хондропатия, остеохондроз, дисплазия, нарушение осанки и т.д.;
- недостаточное количество белка в рационе питания малыша в возрасте до 5-ти лет.
Исключение всех вероятных причин развития нестабильности позвонков является непременным условием для проведения комплексного лечения. Поэтому в нашей клинике мануальной терапии в ходе первичного приема врач вертебролог собирает данные анамнеза и дает индивидуальные рекомендации каждому пациенту по поводу исключения потенциальных причин. После этого может начинаться работа по коррекции.
Выпирает позвонок на шее, пояснице и спине – что это?
У многих взрослых людей выпирает седьмой позвонок на шее – но это не является физиологическим состоянием. Это следствие неправильной осанки при ведении малоподвижного образа жизни и выполнении сидячей работы. Если посмотреть с боку на человека, который работает в офисе за столом, то можно увидеть, что его шея неестественно отклоняется вперед под определённым углом. Этого быть не должно. В результате такого положения и статического перенапряжения мышц воротниковой зоны происходит постепенное смещение шейного позвонка. Сначала он просто выпирает как шишечка. Затем начинает образовываться «вдовий холмик» или горбик в области седьмого шейного позвонка.
Если выпирает позвонок на спине, то необходимо провести диагностику состояния осанки. Чаще всего таким образом проявляется начальная стадия сколиоза или другого вида нарушения осанки в грудном отделе позвоночника. Дело в том, что грудные позвонки тесно связаны с реберными дугами и любое их смещение всегда означает ротационную деформацию грудной клетки. Это чревато сдавливанием легочной ткани и уменьшением жизненного объема легких.
У взрослых людей часто выпирает позвонок на пояснице – это является следствием развития остеохондроза. Дистрофическое дегенеративное заболевание межпозвоночных хрящевых дисков приводит к тому, что они обезвоживаются и теряют свою эластичность. Затем уменьшается в объеме внутреннее пульпозное ядро. Это влечет за собой увеличение межпозвоночных промежутков, появляется нестабильность положения тел позвонков. При третьей и четвертой стадии остеохондроза на фоне протрузии и межпозвоночной грыжи выпирающий позвонок является частой ортопедической проблемой.
При дифференциальной диагностике доктор используется рентгенографический снимки, результаты МРТ и КТ обследования, пальпацию остистых отростков и функциональные тесты. После постановки точного диагноза начинается комплексное лечение.
Выпирает верхний шейный позвонок: что делать?
Первое, что делать, если выпирает шейный позвонок или любой другой – обращаться за медицинской помощью. запишитесь на прием к ортопеду или вертебрологу. Доктор проведет обследование и поставит точный диагноз.
Если выпирает верхний позвонок, то исправить осанку можно только с помощью остеопатии и лечебной физкультуры. При длительном патологическом положении позвонка происходит вторичная деформация мышечного и связочного аппарата, образуются рубцовые деформации. Поэтому просто контролировать положение шеи будет недостаточно.
Вы можете обратиться в нашу клинику мануальной терапии. Здесь будет разработан индивидуальный курс лечения. В основе терапии будет лежать устранение того заболевания, которое спровоцировало смещение тела позвонка. Поэтому результат всегда положительный.
Мы используем в работе только безопасные и эффективные консервативные методики. Это массаж и остеопатия, которые позволяют восстановить нормальное движение крови и лимфатической жидкости. Также применяется кинезиотерапия и лечебная гимнастика, которые укрепляются связочный и мышечный аппарат. За счет этого обеспечивается стабильность положения тел позвонков в будущем. Рефлексотерапия, лазерное воздействие и другие виды физиотерапии используются как вспомогательные средства.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
Межпозвоночная грыжа – распространенное заболевание опорно-двигательного аппарата, при котором фрагменты межпозвоночного диска выпячиваются или выпадают в позвоночный канал. Коварство заболевания в том, что на начальной стадии оно почти не беспокоит пациента, но без лечения и соблюдения осторожности патология быстро прогрессирует.
Патология нередко вызывает болезненные симптомы, на первый взгляд не связанные с позвоночником. Межпозвонковая грыжа может привести к параличу, вызвать нарушения мочеиспускания и дефекации, спровоцировать скачки артериального давления.
Как развивается заболевание
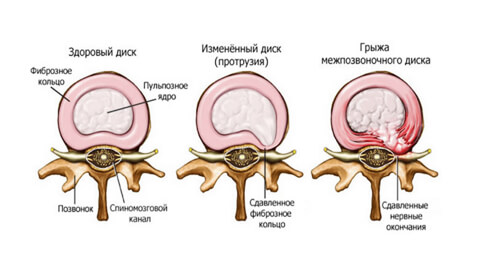
Молодой здоровый позвоночник подвижен и эластичен. Каждые позвоночный диск имеет оболочку – фиброзное кольцо. Внутри него заключено пульпозное ядро – студенистый хрящевидный наполнитель.
При травмах, чрезмерных нагрузках, заболеваниях, нарушении обмена веществ в фиброзном кольце появляются трещины или разрывы. Некоторое время пульпозное ядро удерживается продольной связкой, но потом выходит наружу – полностью или частично.

Есть четыре стадии развития болезни:
- Пролапс. При этой стадии небольшой фрагмент пульпозного ядра (до 3 мм) выходит за пределы диска, не нарушая его оболочку. Причина – первые дегенеративные изменения, нарушение кровоснабжения, обезвоживание, растрескивание оболочки.
Симптомы протрузии похожи на проявления остеохондроза: после физических нагрузок пациента беспокоит ноющая боль, он быстро утомляется. На этой стадии пациенты редко обращаются за врачебной помощью, списывая происходящее на усталость или возраст.
- Протрузия. От 4 до 16 мм пульпозного ядра выходит за пределы анатомических размеров фиброзного кольца. Это нарушает кровоснабжение диска, ядро давит на фиброзную оболочку и вызывает боль. Но если не зажаты кровеносные сосуды и нервы, она не слишком интенсивна.
На этой стадии оболочка диска еще не повреждена, но игнорировать симптомы уже опасно. Ведь если пациенту повезло меньше и выпятившееся ядро все же сдавило нерв, он будет страдать от нарушения чувствительности рук и ног, онемения и холода в пальцах. Если протрузия произошла в шейном отделе, может подниматься артериальное давление, начаться мигрень, головокружения, упасть зрение. Если в поясничном отделе – возникает люмбалгия и нарушения в работе органов малого таза.
- Экструзия. Ядро «выдавлено» со своего места на 6-15 мм, то есть почти полностью, но его форма сохранена. Человек ощущает резкую боль, ограничение подвижности, мышцы каменеют, возникает отек мягких тканей. «Прострел » происходит при каком-то внешнем воздействии: при поднятии тяжестей, резком движении, травме, простуде или стрессе.
На этом этапе хирургическое вмешательство не понадобится. Достаточно медикаментозно снять болевой синдром, отек и спазм мышц. Когда ослабеет спазм нервных окончаний, врач составит индивидуальную программу реабилитации. Это позволит избежать рецидивов.
- Секвестрация. Ядро выпадает, межпозвонковый диск защемляет нервные окончания, боль становится постоянной. Выпячивание ущемлено, питание тканей невозможно и оно отмирает, вызывая воспаление. В самом сложном случае грыжа выдавливается в спинномозговой канал и там провоцирует гнойные процессы.
Кроме сильной боли и скованности секвестированная грыжа может вызвать неврологические болезни, отказ работы внутренних органов, лишить способности двигаться самостоятельно. В этом случае промедление опасно, его последствия могут быть необратимы. Если безоперационная терапия неэффективна, врач предложит хирургическое вмешательство.
Какие бывают межпозвоночные грыжи
Болезнь имеет градацию по нескольким признакам.
По расположению:
- в поясничном отделе. Самый распространенный тип патологии, до 65 % грыж возникают именно в пояснице;
- в грудном отделе, до 31% случаев;
- в области шеи, 4%.
По времени возникновения:
- Первичные;
- Вторичные, возникают вследствии дегенерации диска.
По анатомическим особенностям:
- свободная. Продольная связка сохраняет вертикальное положение позвоночника, содержимое пульпозного ядра проходит через нее.
- блуждающая. Ядро вытекает, отрывается от диска и перемещается по спинномозговому каналу;
- Перемещающаяся. Возникает при травме или экстремальной нагрузке, сопровождающейся смещением диска. Когда нагрузка исчезает, ядро может вернуться на место или закрепиться в неправильной позиции.
По направлению выпадения ядра:
- Переднебоковая, находится в передней части позвонка. Внедряется в продольную связку и вызывает сильную боль.
- Заднебоковая, проникает сквозь заднюю стенку фиброзного кольца
По виду тканей, которые выступают за границы кольца:
- пульпозная, возникает когда ядро выдавливается через трещины фиброзного кольца;
- хрящевая, в этом случае выдавливается потерявший эластичность хрящ;
- костная, на нервные окончания давят костные разрастания и остеофиты. Чаще встречается у пожилых пациентов, страдающих спондилёзом.
Важно! у пациента одновременно могут возникнуть несколько разных видов межпозвонковых грыж. Необходимо внимательно исследовать каждый болезненный участок и дифференцировать лечение.
Причины возникновения и факторы риска
Определить этиологию болезни в каждом конкретном случае непросто, ведь пусковым механизмом может стать несколько причин или хронические заболевания. Самыми распространенными являются:
- травмы позвоночника;
- наследственная предрасположенность;
- доброкачественные или злокачественные новообразования;
- болезни позвоночника – лордоз, сколиоз, остеохондроз;
- инфекционные и вирусные заболевания;
- лишний вес;
- тяжелые физические нагрузки;
- беременность;
- малоподвижный образ жизни;
- возрастные изменения.
Симптомы грыжи позвоночника
Небольшие грыжи межпозвоночного диска не давят на нервные окончания и пациент не подозревает о заболевании. Первые проявления легко перепутать с признаками остеохондроза. Но чем сильнее разрушается фиброзное кольцо, тем интенсивнее становятся боль. Кроме того, первыми признаками грыжи являются:
- отечность и напряженность мышц;
- кифоз или сколиоз;
- ощущение жжения, покалывания;
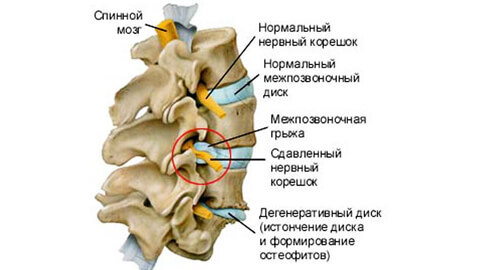
Боли при грыже могут быть тупыми ноющими и острыми, рвущими или стреляющими. Пациент ищет положение, в котором страдания ослабевают и принимает вынужденное положение, рефлекторно изгибая позвоночник. Нарушается походка, болезненны не только мышцы поясницы, ягодиц и голени, но даже кожа. В ответ на легкий укол или щипок она проявляет гиперестезию – резкую болезненность. Меняются рефлексы коленных или ахилловых сухожилий. Появляется слабость и легкая атрофия ног, дряблость мышц.
При грыже пациент ощущает боли постоянно. Они усиливаются при определенных движениях, ходьбе, кашле, чихании, иногда сопровождаются повышением температуры, онемением рук и ног.
Дополнительные симптомы зависят от локализации грыжи. Если патология развивается в шейном отделе- это головная боль и зажатость шеи, тошнота, шум в ушах повышение внутричерепного давления и даже эпилепсия.
При повреждении грудного отдела боль имитирует сердечный приступ, в пояснице – простреливает в бедро. Нередко поясничная грыжа вызывает частое и болезненное мочеиспускание, обострение геморроя, непривычную потливость или сухость ног.
Чем опасно заболевание
Если пациент не находит времени на полноценное лечение, он серьезно рискует собственным здоровьем. Самая серьезная опасность – полный паралич, он возникает вследствии выраженного пролапса, когда деформированный хрящ повреждает спинной мозг.
Грыжа поясничного отдела позвоночника приводит к нарушению иннервации органов брюшной полости и малого таза: дисфункции кишечника, мочевого пузыря, репродуктивных органов, снижению мышечной силы, ущемлению седалищного нерва. У мужчины развивается аденома простаты. Геморрой и варикозное расширение вен – тоже следствие нарушений в работе опорно-двигательного аппарата.
Грыжа грудного отдела вызывает коксартроз, нарушает правильное положение структур коленного сустава, постановку стоп. Искривляется положение берцовых костей.
Увеличивающаяся грыжа шейного отдела может спровоцировать ишемический инсульт, сопровождающийся парализацией, утратой речи, атаксией. В области шеи расположены важнейшие кровеносные сосуды, нарушение их проходимости повлечет проблемы мозгового кровообращения. Следствием будут парезы, боль в локтевых суставах, запястьях и плечах, нарушения в работе легких, сердца и щитовидной железы.
Диагностика
Врачебную помощь при заболевании оказывают невролог, терапевт и ортопед. Первые тревожные сигналы врач заметит при визуальном осмотре пациента – нарушение осанки и недостаточную чувствительность участков тела в зоне действия защемленного нерва. Прощупывая позвоночник специалист определит, насколько спазмированы и болезненны мышцы и местоположение патологии. Вас могут попросить согнуться и разогнуться, чтобы оценить ограничение подвижности. Врач проведет диагностику рефлексов в коленном и ахилловом сухожилии.
Размер и локализацию грыжи поможет определить МРТ, КТ и рентгенография в боковой и фронтальной проекциях.
Методы лечения
Первостепенная задача – облегчить состояние пациента, поэтому терапия начинается с приема обезболивающих средств и полного покоя. Для устранения болевых неврологических проявлений врач выпишет противовоспалительные нестероидные препараты, миорелаксанты, лечебные мази – раздражающего действия и для снятия отечности.
Надежный способ обезболивания пораженного участка – рентген-контролируемая блокада. Под местным обезболиванием врач введёт лекарство в место пережима нервных окончаний.
Когда появится устойчивая положительная динамика, врач скорректирует прием лекарств. Главное на этом этапе – следовать комплексу лечебно-профилактических мероприятий. За динамикой лечения будет наблюдать невропатолог, пациент должен проходить осмотр не реже, чем раз в месяц.
Для восстановления хрящевой ткани применяются хондропротекторы. Минимальный курс лечения – 3 месяца. Хорошо зарекомендовали себя препараты для улучшения кровообращения. Важно провести курсовой прием витаминов группы В, D, A, E. Это улучшит питание тканей и запустит процессы восстановления.
При лечении грыжи к хирургическому вмешательству прибегают только в крайних случаях: при большом размере грыжи и ее секвестрации, если нарушены важнейшие жизненные процессы или консервативная терапия оказалась неэффективной.
Безоперационные методы лечения
После полного обследования врач может рекомендовать лечение грыжи позвоночника средствами мануальной или физиотерапии. Однако эти методы оправданы только в отношении небольших грыж безопасной локализации.
Самые популярные методы безоперационного лечения:
- гирудотерапия. Фермент слюны пиявок способствует рассасыванию грыжи и улучшает кровообращение;
- криотерапия. При действии жидкого азота в пораженном участке активнее циркулирует кровь, благодаря чему улучшается питание тканей;
- остеопатия. Специалист активирует обменные процессы в тканях организма, снимая блоки, зажимы и застойные процессы при помощи массажа и точечного воздействия;
- иглоукалывание. Воздействие на организм пациента при помощи безболезненных направленных проколов специальными иглами.
Лучшими средствами физиотерапии грыжи позвоночника являются:
- массаж;
- лечебная физкультура;
- УВЧ;
- электрофорез и фонофорез;
- рефлексотерапия.
Каждый метод имеет свои особенности и противопоказания, оптимальный комплекс порекомендует лечащий врач.
Мануальная терапия не исцеляет заболевание, она лишь на некоторое время облегчает самочувствие пациента. Главное, что должен сделать пациент – исключить факторы риска и заботится о состоянии позвоночника.
Физические нагрузки
Отказываться от посильных физических упражнений нельзя. Разумные нагрузки мягко разгоняют застойные процессы, мышечный корсет обеспечивают стабильность грыжи. Движение восстанавливает правильный двигательный стереотип и симметрию движения.
Однако есть упражнения, которые категорически запрещены при грыже позвоночника:
- движения, связанные с осевой нагрузкой на позвоночник – поднятие гантелей, штанги, перенос тяжестей, жим ногами и скручивания;
- физическая активность, сопровождающаяся длительным пребыванием в вертикальном положении – бег, футбол, катание на лыжах.
- упражнения на прямых ногах и связанные с сокращением мышц спины;
- глубокие приседания.
Под запретом игра в гольф, бодибилдинг и конный спорт.
Занимайтесь плаванием, аквааэробикой, йогой и пилатесом, выполняйте разработанный тренером комплекс ЛФК. Полезна скандинавская ходьба, ведь в этом случае нагрузка распределяется и на спортинвентарь.
Профилактика
Чтобы не допустить опасного заболевания, необходимо:
- Улучшить подвижность позвоночника;
- Нормализовать питание диска;
- Сформировать мышечный корсет.
Это комплексный подход, он требует настойчивости и изменения образа жизни.
Чтобы свести опасность к минимуму:
- нормализуйте вес. Избыточная масса тела – это тяжелое испытание для позвоночника и всего опорно-двигательного аппарата. Но сбрасывайте килограммы постепенно, одновременно укрепляя мышечный корсет;
- следите за осанкой. Так нагрузка будет равномерно распределятся на каждый отдел позвоночника, это исключит застойные процессы, отеки и спазмы;
- откажитесь от курения. Циркулирующий в крови никотин затрудняет питание межпозвоночного диска, хрящевые ткани сохнут и растрескиваются;
- проходите сеансы массажа. Это улучшит кровообращение в малоподвижных зонах позвоночника, поддержит в тонусе мышцы и межпозвоночные диски;
- питайтесь сбалансированно. Продукты должны полностью восполнять потребность в витаминах, микроэлементах, жирах. Тяжелую балластную пищу следует исключить. Для здоровья позвоночника полезен животный белок, овощи и фрукты без термической обработки.
- не перегружайте спину, выполняйте разминку перед комплексом упражнений;
- прыгая, не приземляйтесь на пятки;
- отработайте технику бега, исключив сотрясения и жесткую постановку стопы;
- не сидите в одном положении более 30 минут;
- не сутультесь, следите за постановкой головы;
- не спите на мягком матрасе.
Источник
