Позвоночник spina bifida occulta

Автор Руслан Хусаинов На чтение 3 мин. Опубликовано 16.03.2018 11:47
Обновлено 16.03.2018 11:47
Spina bifida occulta, или скрытое незаращение позвоночника, развивается у ребенка в утробе матери, когда некоторые позвонки позвоночника полностью не могут закрыться. От 10 до 20 процентов людей имеют spina bifida. Название Spina bifida occulta происходит от латинских слов: «спина» — означает позвоночник, «бифида» означает расщепление, и «оккульта» , что означает скрытый или тайный. У людей с Spina bifida occulta могут быть маловыраженные симптомы или вообще отсутствовать. Данное состояние обычно случайно обнаруживают при помощи рентгенографии или МРТ.
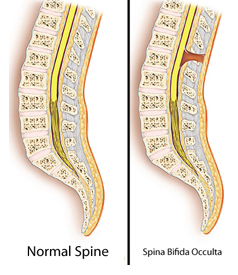 Фото: Википедия
Фото: Википедия
МКБ — Q05
Открытая spina bifida, которая также известна как миеломенингоцеле, является тяжелым врожденным дефектом. У людей с открытым незаращением позвоночника отмечаются проблемы с движением, и у них чаще наблюдаются травмы и инфекции, чем у людей со скрытым незаращением позвоночника.
Spina bifida occulta — симптомы
Симптомы Spina bifida occulta, как правило, легкие и могут включать:
- боль в пояснице;
- слабость в ногах;
- онемение или боль в спине и ногах;
- искривление позвоночника, известное как сколиоз;
- отсутствие контроля мочевого пузыря или кишечника;
- деформация стоп.
Приблизительно 1 из 1000 человек с Spina bifida occulta будут испытывать такие симптомы. В некоторых случаях наблюдаются признаки аномалии спинного мозга, которые могут проявляться изменениями кожи вдоль средней линии нижней части спины. К видимым признакам возможной аномалии спинного мозга относятся:
- волосатое пятно на коже;
- обесцвечивание кожи или родимое пятно.
Spina bifida occulta — причины
Исследователи не знают, почему возникает Spina bifida occulta. Однако дефекты спинного мозга чаще встречаются у детей, чьи матери не потребляют достаточного количества фолиевой кислоты во время беременности.
Женщины с диабетом и те, у кого ранее родился ребенок с дефектом нервной трубки, имеют более высокий риск. Прием фолиевой кислоты во время беременности может снизить риск дефектов позвоночника, таких как расщелина позвоночника.
Spina bifida occulta — осложнения
Синдром «фиксированного спинного мозга» является наиболее частым осложнением Spina bifida occulta. Спинной мозг человека проходит от мозга вниз по позвоночнику. При синдроме «фиксированного спинного мозга» свободно висящий спинной мозг прикрепляется к позвоночнику, ограничивая его движение. Дети с данным синдромом могут испытывать повреждения нервных волокон и неврологические симптомы, так как фиксированный спинной мозг должен вытягиваться по мере роста.
Spina bifida occulta — лечение
Никакого лечения Spina bifida occulta нет. Когда появляются симптомы, их лечат индивидуально. Если человек страдает от боли в спине, например, он может получать физиотерапию или обезболивающее. Если из-за Spina bifida occulta возникает синдром фиксированного спинного мозга, то может потребоваться операция.
Наличие у ребенка Spina bifida occulta не означает, что человек будет инвалид. Тем не менее, некоторые имеют серьезные симптомы из-за данного состояния и могут иметь право на льготы. Многие люди живут всю свою жизнь, не зная, что у них это заболевание, так как симптомы зачастую остаются незамеченными.
Литература
- Shepard C. L. et al. Pregnancy among mothers with spina bifida //Journal of pediatric urology. – 2017.
- Toriello H. V. Folic acid and neural tube defects //Genetics in medicine. – 2005. – Т. 7. – №. 4. – С. 283.
Источник
Spina bifida occulta (закрытая расщелина позвоночника) – методы диагностики, лечения по Европейским рекомендациямOcculta означает «закрытый/скрытый», т. е. эти спинальные дизрафические поражения всегда покрыты кожей. Следовательно, нервная трубка должна быть закрыта на начальном этапе. Таким образом, эти аномалии должны рассматриваться как нарушения после нейруляции. Характерно, что гидроцефалия и грыжи заднего мозга не сопутствуют. Часто симптомы могут быть классифицированы как фиксированный спинной мозг (ФСМ). Можно выделить следующие морфологические типы: липомиеломенингоцеле (ЛМЦ), кожный синус, расщепление спинного мозга (РСМ), утолщение концевой нити, менингоцеле и некоторые редкие пороки развития. Фиксированный спинной мозг (ФСМ). Симптомы, связанные с фиксацией спинного мозга, могут создать фиксированный спинной мозг (ФСМ). Патофизиология подробно исследована Ямада. Считается, что клинические симптомы вызваны дисфункцией нейронов из-за растяжения. Натяжение обычно происходит между каудальным концом спинного мозга и самой нижней парой зубчатых связок на уровне Th12-L1. Фиксированный спинной мозг (ФСМ) характеризуется неврологическими и/или урологическими и/или ортопедическими симптомами. Типичны моторный и сенсорный дефицит в нижних конечностях, недержание мочи и сколиоз. Развитие симптомов и, следовательно, формирование фиксированного спинного мозга (ФСМ) не может быть предсказано и может произойти в дальнейшем. Появление поздних симптомов, возникающих у взрослых, может быть выявлено не всегда. Преобладающим симптомом является боль в нижней части спины, но боль обычно усиливается при физической нагрузке, в частности, при сгибании и разгибании поясничного отдела позвоночника. Хирургическое лечение фиксированного спинного мозга (ФСМ) у взрослых эффективно. Показания к профилактическому лечению бессимптомной ФСМ четко не установлены и зависят отчасти от типа врожденной аномалии. а) Липомиеломенингоцеле (ЛМЦ). Липомиеломенингоцеле (ЛМЦ) или врожденные пояснично-крестцовые липомы, являются наиболее важным типом spina bifida occulta. Заболеваемость является неопределенной, отражая конкретные серии, но оценивается как 4-8 на 100000. Патогенез связан с нарушенной дифференциацией спинальной мезодермы. К альтернативным объяснениям относится вторичное открытие нервной трубки под кожей. В зависимости от локализации на спинном мозге можно выделить различные типы липомы: каудальные, дорсолатеральные и каудолатеральные липомы. Хотя ЛМЦ покрыты кожей, при наличии подкожной липомы или типичных кожных стигмах необходима МРТ. Большинство липомиеломенингоцеле (ЛМЦ) дают симптоматику фиксированного спинного мозга (ФСМ), но некоторые с рождения протекают бессимптомно. Развитие фиксированного спинного мозга (ФСМ) нельзя предсказать. Было установлено, что несмотря на профилактическое лечение у бессимптомных больных, неврологические симптомы сохранялись почти у 60% пациентов через 12 лет. Следствием стало предположение, что развитие симптомов определяется не только наличием липомы, но и миелодисплазией, на которую не может повлиять хирургическое лечение. Для изучения анамнеза липомиеломенингоцеле (ЛМЦ) у бессимптомных пациентов был разработан специальный протокол. Промежуточный анализ после среднего периода наблюдения 4,4 года показал, что неврологическое ухудшение у 25% бессимптомных пациентов дало аналогичную картину прогрессии как в группе, получивших хирургическое лечение. Хирургические стратегии. Цель хирургического лечения пациентов с ЛМЦ-разъединение спинного мозга с подкожной липомой, чтобы предотвратить фиксированный спинной мозг (ФСМ) в спинномозговом канале. Так как позвоночник расщеплен, часть подкожной липомы может быть оставлена в целях защиты спинного мозга в открытом позвоночном канале. Прежде всего, подкожная липома рассекается до уровня дефекта в пояснично-крестцовой фасции. Впоследствии каудальная дужка, которая может быть раздвоена, удаляется для выделения дурального мешка. Дорзальный дефект в дуральном мешке выделяется и определяется протяженность липомы. Следующим шагом является вскрытие твердой мозговой оболочки и раскрытие места прикрепления липомы к спинному мозгу. Внимание сосредоточено на сохранении спинномозговых корешков. При дорсолатеральном и каудолатеральном положении липомы может наблюдаться смещение спинного мозга. Может быть полезна периоперационная электрическая стимуляция. Липому не следует отделять полностью от спинного мозга, необходимо оставить небольшой фрагмент новообразования в месте прикрепления. Если эффективное освобождение спинного мозга достигнуто, и он может свободно передвигаться в пределах позвоночного канала, твердая мозговая оболочка должна быть закрыта свободно, насколько это возможно. Иногда требуется трансплантат. Местные осложнения, такие как инфекции, псевдоменингоцеле и ликворея составляют 20-25%, а постоянные неврологические дефициты встречаются у 0-4% пациентов. Хирургическое высвобождение спинного мозга при симптоматическом ЛМЦ показано для эффективного облегчения симптомов или стабилизации жалоб в большинстве случаев. У взрослых с ФСМ после хирургического лечения проходит боль, при этом у хорошо подобранных пациентов повторные операции значительно облегчают симптомы. б) Дермальный синус. Дермальный синус — остатки дермы, которым не удалось отделиться от нейроэктодермы после закрытия нервной трубки. Скопление из продуктов выделения кожи в синусе может привести к образованию дермоидной кисты. Вторичное инфицирование дермоидного синуса может вызвать менингит и обширное рубцевание нервных корешков. Дермальный синус может подняться в позвоночный канал до уровня конуса. Интрадуральная дермоидная киста может привести к ФСМ. Профилактика вторичной инфекции и потенциального возникновения ФСМ—хирургическая экстирпация. Следует ожидать достаточного хирургического выделения вдоль восходящих синусов. в) Расщепление спинного мозга. Термин «расщепление спинного мозга» (РСМ) был предложен Pang и Dias; могут быть выделены два типа. Тип I расщепления спинного мозга (РСМ) относится к наличию двух геми-корд, имеющих две отдельные твердые мозговые оболочки, разделенные срединным костным или соединительнотканным шипом. Тип II расщепления спинного мозга (РСМ) описывает две гемикорды, разделенные волокнистой перегородкой по средней линии в пределах одной твердой мозговой оболочки. Альтернативная терминология «диастематомиелия», обозначающая расщепление спинного мозга на две половины, или «дипломиелия», описывающая полное дублирование сегментов спинного мозга, сложнее для оценки. Существуют различные теории патогенеза, но большинство из них относятся к раннему нарушению слияния хордальных зачатков в одну хорду в течение третьей недели беременности. Нарушение слияния хорды дает две гемикорды. В последствие перемещенная соматическая ткань может привести к неправильной сегментации позвоночника. Существуют многочисленные связанные врожденные аномалии, такие как ЛМЦ, липома терминальной нити или дермальный синус. У многих детей с расщеплением спинного мозга (РСМ) при рождении симптомы не выявляются. Могут присутствовать кожные стигмы. Гипертрихоз особенно сильно коррелирует с расщеплением спинного мозга (РСМ) (50%). Дисфункция мочевыводящих путей описана у 75% обследованных пациентов. Хирургическая стратегия. С расщеплением спинного мозга (РСМ) тесно связаны сопутствующие врожденные аномалии, которые могут способствовать ФСМ, поэтому необходимо предоперационное изображение всего позвоночника на МРТ. При разработке стратегии лечения следует учитывать все аспекты, которые могут способствовать ФСМ. В частности, должно быть исключено наличие липомы терминальной нити. Аномальные формы позвонков и искривление позвоночника могут осложнить идентификацию позвоночного канала. Во-первых, дуральный мешок должен быть визуализирован. В случае РСМ типа I срединная костная шпора должна быть удалена. Впоследствии, дуральные мешки должны быть открыты для того, чтобы выполнить диссекцию. Медиальные нервные корешки обеих гемихорд являются нефункционирующими и могут быть пересечены. Медиальные фрагменты дурального мешка могут быть резецированы, твердая мозговая оболочка на дорсальной стороне должна быть закрыта в целях создания единого дурального мешка. В случае РСМ типа II обязательно нужно изучить интрадуральную картину для того, чтобы максимально эффективно высвободить спинной мозг. Может быть ценным интраоперационный нейромониторинг. Долгосрочный результат представляется благоприятным со стабилизацией симптоматики. г) Фиксация концевой нити спинного мозга. Фиксация концевой нити или ее липома связаны с ФСМ из-за их предположительной герметичности. Герметичность терминальной нити и постоянное натяжение дистального спинного мозга не могут быть визуализированы. Диагностике фиксации терминальной нити могут способствовать только косвенные признаки, такие как низменное положение конуса, утолщение нити (липома нити), увеличение размера люмбального мешка, раздвоенные дужки. У большинства пациентов диагноз ставится только после выполнения КТ. Показания к лечению остаются спорными, так как мнения экспертов расходятся. Хирургическое лечение фиксированной терминальной нити является простой и безопасной процедурой. Итоги отличные. Рефиксация маловероятна, а миелодисплазия отсутствует. д) Менингоцеле. Менингоцеле представляет собой грыжевое выпячивание, состоящее из менингеального мешка с цереброспинальной жидкостью, покрытое интактной кожей. Поскольку спинной мозг остается в пределах позвоночного канала, неврологические симптомы часто отсутствуют или не выражены. МРТ имеет важное значение для диагностики менингоцеле и определения дополнительных аномалий. Передние менингоцеле связаны с аноректальной деформацией. Хирургическое закрытие является простым, но спинной мозг должен быть проверен для исключения ФСМ. Вторичная рефиксация маловероятна. е) Миелоцистоцеле. Можно провести различие между терминальными и нетерминальными миелоцистоцеле. Терминальные миелоцистоцеле представляют собой покрытую кожей массу в пояснично-крестцовом отделе, в которой присутствует менингоцеле, содержащее выпяченный гидромиелически измененный спинной мозг. Патогенез считается связанным с нарушением дифференциации каудальной клеточной массы (вторичной нейруляции). У большинства пациентов имеется неврологический дефицит, типичны сопутствующие аномалии. Хирургическое лечение направлено на высвобождение мозга и создание свободной связи между гидромиелией мозга и паутинным пространством. Нетерминальные миелоцистоцеле редки, это покрытые кожей поражения в шейном или грудном отделе. Патогенез считается связанным с первичным нарушением нейруляции, из-за местного сращения кожи и хорды. Лечение состоит из открытия отделения фибронейроваскулярного ствола от хорды и вскрытия сирингоцеле для дренирования ликвора. Ассоциированные аномалии встречаются реже, позднее может возникнуть ухудшение из-за рефиксации. ж) Разное. Различные пороки развития нижней части спинного мозга связаны с такими аноректальными или урогенитальными аномалиями, как синдром каудальной регрессии или триада Currarino. Это связи, как полагают, возникают из-за раннего нарушения в хвостовом возвышении. VATER-ассоциация (аномалии позвоночника, трахеопищеводный свищ, радиальные или почечные аномалии) является примером комбинации, включающей врожденные аномалии позвоночника. В таких сложных случаях необходима расширенная диагностика и междисциплинарные консультации.
– Также рекомендуем “Краниосиностоз – классификация, причины” Оглавление темы “Нейрохирургия пороков позвоночника.”:
|
Источник
Спина бифида (расщепление позвоночника) – это сложный врожденный дефект развития спинного мозга и и позвоночника. Это – тип открытого дефекта нервной трубки в котором есть аномалия развития задних частей позвоночника, спинного мозга, окружающих нервов и/или заполненного жидкостью мешка, который окружает спинной мозг.
Расщепление позвоночника (спина бифида) – неизлечимое, пожизненное состояние, оказывающее влияние на нервно-мышечные и опорно-двигательные системы.
Этот дефект бывает различным в зависимости от типов и колеблется от средней до тяжелой формы.
Детям с таким дефектом по мере роста организма могут понадобиться корсеты, при тяжелых формах инвалидная коляска.
Лечение в основном направлено на притормаживание деформации и сохранение двигательной активности.
Дефект может встречаться по всей длине позвоночника и может проявляться выпиранием части спинного мозга и окружающих тканей наружу, а не во внутрь. Приблизительно 85 процентов дефектов встречаются в пояснице и 15 процентов в шее и в грудном отделе. Хирургически можно восстановить целостность позвоночного столба, но повреждения нервов восстановить не удается и если они выраженные, то у пациентов бывают различной степени парезы нижних конечностей. Чем выше на позвоночном столбе дефект, тем более тяжелые повреждение нервов и двигательные нарушения (парезы и параличы).
Согласно исследованиям эта аномалия развития встречается в 7 случаях на 10000 новорожденных. Существует несколько типов спина бифида, которые имеют различную степень тяжести.
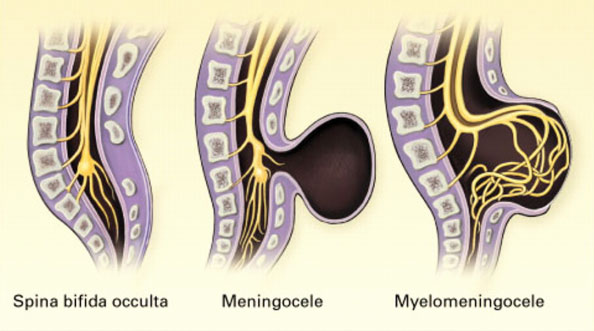
- Скрытое расщепление позвоночника (spina bifida occulta) – самая умеренная форма, при которой нет явных признаков мальформации и изменения кожных покровов.При этой форме происходит изменение как минимум одного позвонка, но нервы и спинной мозг не выбухают. У ребенка при рождении может быть пятно или впадина в области аномалии. И, как правило, у ребенка не будет симптомов. При этой форме аномалии (также как и при других) может быть аномалия развития спинного мозга, характеризующаяся прикреплением спинного мозга к позвоночнику до конца поясничного отдела, когда в норме спинной мозг заканчивается на уровне первых поясничных позвонков и свободно провисает без прикрепления к позвоночнику.
- Менингоцеле (meningocele) умеренной тяжести аномалия (причем наиболее часто встречающаяся), при которой спинномозговой канал не закрыт должным образом и мягкие мозговые оболочки (мембраны, которые покрывают спинной мозг) выбухают за пределы костных структур позвоночного канала, но сам спинной мозг остается интактным. Кистозная масса покрыта кожей. У большинства детей с менингоцеле сохраняется нормальная функция конечностей,но могут быть частичные парезы или нарушения мочевого пузыря или кишечника. При этой аномалии часто идет недоразвитие спинномозгового тяжа. Почти всем пациентам с такой аномалией необходимо оперативное лечение для того,чтобы закрыть дефект и высвободить спинной мозг.
- Липоменингоцеле – аномалия, при которой жировая ткань прикреплена к спинному мозгу и оказывает на него давление. У детей с такой формой аномалии может не быть серьезных повреждений нервов, но возможны нарушения функции мочевого пузыря и кишечника. В этих случаях тоже нередко применяется оперативное лечение.
- Миеломенингоцеле (myelomeningocele): наиболее тяжелая распространенная форма и ассоциированная с представлением о spina bifida. Спинальный канал не закрыт, и выбухающая масса состоит из мягких мозговых оболочек, патологически измененного спинного мозга и нервов. Кроме того, в этой области кожа тоже недоразвита. У детей с этой формой расщепления спинного мозга полностью или частично наблюдаются парезы ниже дефекта и нарушения функции органов малого таза. Кроме того наблюдаются повреждения нервов и другие патологии.
Симптомы
Cимптомы расщепления позвоночника значительно разнятся, в зависимости от формы и степени тяжести у конкретного ребенка. Например, при рождении:
- При скрытом расщеплении (spina bifida occulta) может не быть никаких очевидных признаков или симптомов — только маленькое пятно, впадина или родимое пятно.
- При менингоцеле (meningocele) будет мешкообразное выпячивание, которое будет располагаться на спине в области позвоночника.
- При миеломенингоцеле (myelomeningocele) тоже будет выпячивание, но с измененными кожными покровами, будет выделение нервов и спинного мозга.
При тяжелом расщеплении позвоночника при локализации в поясничном отделе позвоночника могут быть следующие симптомы: паралич нижних конечностей, нарушение функции мочевого пузыря, кишечника. Кроме того, у таких пациентов, как правило, могут быть и другие аномалии развития :
- Гидроцефалия встречается в 75 процентах случаев миеломенингоцеле и это состояние требует оперативного эндоскопического лечения для того, чтобы восстановить нормальный ток ликворной жидкости или же наложение шунта для оттока избыточной жидкости из головного мозга.
- Аномалия Киари (смещение мозга в верхний шейный позвонок) может вызвать давление на ствол мозга, что может проявляться нарушением речи, глотания и моторными нарушениями в конечностях.
- Недоразвитие спинного мозга Ортопедические проблемы включая сколиоз, кифоз, дисплазию тазобедренных суставов (врожденный вывих), сочетанные деформации, косолапость и т.д.
- Преждевременное половое развитие (особенно у девочек со spina bifida и гидроцефалией).
- депрессия и другие невротические состояния
- ожирение
- дерматологические проблемы
- аномалии развития мочевыводящих путей.
- заболевания сердца
- проблемы со зрением
Диагностика
Диагностические мероприятия могут быть выполнены во время беременности, чтобы оценить плод на наличие расщепления позвоночника. Они включают:
- Амниоцентез (amniocentesis): процедура, при которой длинную, тонкую иглу вводят через брюшную полость матери в амниотический мешок, чтобы сделать забор небольшого количества амниотической жидкости для экспертизы. Жидкость анализируется для того, чтобы определить наличие или отсутствие открытого дефекта нервной трубки. Хотя анализ очень надежный, но он не позволяет диагностировать маленькие или закрытые дефекты.
- Пренатальное УЗИ : эта методика, как абсолютно безвредная, позволяет неивазивно оценить состояние и визуализировать внутренние органы, сосуды, ткани плода. Подчас удается диагностировать не только spina bifida,но и другие аномалии.
- анализы крови: рекомендуется проводить анализы крови между 15 и 20 неделями беременности для всех женщин, у которых ранее не было ребенка с открытым дефектом нервной трубки и у кого нет в семейной истории такого заболевания. Анализ крови на альфа-фетопротеин и другие биохимические показатели позволяют определить насколько высок риск развития аномалии позвоночника.
- При рождении тяжелые случаи расщепления позвоночника очевидны наличием заполненной жидкостью мешком, выбухающем на спине новорожденного. Визуальными индикаторами не тяжелых форм (расщепление позвоночника occulta) могут являться волосатое пятно на коже или впадина вдоль позвоночника. Необычная слабость или недостаточная координации движений в нижних конечностях также предполагают наличие расщепления позвоночника. У детей и взрослых нередко эта аномалия диагностируется при рутинных исследованиях или при необходимости дифференцировать неврологические симптомы с помощью инструментальных методов исследования (МРТ, КТ, рентгенография).
Причины
Во время беременности мозг человека и позвоночный столб начинают формироваться как плоская пластина клеток, которая сворачивается в трубку, названную нервной трубкой. Если вся или часть нервной трубки не в состоянии закрыться, то открытый участок называют открытый дефект нервной трубки. Открытая нервная трубка бывает открыта в 80 процентах случаев, и покрыта костью или кожей в 20 процентах случаев.Причина расщепления позвоночника (spina bifida и другие дефекты) остается неизвестной, но вероятнее всего является следствием комбинации генетических, пищевых и факторов окружающей среды, такими как:
- дефицит фолиевой кислоты (витамин B) в пище матери во время беременности (прием достаточного количества фолиевой кислоты во время беременности может уменьшить риск развития этой аномалии).
- неконтролируемый диабет у матери
- Некоторые медикаменты (антибиотики, противосудорожные).
- Генетический фактор, как правило, имеет значение лишь в 10 процентах случаев.
- Возраст матери
- Какие роды по счету (первенцы больше подвержены риску).
- Социально-экономический статус (дети, родившиеся в более низких социально-экономические семьях, находятся в более высокой группе риска).
- этническое происхождение
- ожирение или чрезмерное потребление алкоголя беременной женщиной
- При воздействие на беременную гипертермии в ранних сроках (сауна, джакузи).
Лечение
Лечение spina bifida возможно сразу после рождения. Если этот дефект диагностирован пренатально, то рекомендуется кесарево сечение для того, чтобы уменьшить возможное повреждение спинного мозга во время прохождения плодом родовых путей. Новорожденным с менингоцеле или миеломенинигоцеле рекомендуется провести оперативное лечение в течение 24 часов после рождения. При такой операции закрывается костный дефект и удается сохранить функцию неповрежденной части спинного мозга. К сожалению, хирургическое лечение не может восстановить функции поврежденных нервов так, как они носят необратимый характер.
В настоящее время существуют клиники, которые проводят пренатальные операции по закрытию дефекта, но методики пока не нашли широкого применения. Основной же задачей лечения как не тяжелой формы, так и в послеоперационном периоде, является сохранение функций как опорно-двигательного аппарата, так и функции мочевого пузыря и кишечника. При необходимости применяются ортезы, лечебная гимнастика, физиотерапия.
В тех случаях, когда spina bifida обнаруживается случайно при рентгенологическом (МРТ, КТ) исследование необходимо принять меры по уменьшению риска повреждения спинного мозга в том участке позвоночника где есть этот дефект.
Оперативное лечение у взрослых применяется только при наличии осложнений. В основном же лечение у взрослых направлено только на профилактику возможных осложнений (ЛФК, физиотерапия, ношение корсета).
Источник
