Позвоночник и тройничный нерв
Шейный остеохондроз и нервы тесно связаны между собой. Позвонки в данном отделе расположены плотно один к другому и при небольшом смещении могу сдавливать сосуды. Вследствие деформации дисков позвоночника может развиться радикулопатия.
 Психологические травмы могут стать прямой причиной обострения остеохондроза. Данные поражения шейного отдела вызваны расстройствами нервов, которые связаны с заниженной самооценкой, постоянным напряжением.
Психологические травмы могут стать прямой причиной обострения остеохондроза. Данные поражения шейного отдела вызваны расстройствами нервов, которые связаны с заниженной самооценкой, постоянным напряжением.
Шейный остеохондроз и нервы: есть ли связь?
Шейный отдел – слабая, уязвимая часть позвоночного столба. Данная часть имеет особое строение, несет излишнюю нагрузку за счет слабого мышечного комплекс. Смещенные позвонки могут пережать нервы и сосуды.
Данный симптом остеохондроза опасен тем, что в отверстиях, расположенных в зоне поперечных отростков, проходят важнейшие для функционирования организма артерии. Они участвуют в снабжении мозга кровью. Пережатие нервов в данной зоне может привести к тяжелым последствиям для здоровья, поражению сразу нескольких систем организма.
Каждый из участков шейного отдела по разному подвержен остеохондрозу. Наиболее подвижные позвонки быстрее изнашиваются.
Из-за разрушающего воздействия на нервы у больного постепенно начинают проявляться корешковые симптомы. Среди них наблюдаются неприятные проявления в шейном отделе:
- слабость мышц;
- заметное нарушение чувствительности;
- боли;
- понижение или выпадение рефлексов.
Основные симптомы защемления
Защемление нерва в шейной области называют радикулопатией. Заболевание проявляется выраженной болью, которую легко отличить. Неприятное ощущение распространяется по всем близлежащим отделам, может отдавать в плечи, руки, лопатки.
Дополнительными проявлениями защемления при остеохондрозе может стать резкое онемение верхних конечностей.
По статистике заболеванием верхних отделов позвоночника чаще всего страдают мужчины и женщины в возрасте около 50 лет. Проблемам подвержены люди, которые занимаются тяжелым трудом, в котором ведущую роль занимает физическая нагрузка – разнорабочие, спортсмены. Особую опасность возникновения защемленных шейных нервов при остеохондрозе представляет малоподвижный образ жизни.
Симптомы, которые проявляются при радикулопатии, могут быть индивидуальными. Они зависят от того, какой из нервных корешков вовлечен.
Нервы при шейном остеохондрозе играют ключевую роль при проявлении первых признаков заболевания:
- Боль может возникать в разных участках отдела: от шеи до кисти руки.
- В любом месте, которое затрагивает нерв, ощущается тупое болезненное ощущение или онемение.
- Верхние конечности могут заметно слабеть.
- При определенных движениях боль в шейном отделе чаще всего усиливается. Если поднять руку и завести ее за голову, дискомфорт уменьшается за счет снижения давления на спинной мозг.
Тройничный нерв при шейном остеохондрозе
Тройничные нервы у человека располагаются справа и слева головы. Их главная задача – обеспечивать чувствительность всех участков лица. Нарушение работы называется невралгией и провоцирует нестерпимую боль в разных участках лица.
Часто возникновению невралгии при остеохондрозе предшествует фактор разрушения оболочки нерва, что приводит к оголению его окончаний и их дальнейшей реакции внезапной болью на любое воздействие на верхний отдел позвоночника. Из-за данной патологии к лицу невозможно прикоснуться без неприятных ощущений.
Среди причин возникновения невралгии тройничного нерва при шейном виде остеохондроза врачи выделяют целый комплекс проблем:
- расширения сосудов мозга;
- атеросклероза;
- инсультов;
- опухолей головного мозга или лицевой области;
- травмы отделов позвоночника;
- сотрясений;
- воспалений;
- бактериальных инфекций бронхов и трахей;
- повышенного внутричерепного давления в результате поражения шейного отдела позвоночника.
Тройничный нерв при остеохондрозе с защемлением имеет ярко выраженный признак в виде дискомфорта в шейной области. Больной может ощущать зубную боль, которая усиливается в процессе пережевывания еды, при перемерзании, во время разговора.
Неприятное ощущение может резко проявляться при прикосновении к области лица. Периодичность возникновения боли при остеохондрозе у каждого пациента разная. Иногда дискомфорт при остеохондрозе присутствует постоянно, захватывает большую часть лица, создавая чувство, что болит вся голова. Данная шейная невралгия сложнее поддается лечению.
Среди проявлений воспаления лицевого тройничного нерва можно наблюдать слюнотечение, слезоточивость, онемение или повышенную чувствительность тканей, отек, непроизвольное сокращение мышц лица.
При отсутствии грамотной терапии патология шейных нервов при остеохондрозе приводит к серьезным последствиям:
- неполный паралич лицевых мышц;
- слух и зрение могут ухудшиться;
- возникновение гематомы мозжечка;
- нарушение согласованности движений мышц в верхних отделах опорно-двигательной системы.
По причине частых и резких приступов боли в нервах у пациента с шейным остеохондрозом развивается угнетенное состояние, он испытывает постоянный стресс, худеет, поскольку не может стабильно питаться, страдает иммунитет.
Обязательно посмотрите это полезное видео о специальной гимнастике для лечения остеохондроза:
Обострение остеохондроза на нервной почве
Да, шейный остеохондроз от нервов может проявляться при стрессах.
Течение заболевания в шейном или плечевом отделе может усложняться и выходить на новые стадии. Если на этой почве у человека часто возникали головокружения, при прогрессировании патологии они могут вызвать обмороки.
Профилактика шейного остеохондроза
Профилактика остеохондроза в шейном участке позвоночника сводится к следующему:
- Специалисты рекомендуют с раннего детства не игнорировать консультации ортопеда еще со школьной скамьи, следить за тем, чтобы не допустить искривления позвоночного столба или искажения осанки.
- Большую роль играет укрепление шейных мышц, поддерживающих отдел позвоночника – мышечного корсета. Во избежание защемления нервов, нужно регулярно заниматься спортом, укреплять тело, держать его в тонусе.
- Полезное воздействие в качестве профилактики остеохондроза имеет и правильное питание, содержащее достаточное количество кальция и магния, витаминов.
Важно выполнять все рекомендации врачей по поддержанию здорового образа жизни, не носить и не поднимать тяжести, стараться избегать сидячего образа жизни. При поражении шейного или плечевого отдела позвоночника остеохондрозом необходимо следить за весом, соблюдать режим сна и отдыха. Если заболевание запустить, оно может привести к серьезным последствиям — грыже диска или протрузии, защемлению нервов.
Статья источник: //pozvonochnikpro.ru/osteohondroz/shejnyj/nervy.html
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Невралгия тройничного нерва: причины появления, симптомы, диагностика и способы лечения.
Определение
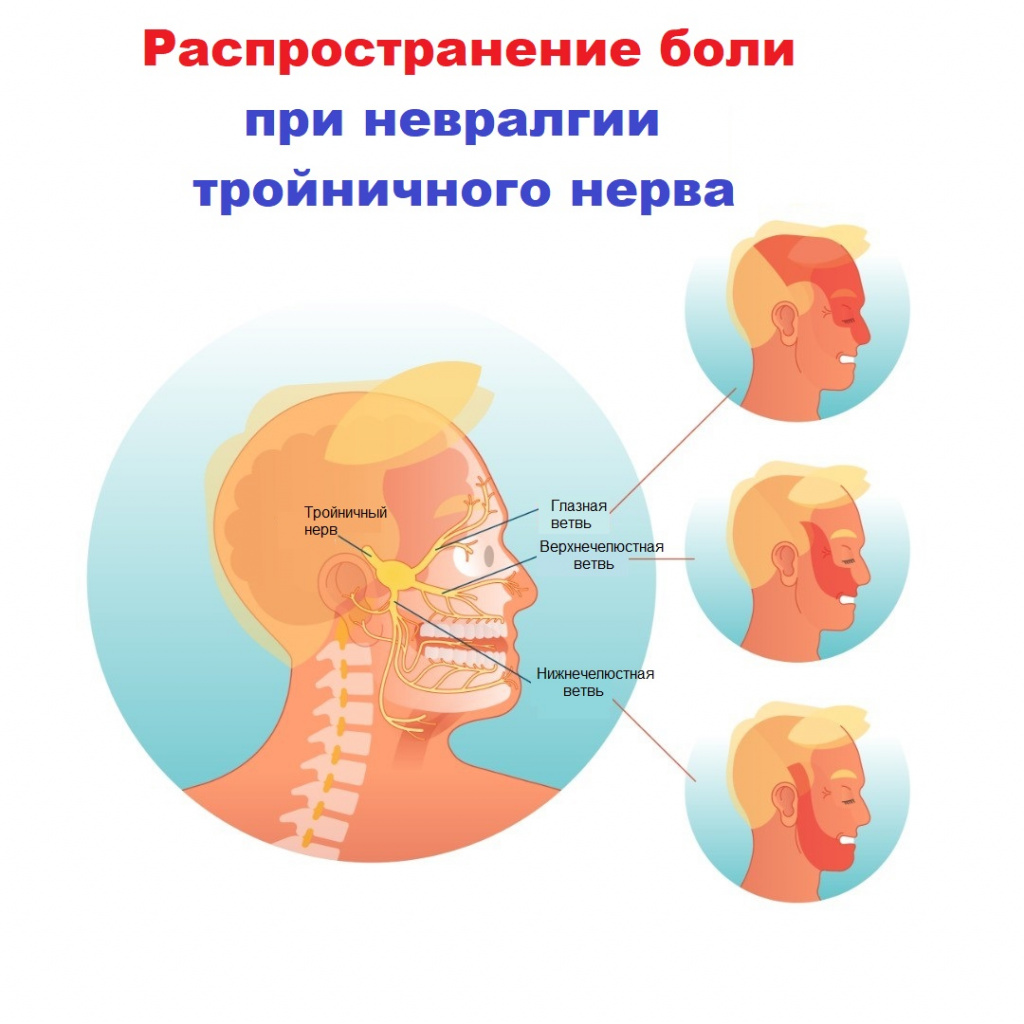
Невралгия тройничного нерва является одной из самых распространенных лицевых болей и относится к числу наиболее устойчивых болевых синдромов в клинической неврологии. Тройничный нерв – это самый крупный из 12 черепных нервов. Он относится к нервам смешанного типа и включает очень чувствительные волокна.
Свое название нерв получил из-за наличия в нем трех ветвей:
- глазная ветвь обеспечивает чувствительность лба и глаз;
- верхнечелюстная ветвь обеспечивает чувствительность щек, верхней челюсти, верхней губы и неба;
- нижнечелюстная ветвь обеспечивает чувствительность нижней челюсти, нижней губы и обеспечивает движение мышц, участвующих в жевании и глотании.
Воспаление тройничного нерва – серьезное хроническое заболевание, протекающее с ремиссиями и обострениями, характеризующееся приступами чрезвычайно интенсивной, стреляющей боли в области лица.
Тригеминальная невралгия гораздо труднее поддается лечению, чем многие другие типы хронической боли и приводит к временной или постоянной нетрудоспособности, что делает ее значимой экономической и социальной проблемой.
Причины появления невралгии тройничного нерва
К факторам, наиболее часто провоцирующим развитие заболевания, относятся:
- ущемление тройничного нерва (травмы височно-нижнечелюстного сустава, врожденные аномалии развития костных структур черепа, опухоли головного мозга и лицевой области, патологические расширения сосудов и т.д.);
- вирусное поражение нерва (герпетическая инфекция, полиомиелит, аденовирусы, эпидемический паротит, туберкулез легких и др.);
- хронический кариес, отит, синусит и другие воспалительные заболевания лицевой области;
- воспаления, возникшие при лечении, удалении зубов или иных хирургических вмешательствах в области лица и ротовой полости, реакция на стоматологическую анестезию, зубной флюс;
- сосудистые, эндокринно-обменные, аллергические расстройства, а также психогенные факторы.
Заболевание возникает, как правило, у женщин старше 50 лет. Молодые люди болеют реже, единичные случаи невралгии тройничного нерва описаны у детей дошкольного возраста.
Классификация невралгии тройничного нерва
Согласно Международной классификации головных болей (3-е издание), предложенной Международным обществом головной боли (2013), тригеминальная невралгия подразделяется:
- на классическую (идиопатическую, первичную), вызванную компрессией тригеминального корешка извилистыми или патологически измененными сосудами, без признаков явного неврологического дефицита;
- симптоматическую (вторичную), вызванную доказанным структурным повреждением тройничного нерва (новообразованием, инфекцией, демиелинизирующей патологией, костными изменениями), отличным от сосудистой компрессии.
Симптомы невралгии тройничного нерва
Характерный признак невралгии тройничного нерва — приступ кратковременной, острой, резкой, интенсивной боли, напоминающей удар электрическим током. Боль обычно проявляется в одной половине лица и носит циклический характер. Периоды ремиссии могут длиться от нескольких часов до нескольких месяцев. При нетипичном или запущенном течении заболевания болевые ощущения носят практически постоянный характер. При этом продолжительность приступов увеличивается, а период ремиссии — сокращается.

Боли в области лица (губ, глаз, носа, верхней и нижней челюсти, десен, языка) могут возникать спонтанно или быть спровоцированы мимикой, чисткой зубов, прикосновением к определенным участкам лица (триггерным точкам). Их частота варьирует от единичных случаев до десятков и даже сотен в день. В период обострения (чаще в холодное время года) приступы учащаются. В течение всей ремиссии больные живут в страхе, опасаясь обострения заболевания, закрывают голову даже летом, не прикасаются к больной половине лица, не чистят зубы, не жуют на стороне поражения.
К типичным признакам болевого синдрома при невралгии тройничного нерва относят:
- характер боли в лице — острый, кратковременный, интенсивный;
- продолжительность приступа — от 10 секунд до 2 минут;
- локализация боли и ее направленность всегда остаются неизменными;
- непроизвольные судороги жевательных и мимических мышц на пике болевых ощущений.
На фоне боли у пациента развивается повышенная тревожность и даже фобии. Человек стремится избегать тех поз и движений, которые провоцируют у него неприятные ощущения.
Другие характерные симптомы воспаления тройничного нерва:
- спазмы лицевых мышц;
- усиленное слюнотечение;
- повышенная или сниженная чувствительность кожи лица;
- умеренное повышение температуры;
- слабость и боль мышц лица.
Атипичная невралгия тройничного нерва встречается реже, вызывает менее интенсивное, но постоянное тупое жжение или ноющую боль, плохо поддается терапии.
Диагностика невралгии тройничного нерва
Предварительный диагноз может быть поставлен неврологом на основании жалоб пациента, изучения истории его заболевания и объективного осмотра лица с оценкой его симметричности в состоянии покоя и при попытке улыбнуться.
Основным диагностическим критерием выступает наличие триггерных точек, соответствующих выходу ветвей нерва в лицевую область.
Для выяснения причины возникновения невралгии тройничного нерва назначают следующие инструментальные исследования:
- методы нейровизуализации: компьютерная и магнитно-резонансная томография, которые позволяют исключить другие причины боли и выявить васкулярную (сосудистую) компрессию корешка тройничного нерва;
Лабораторная диагностика невралгии тройничного нерва мало информативна, поскольку нет каких-либо специфических лабораторных показателей, указывающих на это заболевание. Но во время терапии и приема ряда лекарственных препаратов необходимо контролировать их переносимость с помощью биохимического исследования крови.
К каким врачам обращаться
При появлении симптомов невралгии тройничного нерва необходимо сразу обратиться к
врачу-неврологу
, поскольку в лечении неврологических патологий крайне важна точная и своевременная диагностика. Однако часто первым врачом, к которому идут за помощью, становится стоматолог. Это связано с тем, что зона распространения боли располагается не только на лице, но и в полости рта.
Невралгия тройничного нерва активно изучается специалистами смежных дисциплин (стоматологами, офтальмологами, оториноларингологами, рефлексотерапевтами, психиатрами). Совместная работа специалистов является условием эффективного лечения данной категории пациентов.
Лечение невралгии тройничного нерва
На начальном этапе заболевания, после стандартного неврологического и общего обследования рекомендуется медикаментозная терапия, физиотерапия, блокады периферических ветвей тройничного нерва и только в случае неэффективности лечения в течение нескольких месяцев показан один из нейрохирургических методов терапии.
Основными направлениями консервативной терапии являются: устранение причины тригеминальной невралгии, если она известна (лечение больных зубов, воспалительных процессов смежных зон и др.), и проведение симптоматического лечения (купирование болевого синдрома).
Применение анальгетиков при данном заболевании неэффективно.
Назначаются противосудорожные препараты, предотвращающие развитие приступа боли, сосудистые препараты, спазмолитики, успокаивающие средства. Широко применяются физиотерапевтические процедуры (аппликации с парафином, токи Бернара), иглорефлексотерапия. Для избавления от боли или уменьшения ее выраженности хотя бы на короткое время широко применяются выполняют спирт-новокаиновые блокады в точки выхода ветвей тройничного нерва на лице. К сожалению, даже при эффективной блокаде ее хватает лишь на короткое время, и боли возобновляются.
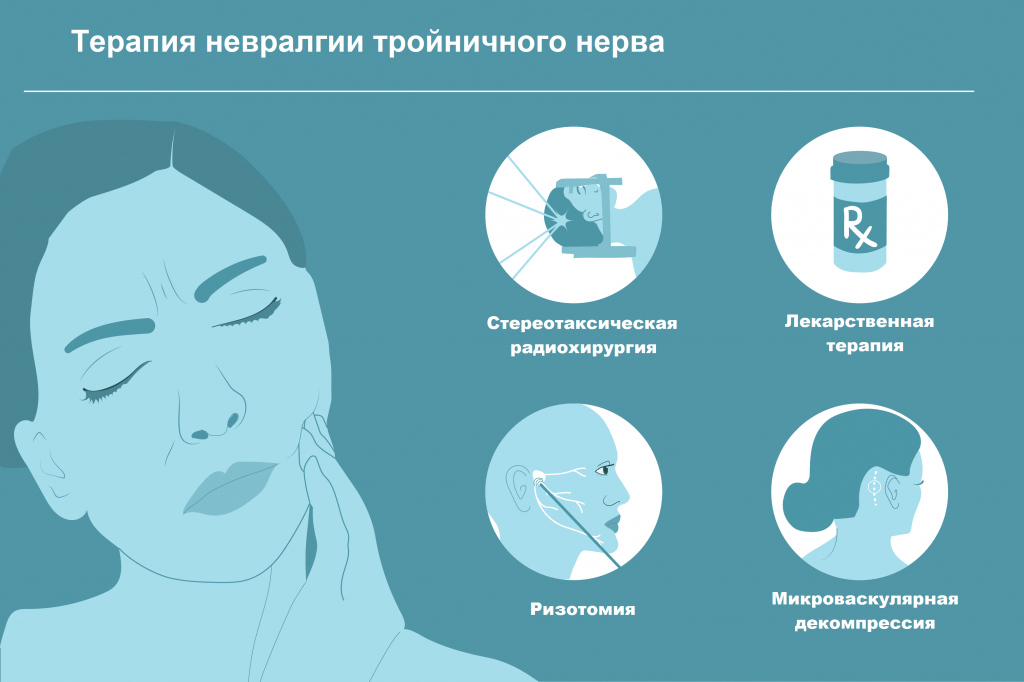
В настоящее время одним из наиболее распространенных методов лечения тригеминальной невралгии является чрескожная радиочастотная деструкция корешков тройничного нерва (ризотомия). Этот метод наиболее эффективен, практически не имеет серьезных осложнений.
Несмотря на разнообразие консервативных методов лечения, основным методом на сегодняшний день остается хирургический. Операция избавляет пациента от боли навсегда или на длительное время. Микроваскулярная декомпрессия заключается в том, что между тройничным нервом и сосудом, вызывающим компрессию, укладывается специальный «протектор», защищающий нерв.
Еще одним современным методом оперативного лечения является стереотаксическая радиохирургия тройничного нерва с помощью «Кибер-Ножа». Суть данного метода заключается в подведении высокой дозы ионизирующего излучения в область выхода ветвей тройничного нерва. Лечение «Кибер-Ножом» проходит безболезненно, не требует общей анестезии и способствует быстрому восстановлению пациента—уже на следующий день он может вернуться к привычному образу жизни.
 Осложнения
Осложнения
Ввиду того, что невралгия не влияет на общее состояние организма, многие пациенты откладывают посещение врача и лечение тройничного нерва, пытаясь самостоятельно бороться с болью. Однако продолжительная болезнь может привести к параличу и парезу мышц. Кроме того, она оказывает значительное воздействие на психологические и социальные аспекты жизни.
Пациенты с патологией тройничного нерва пользуются при разжевывании пищи только здоровой половиной рта. Следствием этого становятся образование мышечных уплотнений и потеря чувствительности пораженной половины лица.
Не менее важен тот факт, что обезболивающие препараты при невралгии тройничного нерва дают только непродолжительный эффект. Со временем могут перестать действовать и противосудорожные препараты, поскольку к ним развивается привыкание. Лекарственные средства временно устраняют лишь симптомы невралгии, но не лечат ее причину.
С течением времени симптомы воспаления тройничного нерва могут дать невропатические осложнения и привести к развитию вторичного болевого синдрома в голове. При хронической форме заболевания раздражаются слуховой и лицевой нервы. Без лечения невралгия тройничного нерва может приводить к более серьезным осложнениям:
- дистрофии жевательных мышц;
- снижению чувствительности пораженной области;
- контрактуре и самопроизвольному сокращению лицевых мышц;
- конъюнктивиту.
Профилактика невралгии тройничного нерва
Специфической профилактики невралгии не существует. Врачи лишь рекомендуют по возможности исключить воздействие на организм тех факторов, которые могут привести к воспалению нерва: не допускать переохлаждения лица, особенно летом при использовании вентиляторов и кондиционеров, и вовремя лечить основные заболевания, которые являются факторами риска развития невралгии.
Источники:
- Большая Медицинская Энциклопедия, под ред. Петровского Б.В., 3-е издание, т. 16.
- Методические рекомендации по диагностике и лечению невропатической боли. Общество по изучению боли. Под редакцией академика РАМН Яхно Н.Н.
- Клинические рекомендации «Хирургическое лечение хронического нейропатического болевого синдрома». Ассоциация нейрохирургов России. 2015.
- Гусев Е.И. Неврология. Национальное руководство / Гусев Е.И., Коновалов А.Н., Скворцова В.И. и др. – М.:ГЭОТАР-Медив. 2009. 1040с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник
