Перелом остистых отростков позвоночника код по мкб 10
Диагностические критерии травмы:
– боль в области повреждения;
– боль при движении головой, конечностями;
– потеря чувствительности (болевой и/или тактильной) в зависимости от уровня повреждения спинного мозга;
– нарушения функций позвоночника, преимущественно сгибания;
– парезы/параличи;
– характерная поза больного – стремление распрямить и вытянуть позвоночник, из-за чего фигура становится неестественно прямолинейной («как аршин проглотил»). Попытка сесть вызывает боль в спине, поэтому пациент, упираясь руками в кушетку, старается распрямить позвоночник и приподнять таз. Таким образом, опора туловища не на седалищные бугры, а на руки больного (поза Томпсона);
– при пальпации болезненность при надавливании на остистые отростки позвонков в зоне перелома. Следует отметить, что болезненность никогда не бывает локальной, а охватывает 3-4 позвонка, поскольку развивается сочетанное повреждение позвонка, межпозвонковых дисков и связок.
Критерии стабильности травмы:
– больной в сознании;
– не жалуется на боль в позвоночнике;
– отсутствует неврологическая симптоматика;
– нет ригидности мышц спины;
– больной подвижен.
Критерии нестабильности травмы:
– отсутствие сознания;
– боль хотя бы в одном из отделов позвоночника;
– ригидность мышц спины;
– снижение болевой и/или тактильной чувствительности;
– наличие параличей и/или парезов;
– расстройство функции тазовых органов.
Признаки поперечного повреждения спинного мозга:
– обездвиженность, потеря чувствительности и тонуса конечности;
– отсутствие защитных реакций даже при воздействии очень сильных болевых раздражителей;
– в некоторых случаях нарушение сознания, непроизвольное мочеиспускание или дефекация;
– снижение артериального давления.
– кифотическая деформация (с выстоянием остистого отростка неповрежденного и западением отростка поврежденного позвонка);
– напряжение длинных мышц спины;
– локальная болезненность в зоне перелома, совпадающая с болью при нагрузке по оси позвоночника, при подъеме головы или ног, кашле, попытке сесть;
– вынужденное (на спине) положение в постели.
Переломы дужек и отростков (поперечных, суставных, остистых):
1. Ограничение движений.
2. Локальная болезненность и припухлость в зоне перелома – по средней линии (острый отросток) или паравертебрально (перелом дужек, отростков):
– при переломах остистых отростков – усиление болей при сгибании и ослабление при разгибании позвоночника;
– при переломах поперечных отростков – усиление болей при сгибании или повороте в здоровую сторону, иногда сколиоз с выпячиванием в поврежденную сторону;
– при переломах суставных отростков – сколиоз с выпуклостью в поврежденную сторону;
– при переломах дужек – гематома в зоне перелома и болезненность при движениях.
Диагностические критерии при переломах костей таза:
– боль в области крестца и промежности;
– надавливание на лонное сочленение и гребни подвздошных костей болезненно;
– вынужденное положение в постели на спине с разведением полусогнутых ног (положение «лягушки»);
– невозможность поднять ногу (симптом «прилипшей пятки»), сесть, а тем более ходить или стоять;
– гематома, отечность, резкая болезненность в зоне перелома, совпадающая с болью при попытке сближения или разведения крыльев таза.
Перечень основных и дополнительных диагностических мероприятий:
1. Оценка уровня сознания по шкале комы Глазго. Максимальная оценка по шкале Глазго – 15 баллов (сознание не изменено), минимальная – 3 балла (смерть мозга).
2. Оценка состояния жизненно важных функций организма.
3. Проведение неврологического осмотра – оценка сенсорной и моторной функции конечностей, нормальных и патологических рефлексов.
Источник
Клинические формы спинальной травмы базируются на оценке характера повреждений спинного мозга и дополняются оценкой повреждения окружающих его оболочек и структур.
По первому критерию выделяют:
1. Сотрясение спинного мозга.
2. Ушиб спинного мозга.
3. Травматическое сдавление спинного мозга (переднее, заднее, внутреннее).
1. Открытая спинальная травма.
2. Закрытая спинальная травма.
Если раневое повреждение покровов включает стенку дурального мешка, то такой вид травмы классифицируют как проникающее спинальное повреждение.
Выделяются 3 основные группы:
1. Повреждения позвоночника без нарушения функции спинного мозга.
2. Повреждения позвоночника с нарушением проводимости спинного мозга.
3. Закрытая травма спинного мозга без повреждения позвоночника.
По характеру травмы позвоночника различают следующие виды закрытых повреждений:
1. Повреждение связочного аппарата (растяжение, разрыв связок).
2. Перелом тел позвонков (линейный, компрессионный, оскольчатый, компрессионно-оскольчатый).
3. Перелом заднего полукольца позвонков: дуг, суставных, поперечных, остистых отростков.
4. Переломовывихи и вывихи позвонков, сопровождающиеся смещением их в той или иной плоскости и деформацией позвоночного канала.
5. Множественные повреждения.
Закрытые повреждения позвоночника подразделяются на стабильные и нестабильные.
Травмы спинного мозга подразделяются на:
По морфофункциональной характеристике:
1. Сотрясение.
2. Ушиб.
3. Сдавление.
4. Полный анатомический перерыв.
1. Шейного отдела.
2. Грудного отдела.
3. Поясничного отдела.
4. Крестцового отдела.
По виду ранящего снаряда:
– ножевые;
– пулевые;
– осколочные и др.
– сквозные;
– слепые;
– касательные (тангенциальные).
По отношению к траектории раневого канала и спинномозговому каналу:
– проникающие;
– непроникающие;
– паравертебральные.
Травматическому воздействию особенно подвержены отделы позвоночника в местах перехода подвижных участков в относительно стабильные, т.е. грудной и крестцовый.
Различают прямой и непрямой механизмы повреждения позвоночника.
Для мирного времени более характерны непрямые механизмы: падения на ноги, ягодицы и голову.
Непрямые механизмы в основном приводят к возникновению компрессионных переломов с клиновидной деформацией нижнегрудных и поясничных позвонков.
Сотрясение спинного мозга (преходящий травматический паралич)
Морфологически характеризуется временной ишемией и отеком нескольких сегментов спинного мозга.
Развивается клиническая картина полного паралича, которая уменьшается обычно через 6 часов после травмы, а через 24-48 часов наступает полное выздоровление.
Ушиб спинного мозга характеризуется сочетанием обратимых и необратимых, морфологических, изменений в виде очагов разрушения и размягчения мозга.
Отек начинается через 1 час после травмы в центральных отделах серого вещества и приблизительно через 8 часов достигает наружной поверхности белого вещества.
Через несколько часов после контузии прекращается микроциркуляция в спинном мозге, которая начинается в сером веществе.
Причиной геморрагического инфаркта являются сосудистые спазмы, стазы или микротромбозы.
Массивное разрушающее или компремирующее кровоизлияние может возникать интрамедуллярно, экстрамедуллярно и экстрадурально.
Гематомиелия вызывает значительные последствия в результате деструкции нервной ткани, обычно располагается центрально в сером веществе спинного мозга.
При частичном повреждении мозга происходит частичное нарушение или утрата функции проводимости. Синдром частичного нарушения проводимости проявляется в виде пареза или паралича конечностей с гипотонией, арефлексией, расстройств чувствительности и функций тазовых органов.
О частичной сохранности проводниковых функций свидетельствует наличие в той или иной степени движений, чувствительности книзу от уровня повреждения.
Синдром полного нарушения проводимости спинного мозга клинически проявляется параличом мышц с гипотонией, арефлексией, полным выпадением чувствительности по проводниковому типу с уровня повреждения или сдавления мозга и грубыми нарушениями тазовых функций.
Спинальный шок – это следствие травматического перераздражения спинного мозга, когда он лишен супраспинальных влияний со стороны среднего и продолговатого мозга.
Период угнетения альфа-мотонейронной возбудимости может длиться месяцами.
Клинически проявляется картиной полного поперечного поражения спинного мозга.
Обычно в ближайшие сутки или недели функция спинного мозга постепенно восстанавливается.
Перерыв спинного мозга встречается в 2 видах:
1. Анатомический перерыв – макроскопически видимое расхождение концов спинного мозга с образованием диастаза.
2. Аксональный перерыв – нарушение анатомической целости и распад аксонов при сохранении внешней целости мозга.
Сдавление спинного мозга, особенно длительное, сопровождается ишемией, а затем гибелью нервных проводников.
Клинические признаки могут возникать в момент травмы (острое сдавление), спустя несколько часов после нее (ранее сдавление) или через несколько месяцев и даже лет (позднее сдавление).
Острое сдавление вызывается костными краями позвонков или их отломками, выпавшим диском.
Ранее сдавление спинного мозга происходит вследствие образования оболочечной или внутримозговой гематомы (развивается постепенно) либо вторичного смещения костных отломков (развивается быстро).
Позднее сдавление спинного мозга – результат рубцово-спаечного процесса и вторичного нарушения спинального кровообращения.
Спинной мозг сдавливается в направлении:
1. Сзади наперед (отломками дуги позвонка, разорванной желтой связкой, оболочечной гематомой).
2. Спереди назад (костными отломками тела позвонка, межпозвонковым диском).
3. Изнутри (внутримозговой гематомой, отеком, развившимся в связи с кровоизлиянием или размягчением мозгового вещества).
По степени развития сдавление спинного мозга может быть полным или частичным.
Синдром частичного нарушения проводимости свидетельствует о частичном повреждении спинного мозга, тогда как при наличии синдрома полного нарушения проводимости возможен как частичный, так и полный перерыв его.
Открытые повреждения позвоночника и спинного мозга различают по уровню травмы мозга, по виду ранящего оружия, по отношению к целости твердой мозговой оболочки.
При проникающих ранениях повреждается твердая мозговая оболочка, а при непроникающих целость твердой мозговой оболочки не нарушена.
Различают три основных механизма закрытых повреждений позвоночника и спинного мозга:
– гиперфлексия;
– гиперэкстензия;
– чрезмерная осевая нагрузка с раздроблением тела и дуги позвонка.
Флексионный механизм наблюдается главным образом в нижнешейном и реже в пояснично-грудном отделах.
Сила сгибания концентрируется на С5-С6, вызывая компрессию их тел или смещение.
Повреждения спинного мозга могут быть прямыми, при которых возникают сотрясение, разрыв или интрамедуллярное кровоизлияние, и непрямыми, обусловленными сдавлениями извне или нарушением кровоснабжения вплоть до развития инфаркта.
Спинальные травмы могут осложняться внутренней и наружной ликвореей.
Внутренняя ликворея развивается при отрыве корешков и нарушении целостности твердой оболочки спинного мозга.
Наружная ликворея обычно наблюдается при проникающих ранениях спинного мозга и опасна развитием инфекции.
1. Эпидуральная – возникает кровотечение вследствие разрыва эпидуральных вен, обычно сочетается с повреждением позвоночника.
2. Субдуральная – встречается реже.
Интрамедуллярные повреждения могут быть результатом:
– непосредственного давления на спинной мозг;
– прохождения ударной волны;
– сдавление спинного мозга отломками костей;
– ножевых и огнестрельных ранений;
– разрыва сосудов в момент прохождения ударной волны и кровоизлияния в ткань мозга.
Наиболее частыми причинами спинальных травм являются:
– дорожные аварии;
– падения с высоты;
– спортивные травмы;
– ножевые и огнестрельные ранения.
Отягощающие факторы спинальной травмы – шейный спондилез, разрыв и отек передней и задней продольных связок.
Определенное значение имеют остеохондроз позвоночника и конституция пострадавшего (масса тела, длина шеи).
Источник
Содержание
- Описание
- Дополнительные факты
- Классификация
- Симптомы
- Диагностика
- Лечение
Другие названия и синонимы
Перелом поясничного позвонка.
Названия
Название: Перелом поясничного отдела позвоночника.
Перелом поясничного отдела позвоночника
Описание
Перелом поясничного отдела позвоночника. Нарушение целостности одного или нескольких поясничных позвонков в результате травмы. Причиной обычно становится чрезмерное насильственное сгибание позвоночника при падении пациента на ноги или на ягодицы либо падение тяжелого груза на согнутую спину. Проявляется болью, ограничением движений, напряжением мышц и локальным отеком. При повреждении спинного мозга наблюдаются параличи, парезы, нарушение функций тазовых органов. Для уточнения диагноза назначают рентгенографию, КТ, МРТ и другие исследования. Лечение неосложненных переломов чаще консервативное, осложненных – оперативное.
Дополнительные факты
Перелом поясничного отдела позвоночника – повреждение поясничных позвонков вследствие травмы. Как правило, страдает верхняя малоподвижная часть поясничного отдела – I-III поясничные позвонки. Обычно повреждение образуется вследствие чрезмерного насильственного сгибания позвоночника, разгибательные переломы наблюдаются крайне редко. В зависимости от направления воздействующей силы может возникать несколько видов повреждений, наиболее распространенным из них является компрессионный перелом позвонков.
Возможен изолированный перелом тела, перелом позвонка с повреждением дисков, спинного мозга и нервных корешков и сочетания с повреждениями других анатомических отделов: переломами верхнегрудных позвонков, переломами таза, переломами костей конечностей, ЧМТ, разрывом мочевого пузыря, тупой травмой живота и повреждением почки. Лечение переломов позвонков без повреждения спинного мозга осуществляют травматологи, с повреждением спинного мозга – нейрохирурги.

Перелом поясничного отдела позвоночника
Классификация
С учетом особенностей повреждения выделяют три типа переломов поясничных позвонков:
• Компрессионный перелом. Сопровождается сдавлением, раздроблением и клиновидным сплющиванием переднего отдела позвонка. Выделяют три степени компрессии: 1 степень – уменьшение высоты тела на 1/3 или менее, 2 степень – уменьшение высоты тела на 1/3-1/2, 3 степень – уменьшение высоты тела на 1/2 или более. Чаще страдает один позвонок, реже наблюдается повреждение нескольких соседних позвонков. Дужки, суставные отростки и межпозвонковые диски при таких переломах не страдают. Подобные повреждения часто возникают при падениях с высоты, при падении на ноги возможно сочетание с переломом пяточных костей, при падении на ягодицы – с переломом таза.
• Раздробленный (оскольчатый) перелом. Сопровождается вклиниванием переднего края вышележащего позвонка в тело нижележащего. Межпозвонковый диск разрушается, краевой отломок позвонка выдвигается кпереди. Иногда фрагмент тела смещается кзади, вызывая повреждение спинного мозга.
• Переломовывих. Сопровождается смещением верхних отделов позвоночника кпереди. Сочетается со сдвигом межсуставных поверхностей или с повреждением суставных отростков и дужек. Осложняется ушибом, сдавлением или разрывом нервных корешков и спинного мозга.
В зависимости от состояния нервных структур переломы позвоночника делят на неосложненные (без повреждения нервных структур) и осложненные (со сдавлением или разрушением нервных структур). Нужно учитывать, что в первые дни после травмы нерезко выраженная неврологическая симптоматика может выявляться даже при неосложненных переломах позвоночника.
С учетом особенностей поврежденного позвонка различают травматические и патологические переломы. Травматические повреждения образуются в неизмененном позвонке в результате интенсивного травматического воздействия. Патологические переломы возникают в позвонке, пораженном каким-либо патологическим процессом (опухолью, туберкулезом, остеопорозом) и являются результатом незначительной, порой незаметной травмы.
Симптомы
В анамнезе выявляется воздействие по оси позвоночника в сочетании с его сгибанием (падение на спину тяжелого предмета, падение с большой высоты, реже – падение с высоты человеческого роста на ягодицы). В момент травмы часто отмечается задержка дыхания. Пациент жалуется на боли в области поражения и отмечает усиление боли при сгибании и поворотах туловища. Движения ограничены. Выявляется напряжение мышц спины, локальный отек и выстояние остистого отростка позвонка. Пальпация области повреждения и постукивание по остистому отростку болезненны.
У некоторых пациентов (как с повреждением, так и без повреждения спинного мозга) сразу после травмы возникает клиника паралитической непроходимости кишечника, проявляющаяся отсутствием стула и газов, вздутием живота, тошнотой и рвотой. При повреждении нервных корешков и спинного мозга выявляется неврологическая симптоматика различной степени выраженности – от локальной гипестезии, снижения или повышения отдельных рефлексов и слабости некоторых мышц до полной потери чувствительности и паралича ниже места повреждения. Может наблюдаться нарушение дефекации и мочеиспускания.
Отличительной особенностью патологических компрессионных переломов является стертая клиническая симптоматика. Интенсивное травматическое воздействие в анамнезе отсутствует, задержка дыхания в момент травмы не выявляется, боли незначительны. Иногда из-за слабо выраженного болевого синдрома пациенты с патологическими переломами подолгу не обращаются за медицинской помощью и оказываются на приеме у врача уже после сращения позвонка. При обследовании пациентов с остеопорозом могут выявляться множественные сросшиеся переломы, обуславливающие образование старческого горба.
Симптоматика при оскольчатых переломах напоминает клинические проявления травматических компрессионных переломов, однако все признаки повреждения позвоночника проявляются более ярко. В большинстве случаев выявляются неврологические нарушения различной степени выраженности. Часто наблюдается парез кишечника и задержка мочеиспускания. У некоторых пациентов развивается травматический шок.
Ассоциированные симптомы: Рвота. Тошнота.
Диагностика
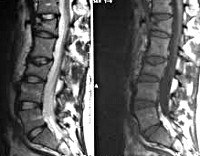
Всем больным с переломами позвонков назначают рентгенографию поясничного отдела позвоночника в двух проекциях. Наиболее информативен боковой снимок, на котором выявляется снижение высоты передних отделов позвонка. Для оценки состояния нервных структур пациентов направляют на консультацию к нейрохирургу или неврологу. Используют МРТ позвоночника, позволяющее выявить наличие или отсутствие и степень повреждения нервных структур. При необходимости проводят КТ позвоночника, электрофизиологические исследования, миелографию и ликвородинамические пробы.
Лечение
Лечение осуществляют в условиях отделения травматологии или нейрохирургии. Лечебную тактику определяют в зависимости от типа перелома и степени компрессии. Всем больным выполняют паравертебральную блокаду. Пациентам с 1 степенью компрессии позвонка назначают постельный режим сроком на 8 недель. Под матрас подкладывают щит, по поясницу – небольшой валик. С первых дней проводят ЛФК, с 10 дня начинают легкий массаж и тепловые процедуры.
При тяжелой компрессии осуществляют постепенную реклинацию, используя кровать со щитом и подкладывая под поясничную область валики, постепенно увеличивающиеся в объеме, а затем накладывают пластиковый или гипсовый корсет. Такой способ лечения переносится легче, чем одномоментная форсированная реклинация, и реже провоцирует парез кишечника. При паралитической непроходимости кишок назначают гипертонические и сифонные клизмы, проводят повторные промывания желудка, внутривенно вводят глюкозу и физраствор.
При переломовывихах и оскольчатых переломах без повреждения спинного мозга осуществляют скелетное вытяжение, после вправления вывиха производят этапную реклинацию, а затем накладывают корсет. Всем больным с переломовывихами, оскольчатыми и компрессионными повреждениями назначают ЛФК и делают повторные рентгенограммы для оценки состояния поврежденных позвонков и степени консолидации перелома.
Хирургическое вмешательство показано при компрессии нервных структур и нестабильности позвоночника. В ходе операции проводят декомпрессию спинного мозга и нервных корешков, при необходимости удаляют мелкие отломки и осуществляют один из видов остеосинтеза: транспедикулярную фиксацию, фиксацию пластинами, межпозвонковую фиксацию кейджами или межтеловой спондилодез. В послеоперационном периоде назначают антибиотики, анальгетики, ЛФК и физиотерапию.
Источник
