Остеопороз позвоночника код мкб

Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Остеопороз.
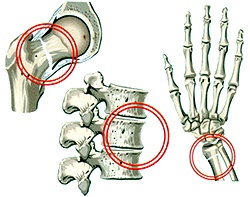
Остеопороз
Описание
Остеопороз. Заболевание скелета с изменением структуры костей. Масса костей постепенно снижается, они становятся менее прочными и более хрупкими. Болезнь протекает малосимптомно и зачастую выявляется только после перелома лучевой кости, шейки бедра или тел позвонков. Важное значение имеет не только выявление остеопороза, но и определение его причины. С этой целью проводится всестороннее исследование пациента включающее рентгенографию, денситометрию, КТ, исследование метаболизма костной ткани и гормонального фона. Лечение проводится комплексно препаратами кальция, кальцитонином, витамином Д, биофосфонатами и гормональными препаратами.
Дополнительные факты
Остеопороз. Заболевание скелета с изменением структуры костей. Масса костей постепенно снижается, они становятся менее прочными и более хрупкими. Болезнь протекает малосимптомно и зачастую выявляется только после перелома лучевой кости, шейки бедра или тел позвонков.
По данным ВОЗ остеопороз является четвертым по распространенности неинфекционным заболеванием после болезней сердца и сосудов, онкологических заболеваний и сахарного диабета. Болезнь поражает преимущественно пожилых людей и женщин в постменопаузе. Вероятность развития остеопороза увеличивается с возрастом.
Выделяют две формы остеопороза: первичный и вторичный.
Причины
Остеопороз – полифакторное заболевание.
Инволюционный (первичный) остеопороз, как правило, развивается у пациентов в возрасте старше 50 лет. Факторами риска развития первичного остеопороза являются:
• семейный анамнез (указания на переломы, происходившие у пожилых членов семьи в результате небольшой травмы);
• пожилой и старческий возраст;
• астеническое телосложение, снижение массы тела;
• небольшой рост;
• позднее начало менструаций (в возрасте 15 лет и старше);
• раннее наступление менопаузы (в возрасте до 50 лет);
• бесплодие;
• нарушения менструального цикла;
• большое количество беременностей и родов;
• длительное кормление грудью.
Поскольку состояние костной ткани зависит от продукции эстрогенов, частота остеопороза резко возрастает после наступления менопаузы. Женщины в возрасте 50-55 лет страдают от переломов вследствие остеопороза в 4-7 раз чаще мужчин. К 70 годам переломы возникают у каждой второй женщины.
По данным современной травматологии риск возникновения переломов увеличивается пропорционально снижению плотности костной ткани. При снижении плотности костей на 10% частота переломов возрастает в 2-3 раза. Остеопороз в первую очередь поражает кости с преобладанием губчатого вещества (позвонки, кости предплечья в области лучезапястного сустава), поэтому типичным осложнением заболевания являются переломы тел позвонков и лучевой кости в типичном месте.
Вторичный остеопороз обусловлен эндокринными нарушениями и образом жизни пациента. Факторы риска развития вторичного остеопороза:
• эндокринные нарушения (снижение функции яичников, сахарный диабет, увеличение продукции гормонов коры надпочечников и щитовидной железы);
• нарушения питания (несбалансированные диеты, неврогенная анорексия, повышенное содержание в пище белков и жиров, дефицит кальция);
• злоупотребление никотином, алкоголем и кофе;
• длительный прием (более месяца) кортикостероидных препаратов, антиконвульсантов и гепарина;
• хроническая почечная недостаточность;
• нарушение всасывания кальция в кишечнике;
• генетическая предрасположенность;
• малоподвижность, недостаточные физические нагрузки;
• длительный постельный режим (при травмах, операциях, хронических заболеваниях).
Симптомы
Зачастую остеопороз в течение долгого времени остается незамеченным. Единственными признаками развития заболевания становятся боли области позвоночника (грудной и поясничный отдел). При остеопорозе постепенно уменьшается рост пациента, изменяется его осанка, позвоночник становится менее подвижным.
Диагностика
Постановка диагноза остеопороза производится на основании жалоб пациента, изучении истории болезни, результатов осмотра травматолога и измерения минеральной плотности костных тканей.
Для определения плотности костей используют однофотонную (не всегда информативна) и двухфотонную денситометрию, ультразвуковую денситометрию и количественную КТ позвоночника. Рентгенологические методы исследования позволяют достоверно выявить признаки остеопороза только при значительной потере массы костных тканей (более 30%).
Лечение
Главная цель при лечении остеопороза – добиться уменьшения потерь костной ткани с одновременной активизацией процесса ее восстановления. Комплексное лечение остеопороза включает в себя гормональную терапию (эстрогены, андрогены, гестагены), витамин Д, бифосфонаты, кальцитонин.
Гормональные препараты при остеопорозе подбирают в зависимости от пола, возраста и факторов риска. При выборе препаратов для женщин учитывается фаза климактерия, наличие матки и желание женщины иметь менструальноподобные реакции в постменструальном периоде.
Гормональная терапия противопоказана при сопутствующих тяжелых заболеваниях печени и почек, тромбоэмболиях, острых тромбофлебитах, маточных кровотечениях, опухолях женских половых органов и тяжелых формах сахарного диабета.
В процессе гормонального лечения остеопороза необходимо контролировать артериальное давление и выполнять онкоцитологические исследования. Один раз в год проводится маммография и УЗИ малого таза.
Кальцитонин для лечения остеопороза применяется при наличии противопоказаний к проведению гормональной терапии. Препарат замедляет потери костной ткани, способствует увеличению поступления в кость фосфора и кальция, оказывает обезболивающее действие, улучшает процессы сращения костей при переломах.
Бифосфаты снижают резорбцию костной ткани. Витамин Д стимулирует всасывание фосфора и кальция, активизирует процессы формирования костной ткани.
Профилактика
Профилактика остеопороза должна начинаться с юных лет и продолжаться всю жизнь. Особое внимание профилактическим мероприятиям следует уделять в периоде полового созревания (формирование костей) и постменопаузальном периоде.
Повышению прочности костной ткани и уменьшению ее резорбции способствует полноценное питание (сбалансированный состав пищи, достаточное поступление в организм кальция), регулярная физическая активность. Необходимо ограничить потребление алкоголя, кофе и никотина. В пожилом возрасте следует своевременно выявлять факторы риска развития остеопороза, при необходимости принимать витамин Д и кальциевые добавки. Возможно профилактическое назначение гормональных препаратов.
Женщинам в пери- и постменопаузе рекомендуется увеличить потребление богатых кальцием молочных продуктов. При аллергии и пищевой непереносимости молока потребность в кальции можно восполнять таблетированными препаратами в сочетании с витамином Д. По достижении 50 лет следует регулярно проходить профилактические обследования для выявления рисков развития остеопороза и необходимости заместительного гормонального лечения.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Прогрессирующее системное заболевание скелета, которое характеризуется снижением массы кости в единице объема и нарушением структуры костной ткани, которые приводит к увеличению хрупкости костей и повышают риск их переломов, называется остеопороз. По МКБ-10 заболеванию присвоен код M81 (остеопороз без патологического перелома). Диагностику остеопороза в Юсуповской больнице проводят с помощью современных методов инструментальных и лабораторных исследований.
Для лечения заболевания ревматологи используют новейшие лекарственные препараты, которые обладают высокой эффективностью и оказывают минимальное побочное действие. Реабилитологи применяют весь комплекс средств восстановительной терапии. Тяжёлые случаи остеопороза обсуждают на заседании Экспертного Совета. В его работе принимают участие доктора и кандидаты медицинских наук, врачи высшей категории. Ведущие специалисты в области ревматологии и коллегиально вырабатывают индивидуальную схему лечения каждого пациента, страдающего остеопорозом.

Причины остеопороза
Остеопороз в МКБ (код в МКБ10 – М81) – это гетерогенное заболевание. В его возникновении большую роль играют факторы риска и их сочетания. Различают следующие факторы риска развития остеопороза
- Генетические;
- Гормональные;
- Образ жизни и питания;
- Сопутствующие заболевания;
- Длительное употребление некоторых лекарственных средств.
К генетическим факторам риска развития остеопороза относится этническая принадлежность, пожилой возраст, семейная предрасположенность, низкая масса тела, хрупкое телосложение, большая осевая длина шейки бедра, женский пол, низкий пик костной массы. Заболевание чаще развивается у женщин с гормональными нарушениями вследствие ранней менопаузы, позднего начала менструаций, длительными периодами аменореи до наступления менопаузы, бесплодием. Остеопороз развивается при недостаточном потреблении кальция и витамина Д, курении, злоупотреблении спиртными напитками. К заболеванию приводит сидячий образ жизни, низкая физическая активность, непереносимость молочных продуктов, злоупотребление кофеином, избыточная физическая нагрузка, чрезмерное потребление мяса, длительное парентеральное питание. Болезнь может развиться во время длительной иммобилизации конечностей.
Риск развития остеопороза повышается при наличии следующих сопутствующих заболеваний:
- Нарушение менструального статуса;
- Болезни крови;
- Заболевания органов пищеварения;
- Воспалительные ревматические состояния;
- Хронические обструктивные заболевания лёгких;
- Хроническая почечная недостаточность;
- Застойная сердечная недостаточность;
- Хронические неврологические заболевания;
- Состояние после трансплантации органов.
Остеопороз развивается при длительном употреблении глюкокортикоидов, тиреоидных препаратов, антикоагулянтов, агонистов и антагонистов гонадотропина, противосудорожных и других препаратов.
Клиническая картина остеопороза
В половине случаев (код в МКБ – М81) протекает бессимптомно или малосимптомно. Заболевание выявляют уже при наличии переломов костей. Для постменопаузального, гипогонадального и стероидного остеопороза характерны преимущественные потери трабекулярной костной ткани и переломы рёбер, тел позвонков, лучевой кости в «типичном месте». При возрастном остеопорозе, тиреотоксикозе и гиперпаратиреозе чаще встречаются переломы трубчатых костей и шейки бедра. У лиц пожилого возраста могут возникать переломы тел позвонков.
Многие пациенты, страдающие остеопорозом, предъявляют жалобы на боли в спине, которые усиливаются при длительном пребывании в одном положении (сидя или стоя), после физической нагрузки. Боль исчезает или притупляется после отдыха в положении лежа. В различные периоды заболевания выраженность болевого синдрома может быть разной.
Ревматологи при подозрении на наличие у пациента остеопороза уточняют жалобы, историю жизни и болезни, поводят осмотр. При осмотре обращают внимание на изменение осанки больного, снижение роста, деформацию грудной клетки, нарушения походки, образование кожных складок на боковой поверхности грудной клетки. Лаборанты определяют показатели фосфорно-кальциевого обмена (фосфор, ионизированный и общий кальций, суточную экскрецию кальция и фосфора с мочой). В диагностике заболевания большое значение уделяется исследованию уровня биохимических маркеров костного метаболизма. К ним относятся маркеры костеобразования (активность общей щелочной фосфатазы в крови, остеокальцина, пропептида человеческого коллагена первого типа) и маркеры резорбции костной ткани (активность кислой тартратрезистентной фосфатазы, экскреция оксипролина с мочой, определение пиридинолина, С-телопептида (b-crosslaps). Врачи проводят следующее обследование:
- Рентгенографию поясничного и грудного отдела позвоночника;
- Остеоденситометрию (определение минеральной плотности костной ткани);
- Определение содержания тестостерона и гонадотропина (у мужчин).
К дополнительным методам диагностики остеопороза относится определение паратгормона, 25-ОНD, тиреотропного гормона в сыворотке крови, маркеров злокачественных новообразований, гонадотропины и свободный кортизол в моче. По показаниям выполняют стернальную пункцию, биопсию крестцово-подвздошной кости после двойной маркировки тетрациклином для гистоморфометрии и анализа костного мозга. Дифференциальный диагноз первичного остеопороза при отсутствии признаков заболеваний, которые характеризуются развитием вторичного остеопороза, ревматологи проводят с почечной остеодистрофией, остеомаляцией, миеломной болезнью, костной формой первичного гиперпаратиреоза и костными метастазами.

Лечение остеопороза
Основными задачами лечения остеопороза являются:
- Купирование болевого синдрома;
- Подавление разрушения костной ткани;
- Прекращение или замедление потери массы кости;
- Нормализация процессов восстановления костной ткани;
- Улучшение качества жизни пациента.
У пациентов с остеопорозом, независимо от возраста, снижается всасывание кальция в кишечнике, что приводит к отрицательному кальциевому балансу. Дефицит витамина Д без выраженных клинических проявлений широко распространён не только у пожилых пациентов, но также примерно у половины людей моложе шестидесяти лет. Адекватное потребление витамина Д и кальция способствует не только к быстрому увеличению минеральной плотности костной массы, но и снижению частоты переломов бедренной кости и позвонков.
Всем людям старше шестидесяти лет следует потреблять в сутки 1200 мг алиментарного кальция и 800 МЕ витамина Д. Ревматологи рекомендуют лицам этой возрастной группы и в сутки дополнительный приём препаратов кальция и витамина Д. Доза лекарственных средств зависит от особенностей питания, врачи Юсуповской больницы подбирают её индивидуально каждому пациенту. Для оптимального лечения всех форм остеопороза другими антиостеопоротическими препаратами назначают оптимальные дозы витамина Д и кальция в качестве базовой терапии.
Лечение остеопороза бисфосфонатами (алендронатом, ризедронатом) приводит к зависимому от дозы препаратов увеличению минеральной костной плотности и снижает риск переломов на 50% у пациентов с первичным и глюкокортикоидным остеопорозом. Бисфосфонаты – препараты, которые применяют для лечения остеопороза. Они прочно связываются с костным минералом, подавляют резорбцию костной ткани и длительно задерживаются в костной ткани.
Гормональная заместительная терапия является методом профилактики и лечения постменопаузального остеопороза. Глюкокортикоиды назначают при наличии следующих показаний:
- Наступление ранней менопаузы и в перименопаузе;
- Постменопауза 10-12 лет;
- Первичный и вторичный гипогонадизм у женщин (за исключением активной гиперпролактинемии);
- Состояние после удаления яичников.
Глюкокортикоиды останавливают процесс потери костной массы, предотвращают развитие новых переломов, устраняют вегетативные и урогенитальные осложнения климакса. При отсутствии противопоказаний и тщательном динамическом контроле глюкокортикоиды пациентки принимают в течение 5-7 лет.
Эффективными лекарственными средствами лечения остеопороза являются селективные модуляторы эстрогеновых рецепторов (ралоксифен). Они снижают риск переломов позвоночника. Препараты преимущественно влияют на костную ткань, не оказывают нежелательного действия на эндометрий (внутренний слой матки) и молочные железы.
Кальцитонины тормозят рассасывание кости за счёт первичного угнетения активности остеокластов и уменьшения их количества. Кальцитонин обладает выраженным обезболивающим действием, которое реализуется опиоидные системы головного мозга. Ревматологи назначают кальцитонины лосося (кальсинар, миакальцик).
Определенное вспомогательное значение для нормализации кальциевого равновесия и улучшения костного обмена имеет оссеин-гидроксиапатитный комплекс (остеогенон). Минеральная составляющая препарата стимулирует образование кости органическим компонентом и подавляет активные остеокласты. Это восстановить равновесие между образованием и разрушением костной ткани. В качестве симптоматической терапии для уменьшения болевого синдрома наряду с патогенетическими средствами (кальцитонином) используют анальгетики, нестероидные противовоспалительные препараты и миорелаксанты.
Врачи рекомендуют пациентам с остеопорозом пользоваться ортезами (корсетами). Их следует носить при боли в спине и компрессионных переломах тел позвонков. Ношение корсетов рекомендуется в постоянном или прерывистом режиме. От них следует освобождаться в период ночного отдыха.
Реабилитологи Юсуповской больницы в составе комплексной терапии остеопороза (код в МКБ – М81) используют лечебную физкультуру и массаж. Каждому пациенту составляют индивидуальный комплекс гимнастических упражнений. Занятия проводит старший инструктор ЛФК. После лечения в клинике реабилитации пациенты выполняют их самостоятельно дома. Для того чтобы пройти диагностику и лечение остеопороза, звоните по телефону контакт центра Юсуповской больницы и записывайтесь на приём к ревматологу в удобное вам время.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Постменопаузальный остеопороз.
Постменопаузальный остеопороз
Описание
Постменопаузальный остеопороз. Патологическая деструкция костной ткани, вызванная системными обменными нарушениями вследствие гипоэстрогении. В половине случаев протекает скрыто и диагностируется после возникновения перелома. Может проявляться болями в крестце, пояснице, межлопаточной области, костях таза, предплечья и голени, искривлением позвоночника, уменьшением роста. Диагностируется при помощи денситометрии, определения уровня кальция, фосфора, маркеров костной резорбции, кальцитонина, паратгормона. Для лечения используют гормональные средства, ингибиторы остеорезорбции, стимуляторы остеосинтеза, препараты кальция и витамина D.
Дополнительные факты
Первичный постменопаузальный остеопороз — наиболее распространенный вариант остеопоретической болезни, составляющий более 85% в структуре этого метаболического заболевания костно-мышечной системы. По данным ВОЗ, денситометрически подтвержденное снижение минеральной плотности костей и нарушение их микроархитектоники наблюдается у 30-33% женщин старше 50 лет. В России частота типичных для остеопороза переломов предплечья составляет более 560 случаев на 100 тысяч пациенток постменопаузального возраста, остеопоретических переломов бедра — свыше 120 на 100 тыс. Социальная значимость патологии определяется ее влиянием на инвалидизацию и смертность пожилых женщин.
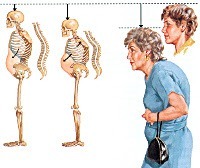
Постменопаузальный остеопороз
Причины
Уменьшение костной массы и нарушение микроархитектоники костей во время постменопаузы связано с инволютивными процессами, происходящими в женском организме, и возрастным изменением стиля жизни. Специалисты в сфере гинекологии подробно изучили причины расстройства и предрасполагающие факторы. К возникновению остеопороза у пожилых женщин приводят:
• Снижение уровня эстрогенов. Женские половые гормоны участвуют в метаболизме кальция — важного структурного компонента костей, обеспечивающего их прочность, обновление и восстановление костной ткани. Гипоэстрогения развивается при недостаточности или угасании функции яичников, медикаментозном подавлении секреции эстрогенов, хирургическом удалении органа у пациенток с опухолями, эндометриозом, внематочной беременностью.
• Нерациональное питание. Дефицит кальция возникает при ограниченном потреблении молокопродуктов, рыбы, диетических сортов мяса, бобовых, зелени, овощей, фруктов на фоне избытка легкоусвояемых углеводов, жиров, кофе, крепкого чая. Подобный рацион отличается низким содержанием кальция, веществ, которые способствуют усвоению минерала организмом, и повышенной концентрацией ингибиторов его всасывания в кишечнике.
• Низкая двигательная активность. С возрастом подвижность женщины уменьшается. Ситуация усугубляется снижением времени естественной инсоляции, наличием избыточного веса, заболеваний и патологических состояний, ограничивающих способность к самостоятельному передвижению, — длительным постельным режимом при лечении хронической соматической патологии, последствиями перенесенных нарушений мозгового кровообращения и инфарктов.
Факторами риска возникновения остеопороза в постменопаузальный период являются возраст, превышающий 65 лет, принадлежность к европеоидной расе, ранний климакс, дефицит массы тела, наличие в анамнезе дисгормональных расстройств, курение, злоупотребление спиртным. Не исключено влияние наследственности – заболевание чаще выявляют у женщин, близкие родственники которых страдали остеопорозом или имели частые переломы. Вероятность поражения костной системы также повышается при более чем трехмесячном приеме глюкокортикоидных препаратов, оказывающих влияние на кальциевый обмен.
Патогенез
При постменопаузальном остеопорозе нарушается баланс между остеосинтезом и остеорезорбцией — основными механизмами ремоделирования костной ткани. На фоне дефицита эстрогенов снижается секреция кальцитонина — гормона щитовидной железы, являющегося функциональным антагонистом паратгормона, повышается чувствительность костной ткани к резорбтивному действию гормона паращитовидной железы. Основной эффект паратгормона — увеличение концентрации кальция в крови за счет усиленного транспорта через кишечную стенку, реабсорбции из первичной мочи и остеорезорбции. Параллельно с этим активируются остеокласты — клетки, разрушающие костную ткань, инсулиноподобные факторы роста 1 и 2, остеопротогерин, трансформирующий β-фактор, колониестимулирующий фактор и другие цитокины, усиливающие костную резорбцию.
Дополнительными элементами патогенеза, способствующими развитию остеопороза, становятся ухудшение всасывания минерала из-за субатрофии кишечного эпителия и дефицита витамина D, для достаточной секреции которого требуется более длительное пребывание на солнце. Снижение двигательной активности в постменопаузальном периоде приводит к уменьшению динамических нагрузок на костно-мышечный аппарат, что также замедляет процессы его ремоделирования. Ситуация усугубляется ухудшением всасывания кальция в кишечнике и его усиленной экскрецией с мочой при приеме глюкокортикоидов, часто применяемых в схемах лечения эндокринных, аутоиммунных, воспалительных и других болезней, которыми страдают пожилые пациентки.
Симптомы
Практически у половины женщин заболевание протекает бессимптомно и выявляется только после перелома, вызванного незначительной травмой. В остальных случаях симптоматика прогрессирует постепенно. По мере потери костной массы пациентка начинает ощущать боли в пояснично-крестцовой области, усиливающиеся во время поднятия тяжелых предметов, поворотов, ходьбы. В последующем появляется ощущение тяжести в межлопаточном пространстве, болезненность в тазовом кольце, длинных трубчатых костях голени. Чтобы избавиться от болей и дискомфорта, на протяжении дня требуется дополнительный отдых в положении лежа.
Ассоциированные симптомы: Боль в костях таза. Боль в крестце. Боль в позвоночнике. Боль в пояснице. Плаксивость.
Возможные осложнения
Наиболее серьезным последствием постменопаузального остеопороза является инвалидизация вследствие искривления позвоночника и частых переломов конечностей, усугубляемых постоянными болевыми ощущениями в костях. Пациентке сложно передвигаться не только на большие расстояния, но и по дому, ухаживать за собой, выполнять простые бытовые действия. Существенное ухудшение качества жизни может спровоцировать эмоциональные расстройства — тревожность, плаксивость, ипохондричность, склонность к депрессивному реагированию. У части женщин с остеопорозом отмечается длительная бессонница.
Диагностика
При выявлении у пациентки постменопаузального возраста компрессионных изменений позвоночника или типичных переломов конечностей в первую очередь необходимо исключить остеопороз. С диагностической целью используют методы, позволяющие оценить архитектонику костной ткани и степень ее насыщенности кальцием, а также обнаружить биохимические маркеры поражения костей. Наиболее информативными являются:
• Денситометрия. Современные двухэнергетические рентгеновские остеоденситометры с высокой точностью определяют, насколько снижена плотность костной ткани. С их помощью легко оценивать минерализацию «маркерных» костей (предплечья, тазобедренного сустава, поясничных позвонков) и всего организма. Метод применим для диагностики ранних стадий постменопаузального остеопороза. Вместо классического двухэнергетического исследования может выполняться ультразвуковой скрининг плотности костей (эходенситометрия), КТ-денситометрия.
• Биохимическое исследование крови. В ходе лабораторных анализов определяют содержание кальция, фосфора и некоторых специфических маркеров, свидетельствующих о нарушении ремоделирования костей. При усилении возрастной костной резорбции повышается уровень щелочной фосфатазы, остеокальцина в крови, дезоксипиридонолина в моче. При соотнесении с экскрецией креатинина достаточно специфичным является определение кальция в моче, содержание которого повышается при усилении резорбтивных процессов в костной ткани.
• Анализ содержания гормонов. Поскольку постменопаузальный остеопороз патогенетически связан с возрастным гормональным дисбалансом, показательным для диагностики является исследование уровня тиреокальцитонина (ТКТ) и паратирина. При инволютивном нарушении резорбции костей уменьшается концентрация кальцитонина в крови, при этом уровень паратиреоидного гормона остается нормальным или пониженным. Контрольное исследование содержания половых гормонов подтверждает естественную возрастную гипоэстрогению.
Дифференциальная диагностика
Дифференциальная диагностика проводится с сенильным и вторичным остеопорозом, злокачественными костными опухолями и метастазами в кости, миеломной болезнью, фиброзной дисплазией, болезнью Педжета, обычными травматическими переломами, сколиозом, остеохондропатией позвоночника, периферической нейропатией. При необходимости пациентку консультируют ортопед, травматолог, эндокринолог, нефролог, онколог, невропатолог, ревматолог, гематолог.
Лечение
Основной целью терапии является предотвращение возможных переломов за счет улучшения минерализации и архитектоники костей с одновременным повышением качества жизни пациенток. Для этого применяется комплексная антиостеопоретическая терапия, направленная на различные звенья патогенеза заболевания. Стандартная схема лечения остеопороза, вызванного постменопаузальными изменениями в организме женщины, включает следующие группы препаратов:
• Ингибиторы костной резорбции. Эстрогены, их комбинации с прогестинами или андрогенами предотвращают преждевременное разрушение костей и рекомендуются при сохранении климактерических проявлений в первые годы постменопаузы. При наличии противопоказаний или отказе пациентки от приема половых гормонов возможна их замена фитоэстрогенами, селективными модуляторами эстрогенной активности или рецепторов к эстрогенам. Кроме заместительной гормонотерапии эффект замедления резорбции оказывают кальцитонин, бисфосфонаты, препараты стронция.
• Стимуляторы образования костей. Усилению остеогенеза способствует назначение паратиреоидного гормона, анаболических стероидов, андрогенов, соматотропина, фторидов. Ускоренное ремоделирование костей при применении этих лекарственных средств достигается за счет активации остеобластов, усиления анаболических процессов, стимуляции гидроксилирования. Следует учитывать, что при постменопаузальных расстройствах применение таких препаратов ограничено рядом противопоказаний и возможных осложнений.
• Средства многопланового действия. Минерализация и архитектоника костной ткани улучшается при приеме препаратов кальция, особенно в комбинации с витамином D, что позволяет относить такие средства к категории базовых. Разносторонний эффект на процессы остеогенеза и разрушения костей также оказывают оссеино-гидроксилатный комплекс и флавоновые соединения, которые при минимальной вероятности осложнений эффективно тормозят функцию остеокластов, ответственных за резорбцию и деминерализацию, стимулируя остеобластный остеопоэз.
Результативное лечение остеопороза у женщин постменопаузального возраста невозможно без коррекции образа жизни и диеты. Пожилым больным рекомендованы умеренные физические нагрузки с исключением падений, подъема тяжестей, резких движений. В рацион необходимо добавить продукты, богатые кальцием, — молоко, творог, твердый сыр, бобовые, рыбу, другие морепродукты, отказавшись от злоупотребления кофе и спиртными напитками.
Профилактика
Хотя постменопаузальный остеопороз является прогрессирующим заболеванием, регулярное поддерживающее лечение и здоровый образ жизни позволяют существенно уменьшить вероятность переломов. С профилактической целью женщинам в постменопаузе рекомендован прием препаратов кальция, содержащих витамин D, дозированные инсоляции, коррекция диеты, достаточная физическая активность с учетом возрастной нормы, отказ от курения, ограниченное потребление продуктов, содержащих кофеин (кофе, чая, шоколада, колы, энергетиков). При выявлении признаков остеопороза эффективной защитой от нагрузок, провоцирующих переломы, могут стать корсеты и протекторы бедра.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
