Остеохондроз шейного отдела позвоночника у пожилых

Остеохондроз – дегенеративная патология, которая приводит к поражению хрящей межпозвоночных дисков и изменению тел позвонков. Это наиболее распространенное хроническое заболевание, которое встречается у 95% пациентов старше 60 лет. Патология развивается на фоне нарушения физиологических процессов, снижения эластичности тканей с возрастом. Остеохондроз у пожилых людей может вызывать поражение шейного, поясничного и грудного отдела позвоночника.
Причины возникновения
С возрастом во всех тканях и органах человеческого организма развиваются дегенеративные изменения. Однако в основном патологические процессы затрагивают сердечно-сосудистую систему, соединительнотканные элементы. Связочный аппарат позвоночного столба теряет упругость и эластичность, нередко развиваются кальцинаты, которые представляют собой скопления кальциевых солей. Как результат позвоночник теряет нормальную подвижность: пожилой человек не может нагнуться, повернуть голову, повернуться.
Важно! Патологические процессы затрагивают преимущественно межпозвонковые хрящи, которые имеют форму диска.
Первые признаки развития дегенеративно-дистрофических изменений возникают у людей после 40 лет. С течением времени они медленно прогрессируют. Данные процессы специалисты относят к физиологическим изменениям. Однако существует ряд провоцирующих факторов, способных значительно увеличить скорость нежелательных процессов, ухудшить состояние соединительнотканных элементов. К данным факторам относят:
- Сниженную двигательную активность;
- Чрезмерные физические нагрузки;
- Наследственную предрасположенность;
- «Сидячую» работу;
- Ожирение;
- Профессиональный спорт;
- Различные деформации позвоночника;
- Нарушение обменных процессов;
- Различные травмы позвоночного столба.
Клиническая картина
На ранней стадии остеохондроз не вызывает неприятных ощущений. Однако с течением времени пациенты отмечают развитие выраженного болевого синдрома в области поясничного, шейного или грудного отдела, который имеет зависимость с ходьбой, физическими нагрузками, подъемом тяжестей.
Остеохондроз характеризуется полиморфизмом – заболевание может приводить к развитию слабо выраженных вегетативных расстройств или грубых изменений чувствительности и двигательной активности. Специалисты выделяют такую специфическую неврологическую симптоматику:
- Развитие рефлекторного болевого синдрома. В зависимости от локализации патологического процесса развивается люмбалгия, люмбоишиалгия, цервикалгия, торакалгия, брахиалгия;
- Люмбаго. Это острый болевой синдром в области поясничного отдела позвоночного столба. Симптом развивается внезапно во время неловких движений или физической нагрузки. Характерно усиление болезненности во время кашля, чихания и движений. Состояние улучшается лишь в положении лежа;
- Возникновение корешкового компрессионного синдрома. Состояние развивается на фоне грыжи межпозвоночного диска, которая представляет собой видоизмененную хрящевую ткань, вызывающую сдавливание нервных корешков.
Важно! Во время болевого синдрома пациенты отмечают ограниченную подвижность в пораженном отделе позвоночника, напряжение мускулатуры.
Виды остеохондроза
В зависимости от локализации дегенеративных изменений выделяют следующие формы заболевания:
- Остеохондроз шейного отдела. Это наиболее распространенная патология опорно-двигательного аппарата. Заболевание приводит к развитию длительной головной боли, которую невозможно купировать с помощью обычных анальгетиков. Болевой синдром локализуется в затылочной области и висках, усиливается после сна или нахождения в положении сидя. Также пациенты отмечают изменение чувствительность в руках и подвижности шеи, возникновение головокружения, шума в ушах, снижение остроты зрения, появление мушек, внезапную потерю сознания, частые приступы икоты, отрыжки.
- Остеохондроз поясничного отдела. Патология провоцирует появление боли и прострелов в ногах и области поясницы, интенсивность которых увеличивается после физической активности. Нередко возникает онемение нижних конечностей, возможен парез или паралич. Пациенты отмечают нарушение тазовых функций: развивается недержание мочи, эректильная дисфункция. Патология нередко приводит к вознокновению осложнений – нестабильные позвонки способны слетать с крестца, что приводит к повреждению внутренних органов.
- Грудной остеохондроз. Заболевание редко приводит к развитию выраженного болевого синдрома, поэтому многие пациенты не подозревают о появлении патологии. Болезненные ощущения в основном локализованы в области ребер и лопаток, верхней части живота. Первые признаки заболевания напоминают симптоматику сердечного приступа, холецистита, гастрита или язвы желудка. Характерно усиление болевого синдрома во время глубокого дыхания, кашля.
Диагностические мероприятия
Диагностика остеохондроза у пожилых людей начинается с осмотра пациента и сбора анамнеза. Большое значение имеет возраст больного, время появление симптоматики, интенсивность болевого синдрома.
Важно! Врач должен провести дифференциальную диагностику остеохондроза, потому что заболевание имеет неспецифические симптомы, напоминающие гастрит, язву желудка, стенокардию.
Комплексная диагностика предполагает проведение неврологического обследования, которое позволяет определить локализацию патологического процесса, определить выраженность чувствительных и двигательных нарушений. Дополнительно назначают инструментальные методы:
- Рентгенография позвоночного столба;
- Миелография;
- МРТ или КТ.
Особенности лечения остеохондроза
Дегенеративные процессы в организме начинают развиваться у людей старше 40 лет, поэтому у пациентов пожилого возраста редко наблюдается ранняя стадия остеохондроза. На данном этапе возможно лишь улучшить самочувствие больного, снизить скорость патологических процессов. С этой целью широко назначают комплексную терапию, которая включает медикаментозное лечение, лечебную гимнастику, физиопроцедуры.
Прием лекарственных препаратов позволяет улучшить кровоснабжение тканей, восстановить хрящевую ткань, купировать болезненные ощущения, устранить воспалительный процесс. Для этого назначают такие группы лекарственных средств:
- Нестероидные противовоспалительные препараты (Диклофенак, Нурофен, Нимесулид). Препараты позволяют эффективно устранить воспаление, болезненные ощущения, отечность. Однако при длительном приеме неселективные противовоспалительные препараты могут привести к развитию язвы желудка;
- Анальгетики. Препараты назначают для устранения интенсивного болевого синдрома;
- Хондропротекторы (Хондроксид, Структум). Препараты направлены на восстановление межпозвоночных дисков, требуют длительного приема – 12-18 месяцев;
- Крема и мази для наружного использования. Чтобы устранить болевой синдром, можно использовать местные разогревающие препараты (Капсикам, Фастум гель, средства на основе змеиного яда). Они не имеют системного действия, поэтому редко провоцируют развитие побочных реакций;
- Антидепрессанты (Амитриптилин, Флуоксетин). Препараты назначают, если болезненные ощущения сохраняются на протяжении 3 месяцев. Это поможет пациенту успокоиться, снизить интенсивность болевого синдрома;
- Пентоксифиллин. Препарат назначают для нормализации местного кровотока. Рекомендуют принимать в комплексе с никотиновой и тиоктовой кислотой;
- Мочегонные препараты (Диакарб, Фуросемид). Диуретики способствуют уменьшению отечности;
- Витамины группы В применяют для восстановления нервной системы;
- Блокады (Мильгама). Инъекции позволяют эффективно купировать выраженный болевой синдром;
- Миорелаксанты. Препараты помогают устранить спазм мускулатуры, что способствует уменьшению болезненности.
Для облегчения состояния пациента широко используют физиотерапевтические методики. Они предполагают воздействие непосредственно на пораженный участок позвоночного столба, что ускоряет выздоровление, снижает нагрузку на организм. Применяют следующие методы:
- Воздействие ультразвуком. Методика основана на воздействии ультразвукового излучения на ткани позвоночника, что способствует скорейшему выздоровлению, повышает эффективность медикаментозного лечения;
- Электрофизиотерапевтические методы: ДДТ, СМТ, электрофорез;
- Магнитотерапия. Метод приводит к ускорению обменных процессов в организме, способствует восстановлению соединительнотканных элементов;
- Лазеротерапия. Помогает устранить воспалительный процесс;
- Ударно-волновая терапия. Методика предполагает воздействие акустических волн для эффективного устранения болевого синдрома, отеков.
Важно! Пациентам пожилого возраста не рекомендуют проводить сеансы массажа в рамках терапии остеохондроза.
Специалисты рекомендуют заниматься специальной лечебной гимнастикой, плаванием, чтобы укрепить мышечный корсет, уменьшить нагрузку на позвоночный столб, улучшить местный кровоток, повысить в эластичность мышц и связочного аппарата.
Большое значение в лечении остеохондроза имеет сбалансированное и рациональное питание. Диетотерапия позволяет не только повысить результативность медикаментозного лечения, но и уменьшить негативное воздействие на позвоночник. Необходимо исключить из рациона жирные, жареные, копченые блюда, кондитерские изделия. Важно следить за достаточным поступлением жидкости в организм.
Чтобы забыть о болезненных ощущениях, сохранить подвижность позвоночника, необходимо точно следовать всем рекомендациям врача по лечению остеохондроза. Важно регулярно заниматься лечебной физкультурой, следовать принципам правильного питания. Нужно помнить, что лишь своевременная терапия под присмотром врача позволит предотвратить развитие осложнений остеохондроза, сохранить функции позвоночника.
Источник
В статье приведены данные по вопросам диагностики и лечения болей в шее у лиц пожилого возраста
 Для цитирования. Шестель Е.А., Данилов А.Б. Боли в шее у лиц пожилого возраста / РМЖ. Болевой синдром. 2015. С. 19–21.
Для цитирования. Шестель Е.А., Данилов А.Б. Боли в шее у лиц пожилого возраста / РМЖ. Болевой синдром. 2015. С. 19–21.
По данным различных авторов, от 50 до 90% населения планеты хотя бы однократно испытывали болевые ощущения в шее и спине. Это вторая по частоте обращения к врачу проблема после заболеваний, сопряженных с повышением температуры. Пик заболеваемости приходится на лиц трудоспособного возраста, однако в старшей возрастной группе данные показатели остаются достаточно высокими [1, 2]. Боль в шее встречается примерно у 23% женщин и 17% мужчин [3].
Шейный отдел позвоночника представляет собой самую подвижную часть позвоночного столба, что предопределяет его особую уязвимость по отношению к травмам и дегенеративным изменениям. Тем не менее дегенеративно-дистрофические изменения позвоночника – далеко не единственная причина боли в шее, которая, таким образом, требует тщательной дифференциальной диагностики [4]. Подробные причины боли в шее приведены в таблице 1.

Основные причины боли в шее у пожилых – остеохондроз и остеоартроз позвоночника. Но в данной возрастной группе резко возрастает риск заболеваний с тяжелым течением и ургентным прогнозом. Поэтому у этих пациентов в первую очередь необходимо исключить:
– ревматическую полимиалгию;
– анкилозирующий спондилит;
– ишемическую болезнь сердца;
– подвывих атлантоосевого сустава при ревматоидном артрите;
– метастатические опухоли позвоночника;
– рак Панкоста;
– абсцесс или опухоль глотки или заглоточного пространства;
– воспалительные или паранеопластические поражения головного мозга и его оболочек.
Фасетчатый синдром
Поражение межпозвоночных суставов позвоночника (фасетчатый синдром) – основная причина боли в шее. Распространенность его увеличивается с возрастом. Так, рентгенологические признаки дегенеративных изменений шейного отдела позвоночника обнаруживаются у 60% людей старше 50 лет и у 85% – старше 65 лет [5].
Межпозвоночные суставы богато иннервированы, поэтому их поражение почти всегда вызывает боль. Она имеет следующие характеристики:
– тупая (реже острая) боль в шее, чаще по утрам, после сна в неудобном положении (больные нередко говорят, что их «продуло»);
– иррадиация боли в затылок, ухо, лицо и висок (при поражении верхнешейного отдела позвоночника) или в плечо, особенно в надлопаточную область (при поражении нижнешейного отдела) ;
– усиление боли при движениях и ее ослабление в покое;
– ограничение движений головы (чаще всего ограничены повороты) и напряжение мышц шеи;
– односторонняя болезненность при пальпации в проекции пораженного сустава;
– иррадиация боли в руки не характерна.
Миофасциальный синдром (МФС)
МФС – 2-я по частоте причина болей в шейном отделе у лиц пожилого возраста. Он характеризуется мышечной дисфункцией с формированием локальных болезненных уплотнений в пораженных мышцах. МФС может быть первичным (в результате антифизиологической перегрузки мышечного аппарата) и вторичным (развиваться на фоне вертеброгенной патологии) [6].
Диагностика МФС основывается на выявлении типичных признаков и клинических проявлений согласно диагностическим критериям D. Simons (1989) [7].
I. «Большие» критерии (необходимо наличие всех 5):
1) жалобы на локальную или региональную боль;
2) ограничение объема движений;
3) пальпируемый в пораженной мышце тугой тяж;
4) участок повышенной чувствительности в пределах тугого тяжа (триггерная точка) ;
5) характерная для данной пораженной мышцы зона отраженной боли.
II. «Малые» критерии (необходимо наличие 1 из 3):
1) воспроизводимость боли при стимуляции триггерных точек;
2) вздрагивание при пальпации триггерной точки пораженной мышцы;
3) уменьшение боли при растяжении пораженной мышцы.
Остеохондроз шейного отдела позвоночника
Остеохондроз шейного отдела позвоночника у лиц пожилого возраста встречается гораздо чаще, чем остеохондроз поясничного отдела, и является 3-й причиной по частоте встречаемости. Дегенерация межпозвоночных дисков вызывает вторичные изменения межпозвоночных суставов, что в свою очередь приводит к сужению межпозвоночных отверстий и сдавлению спинномозговых корешков. Чаще всего поражаются межпозвоночные диски нижнешейного отдела позвоночника, при этом обычно возникают односторонняя боль в шее и нарушения чувствительности в руке на стороне поражения. Симптомы сдавления отдельных корешков представлены в таблице 2 [8].

Лечение
Лечение болей в шейном отделе направлено на ускорение регресса симптомов, предупреждение хронизации болевого синдрома и дальнейших обострений. Это требует быстрого адекватного купирования болевого синдрома. Для контроля над болью применяют нестероидные противовоспалительные препараты (НПВП). НПВП подразделяют на селективные (с-НПВП) и неселективные (н-НПВП). Последние в терапевтических дозах блокируют не только ЦОГ-2, но и ЦОГ-1.
ЦОГ-1 постоянно присутствует в тканях и с ее участием образуются простагландины (ПГ), выполняющие протективные функции в слизистой оболочке желудка, эндотелии, регулирующие почечный кровоток. С ингибированием ЦОГ-1 и снижением регулирующих физиологических эффектов ПГ связаны побочные действия НПВС.
ЦОГ-2 в норме обнаруживается в незначительных количествах. Синтез ЦОГ-2 происходит в макрофагах, моноцитах, синовиоцитах, фибробластах, хондроцитах, эндотелиальных клетках под влиянием факторов, активирующихся при воспалении, таких как цитокины (интерлейкины, фактор некроза опухоли), свободнорадикальные формы кислорода, липополисахариды, активатор тканевого плазминогена, митогенные факторы и др. Уровень ЦОГ-2 существенно (в 10–80 раз) увеличивается при воспалении, в связи с чем ее считают патологической.
Эффективность различных НПВП при использовании в адекватных дозах (средних и высоких терапевтических) не отличается. Это подтверждают данные многочисленных клинических исследований, в которых сопоставляли анальгетическое и противовоспалительное действие с-НПВП и н-НПВП при травмах, операциях и заболеваниях опорно-двигательного аппарата [9–11].
В России НПВП представлены 19 непатентованными наименованиями, и выбор препарата зависит от степени его безопасности. Осложнения со стороны ЖКТ являются наиболее частой и хорошо изученной патологией, ассоциированной с приемом НПВП. Главными элементами патогенеза этих осложнений считаются блокада фермента ЦОГ-1 (характерно для н-НПВП) и уменьшение синтеза цитопротекторных ПГ. Снижение защитного потенциала слизистой оболочки приводит к ее повреждению под воздействием внешних факторов агрессии и развитием НПВП-гастропатии и НПВП-энтеропатии [12].
У лиц старшей возрастной группы необходимо обратить внимание на негативное влияние НПВП на сердечно-сосудистую систему. Оценить реальную частоту данных осложнений сложно, поскольку хронические заболевания опорно-двигательной системы (как причина назначения НПВП) и артериальная гипертензия (АГ) очень часто сочетаются в данном возрасте. По данным популяционных исследований, в США примерно 20 млн человек принимают одновременно и НПВП, и антигипертензивные препараты, а в целом НПВП назначают более чем 1/3 больных, страдающих АГ [13].
ЦОГ-1/ЦОГ-2-зависимый синтез ПГ играет важную роль в физиологической регуляции сосудистого тонуса и функции почек. ПГ взаимодействуют с ренин-ангиотензиновой системой, модулируя вазоконстрикторный и антинатрийуретический эффекты ангиотензина II. Обсуждается несколько взаимосвязанных механизмов, определяющих прогипертензивный эффект НПВП: снижение выведения натрия за счет влияния на клубочковую фильтрацию и усиление его проксимальной канальцевой реабсорбции; сужение сосудов в результате подавления синтеза ПГ с вазодилататорной активностью (ПГЕ2 и ПГI2) и/или усиления высвобождения норадреналина из симпатических нервных окончаний, а также увеличения чувствительности рецепторов сосудистой стенки к действию вазоконстрикторных субстанций; снижение величины почечного кровотока и скорости клубочковой фильтрации, увеличение секреции эндотелина-1; токсическое действие НПВП на почки (лекарственная нефропатия). Почечная регуляция артериального давления (АД) во многом определяется активностью ЦОГ-2, поэтому любые НПВП (с–НПВП и н-НПВП) способны оказывать прогипертензивное действие [14–16].
Помимо дестабилизации АГ НПВП также могут вызывать НПВП-ассоциированные кардиоваскулярные катастрофы и дестабилизацию сердечной недостаточности [17].
Напроксен (Налгезин)
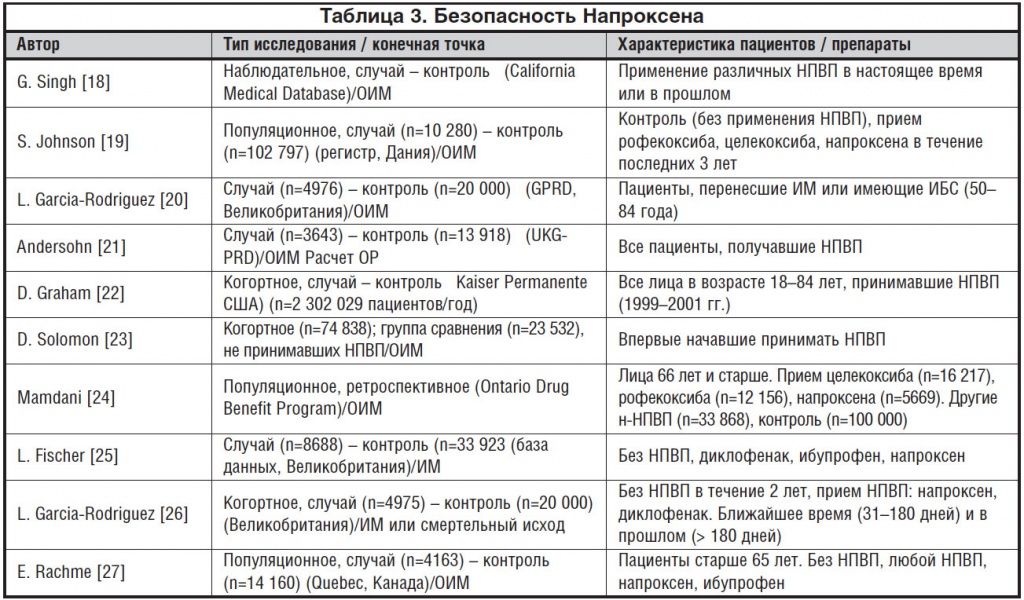
Напроксен в России используется неоправданно редко, хотя в странах Западной Европы и США его используют достаточно широко как в качестве универсального препарата, так и для кратковременного лечения боли (в т. ч. как безрецептурное средство) и длительной симптоматической терапии хронических ревматологических заболеваний. Такая популярность Напроксена обусловлена не только высокой степенью обезболивающей активности (препарат относится к н-НПВП), но и тем, что он является самым безопасным препаратом относительно кардиоваскулярных рисков. Его эффективность доказана многочисленными независимыми исследованиями в разных возрастных группах с различными факторами риска цереброваскулярных катастроф в разных странах мира. Наиболее значимые исследования приведены в таблице 3.
Минимальный риск развития кардиоваскулярных катастроф позволяет ряду западных экспертов рекомендовать напроксен как препарат выбора при наличии коморбидных заболеваний сердечно-сосудистой системы [28].
Риск развития иных осложнений, таких как нефро- и гепатопатия, хирургическое кровотечение, на фоне приема напроксена не отличается от такового других н–НПВП [18–27].
По данным экспериментальных исследований, некоторые НПВП (ибупрофен, напроксен, индометацин) могут конкурировать с ацетилсалициловой кислотой за связывание с активным центром ЦОГ-1 и нивелировать его антиагрегантный эффект. При этом напроксен сохраняет свои свойства НПВП с высокой кардиобезопасностью. Поэтому нет необходимости совместного приема напроксена и ацетилсалициловой кислоты, что особенно важно у лиц с коморбидной патологией в условии полипрагмазии [29, 30].
На российском рынке напроксен представлен в виде препарата Налгезин® по 275 мг в 1 таблетке, а также Налгезин® Форте с дозировкой 550 мг. Препарат Налгезин® быстро и полностью абсорбируется из ЖКТ с биодоступностью 95% (прием пищи практически не влияет ни на полноту, ни на скорость всасывания). Время достижения максимальной концентрации в сыворотке крови – 1–2 ч, период полувыведения – 12–15 ч. Такая фармакодинамика обеспечивает Налгезину высокую эффективность при приеме 2 р./сут. Средняя терапевтическая доза – 550 мг 2 р./сут. При сильном болевом синдроме максимальная суточная доза может быть увеличена до 1650 мг/сут в сут сроком до 2 нед. в максимальной дозе препарата. У лиц пожилого возраста с нарушением функции почек в анамнезе доза Налгезина ограничивается 550 мг/сут.
В заключение необходимо подчеркнуть, что боли в шее у лиц старшей возрастной группы являются распространенным синдромом. У таких пациентов диагностику необходимо начинать с исключения ургентной патологии, паранеопластического процесса, системного заболевания соединительной ткани. Дегенеративные изменения позвоночного столба и МФС являются наиболее частыми причинами болей в шее и требуют адекватной обезболивающей терапии. Препаратом выбора должен быть НПВП с высокой степенью безопасности с учетом коморбидных заболеваний пациента.
Источник
