Остеохондроз позвоночника и частое мочеиспускание
Одним из осложнений остеохондроза поясничного отдела является нарушение функций мочевого пузыря. Сходство симптомов с урологическими заболеваниями нередко затрудняет диагностику основной патологии. Как связаны между собой остеохондроз и мочеиспускание, может рассказать врач невропатолог.

Механизм нарушения мочеиспускания
Нарушение работы мочевыделительной системы проявляется симптомами, характерными для воспалительного процесса:
- болью (локализация в нижней части живота, в паховой области, мочевом пузыре);
- почечными коликами;
- расстройством мочеиспускания: превышение суточного диуреза или затруднение опорожнения пузыря;
- жжением, неполным опорожнением;
- нейрогенным пузырем;
- низкой потенцией у мужчин;
- нарушениями цикла у женщин;
- недержанием мочи или ее отсутствием.
Накапливаясь, патологические проявления болезни существенно влияют на качество жизни человека. Устранить проблему можно только вылечив основное заболевание, т.е. остеохондроз. Вертеброгенные расстройства подтверждаются на основании клинических симптомов, рентгена позвоночника, одновременного проявления вегетативных и мочеполовых нарушений. Кроме того, при остеохондрозе поясничного отдела отмечается повышенная чувствительность ног, приступы сопровождаются избыточным потоотделением и учащенным пульсом.
Причины развития остеохондроза
Это необратимое состояние дегенеративных нарушений позвоночника, которое прогрессирует с течением времени. Опорно-двигательная система всю жизнь подвержена напряжению, что связано с прямохождением человека. Заболевание может регистрироваться не только в зрелом возрасте, но и у подростков. Чтобы не допустить его развития, необходимо обращать внимание на факторы риска, стараясь свести их к минимуму:
- чрезмерные физические нагрузки, связанные с напряжением позвоночного столба;
- сидячая работа – в таком положении наклон корпуса создает дополнительное напряжение для позвоночника. В качестве разгрузки нужно делать перерывы каждые 20 минут, изменяя положение тела;
- малоактивный образ жизни – при недостатке двигательной активности мышцы спины становятся слабее. Постепенно хрящевая ткань подвергается патологическим изменениям, развивается остеохондроз;
- занятия некоторыми видами спорта, сопровождающимися большими нагрузками для спины;
- искривление осанки приводит к перераспределению нагрузки на межпозвоночные диски;
- нарушение обмена веществ;
- последствие некоторых инфекционных заболеваний (остеомиелит, туберкулез);
- плоскостопие;
- ожирение;
- вредные привычки.
Мочеиспускание регулируется с помощью взаимодействия вегетативной и соматической нервной системы. Механизм возникновения проблемы связан со сжатием корешков «конского хвоста», создаваемой грыжами межпозвоночных дисков. Это состояние сопровождается параличом сфинктера и мышечного слоя мочевого пузыря.
Длительно протекающий корешковый синдром провоцирует появление патологических нервных импульсов. Это приводит к замедлению рефлекторной деятельности спинных нервов, что, в свою очередь, угнетает иннервацию пузыря. При пониженной чувствительности органа развивается его нейрогенное состояние.
Необходимо учитывать, что, прогрессируя в своем развитии, нарушения могут распространяться и на другие отделы (шейный, грудной). Часто встречается комбинированный вид патологии.
Возможные осложнения проблемы
По мере прогрессирования недуга без качественного лечения и коррекции образа жизни на фоне остеохондроза наступает мышечная атрофия, происходят сбои в работе внутренних органов. Поражая межпозвоночные диски в одном участке, патология распространяется и на остальные отделы. В зависимости от места нарушений имеются характерные симптомы. К примеру, остеохондроз шейного отдела опасен не только нестабильностью позвонков, но и развитием мигрени, ишемией головного мозга.
На фоне деформации дисков возникает их выпячивание, приводящее к ущемлению сосудов и нервов. В дальнейшем может развиться грыжа, человек становится инвалидом без радикальной терапии.
Компрессионно-васкуляторная ишемия – еще одно осложнение патологии. В таком состоянии каждое движение позвоночника сопровождается одновременным сжатием и сгибанием его дисков.
Отдельной формой патологии является спондилоартроз, проявляющийся образованием костных наростов в виде шипов. При спондилезе выступы по краям дисков напоминают клюв. Это попытка организма самостоятельно компенсировать изменение нагрузки. Также может возникнуть парез стопы, при котором она не поднимается, а свисает.
Кто специализируется на терапии заболевания
Патология носит неврологический характер и лечится чаще всего в этом отделении. Попутно человеку потребуется помощь физиотерапевта, остеопата. При развитии осложнений со стороны мочевыделительной системы обращаются к нефрологу.
По показаниям может понадобиться консультация травматолога, ревматолога, мануального терапевта, иглорефлексотерапевта. Перед тем как обращаться к нетрадиционному способу лечения, необходимо уточнить у лечащего врача, может ли он быть использован в конкретном случае.
Устранение симптомов
В острой стадии остеохондроз лечат медикаментозными средствами. Препаратами первого ряда являются НВПС, спазмолитики, витамины группы В. В тяжелых случаях могут применяться гормональные лекарства. После улучшения начинают физиотерапию: дарсонвализацию, УВЧ-, магнитотерапию, ЛФК. При отсутствии противопоказаний для усиления кровообращения и оттока лимфы назначают массаж.
Такое осложнение как грыжа может быть показанием к проведению операции.
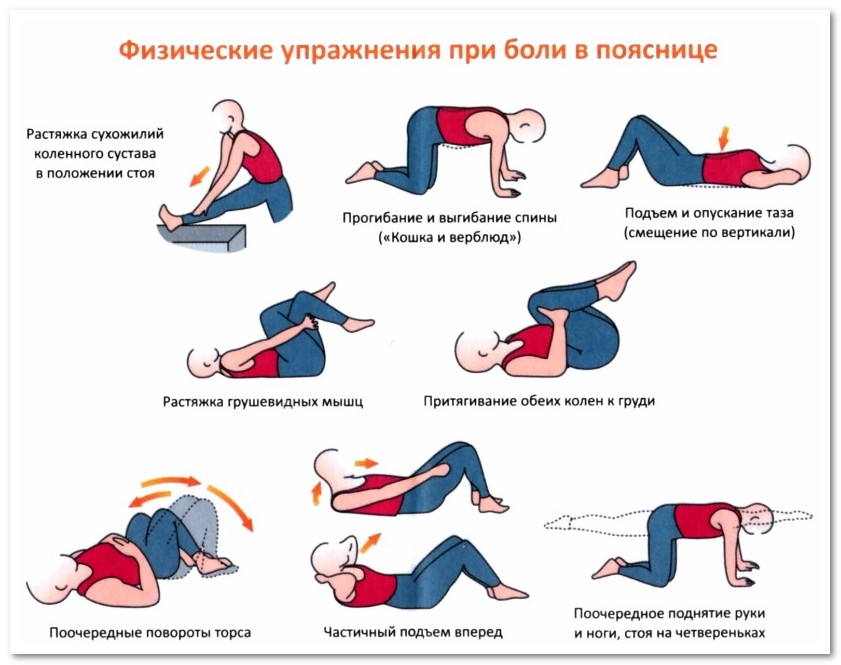
На дому с профилактической целью допускается выполнять комплексы лечебной гимнастики, подобранные специалистом.
Лечение остеохондроза
Как правило, приступ начинается с сильных болей. Для их устранения могут использоваться таблетированные противовоспалительные средства, но предпочтительнее лекарства в виде инъекций. Спазм сосудов и зажатость тканей устраняют миорелаксантами и спазмолитиками. Усилить действие средств можно с помощью мазей и гелей. Для восстановления нервной системы могут быть назначены глюкокортикостероиды.
Преимущество внутримышечного введения заключается в минимизации побочных эффектов.
Нарушение мочеиспускания при других заболеваниях
Отклонения в работе мочевыделительной системы нечасто сопутствует течению остеохондроза. Существует ряд других состояний, сопровождающихся этим симптомом:
- болезнь Бехтерева;
- новообразование в позвоночнике;
- ревматоидный артрит;
- сужение позвоночного канала;
- перелом позвоночника.
В урологической практике – это цистит, пиелонефрит, глорумелонефрит, почечная недостаточность.
Профилактические меры
Решающими факторами при возникновении деструктивных нарушений позвоночника являются образ жизни и питание. Для сохранения качеств хрящевой ткани организму необходимы в достаточном количестве микроэлементы, витамины. Поэтому в рационе должны преобладать овощи и фрукты, молочная продукция и зелень. И наоборот, нужно ограничить потребление острых, соленых блюд, копченостей. Полностью исключить фастфуд.
Для укрепления мышечного корсета спины и шеи полезными будут занятия в бассейне, фитнес, йога, ЛФК. При невозможности посещать тренировки стоит чаще бывать на свежем воздухе, совершать пешие прогулки.
Заключение
Лечение остеохондроза и нарушений мочеиспускания необходимо начинать с устранения проявлений основного заболевания. Симптоматическая терапия заглушит проявления патологии, но ненадолго. Только своевременное посещение врача приостановит развитие дальнейших осложнений.
Источник
ВИСЦЕРАЛЬНЫЕ МОЧЕПОЛОВЫЕ РАССТРОЙСТВА У БОЛЬНЫХ С ОСТЕОХОНДРОЗОМ ПОЗВОНОЧНИКА
Вестник Российского университета дружбы народов
Серия “Медицина”. 1999. № 1. С. 109-110.
В.В. ПРОСКУРИН, Е.В. МАЛКОВА, Н.В. НОЗДРЮХИНА
Кафедра нервных болезней и нейрохирургии. РУДН, Медицинский факультет, Москва, 117198, ул. Миклухо-Маклая, 8.
Описание 70 больных с остеохондрозом позвоночника, у которых развились приступы почечной колики, нейрогенная дисфункция мочевого пузыря, снижение потенции и другие мочеполовые расстройства.
Вегетативно-висцеральные нарушения занимают значительное место среди клинических проявлений остеохондроза позвоночника. У одних больных они сочетаются с мышечно-тоническими, корешковыми или другими неврологическими синдромами и находятся как бы в их тени, у других – выдвигаются на первый план, составляя основу клинической картины заболевания. В некоторых, довольно редких случаях они являются единственными клинически значащими симптомами остеохондроза позвоночника и тогда их распознование и трактовка бывают связаны с определенными трудностями.
Мы наблюдали 70 больных с остеохондрозом нижнегрудного и поясничного отделов позвоночника, у которых имелись те или иные расстройства со стороны мочеполовой системы. Диагноз верифицировался с помощью рентгенографии позвоночника, включая фукнциональную спондилографию, компьютерную томографию или магнитно-резонансную томографию позвоночника и спинного мозга. Все больные консультировались урологом или гинекологом, проводилось полное обследование: УЗИ почек и органов малого таза, экскреторная урография, повторные анализы мочи, биохимическое исследование крови и т.д.
У 20 больных отмечались боли, иррадиирующие в область паха, мочевого пузыря, низ живота, мошонку, имитирующие заболевания мочеполовой сферы. Часть из них длительное время лечились длительное время от почечно-каменной болезни, хронического сальпенгоофорита. Проведенное комплексное лечение позвоночника привело к исчезновению стойкого болевого синдрома.
У 8 больных типичные приступы почечной колики и дизурические расстройства сопровождались обострением корешковой симптоматики. Наши наблюдения подтверждают предположение М.К.Бротмана (1973) о патогенетической общности почечно-каменной болезни и дискогенных вегетативных синдромов на основе первичной ирритации поясничного отдела вегетативной нервной системы.
В 22 случаях остеохондроз поясничного отдела позвоночника явился причиной развития нейрогенной дисфункции мочевого пузыря. У больных возникали разнообразные расстройства мочеиспускания: вялая струя мочи, необходимость сильнее обычного тужиться во время мочеиспускания, наличие остаточной мочи, учащенное или болезненное мочеиспускание, сопровождающееся жжением или другими неприятными ощущениями. По мнению В.В.Калинкина (1969), хроническое раздражение рецепторов синувертебрального нерва вызывает поток патологической афферентации, тормозящей рефлекторную активность спинальных центров, и ведет к угнетению симпатической иннервации мочевого пузыря, а это, в свою очередь, – к снижению его чувствительности и развитию гипотонического нейрогенного мочевого пузыря.
Наиболее тяжелые расстройства функции мочевого пузыря в виде задержки или истинного недержания мочи мы наблюдали у 7 больных при полной компрессии корешков конского хвоста грыжами межпозвонковых дисков. Отмечался вялый паралич детрузора, сфинктера, мышц тазового дна, анестезия или гипестезия в аногенитальной области.
Приводим одно из наших наблюдений.
Больной Б., 56 лет, поступил в неврологическое отделение с клиникой обострения дискогенного пояснично-крестцового радикулита. Предъявлял жалобы на сильные боли в поясничной области, иррадиирующие в левую ногу, слабость разгибателей левой стопы. На этом фоне возникли затруднения при мочеиспускании. В течение 8 лет страдает остеохондрозом позвоночника с ежегодными обострениями. Последнее обострение в течение двух недель связывает с подъемом тяжести и переохлаждения.
Объективно: ограничение движений в нижнегрудном и поясничном отделах позвоночника, анталгическая поза, болезненность при пальпации и перкуссии остистых отростков
L 4-S I, ограничение тыльного сгибания левой стопы, ослабление правого и выпадение левого ахиловых рефлексов, симптом Ласега – слева под углом 45 градусов, справа под углом 60 градусов. Струя мочи ослаблена, при мочеиспускании вынужден сильно тужиться, напрягая мышцы брюшной стенки и диафрагмы, отмечаются задержки мочи.
Урологом при осмотре и дополнительном обследовании (цистоскопия, ультразвуковое исследование мочевого пузыря и предстательной железы) патологии не выявлено.
Рентгенография нижнегрудного и пояснично-крестцового отделов позвоночника: умеренный сколиоз, сужение межпозвонковых щелей T10 – T11 и L1 – L2, склерозирование замыкательных пластинок и краевые остеофиты преимущественно на уровне T11 – T12, L3 – L4 симптом “распорки” на уровне L4 – L5.
Компьютерная томография позвоночника: пролапс диска LIУ-LУ размером 7 мм с компрессией спинномозгового корешка, латеральная грыжа диска LIII-LIУ размером 4 мм.
Больной был осмотрен нейрохирургом, который рекомендовал дальнейшее обследование и оперативное лечение в условиях нейрохирургического стационара, от чего больной категорически отказался. В связи с этим проводилось консервативное лечение: баралгин, реопирин, витамины В6 и В12, никотиновая кислота, фуросемид, прозерин, стекловидное тело, физиотерапия (синусоидальные модулированные токи, ультразвук), массаж, лечебная гимнастика. Проведен курс иглорефлексотерапии, а после стихания болевого синдрома – курс мануальной терапии. В результате лечения боли и радикулярная симптоматика регрессировали, наросла сила разгибателей левой стопы, функция мочевого пузыря существенно улучшилась.
У 13 больных с остеохондрозом позвоночника мы наблюдали различные половые расстройства. Чаще это было снижение потенции у мужчин, потеря или ослабление либидо у женщин. В некоторых случаях у женщин в период обострения радикулярного синдрома отмечались преходящие нарушения менструального цикла.
Как и при поражении других органов, не всегда бывает легко доказать связь мочеполовых расстройств с остеохондрозом позвоночника. Диагностика вертеброгенных нарушений должна опираться на наличие явных клинических и рентгенологических признаков дегенеративного поражения позвоночника, регионарного вегетативно-ирритативного синдрома, четкого параллелизма в течении мочеполовых и вертебральных расстройств. В неясных случаях допустимо назначение пробного комплексного лечения остеохондроза позвоночника, которое, как правило, приводит к значительному регрессу вертеброгенных нарушений функций мочеполовой системы.
Литература:
1. Бротман М.К. Висцеральная патология при поясничном позвоночном остеохондрозе//Неврология и психиатрия. – Вып.3. – Киев: Здоровья, 1973. – с.101-105.
2.Калинкин В.В. Нейрогенный мочевой пузырь – нейровисцеральный синдром при поясничном остеохондрозе.// Проблемы патологии позвоночника. – М., 1969. – с.53-55.
В случаях копирования материалов и размещения их на других сайтах, администрация сайта будет поступать согласно с законодательством РФ об авторском праве.
Висцеральные мочеполовые расстройства у больных с остеохондрозом позвоночника.
Источник
 Поясничный остеохондроз является одним из наиболее распространенных заболеваний позвоночника.
Поясничный остеохондроз является одним из наиболее распространенных заболеваний позвоночника.
Он характеризуется деформацией хрящевой ткани позвонков.
Позвоночник остается гибким и подвижным до тех пор, пока позвонки здоровы.
Если состояние ухудшается, межпозвоночные диски теряют эластичность, начинают усыхать.
В результате у пациентов появляются сильные боли в поясничной области.
Что это такое?
При появлении в тканях позвонков дистрофическо-дегенеративных изменений они начинают постепенно разрушаться. Если страдают преимущественно позвонки, находящиеся в области поясницы, то диагностируют остеохондроз поясничного отдела.
Клиническая картина
При остеохондрозе хрящевая ткань позвонков начинает терять влагу, эластичность межпозвоночных дисков ухудшается. Со временем высота между позвонками уменьшается. Под возросшей нагрузкой фиброзное кольцо начинает растрескиваться, межпозвоночный диск выпячивается. Это приводит к защемлению нервных окончаний и появлению болей.

При отсутствии адекватного лечения остеохондроз прогрессирует. Межпозвоночные диски отвердевают, ухудшаются их амортизационные свойства. На костной ткани позвонков образуются наросты, которые придавливают нервные окончания. Из-за этого у пациентов начинаются постоянные боли.
Степени и классификация
Специалисты выделяют 4 степени остеохондроза позвоночника:
- Начинается процесс разрушения межпозвоночных дисков, симптомы заболевания выражены слабо, чувство жжения, покалывание, боли появляются только после физической нагрузки. Пациенты говорят о появлении тупых болей в пояснице, иногда они отдают в область ягодиц.
- Постепенно сокращается расстояние между позвонками, а фиброзное кольцо начинает разрушаться. Межпозвоночные диски сдавливаются, выходят за физиологические границы, появляется давление на нервные корешки. Пациенты жалуются на ощутимые боли, которые в процессе ходьбы отдают в ягодицы, бедра, голени. Помимо болевых ощущений возможно чувство жжения, холода.
- Фиброзные кольца разрушаются, при обследовании у пациентов выявляют межпозвоночные грыжи. Боли беспокоят постоянно вне зависимости от нагрузок.
- Видны костные выросты из позвонков. Хрящи атрофируются, пациенту становится сложно двигаться. В результате поясничный отдел теряет подвижность и гибкость, а пациент становится инвалидом.
| Классифицируют остеохондроз также по типу течения заболевания: | |
|
|
Специалисты выделяют такие период остеохондроза:
- дебют;
- обострение;
- ремиссия;
- стабилизация.
Лечение подбирают в зависимости от стадии заболевания, характера деформации и выраженности симптомов болезни.
Код МКБ 10
В соответствии с международной классификацией болезней остеохондрозу позвоночника присвоен код М42. Отдельно выделяют юношеский (М42.0), взрослый (М42.1) и неуточненный (М42.9) остеохондроз.
Распространенность и значимость
Поясничная область подвержена развитию остеохондроза больше, чем другие отделы позвоночника. Это обусловлено повышенной нагрузкой на этот участок, ведь он должен удерживать вес тела. При слабом мышечном корсете состояние межпозвоночных дисков начинает быстро ухудшаться, она разрушаются.
Чаще всего от остеохондроза поясничного отдела страдают люди, перешагнувшие 30-летний рубеж. Хотя его могут обнаружить и у более молодых пациентов. Практически у 80% пациентов, которые приходят к докторам с жалобами на боли в области поясницы, диагностируют остеохондроз.
При обследовании пациентов в возрасте старше 40 лет выявлено, что у большинства из них наблюдаются характерные изменения межпозвоночных дисков. Но при отсутствии клинических проявлений человека больным не считают.
При отсутствии адекватной терапии заболевание прогрессирует. В запущенных формах оно приводит к инвалидизации пациента.
Факторы риска и причины
Часто с остеохондрозом сталкиваются представители таких профессий: программисты, офисные сотрудники, строители, грузчики, официанты, водителя.
К факторам риска, при наличии которых вероятность развития остеохондроза повышается, относят:
-
 наличие лишнего веса;
наличие лишнего веса; - неправильное питание;
- проблемы с осанкой;
- генетическая предрасположенность;
- недосыпание;
- частые стрессы;
- постоянные переохлаждения;
- необходимость долгое время находиться в неудобной позе;
- низкая физическая активность.
К причинам развития остеохондроза поясничного отдела относят:
- естественные процессы старения организма;
- проблемы с обменом веществ;
- травмы спины;
- проблемы с позвоночником;
- плоскостопие;
- интенсивные физические нагрузки, например, занятия тяжелой атлетикой;
- проблемы с суставами позвоночника (ревматоидный артрит);
- эндокринные заболевания;
- проблемы с пищеварительной и сердечно-сосудистой системой.
Некоторые специалисты считают, что склонность к развитию остеохондроза передается на генетическом уровне.
Видео: “Клиническая картина поясничного остеохондроза”
Последствия
Изменение в хрящевой ткани, расположенной между позвонками, приводит к ухудшению состояния фиброзного кольца и появлению грыжи. Пациенты начинают жаловаться на сильные боли в поясничной области, которые отдают в ягодичные мышцы, бедра, голени. Но это не единственно возможное осложнение остеохондроза.
Длительное раздражение спинномозгового нерва приводит к его воспалению. У пациентов развивается поясничный радикулит.
При остеохондрозе возможно развитие ишиаса (воспаления седалищного нерва). Заболевание приводит к появлению сильных болей, онемению поясницы, ног. Больные начинают ходить, наклоняясь на одну сторону. Это провоцирует дальнейшее искривление позвоночника и дальнейшее разрушение межпозвоночных дисков.
Остеохондроз провоцирует нестабильность позвонков. Поясничный отдел под воздействием тяжести тела начинает сдвигаться с крестца. У женщин такая нестабильность провоцирует появление проблем с внутренними органами (страдают матка, яичники, придатки), у мужчин – с потенцией.
При разрушении межпозвоночных дисков нарушается кровоснабжение спинного мозга, смещение позвонков приводит к компрессионной миелопатии.
Наиболее опасным осложнением считается «синдром конского хвоста». Он заключается в том, что поражаются нервные корешки. В тяжелых случаях остеохондроз становится причиной пареза нижних конечностей или паралича обеих ног.
Не допустить развитие негативных последствий можно, если при появлении первых симптомов обратиться к врачу и не игнорировать необходимость лечения.
Симптомы
Остеохондроз проявляется не сразу. На начальных стадиях у пациента нет болей, дискомфорта. Обычно жалобы появляются, когда болезнь переходит на 2 стадию.

К основным симптомам поясничного остеохондроза относят:
- поясничные боли, которые усиливаются по мере прогрессирования заболевания;
- нарушение подвижности: появляются проблемы при попытках наклониться, повернуться, ощущения при смене положения тела пациенты описывают как «удар током», боль у многих при этом отдает в ногу;
- изменение чувствительности конечностей, появившееся на фоне повреждения нервных корешков, в пострадавшей области появляется чувство жжения, онемения, ползания мурашек, покалывания;
- слабость мышц, отсутствие сухожильных рефлексов;
- местное понижение температуры;
- увеличение потливости;
- бледность, сухость кожи в проблемной области;
- нарушения мочеиспускания, половая дисфункция (при тяжелой форме остеохондроза).
У некоторых пациентов возникает спазм артерий, проходящих в ногах. Но симптомы выражены только при острой форме остеохондроза. Обострение может начаться внезапно при переохлаждении, неловком движении или после интенсивной физической нагрузки.
Видео: “Как лечить боли в поясничном отделе позвоночника: советы врача”
Какой врач лечит?
При появлении болей в пояснице обращаться необходимо к ортопеду и неврологу. На осмотре оценивается неврологическое состояние пациента, проверяется, как позвоночник выполняет свои функции. Также врачи оценивают состояние спинных и ягодичных мышц.
Опытным специалистам одного осмотра достаточно для установки предварительного диагноза. Но для его подтверждения больного направляют на аппаратную диагностику.
Методы диагностики
Наиболее простым и доступным методом выявления остеохондроза считается рентгенография. Но для получения более точной картины назначают компьютерную либо магнитно-резонансную томографию.
МРТ дает возможность рассмотреть состояние позвоночника максимально точно. Ведь при проведении процедуры делаются послойные снимки проблемной области.
Лечение
Тактика терапии подбирается врачом в зависимости от состояния пациента, стадии остеохондроза и клинических проявлений заболевания.
Врач может назначить:
-
 медикаментозную терапию, подбираются нестероидные противовоспалительные средства, гормональные препараты, анальгетики;
медикаментозную терапию, подбираются нестероидные противовоспалительные средства, гормональные препараты, анальгетики; - медикаментозные блокады, в зону поражения или мышцы, располагающиеся вокруг проблемного позвонка, вводят анальгетики, гормональные препараты, которые практически мгновенно снимают воспаление и убирают боль;
- мануальную терапию, массаж, физиопроцедуры, рекомендуют после купирования острой стадии заболевания, с помощью физиотерапии можно усилить эффективность медикаментозного лечения;
- лечебную гимнастику;
- иглоукалывание.
В запущенных случаях требуется операция. Хирургическое вмешательство назначается в тех ситуациях, когда консервативное лечение не приносит ожидаемых результатов.
Заключение
При прогрессировании дистрофическо-дегенеративных изменений в хрящевых тканях поясничного отдела позвоночника диагностируется остеохондроз. В запущенных формах это заболевание может привести не только к появлению постоянных сильных болей, но и стать причиной пареза, паралича нижних конечностей.
- Заподозрить развитие остеохондроза можно по появившимся болям в пояснице. При прогрессировании болезни боли существенно усиливаются, поясница теряет подвижность.
- В зависимости от степени разрушения межпозвоночных дисков выделяют 4 стадии заболевания.
- Чаще этот диагноз ставят людям после 30 лет. Практически у 80% пациентов, которые обращаются к врачам из-за болей в спине, диагностируют остеохондроз.
- Подвержены остеохондрозу те люди, которые ведут малоактивный образ жизни, подолгу находятся в неестественном для тела положении, испытывают частые физические перегрузки.
- Основными симптомами остеохондроза являются боли и нарушение подвижности поясницы.
- Из-за разрушения межпозвоночных дисков в поясничном отделе у пациентов появляются проблемы с ногами.
- При отсутствии лечения усиливаются боли, может развиться ишиас, нестабильность позвонков, компрессионная миелопатия. В запущенных случаях парализует нижние конечности.
- При возникновении болей обращаться необходимо к неврологу и ортопеду. Пациента отправляют на рентгенографию, компьютерную либо магнитно-резонансную томографию.
- В зависимости от состояния назначают медикаментозное лечение, блокады, массаж, мануальную терапию, физиотерапию, лечебную физкультуру или операцию.
Источник
