Остеохондроз поясничного отдела позвоночника фото рентген

Рентгенодиагностика остеохондроза позвоночных двигательных сегментов
… первым шагом на этом пути является точное рентгенологическое исследование, в основе которого лежит повторяемость, количественная оценка одновременно функциональных и морфологических признаков.
Остеохондроз – один из наиболее часто встречающихся видов поражения двигательных сегментов позвоночника и являющихся причиной спондилогенных заболеваний нервной системы. Рентгенодиагностика остеохондроза основана на оценке как ранних, так и поздних признаков, а также на изменении функции позвоночника. С этой целью наряду с обзорными рентгенограммами позвоночника, обязательно в двух проекциях, производятся функциональные рентгенологические исследования (сгибание, разгибание).
Рекомендуется сочетание проб в двух взаимно противоположных направлениях, так как это сопровождается эффектом усиления или ослабления скрытых смещений позвонков (нестабильность диска). Большая группа рентгенологических симптомов остеохондроза связана с нарушением статической функции позвоночника. На рентгенограммах это проявляется изменением оси позвоночника – выпрямление шейного и поясничного лордоза или усиление грудного кифоза. При поражении дисков С5 – С7 определяется обычно полное выпрямление лордоза, изменения дисков С3 – С5 вызывает лишь частичное выпрямление лордоза. Возможно образование кифоза. При этом расстояние между отростками на уровне кифоза увеличивается. В поясничном отделе позвоночника нередко наблюдается сколиоз. На рентгенограммах с функциональными пробами могут выявляться смещение позвонков вперед, назад. Одновременное смещение двух или более позвонков в одном направлении обозначают как лестничное смещение. Эти изменения свидетельствуют о потере фиксационной способности диска, о начальных проявлениях остеохондроза.
Принято выделять три типа нарушения подвижности в двигательном сегменте позвоночника: гипермобильность, гипомобильность и нестабильность.
Гипермобильность проявляется в условиях максимального сгибания в том, что в пораженном сегменте передние отделы смежных позвонков сближаются больше, чем соседние позвонки или высота переднего отдела диска уменьшается более, чем на ¼. В положении максимального разгибания при гипермобильности наблюдаются обратные соотношения. При этом оценивается состояние задних отделов дисков и смежных позвонков.
Гипомобильность проявляется сближением позвонков в меньшей степени, чем соседних сегментов или отсутствием изменения высоты диска при сгибании или разгибании – адинамия двигательного сегмента позвоночника.
Нестабильность – появление смещений позвонков вперед, назад, в сторону, несвойственное неизмененному двигательному сегменту. При нестабильности возникает угловая деформация на уровне дисков за счет смещения позвонков. Существует мнение, что смещение позвонка в пределах 2 мм является вариантом нормы. У детей существует повышенная подвижность сегмента С2 – С3, но оценивать нестабильность диска в пределах 2 мм следует с учетом клинических симптомов.
Гипермобильность двигательного сегмента позвоночника, по мнению большинства исследователей, может считаться достоверным признаком остеохондроза. Гипомобильность может быть проявлением болевого синдрома (болевая контрактура), так фиброза диска.
Появление нестабильности может быть проявлением остеохондроза, потери тургора и эластичности пульпозного ядра со снижением высоты межпозвонкового диска. Снижение высоты диска может наблюдаться и при воспалительных процессах в позвонках (туберкулез, остеомиелит) и при гипоплазии диска. Для уточнения характера изменений необходимо тщательно оценивать состояние замыкающих пластинок тел позвонков, отграничивающих этот диск. При воспалительном процессе замыкающие пластинки истончаются, а затем разрушаются частично или полностью. При гипоплазии диска четкая замыкающая пластинка прослеживается на всем протяжении тела или фрагмент ее. Иногда в дегенеративно-измененном диске прослеживается скопление газа – «вакуум симптом» или отложение извести.
Группа рентгенологических признаков остеохондроза отражает изменения в телах позвонков, которые проявляются в виде дегенеративно-атрофических изменений и дегенеративно-реактивных.
Дегенеративно-атрофические изменения отражают распад диска, разрушение замыкающих пластинок тел позвонков и внедрение распавшегося диска в тело в виде мелких узелков Поммера.
Дегенеративно-реактивные изменения в телах позвонков проявляются в виде краевых костных разрастаний (остеофиты) и субхондрального склероза. Краевые костные разрастания являются проявлением компенсаторной приспособительной реакции в позвонках на нагрузку, которая падает на измененный диск.
Особенностью таких остеофитов является перпендикулярное их расположение оси позвоночника. Они параллельны горизонтальным площадкам тел позвонков. Как известно, анатомической особенностью строения задне-наружных краев верхней поверхности тел С3 – С7, а также Т1 является наличие крючковидных (полулунных) отростков. На задней рентгенограмме они имеют вид треугольников, расположенных симметрично, проецируясь на боковые отделы межпозвонквого дисков. Высота отростков варьирует в норме от 3 до 7 мм. Структура их такая же как и тел позвонков. При развитии остеохондроза шейного отдела полулунные отростки удлиняются, заостряются, склерозируются, отклоняются в сторону. Щель между полулунным отростком и вышележащим позвонком сужается. В теле вышележащего позвонка развиваются реактивные изменения, формируется артроз унковертебральных соединений, как проявление остеохондроза.
Другим рентгенологическим признаком, отражающим функциональную перегрузку позвоночника является реактивный склероз тел позвонков (субхондральный склероз), иногда распространяющийся на треть его высоты.
К рентгенологическим признакам, связанным с изменениями в телах позвонков относится скошенность углов тел позвонков, которая может быть обусловлена дегенеративным процессом в краевом канте (лимбус) тела позвонка. Скошенность чаще проявляется в области передне-верхнего угла тела позвонка.
При остеохондрозе позвоночника наблюдается сужение и деформация межпозвонковых отверстий, особенно это отчетливо выявляется в шейном отделе. Можно выделить три причины, которые приводят к деформации межпозвонкового отверстия: (1) артроз унко-вертебральных соединений (сужение поперечного размера отверстия); (2) подвывих суставных отростков при снижении высоты диска, при этом верхний суставный отросток смещается вперед и вверх и упирается в ножку дуги вышележащего позвонка; а также (3) деформирующий артроз дугоотростчатых суставов (спондилоартроз).
Остеохондроз межпозвонкового дисков и спондилоартроз осложняются смещением позвонка (спондилолистез), который выявляется в нейтральном положении больного, но может усиливаться при сгибании или разгибании. В шейном отделе позвоночника спондилолистез чаще развивается выше измененных дисков и степень смещения позвонка колеблется в пределах 2-4 мм. В поясничном отделе позвоночника спондилолистез развивается на уровне измененных межпозвонковых дисков, чаще L4 – 5 и L5 – S1.
В таких случаях следует проводить дифференциальную диагностику между спондилолизом, осложненным спондилолистезом (истинный спондилолистез) и спондилоартрозом в сочетании с остеохондрозом, осложненным спондилолистезом (псевдоспондилолистез). При истинном спондилолистезе в междусуставной области позвонка выявляется щель (спондилолиз) врожденного или приобретенного характера. Травма, поднятие тяжести, силовые манипуляции в области поясницы способствуют разрыву спондилолиза и приводят к спондилолистезу части позвонка – тело, поперечные и верхнесуставные отростки. Вследствие этого увеличивается размер позвонка, от его передней поверхности до вершины остистого отростка. При псевдоспондилолистезе смещается позвонок полностью со всеми отростками. В основе псевдоспондилолистеза прежде всего лежат дегенеративные изменения в дугоотросчатых суставах, когда ось сустава приобретает косогоризонтальное положение.
Существует целый ряд предположений, когда учитываются такие признаки: нестабильность диска, степень снижения высоты диска и выраженность реактивных изменений в телах позвонков. Можно рекомендовать для практического применения модифицированную А.А. Скоромцом с соавт. схему, разработанную Ю. Н. Задворновым.
Схема оценки стадий процесса при остеохондрозе, разработанная Ю. Н. Задворновым, модифицированная А.А. Скоромцом с соавт.:
I стадия: на боковой рентгенограмме определяется выпрямление лордоза и, в ряде случаев, скошенность передне-верхнего края тела позвонка, а на задней – начало деформации одного или двух полулунных отростков, верхушки которых заострены или отклонены кнаружи. Верхушка отростка склерозированна, может быть склероз на смежной поверхности вышележащего позвонка. Иногда определяется незначительное снижение межпозвонкового диска.
II стадия: деформация полулунных отростков выражена больше, отчетливо определяется субхондральный склероз замыкающих пластинок, поражено большее число полулунных отростков, отчетливо выступает снижение межпозвонкового диска. Иногда определяются краевые костные разрастания, направленные кзади и кпереди.
III стадия: все симптомы выражены более значительно в большем числе позвонков. Выражено отклонение полулунных отростков кнаружи и кзади. Отчетливы симптомы приспособления измененных участков тел полулунных отростков, что может создать впечатление сустава.
Источник
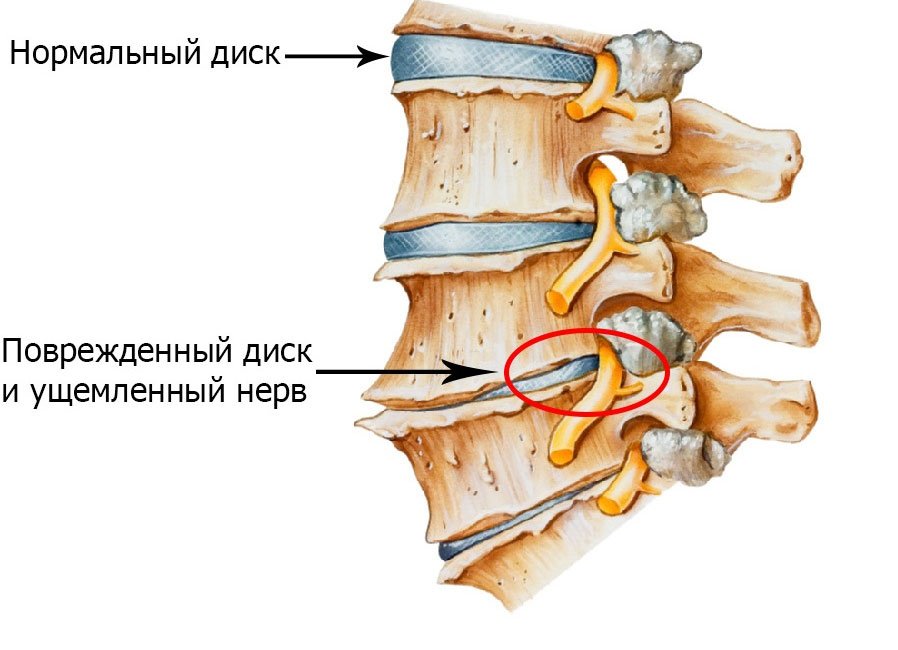
Частой причиной болей в области позвоночника являются дегенеративные заболевания, к которым относится остеохондроз. Патология характеризуется изменениями в межпозвоночных дисках, которые теряют свою эластичность, деформируются и истончаются.
Это приводит к сужению межпозвоночной щели и сдавлению нервных пучков. Начальной диагностикой при клинических проявлениях является рентгенография. Что покажет рентген при остеохондрозе, и на каком этапе развития патологии изменения могут быть визуализированы?
 Остеохондроз
Остеохондроз
Видно ли остеохондрозные изменения на рентгене
Исследование помогает выявлять изменения костной структуры. Мягкотканные элементы не визуализируются или видны только грубые дефекты.
Остеохондроз поражает межпозвоночные диски, которые сами по себе не видны при обычном рентгенологическом исследовании.
 Остеохондроз на рентгене
Остеохондроз на рентгене
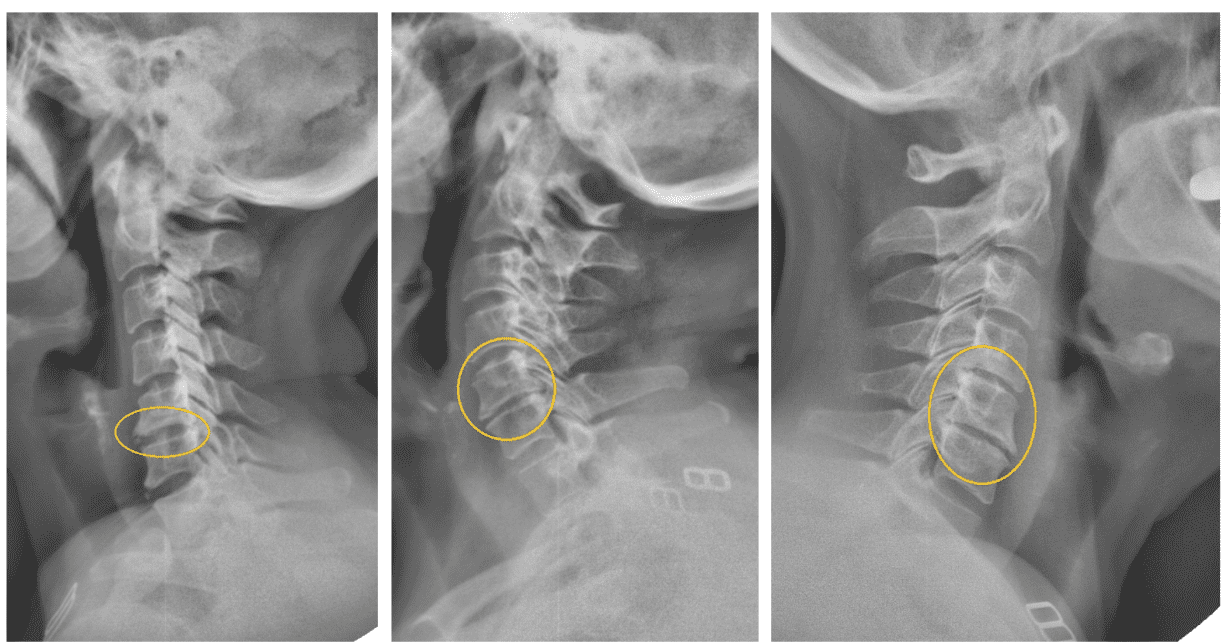
При дегенерации диска происходит его компрессия (эластичная и упругая ткань истончается, теряет свои амортизационные свойства), что на снимке выглядит как сужение межпозвоночной щели. Первый признак появляется только на второй стадии. Первую стадию дегенерации межпозвоночных дисков покажет рентген отдельного отдела позвоночника в функциональных пробах или рентгеноскопия.
Для диагностики проводят несколько снимков в разных положениях, в заключении рентгенолог выявляет нестабильность позвонков:
- позвонки смещаются по отношению друг к другу вперёд или в стороны;
- отклонение оси между двумя позвонками более 2 мм;
- выявляется угловая деформация в области поражённого сегмента позвоночного столба — патологическое искривление оси.
Симптомы на рентгенограмме
На поздних стадиях на обычном снимке выявляются следующие симптомы и признаки:
- сужение щели между позвонками;
- узелки Поммера — множественные выемки с волнистой чёткой границей, свидетельствующие о пролабировании диска в тело позвонка;
- краевые разрастания по углам тел позвонков (остеофиты) в поражённой зоне — присоединение спондилёза из-за трения между позвонками, лишёнными прослойки из диска;
- смещение позвонков или листез;
- ишемические изменения (истончение) мягких тканей;
- нестабильность позвоночного столба.
 Узлы Поммера
Узлы Поммера
Сравнение с другими диагностическими методами
Первую стадию остеохондроза можно выявить современными диагностическими методами: магнитно-резонансной томографией или компьютерной томографией с контрастированием.
В сравнении с обычной рентгенографией такие методы помогают визуализировать мягкотканные образования, к которым относится и межпозвоночный диск, благодаря чему показывают патологию даже на первой стадии развития. Они позволяют подтвердить осложнения и спрогнозировать тактику лечения.
Благодаря аксиальным срезам при КТ и МРТ выявляются сужения позвоночного канала, повреждения сосудисто-нервного пучка. Выявляются грыжи межпозвоночных дисков, их точная локализация и величина. Точность исследований позволяют нейрохирургу определить метод коррекции патологии.

Самый безопасный метод диагностики

Показания и противопоказания к рентгенограмме
Показаниями к проведению исследования, с целью выявить остеохондроз на рентгене, являются:
- боли в области поясницы, спины, шейного отдела позвоночника;
- ограничение подвижности в различных отделах позвоночного столба;
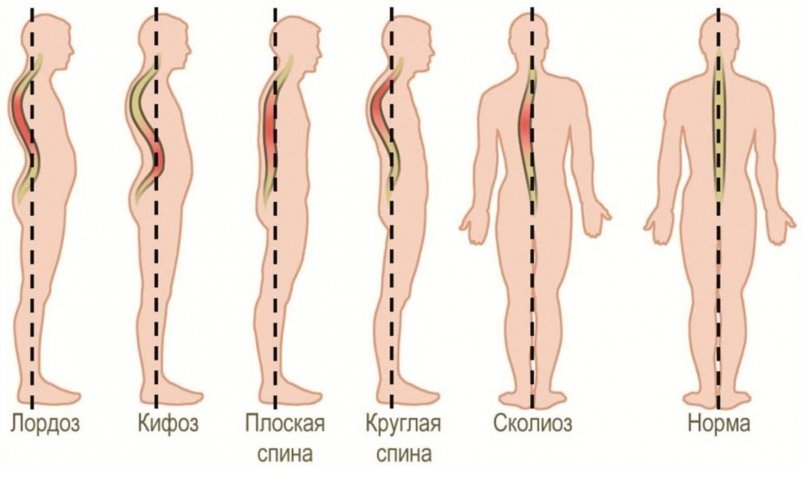
- нарушение осанки: сколиозы, кифозы, патологические лордозы;
- проявления радикулопатии (поражение пояснично-крестцового отдела), межрёберной невралгии (повреждение грудного сегмента), плексопатии (повреждение шейного отдела);
- при шейном остеохондрозе выраженные головные боли, головокружения, потемнения в глазах, шум в ушах;
- трофические нарушения при атрофии нервных корешков (нарушения кожной чувствительности, формирование мышечных атрофий, образование кожных язв).
Проявления остеохондроза могут быть уже в подростковом возрасте. Пик заболеваемости приходится на женский пол 35-40 лет, когда дегенеративные изменения провоцируются гормональными перестройками. С возрастом развитие патологии учащается в связи с меньшим поступлением полезных веществ, вымыванием кальция. Регенераторные механизмы истощаются, разрушение дисков происходит быстрее.
Противопоказания к рентгенографии общие для всех видов исследования. Обследование категорически запрещено беременным, ограничено исследование у детей, лактирующих женщин. Это связано с ионизирующим воздействием рентгеновских лучей.
Что надо обследовать
Для выявления остеохондроза требуется проводить рентгенодиагностику отдела, где, вероятнее всего, локализовано повреждение. Остеохондроз показывает рентген:
- шейного отдела с функциональными пробами;
- грудных позвонков;
- поясничного отдела в функциональных пробах.
Рентгенографию крестца не проводят, так как в этом отделе анатомически нет межпозвоночных дисков, снимок малоинформативен для диагностики дегенеративной патологии межпозвоночных дисков.
Комплексное лечение остеохондроза
Для эффективной терапии остеохондроза необходим комплексный подход, включающий:
- Диетотерапию. Правильное питание с адекватным водным режимом замедляет дегенеративные процессы. Для дисков полезны продукты, содержащие желатин: заливная рыба, холодец, желе.
- Медикаментозное лечение. Основные группы препаратов необходимые для купирования приступов радикулонейропатии на фоне остеохондрозных изменений — противовоспалительные средства стероидного и нестероидного ряда. Для снижения мышечного спазма используют миорелаксанты. Они помогают снизить воспаление и отёчность вокруг нервных корешков, снизить боль. Затем проводят курс восстановительного лечения при помощи препаратов — хондропротекторов, содержащих гиалуроновую кислоту, хондроитинсульфат и глюкозамин. Для укрепления костных структур и профилактики дегенерации и костных структур применяют препараты кальция.
- Лечебную физкультуру. Необходима для нормализации двигательной активности, а также массы тела, так как ожирение способствует усилению нагрузки на межпозвоночные диски и ускорению их разрушения. Физкультура помогает нормализовать кровообращение в поражённом участке и укрепить мышечный корсет.
- Физиотерапевтическое лечение. С помощью электролечения, ультразвука, магнитотерапии, иглорефлексотерапии и других методов можно снизить дозы лекарственных препаратов, ввести лекарственные средства местно.
- Массаж. Проводится в восстановительный период для усиления кровообращения и активации регенераторных процессов.

Остеохондроз — распространённое заболевание, которое поражает межпозвоночные диски. Первичной диагностикой патологии является рентгенография участка.
К сожалению, метод малоинформативен и способен визуализировать патологию при функциональной диагностике только на второй стадии. Затем требуется уточнение при помощи современных томографических исследований.
Видео
Источник
,
- 5
- 4
- 3
- 2
- 1
(2 голоса, в среднем: 4.5 из 5)
Фотоподборка которая демонстрирует наглядно различные стадии заболевания поясничного остеохондроза.
Дегенеративные изменения при поясничном остеохондрозе
Дегенеративно-дистрофические изменения в позвоночнике существенно снижают качество жизни. Происходят изменения в межпозвонковых дисках, в телах позвонков и связочном аппарате. Всего в позвоночном отделе 5 позвонков и в каждом из них остеохондроз имеет излюбленное место и характерную симптоматику.
На поясничный отдел приходится максимальная нагрузка, именно на нем сказываются все рывки, неправильное положение тела, лишний вес. Остеохондроз в пояснице проявляется после 30, значительно снижая трудоспособность и подвижность. Болеют чаще – мужчины.
Самые первые изменения начинаются в межпозвоночном диске изменяя его амортизационные свойства и постепенно остеохондроз захватывает все структуры в пояснице.

Причины поясничного остеохондроза
Причинам поясничного остеохондроза в любом возрасте (но чаще после 30-40 лет) могут стать постоянное напряжение мышц или наоборот, слабость мышечного корсета. При этом вся нагрузка тела приходится на поясничный отдел, позвонки чрезмерно давят на межпозвоночные диски, что приводит к их деформации.
Неправильная принужденная поза тоже может привести к изменениям, в этом случае деформируется только часть позвонка, на которую приходится максимальная нагрузка. Поэтому правильная осанка очень важна в любом возрасте.
Наследственность тоже играет не последнюю роль, существует теория о предрасположенности к дегенеративным изменениям хряща. Иногда происходит повреждение межпозвоночного диска собственными антителами, происходит нарушение его питания с последующей деформацией.
Любая из причин в какой-то мере объясняет появление у человека остеохондроза в поясничном отделе. Зная их и факторы, запускающие этот процесс, можно значительно отсрочит появления патологии.

Симптомы поясничного остеохондроза
Первый симптом, указывающий на остеохондроз в поясничном отделе – это боль. Вначале при сильных нагрузках и исчезает при отдыхе, позже беспокоит при длительной ходьбе. Боль может быть различная, ноющая, стреляющая, постоянная, и в любом случае на нее нужно обратить внимание.
Чем меньше расстояние между позвонками, тем быстрее начнется разрушение межпозвоночного диска, появляются симптомы жара или, наоборот, холода. Боль становится сильной, человек чувствует «мурашки», а сдавливание нервных корешков и сосудов указывает на то, что пульпозное ядро выдавливается в сторону.
Чем ниже находится дегенеративно-дистрофический процесс, тем ниже к стопе будут проявляться характерные признаки:
- Снижение объема движений.
- «Мурашки», «покалывания».
- Боль и вибрационная чувствительность тканей.
Когда в патологический процесс вовлекаются корешки «конского хвоста», то боль становится более интенсивной, начинаются проблемы с мочеиспусканием и дефекацией, эректильной функцией у мужчин и либидо у женщин.
На последней стадии боль уже постоянная, наблюдается атрофия мышц нижних конечностей, иногда паралич ног.

Протрузии при поясничном остеохондрозе
Протрузии в поясничной области диагностируются чаще всего и именно они, по утверждению специалистов, являются основной причиной появления боли. Все дело в том, что центр тяжести человеческого тела приходится на поясничную область, на нее идет основная часть нагрузок и максимальная амплитуда движений. Поэтому протрузии часто сосредоточены именно в этом отделе.
Дегенеративно-дистрофические процессы начинают развиваться раньше из-за нагрузки и на фоне возрастных изменений.
Протрузии развиваются при длительном воздействии на позвоночник неблагоприятных факторов. Если фиброзное кольцо, удерживающее межпозвоночный диск в анатомических рамках, лопается и студенистое ядро начинает выпячиваться наружу. Образуется межпозвоночная грыжа.
Протрузия же появляется при аналогичном процессе, но только ей не способствует разрыв фиброзного кольца, студенистое ядро просто его растягивает и образует выпячивание. Вследствие этого появляются симптомы: скованность в пояснице, боль, пояснично-крестцовый радикулит прочее. Это требует консервативного лечения, в запущенных случаях – оперативного вмешательства.

Боли при поясничном остеохондрозе
Боли в поясничном отделе при остеохондрозе появляются из-за раздражения (сдавливания) нервных окончаний, проходящих между позвонками от спинного мозга, образуя периферическую нервную систему. Она отвечает за сенсорную и двигательную активность, терморегуляцию, мышечный тонус и координацию движений.
При остеохондрозе происходит сдавливание нервных окончаний фрагментами позвонков, межпозвоночными дисками, костными наростами. Именно поэтому человек начинает чувствовать боль.
В качестве механизма развития боли можно отметить:
- Деформацию межпозвоночных дисков.
- Наличие протрузий.
- Образование остеофитов.
- Сдавливание сосудов и нервов.
Болевой синдром может развиться по разным причинам, именно поэтому важно своевременно посетить специалиста и пройти обследование. Оно даст полноту картины заболевания и позволит назначить правильное лечение.

Характер боли и лечение
При наличии подтвержденного диагноза «поясничный остеохондроз» человек жалуется на постоянные боли в области поясницы, парестезии, ломоту в суставах. При длительно протекающей патологии появляются серьезные изменения в нервных корешках, что приводит к скованности движений, атрофии мышц и сухожилий.
При остеохондрозе поясничного отдела выделяют боли следующего характера:
- Иррадирующая в ноги и органы малого таза.
- Прострелы в пояснице.
- Корешковый синдром (радикулярная боль).
Часто боль внизу живота указывает на деформацию межпозвоночных дисков. Лечение болевого синдрома проходит длительно и упорно. Неправильно ее купировать только сильнодействующими препаратами. Важно максимально сохранить структуру межпозвоночных дисков и позвонков, а при неэффективности консервативного лечения рассматривается целесообразность операции.


Источник
