Операция на позвоночнике кровопотеря
Осложнения после операции на позвоночнике могут возникать из-за наличия у пациента тяжелых сопутствующих заболеваний, нарушений свертываемости крови, ошибок медперсонала при подготовке и выполнении хирургических вмешательств. Причиной могут быть выраженные патологические изменения позвоночного столба или индивидуальные особенности его строения, мешающие хирургу качественно выполнить необходимые манипуляции.
Операционные шрамы через 3 месяца после операции.
Операции чаще всего делают людям с остеохондрозом и его осложнениями (грыжами межпозвонковых дисков, стенозом позвоночного столба, деформацией или нестабильностью отдельных отделов позвоночника). Показаниями также могут быть тяжелые травмы, сколиоз, радикулит, спондилоартроз и т.д.
Общие осложнения
Возникают вне зависимости от вида хирургического вмешательства. Возникают после дискэктомии, ламинэктомии, спондилодеза, протезирования межпозвонковых дисков, хирургического лечения сколиоза и врожденных дефектов строения позвоночного столба. Такие осложнения развиваются после операций на шейном, поясничном, крестцовом отделах позвоночника.
Последствия анестезии(наркоза)
Возникают довольно редко. Могут быть вызваны вредным воздействием средств для наркоза, недостаточным опытом или ошибками анестезиолога, неадекватной оценкой состояния или некачественной предоперационной подготовкой пациента.
Возможные осложнения наркоза:
- механическая асфиксия;
- аспирационный синдром;
- нарушения сердечного ритма;
- острая сердечная недостаточность;
- психозы, бред, галлюцинации;
- рвота или регургитация;
- динамическая кишечная непроходимость.
Чтобы избежать нежелательных последствий анестезии, перед операцией человеку необходимо пройти полноценное обследование. Обо всех выявленных заболеваниях нужно обязательно сообщить анестезиологу. При подготовке к наркозу врач должен учесть возможные риски, выбрать подходящие препараты, адекватно рассчитать их дозировку.
Любопытно! При выходе из наркоза у многих пациентов появляется тошнота и рвота. Они легко купируются 1-2 таблетками или уколом.
После интубации практически всех больных беспокоит першение в горле. Неприятный симптом исчезает спустя несколько дней.
Тромбоэмболические осложнения
Тромбоз глубоких вен нижних конечностей и ТЭЛА могут возникать при многих хирургических вмешательствах. Их появления можно избежать с помощью медикаментозной профилактики и ранней мобилизации пациента. Поэтому всем больным перед операцией обязательно назначают кроворазжижающие средства.
Тромбоз нижних конечностей.
При развитии тромбоэмболических осложнений пациентам надевают компрессионные чулки и повышают дозу антикоагулянтов. Лечение проводят под контролем состояния свертывающей системы крови.
Инфекционные осложнения
Развиваются примерно у 1% больных. Послеоперационные инфекции могут быть поверхностными или глубокими. В первом случае воспаляется только кожа в области разреза, во втором – воспаление распространяется на глубокие ткани, область вокруг спинного мозга, позвонки.
Признаки инфекционных осложнений:
- покраснение и отек в области послеоперационной раны;
- неприятный запах от дренажа;
- гнойные выделения с раны;
- усиливающаяся боль в спине;
- повышение температуры и появление мелкой дрожи.
Гнойное воспаление операционной зоны.
Поверхностные инфекции хорошо поддаются лечению. Обычно врачам достаточно удалить инфицированные швы и назначить антибиотики. При глубоких инфекциях больным требуются повторные операции. Инфекционные осложнения после операции на позвоночнике с применением металлоконструкций могут привести к удалению имплантированных винтов или пластин.
Проблемы с легкими
Нарушение функций дыхательной системы возникает в случае интубации пациента. Причиной может быть воздействие медикаментозных препаратов, механическое повреждение дыхательных путей, аспирация желудочного содержимого или занесение инфекции с интубационной трубкой. Длительный постельный режим нередко приводит к развитию застойной пневмонии.
В послеоперационном периоде медперсонал следит за тем, чтобы пациент глубоко дышал и выполнял кашлевые движения. В профилактических целях больному разрешают как можно раньше садиться и вставать с постели. Если развития пневмонии избежать не удалось – ее лечат с помощью антибиотиков и постурального дренажа.
Кровотечения
Вероятность спонтанного кровотечения особенно высока при операциях с передним или боковым доступом. При их выполнении врачи вынуждены вскрывать брюшную полость или «пробираться» к позвоночнику через клетчаточные пространства шеи. Во время сложных манипуляций даже самый опытный специалист может повредить крупный сосуд или нерв.
Боковой доступ.
Чтобы облегчить доступ к операционному полю, врачи тщательно следят за правильностью укладки пациента. С целью уменьшения кровопотери они используют контролируемую гипотензию. Параллельно с этим медики внимательно следят за тем, чтобы у больного не возникли ишемические повреждения спинного мозга, сетчатки, нервных сплетений, нервов нижней конечности.
Интраоперационные кровотечения менее опасны тех, которые возникают в послеоперационном периоде. Первые останавливают еще в ходе хирургического вмешательства. При вторых пациентам требуется экстренная повторная операция.
Повреждения мозговой оболочки, спинного мозга, нервных корешков
Во время выполнения манипуляций хирург может повредить твердую оболочку, которая окружает спинной мозг. Подобное случается во время 1-3% операций. Если врач сразу же заметил и ликвидировал проблему – человеку можно не беспокоиться. В противном случае у больного могут возникнуть серьезные осложнения.
Последствия утечки спинномозговой жидкости:
- сильные головные боли;
- менингит;
- энцефалит;
- миелит.
Если нарушение целостности мозговой оболочки выявляют в послеоперационном периоде – человека оперируют еще раз.
В редких случаях у пациентов может страдать спинной мозг или выходящие из него нервные корешки. Их повреждение обычно приводит к локальным парезами или параличам. К сожалению, подобные неврологические расстройства плохо поддаются лечению.
Переходный болевой синдром
Характеризуется болью в позвоночно-двигательных сегментах, расположенных рядом с прооперированной частью позвоночника. Неприятные ощущения возникают из-за чрезмерной нагрузки на данный отдел позвоночного столба. Патология чаще встречается среди пациентов, которым делали спондилодез. После операции по удалению грыжи позвоночника данное осложнение развивается крайне редко.
Фиксация поясничного отдела.
Облегчить боли в спине после операции вы можете с помощью лекарственных препаратов, физиопроцедур, специальных упражнений. Обратитесь к лечащему врачу чтобы тот подобрал вам оптимальную схему лечения.
Осложнения в шейном отделе
Операции на шейном отделе позвоночника могут осложняться повреждением нервов, сосудов, мышц или шейных органов. В послеоперационном периоде у некоторых пациентов могут смещаться установленные металлоконструкции.
Таблица 1. Осложнения при разных доступах к позвоночнику.
| Передняя хирургическая экспозиция | |
| Повреждения поворотных гортанных, верхних ларингеальных или гипоглоссальных нервов. | Поворотный гортанный нерв может повреждаться вследствие сдавления эндотрахеальной трубкой или из-за его чрезмерного растяжения во время операции. Патология развивается у 0,07-0,15% больных и приводит к временному или стойкому параличу голосовых связок.Верхний ларингеальный нерв (С3-С4) страдает при переднем доступе к верхней части шейного отдела позвоночника. При его повреждении пациенты жалуются на проблемы со взятием высоких нот при пении.Гипоглоссальный нерв травмируется в 8,6% случаев при доступе к позвоночнику (С2-С4) через передний треугольник шеи. Его повреждение приводит к дисфагии и дизартрии. |
| Повреждение пищевода | У 9,5% пациентов появляется дисфагия. В большинстве случаев она проходящая и вскоре исчезает без каких-либо последствий.Перфорация пищевода возникает всего в 0,2-1,15% случаев. Ее причиной могут быть интраоперационные повреждения, инфекционные осложнения, смещение установленных металлоконструкций и т.д. Перфорацию лечат хирургическим путем. |
| Повреждение трахеи | Может быть вызвано травмой во время интубации или прямой хирургической травмой. Повреждение трахеи очень опасно, поскольку может осложниться пролапсом пищевода, медиастенитом, сепсисом, пневмотораксом, стенозом трахеи или трахео-пищеводной фистулой. Патологию также лечат хирургически. |
| Повреждения сосудов шеи | При выполнении манипуляций на уровне С3-С7 хирург рискует задеть позвоночную артерию. Частота интраоперационных повреждений сосуда составляет 0,3-0,5%. Из-за неправильной хирургической диссекции или чрезмерной тракции у пациента могут пострадать сонные артерии. При повреждении сосудов хирург сразу же восстанавливает их целостность. |
| Задняя хирургическая экспозиция | |
| Дисфункция спинномозгового корешка С5 | Обусловлена его анатомическими особенностями и возникает вследствие чрезмерных тракций в ходе хирургического вмешательства. Обычно проявляется в послеоперационном периоде и исчезает на протяжении 20 дней.В целях профилактики данного осложнения врачи могут выполнять фораминотомию – увеличение размера межпозвонкового отверстия на уровне С5. |
| Постламинэктомический кифоз | Частота кифотических деформаций после многоуровневой ламинэктомии составляет 20%. Примечательно, что послеоперационный кифоз чаще встречается у молодых пациентов. Он развивается постепенно, приводя к мышечному перенапряжению и хронической боли в шее. Специфической профилактики и лечения патологии не существует. |
Осложнения после операций по удалению грыжи поясничного отдела
В 15-20% случаев хирургические вмешательства на пояснице безуспешны и не улучшают самочувствие больного. Основная причина этого – слишком тяжелое состояние пациента. К неудачному исходу лечения приводит поздняя диагностика, низкая квалификация оперирующего хирурга, плохая материально-техническая оснащенность больницы или использование низкокачественных фиксирующих конструкций.
Во время хирургический манипуляций иногда случаются повреждения аорты, идущих к ногам крупных сосудов, спинного мозга, спинномозговых корешков, нервов пояснично-крестцового сплетения. Все это приводит к развитию опасных осложнений (внутреннее кровотечение, дисфункция тазовых органов, нарушение сексуальных функций и т.д.).
Британская ассоциация хирургов-вертебрологов (The British Association of Spine Surgeons, BASS) подсчитала частоту летальных исходов при операциях на поясничном отделе позвоночника. При лечении спинального стеноза смертность составляет 0,003%, спондилолистеза – 0, 0014%.
Замена межпозвонковых дисков и установка фиксирующих приспособлений при спондилодезе может приводить к массе осложнений. Наиболее частые из них – переломы или несращения позвонков, формирование ложных суставов, смещение винтов, пластин или стержней. Во всех этих случаях пациенту требуется повторное хирургическое вмешательство.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Лебедева М.Н.
1
Агеенко А.М.
1
Иванова А.А.
1
Голиков Р.И.
1
1 ФГБУ «НИИТО им. Я Л. Цивьяна» Минздрава России
Целью исследования явилось изучение эффективности кровесберегающих технологий у 76 больных с дегенеративными заболеваниями позвоночника и у 100 сколиозом при выполнении декомпрессивно-стабилизирующих и корригирующих операций на позвоночнике. Показано, что введение транексамовой кислоты в дозе 10 мг/кг за 30 минут до операции в сочетании с инфильтрацией области хирургического вмешательства наропином с адреналином позволяет уменьшить объем интраоперационной кровопотери на 39 %. Введение транексамовой кислоты в условиях полной декомпрессии передней брюшной стенки позволяет минимизировать выраженность венозного кровотечения и уменьшить объем кровопотери на 45,3 %.
хирургия позвоночника
кровопотеря
транексамовая кислота
кровесбережение
1. Крутько А.В. Результаты декомпрессивно-стабилизирующих операций из унилатерального доступа при стенозе позвоночного канала на поясничном уровне // Вопросы нейрохирургии им. Н.Н. Бурденко. – 2012. – № 2. – С. 33 – 41.
2. Лебедева М.Н., Иванова А.А., Лукьянов Д.С., Новиков В.В., Васюра А.С. Профилактика повышения внутрибрюшного давления как значимый фактор уменьшения интраоперационной кровопотери в хирургии сколиоза // Хирургия позвоночника. – 2014. – № 1. – С. 94–99.
3. Лебедева М.Н., Агеенко А.М., Новиков В.В., Иванова А.А., Васюра А.С., Михайловский М.В., Шевченко В.П., Иванова Е.Ю. Ретроспективный анализ интраоперационной кровопотери в хирургии идиопатического сколиоза // Хирургия позвоночника. – 2012. – № 2. – С. 70–78.
4. Луцик А.А., Епифанцев А.Г., Крутько А.В. Дорсальные и вентральные декомпрессивно-стабилизирующие операции при одноуровневом комбинированном латеральном стенозе поясничного отдела позвоночника // Хирургия позвоночника. – 2012. –№ 1. – С. 54 – 61.
5. Михайловский М.В., Фомичев Н.Г. Хирургия деформаций позвоночника. – Новосибирск, 2002. – 430 с.
6. Butler E.K., Polly D.W., Garber T. et al. Tranexamic acid administration in AIS surgery reduces % total blood volume loss // IMAST 2015. 22-nd International Meeting on Advanced Spine Techniques. – Malaysia., 2015. – P. 102-103.
7. Schubert A. Positioning Injuries in Anesthesia: An Update // Advances in Anesthesia 26 (2008). – P. 31–65.
8. Mahdy A. M., Webster N. R. Perioperative systemic haemostatic agents // British J. Anaesthesia. 2004. 93 (6): P 842–858.
9. Park C.K. The effect of patient positioning on intraabdominal pressure and blood losse in spinal surgery // Anaesth. Analg. – 2000. – V.91– P. 552 – 557.
10. Xie J., Lenke L.G., Li T. et al. Preliminary investigation of high-dose tranexamic acid for controlling intraoperative blood loss in patients undergoing spine correction surgery // Spine J. – 2015. – Vol 15. – №4. – P. 647-654.
Хирургические вмешательства на позвоночнике являются одной из самых сложных областей хирургии. Декомпрессивно-стабилизирующие и корригирующие операции по поводу дегенеративных заболеваний позвоночника и сколиотических деформаций позвоночника сопряжены с применением сложных хирургических технологий [4, 5].
Особенностями хирургического лечения дегенеративных заболеваний поясничного отдела позвоночника являются: нефизиологичное интраоперационное положение тела пациента (prone position), повышенное внутрибрюшное давление, длительность хирургического вмешательства, вероятность развития значительной кровопотери [1]. Значительное число пациентов с дегенеративными поражениями позвоночника имеют избыточную массу тела. При выраженном ожирении использование специализированных рамочных устройств, с целью декомпрессии передней брюшной стенки, лишь частично решает проблему профилактики повышения внутрибрюшного давления [7]. Но даже при отсутствии повышенного внутрибрюшного давления часто наблюдается расширение вен эпидурального пространства, что обусловлено компрессией сосудисто-нервных структур межпозвонковым диском или остеофитами. Доступ к корешкам спинного мозга у таких пациентов также затруднен из-за выраженной подкожной жировой клетчатки, что вызывает ограниченность визуализации раны. Использование операционного микроскопа улучшает визуализацию, но такими устройствами оснащены далеко не все стационары. Установка транспедикулярной фиксации в сочетании с декомпрессией нервных структур, особенно на нескольких уровнях, длится несколько часов, что увеличивает объем интраоперационной кровопотери в условиях вакуумной аспирации раневого содержимого.
Известно, что кровопотеря является неизбежным отрицательным явлением и при хирургической коррекции сколиотических деформаций позвоночника [3]. Основными причинами кровопотери при выполнении подобных операций являются: объем вынужденно травмируемых тканей, длительность операции, нарушение целостности губчатой костной ткани, постурально обусловленное увеличение давления в сосудах нижней полой вены. После отделения мышечных массивов от задних структур позвоночника формируется обширное ложе, образованное отслоенными паравертебральными мышцами и задними элементами позвонков, а следствием декортикации задних элементов позвоночника является продолжающееся венозное кровотечение, которое носит диффузный характер. Преимущественно венозный характер кровотечения обусловлен особенностями венозной системы позвоночника. При сдавлении или окклюзии нижней полой вены в окольное кровообращение включается вертебральная система, являющаяся одним из путей оттока крови к правому сердцу. Исследованиями установлено, что давление в нижней полой вене начинает повышаться уже на этапе укладки больного в необходимое операционное положение (на живот), сохраняется постоянно повышенным, достигая максимума на этапах скелетирования задних структур позвоночника и манипуляциях на телах позвонков [9]. Для реализации ограничения давления на переднюю брюшную стенку предложены различные укладки больного на операционном столе. Однако большинство исследователей конкретных данных об эффективности их применения, как значимого фактора снижения интраоперационной кровопотери, не приводят. А утверждение о значимости реализации приемов декомпрессии передней брюшной стенки при выполнении вертебрологических операций рассматривается как аксиома. Таким образом, проблема снижения интраоперационной кровопотери в хирургии позвоночника на современном этапе остается весьма актуальной.
Цель исследования: 1. Оценить эффективность применения транексамовой кислоты при хирургических операциях на позвоночнике. 2. Провести количественную оценку объемов интраоперационной кровопотери в условиях prone position с обеспечением полной декомпрессии передней брюшной стенки.
Материалы и методы исследования
Проведен анализ историй болезни 343 пациентов, оперированных в отделении нейрохирургии № 2 и отделении детской ортопедии №1 Новосибирского «НИИТО им. Я.Л. Цивьяна» Минзрава РФ. Собрана информация, включающая: возраст больных, данные периоперационного клинико-биохимического исследования, объем выполненного хирургического вмешательства, протяженность зоны дорсального спондилодеза, продолжительность операции и тип использованного хирургического инструментария, объем интраоперационной кровопотери, метод анестезиологического обеспечения.
В зависимости от объема выполненной операции больные были разделены на две группы, в каждой группе выделены 3 подгруппы: в подгруппе А больным не применялось никаких кровесберегающих методов, в подгруппе В вводилась транексамовая кислота (ТК), в подгруппе С больным I группы вводилась ТК и проводилась инфильтрационная анестезия мягких тканей наропином с адреналином. В группе II большая протяженность хирургического доступа не позволяла использовать инфильтрационную анестезию с вазоконстрикторами, в подгруппу С этой группы вошли наблюдения, когда использовалась ТК и обеспечивалась полная декомпрессия передней брюшной стенки.
I группа – 183 больных, которым выполнялась транспедикулярная фиксация с декомпрессией в объеме ляминэктомии на одном или нескольких поясничных уровнях (подгруппа А – 107 больных, подгруппа В – 34 больных, подгруппа С – 42 больных).
II группа – 160 больных, которым выполнялась коррекция сколиотической деформации гибридным инструментарием с транспедикулярной фиксацией (подгруппа А – 60 больных, подгруппа В – 40 больных, подгруппа С – 60 больных).
Средний возраст больных в группах составил: 45±7 лет (I), 18,6±7 лет (II).
Кровопотеря оценивалась гравиметрическим методом и регистрацией объема крови в хирургическом аспираторе. Обязательным условием для всех оперируемых являлась разгрузка передней брюшной стенки. Все пациенты с дегенеративными заболеваниями позвоночника укладывались на специальную рентген-негативную подставку, позволяющую избежать значительного давления на переднюю брюшную стенку (рис. 1).
Для максимально полного снижения внутрибрюшного давления в группе II использовался специализированный модульный стол для спинальной хирургии с обеспечением полной декомпрессии передней брюшной стенки (рис. 2).
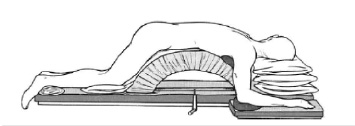
Рис. 1 Схема укладки пациента при хирургическом вмешательстве в группе I

Рис. 2. Операционное положение пациента в группе II
Больные оперированы в условиях двух вариантов общей анестезии: тотальная внутривенная анестезия на основе пропофола и ингаляционная анестезия севофлураном.
176 больным с целью оценки влияния ТК на интраоперационную кровопотерю за 30 мин до разреза вводили ТК в дозе 10 мг/кг. С целью проведения инфильтративной анестезии области предстоящего хирургического вмешательства в 42 случаях использовался 0,25 % раствор наропина с добавлением адреналина 1:200 000. Доза наропина составляла 200 мг.
Принципы инфузионно-трансфузионной терапии у всех больных были схожи. Инфузионная терапия была направлена на поддержание адекватной волемии, компенсацию интраоперационной кровопотери. Показания к проведению гемотрансфузии определялись согласно приказу МЗ РФ № 363: потеря 25-30 % объема циркулирующей крови, снижение уровня гемоглобина ниже 70-80 г/л, гематокрита ниже 25 %.
Полученные данные обработаны и проанализированы в программе Microsoft Excell. Сравнение средних проводили по двустороннему t-критерию с учетом однородности дисперсий, которые оценивали по двустороннему F-критерию. Достоверным принимался уровень значимости α≤0,05. Данные представлены как среднее значение ± стандартное отклонение среднего (M±SM).
Результаты исследования и их обсуждение
Сведения о длительности хирургического вмешательства и объеме зарегистрированной интраоперационной кровопотери в исследованных группах представлены в таблице.
Распределение больных в группах по продолжительности операции и объему интраоперационной кровопотери
Показатель | I группа (n=183) | II группа (n=183) | ||||
А | В | С | А | В | С | |
Время операции, мин | 217±54 | 173±44 | 177±39 | 187±54 | 193±44 | 169±30 |
Кровопотеря, мл | 1642±540 | 1112±389* | 1002±156* | 1087± 200 | 750±100* | 595±208* |
* – достоверность различий внутри групп (α≤0,05).
Из представленных данных видно, что продолжительность хирургического вмешательства в группах достоверных отличий не имела. В обеих группах операции сопровождались кровопотерей, требующей в ряде случаев коррекции. Применение инфузии ТК до начала хирургического вмешательства в обеих группах сопровождалось статистически значимым уменьшением объема кровопотери. Причиной такого влияния безусловно являлся эффект торможения ТК фибринолитической активности, так как известно, что ТК, являясь ингибитором фибринолиза, способствует формированию полноценного стабильного сгустка крови. Аналогичные сведения об эффективности применения ТК описаны и другими исследователями [6, 8, 10].
Использование ТК в сочетании с предоперационной инфильтрацией зоны доступа местным анестетиком с добавлением адреналина было более эффективным и статистически значимым приемом у больных I группы и позволило уменьшить объем кровопотери на 39 %, что являлось следствием минимизации кровотечения на этапе хирургического доступа и основного этапа операции в связи с вазоконстрикторным эффектом адреналина.
Ранее проведенными нами исследованиями было установлено, что профилактика повышения внутрибрюшного давления является значимым фактором, снижающим существующие риски развития массивной кровопотери при хирургической коррекции сколиоза [2]. Выполненное исследование продемонстрировало, что введение ТК в сочетании с интраоперационной укладкой пациента в prone position с обеспечением полной декомпрессии передней брюшной стенки позволило еще более значимо минимизировать выраженность интраоперационного венозного кровотечения и уменьшить объем кровопотери на 45,3 %, о чем свидетельствуют показатели средних значений величины зарегистрированной интраоперационной кровопотери.
Выводы
Использование ТК в сочетании с инфильтрацией области хирургического вмешательства наропином с адреналином является эффективным технологическим приемом для уменьшения интраоперационной кровопотери при проведении продолжительных расширенных хирургических вмешательствах на позвоночнике.
Использование интраоперационной укладки пациента в prone position с возможностью обеспечения полной декомпрессии передней брюшной стенки позволяет наиболее значимо минимизировать выраженность интраоперационного венозного кровотечения.
Библиографическая ссылка
Лебедева М.Н., Агеенко А.М., Иванова А.А., Голиков Р.И. ПУТИ УМЕНЬШЕНИЯ КРОВОПОТЕРИ В ХИРУРГИИ ПОЗВОНОЧНИКА // Международный журнал прикладных и фундаментальных исследований. – 2015. – № 11-5. – С. 655-658;
URL: https://applied-research.ru/ru/article/view?id=7856 (дата обращения: 23.02.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
