Операция лазером на позвоночник последствия
Постоянное развитие технологий в медицине коснулось и оперативного вмешательства при грыжах межпозвонковых дисков. Основные приоритеты развития – это малоинвазивность и быстрота возвращения пациента к активной жизни. Постепенно отходят в прошлое дискэктомия открытым доступом, травматичные операции, связанные с удалением дужек позвонков, например, ламинэктомия. Им на смену пришло следующее поколение операций: микродискэктомия, которая проводится с помощью операционного микроскопа с минимальным разрезом.
МРТ, грыжа.
Но есть и методы оперативного лечения, которые позволяют обойтись вообще без разрезов. Это эндоскопическая дискэктомия, микроэндоскопическое вмешательство, а также лечение грыжи позвоночника лазером. О чём идёт речь? В чём состоит смысл этого метода, каковы его преимущества и недостатки? Кому он показан и противопоказан, как готовиться к процедуре, и как проводится лечение грыжи диска лазером?
Суть методики
Нужно помнить, что лазеротерапия с целью воздействия на грыжу на самом деле является частью малоинвазивной хирургии. И те, кто думают, что, применяя этот вид лечения, можно вообще обойтись без операции, неправы. Как можно говорить о консервативном способе лечения, когда межпозвонковая грыжа или ее фрагменты превращаются в пар, и этот пар под высоким давлением выводится наружу?
Выпаривание грыжи – настоящее оперативное вмешательство. Но лазерные способы деструкции грыж дисков или изменения их структуры не требуют основных атрибутов обычных операций, и протекают без разрезов, без кровопотери и боли, и поэтому не требуют введения эндотрахеального или внутривенного наркоза. Вполне достаточно местного обезболивания.
Далее будет рассмотрено лечение межпозвонковой грыжи с помощью лазерного излучения подробно. Но вначале следует выяснить, какие у этого метода есть преимущества и недостатки.
Видео процедуры
Достоинства лазерного воздействия
У этой методики большое количество преимуществ, но все они будут актуальны, если у пациента дефект диска небольшой и «свежий». Каковы эти достоинства?
Следующие показатели и аргументы делают лазерные методы влияния на патологически измененный диск одними из лучших в наше время:
- средняя продолжительность вмешательства не превышает 45 минут, это позволяет госпитализировать пациента всего лишь на два или три дня, и на следующий день после процедуры выписать;
- методики имеют очень низкое количество осложнений, менее 0,1%;
- при проведении лазерных вмешательств невозможно случайно повредить корешки и другие структуры. Пациент находится под местной анестезией и всегда может сказать врачу о неприятных ощущениях, например о том, что возникло чувство «ползания мурашек» в ноге, или подергивание мышц. Этот контакт позволяет сразу же нейрохирургу принять меры;
- лазерные методы не оставляют рубцов на коже, и нет никакого косметического дефекта;
- поскольку нет никаких разрезов, и манипуляций с позвонками, то нет риска развития нестабильности, как при классической ламинэктомии;
- с другой стороны, нет и риска в получении неподвижного блока, как при операциях спондилодеза, который ограничивает подвижность пациента;
- можно применять лазерные методы лечения грыж неоднократно в разных отделах позвоночного столба;
- очень важным является отсутствие общего наркоза. Как следствие, процедура не имеет высокого риска, свойственного обычным операциям у пожилых, а также с наличием сопутствующей патологии;
- лазерное лечение грыж, пожалуй, является самым безопасным методом. При необходимости оно может применяться даже в период беременности и грудного вскармливания, поскольку в кровоток женщины не попадают вещества для наркоза, которые могут неблагоприятно воздействовать на малыша.
Однако у этих методов существуют и определенные недостатки.
Недостатки
Прежде всего, отсутствует большой объём научных данных, который позволяет уверенно говорить об отдаленном периоде, поскольку методика применяется сравнительно недавно. Никто не знает, как повлияет лазерное лечение на структуру диска у пациента через 30, 40, и более лет. Также:
- этот вид лечения не является радикальным. Так, если говорить о протезировании диска, который с большим успехом проводят в странах Западной Европы, например в Чехии, Германии, то можно считать, что человек получает практически новый диск и возврат к свободе движений. После лазерных манипуляций у него остаётся старый диск, и зачастую с измененной структурой;
Протезирование диска.
- следующий недостаток – это появление рецидивов, и иногда возникает необходимость повторного вмешательства. Но почти всегда такие резидуальные явления и необходимость повторного лечения связаны не с неправильной технологией проведения операции, а с несоблюдением правил здорового образа жизни, предписанных врачом;
- иногда, при испарении большого объема диска, может быть слишком быстрый подъём температуры окружающих тканей. Если проводить вмешательство слишком быстро, то они могут быть термически повреждены. Такой ожог может ухудшать течение в периоде заживления, и даже приводить к появлению неприятных ощущений и возникновению болевого синдрома в связи с фиборозированием и спаечным процессом;
- довольно высокая стоимость лечения. Но в условиях Российской Федерации недочетом является тот факт, что пациенты обращаются к нейрохирургам так поздно, что грыжи уже превышают максимально допустимые для лазерной коррекции размеры и структуру, что служит основным противопоказанием к лазерному лечению.
Показания к лазерным методам лечения
В различных статьях, посвящённых лечению осложнений компрессионно-ишемических проявлений остеохондроза, то есть протрузий и грыж, можно прочитать, что показанием к оперативному вмешательству являются:
- устойчивые боли, которые не купируются лекарственными препаратами;
- прогрессирование нарушений чувствительности с расширением зон;
- прогрессирующая слабость в мышцах, их гипотрофия, то есть развитие пареза, например, слабость в стопе, хлопающая или свисающая стопа, необходимость поднимать высоко ногу. В более мягком варианте – это снижение сухожильных рефлексов, ахиллова и коленного, если речь идёт о грыжах пояснично-крестцового отдела позвоночника.
Но все эти показания являются относительными. Лазером можно успешно лечить грыжу в том и только в том случае, если пациент «укладывается» в правило двух шестёрок. То есть:
- грыжа старше 6, максимум 7 месяцев, уже застаревшая, и количество воды в ней уже недостаточное для вапоризации и деструкции с помощью лазера;
- размер её не должен превышать 6 мм.
На практике нейрохирурги в России сталкиваются, как правило, с запущенными ситуации и чаще всего – с застарелыми и множественными, обызвествленными грыжами. В таком случае будут показаны традиционные виды лечения, и из малоинвазивных оперативных вмешательств следует рассматривать микродискэктомию и эндоскопическое удаление грыжи.
Противопоказания
Существует ряд состояний, когда лазерное излучение может принести больше вреда, чем пользы. Противопоказаны лазерные методики лечения грыж дисков в том случае, если:
- в этом сегменте существует аномалия костной структуры позвонков, например, наличие двусторонних грыж Шморля;
- при значительном сужении, или стенозе спинномозгового канала в месте предполагаемого вмешательства;
- по данным рентгеновского исследования, МРТ в межпозвонковом диске есть признаки дисцита, то есть воспаления, а в окружающей костной ткани позвонков имеются признаки спондилита.
Наконец, не используется лазерная технология в случае секвестрированной грыжи. Крайне нежелательно использовать лазерные методы, как уже говорилось выше, при больших размерах грыж, превышающих 6 мм. Конечно, никто не запрещает пациенту настаивать на этом методе лечения, но есть риск неполного удаления грыжи, и особенно в том случае, если пациент старше 50 лет, и у него есть разрывы в фиброзном кольце, то есть имеется высокий риск появления повторных протрузий и грыж в этом сегменте.
Безусловное противопоказание к лечению грыж лазером – это смещение позвонков и их выраженная нестабильность, опухоль в данном сегменте, даже доброкачественная гемангиома. С полным перечнем противопоказаний пациент знакомится на первичном приеме нейрохирурга, когда подбирается вид оперативного лечения. Как следует готовиться к лазерному лечению?
Секвестрированная грыжа на мрт.
Подготовка к процедуре
Прежде всего, стоимость одного койко-дня в странах с высоким уровнем развития медицины довольно высокая, и поэтому все анализы и исследования пациент выполняет амбулаторно. К ним относится выполнение компьютерной и магнитно-резонансной томографии с нужным разрешением, ЭКГ, общий анализ крови и мочи, исследование глюкозы крови, необходимые анализы на ВИЧ и сифилис.
Если нужно, то при наличии сопутствующих хронических заболеваний может потребоваться и разрешение соответствующих специалистов. Затем терапевт, выдает заключение о возможности проведения вмешательства на межпозвонковых дисках (в плане отсутствия противопоказаний).
Пациент приходит в клинику с соответствующим нейрохирургическим отделением, причём за час-полтора до оперативного вмешательства. Затем предстоит приём лечащего нейрохирурга, а также анестезиолога, несмотря на отсутствие общего наркоза. Накануне поступления в клинику пациенту нужно не есть и не пить с вечера, это оправданная мера предупреждения. Даже при отсутствии общего обезболивания может быть непредсказуемая реакция на местный анестетик, например, тошнота или даже рвота.
Затем пациент переодевается в стерильное белье и доставляется в операционный зал. Примерно через час, после окончания лазерного вмешательства он транспортируется в палату наблюдения, где и находится в течение 24 часов. Вставать и ходить можно уже в конце первого дня, то есть в день операции. Как правило, на следующий день пациент выписывается домой.
Положение пациента на операционном столе.
Подробности вмешательства
В настоящее время во всех странах с развитой медициной, например, США, Израиле, Германии, Чехии существуют три основных способа лазерного лечения грыж межпозвоночных дисков. Это:
- лазерная вапоризация, при которой испаряется часть диска, представляющая собой грыжу, или анатомический дефект.
При проведении лазерной вапоризации обезболивают кожу, подкожную клетчатку, поверхностные мышцы и связки позвоночника в необходимом сегменте. Затем производится прокол мягких тканей, и полую полужесткую, иглу, закрытую мандреном и способную изгибаться, проводят через межпозвонковое отверстие к необходимому диску.
После того, как под оптическим контролем достигнуто необходимое место, по ней проводят тонкий лазерный светодиод, на конце которого находится мощный инфракрасный лазер, излучающий определённое количество энергии. В этой же трубке есть и свободный канал, по которому должны обратно отводиться возникающее пары после закипания воды, входящей в хрящи диска. Проводя аналогию с огнестрельным оружием – это канал для отвода пороховых газов. Он нужен, чтобы не повышалось давление в зоне работы высокоэнергетического лазера.
В итоге размеры грыжи уменьшаются, внутридисковое давление тоже снижается, и зачастую прямо на операционном столе пациент говорит о полном исчезновении болевого синдрома.
Говоря простым языком, вапоризация – это высушивание грыжи мощным лазером, и уменьшение ее объема, при этом давление и уровень боли уменьшается.
- Второе вид малоинвазивной лазерной хирургии – лазерная реконструкция.
При этом не создаётся такого высокого энергетического излучения, и грыжа не испаряется, а только лишь изменяет структуру диска. Лазер умеренно нагревает хрящевую ткань примерно до 70 градусов по Цельсию.
Лазерная реконструкция это более «гуманный» способ лечения. Если при вапоризации происходит разрушение и испарение той ткани, которая уже никуда не годится, то лазерная реконструкция применяется в том случае, когда больших протрузий и грыж нет, но по данным томографии в диске существует много трещин, и они могут послужить причинами будущих разрывов фиброзного кольца.
Вследствие нагрева межпозвонкового диска он получает дополнительный стимул к заживлению этих трещин. Говоря простым языком, диск «склеивается», и причиной такого явления считается кавитационный эффект, или образование микропузырьков. После этого лечения хрящ улучшает свою структуру не сразу, а в течение нескольких месяцев. Но вот боль и риск образования грыжи уменьшается уже через 3 месяца.
Реконструкция – это лечебная попытка восстановить диск под действием лазерного излучения низкой мощности. Поэтому в том случае, если грыжа большая, или обызвествилась, или уже произошел разрыв фиброзного кольца, то этот метод будет бесполезен.
Послеоперационный период
Несмотря на то, что пациента на следующий день выписывают, он должен придерживаться как можно тщательно рекомендаций нейрохирурга, невролога, специалиста по лечебной физкультуре, врача-терапевта. Основные рекомендации сводятся к следующему:
- в течение 10 дней, при отсутствии противопоказаний, необходимо профилактировать воспалительный процесс в зоне лазерного воздействия.
Для этого применяются препараты из группы НПВС, из группы желательно селективных ингибиторов циклооксигеназы 2 типа. Обычно это (по МНН) кетопрофен, мелоксикам, нимесулид. Но во время приема следует помнить о противопоказаниях, при наличии обострения эрозивного гастрита и язвенной болезни желудка и двенадцатиперстной кишки, поскольку эти средства увеличивают риск эрозии и кровотечения;
- в течение месяца после операции запрещаются полностью любые физиопроцедуры, проводятся только лишь рассасывающие методики, например, магнитотерапия;
- физические упражнения можно применять только через месяц-полтора, следует также отказаться от посещения бассейна, как минимум в течение 4 недель после оперативного вмешательства;
- запрещаются интенсивные нагрузки на оперированный отдел позвоночника, такие как перенос тяжелых вещей, ремонт автомобиля, работа в саду;
- обычные нагрузки в виде работы по дому возможны, но при этом очень желательно в течение месяца после операции носить полужесткий корсет (при операциях на грыжах грудного и поясничного отдела). Его роль – не ограничивать обычный объем движений, но препятствовать случайным резким и быстрым наклонам и поворотам, которые могут ухудшать процесс восстановления тканей после лазерного вмешательства.
Шрамы после операции на спине.
Как показывает клиническая практика, именно несоблюдение этих правил, ощущение себя полностью здоровым и приводит к тому, что пациенту требуется повторное оперативное вмешательство на оперированном сегменте.
Плановый визит к нейрохирургу, к неврологу, обычно назначается через 2 месяца, так же, как и последующие визуализирующие обследования. Это связано с тем, что около 8 недель после операции проходит процесс организации фиброзного кольца, а внутри диска нормализуется физиологическое давление. Что касается рекомендации по соблюдению правил здорового образа жизни, то они очень просты. Это нормализация массы тела, укрепление мышц спины и брюшного пресса, то есть занятия лечебной гимнастикой и плаванием, регулярное прохождение курсов физиотерапевтических процедур и массажа.
Корсет для спины.
В том случае, если пациент хочет дополнительно поберечься, то ношение полужесткого корсета или воротника Шанца в случае грыж шейного отдела будет показано при планировании значительных нагрузок, например во время мытья окон, или хозяйственных работ. Эти несложные устройства предохранят спину или шею от чрезмерных движений, которые могут быть угрожающими по развитию вторичных, рецидивирующих протрузий и грыж.
Стоимость проведения лазерного лечения
Какова же стоимость этой современной операции на позвоночнике? Конечно, в ценообразовании играют роль множество факторов. На них влияет квалификация и опыт врача, сложность случая и наличие дополнительных факторов риска, необходимость использования тех или иных импортных приборов, а также количество дней, проведенных на стационарном лечении.
Гораздо выше цены в столицах, Москве и Санкт-Петербурге, но можно сказать, что чрезкожная вапоризация пораженного межпозвонкового диска, в среднем составляет от 150 до 250 тысяч рублей, в зависимости от сложности случая и выбранной клиники.
Если же брать цены на престижные мировые клиники, то они будут в разы дороже. Так, пребывание в течение 5 дней в клинике Топ Ихилов в Израиле и операция по удалению – 28000 долларов, проведение МРТ – 1500 долларов, за соответствующие консультации – от 500 долларов за одну. Соответственно, этот пакет «все включено» обойдется около 30 тысяч долларов. В Европе цены на лазерное лечение межпозвонковых дисков колеблется от 10 до 20 тысяч евро, в Турции и Индии – от 3 до 4 тысяч долларов США. Конечно, это самые общие данные.
В заключение следует немного сказать об отзывах пациентов. Читать отзывы других пациентов перед тем, как лечь на операцию, даже такую малоинвазивную – весьма пагубная практика. Каждый человек представляет собой отдельный и уникальный клинический случай, и любой отрицательный отзыв никогда не будет сопровождаться рассказом о том, как пациент нарушал предписание врача. Может быть, он и не осознавал, что он в раннем послеоперационном периоде ведёт себя не так как нужно. В результате отзыв получится отрицательным, хотя лечение было проведено правильно, и по показаниям.
С другой стороны, положительные отзывы могут побудить пациента выбрать именно эту клинику и этого врача, но его личная ситуация будет изначально отличаться от тех пациентов, у которых не возникло риска рецидива. Поэтому на основе отзывов делать выводы можно только в том случае, когда всем предлагается совершенно одинаковый товар, и этот метод вряд ли будет полезен в медицине.
Источник
«Только глупец может ожидать появление цыплят, высиживая варёные яйца» (Нейрохирург с мировым именем по поводу метода лазерной вапоризации)
На сегодняшний день лазерное лечение грыжи позвоночника (пункционная лазерная вапоризация) считается одним из самых современных и эффективных методов лечения данного заболевания. В действительности же, проблема термостабильности тканей межпозвонкового диска исследуется давно и, как говорится, «стара как мир». Лазерное прогревание – это всего лишь очередная модификация данной технологии, с применением нового оборудования, но того же старого, не исследованного до конца способа решения данной проблемы. Давайте же постараемся разобраться, в чем суть данного метода, почему он так расхваливается в рекламе, и к каким необратимым последствиям приводит его применение в попытках вылечить грыжу межпозвонкового диска.
«Следующий случай постхирургического рецидива не менее удручающий, несмотря на то, что пациент оперировался по новым технологиям.
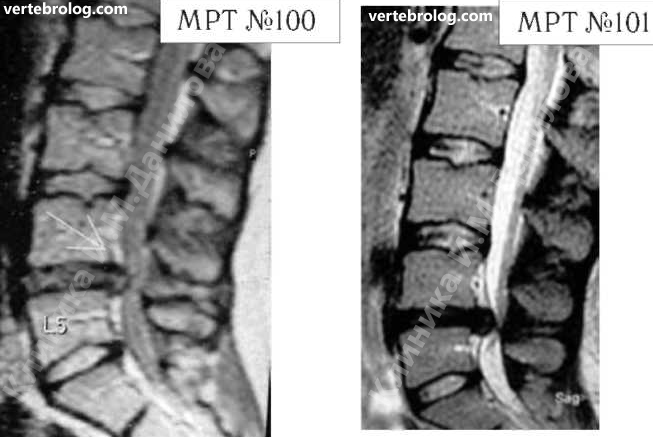
На МРТ №100 наблюдается грыжа межпозвонкового диска L4-L5. Состояние до операции. На МРТ №101 наблюдается послеоперационный рецидив грыжи межпозвонкового диска в сегменте L4-L5.
Несколько лет назад у данного парня диагностировали грыжу межпозвонкового диска (МРТ №100). Врачи сказали, что надо срочно оперироваться, однозначно, иначе будут проблемы как с ногами, так и с органами таза. Естественно, это сообщение вызвало страх у молодого парня, тем более его убедили, что грыжи межпозвонкового диска без операции, то есть консервативно, не лечатся. Парень согласился на операцию. Со слов пациента, практически год после операции он чувствовал себя неплохо, «побаливало иногда, но в пределах терпимого». Состояние было относительно удовлетворительное.
Однако позже боли начали усиливаться, перешли на ноги. Ещё один год пациент лечился консервативно. Лежал в неврологическом отделении, затем лечился в санатории. Физических нагрузок после операции не было. То есть, по сути, применялись медикаментозные методы лечения, физиотерапия. Методы вытяжения позвоночника и мануальной терапии не применялись. И всё же, несмотря на такой щадящий подход в лечении, боли возобновились. Сделали повторное МРТ (№101), диагностировали рецидив грыжи межпозвонкового диска. Естественно, предложили повторную операцию. На этот раз пациент отказался. Через знакомых узнал о методе вертеброревитологии и обратился ко мне в клинику.
Хочу обратить ваше внимание на такой факт: оперировался данный пациент в Москве «по новым технологиям», где после обычной малоинвазивной операции, с целью профилактики рецидивов, ему провели специальным лазером прогревание остатков межпозвонкового диска. К сожалению, я уже не раз сталкивался с последствиями такого «прогревания». Должен сказать, что сложно работать с позвоночником таких пациентов, восстанавливая его биомеханику, и в частности с такими сегментами, в которых межпозвонковые диски после хирургического вмешательства были повреждены подобным прогреванием.
Проблема термостабильности тканей межпозвонкового диска исследуется давно и, как говорится, «стара как мир». Лазерное прогревание – это всего лишь очередная модификация данной технологии, с применением нового оборудования, но того же старого, не исследованного до конца способа решения данной проблемы. Повторяю, это ещё находится в стадии изучения. Не следует обольщаться и предварительными результатами современных исследований. Ведь исследования проводятся на опытных образцах тканей диска. Но это ещё далеко не означает, что именно так ткани диска будут вести себя в условиях сложной системы функционирования живой материи (в которой, как вы помните, далеко ещё не всё изучено даже на уровне молекулярной биохимии) и главное – при биомеханических нарушениях в позвоночнике. Ведь межпозвонковый диск, образно говоря, всего лишь звено в цепи. Если позвоночник (цепь) будет подвергаться биомеханическим нарушениям (деформации), то это неизменно отразится на диске, какими бы методами данный диск не пытались восстановить (предполагаемыми генетическими, нынешними лазерными, крио- и так далее). Проблему надо решать в комплексе! Однако об этом подробнее в наших других публикациях.
Ещё несколько слов о лазерном прогревании повреждённых тканей межпозвоночного диска. Почему в рекламах расхваливают эффективность данного метода? Дело в том, что после обработки (нагревания) лазером межпозвонкового диска, в ответ на термотравму тканей, происходит гипергидрация данного диска, он как бы отекает изнутри, набухает. И в общем-то первое время создаёт впечатление интенсивно выздоравливающего диска (на чём и держится реклама). На самом деле, через относительно небольшой период времени, ткани диска разрушаются (отёк спадает, остаются лишь мёртвые клетки). Возникает рецидив болезни, поэтому, как правило, через полгода рекомендуют опять обработать лазером оставшиеся живые клетки, и снова отёк и иллюзия выздоровления. Вполне закономерно, что через некоторое время в результате подобных манипуляций, как правило, рецидивов уже не возникает, так как диск безвозвратно разрушается. Как сказал один из выдающихся нейрохирургов с мировым именем по поводу данного метода: «Только глупец может ожидать появление цыплят, высиживая варёные яйца».
В принципе врачи, рекламируя данный метод, среди многих обещаний о «восстановлении диска», говорят и вполне честно о том, что после применения лазерного прогревания диск фибротизируется и васкуляризируется, правда без расшифровки, что это означает. А по сути это означает, что ткани диска отмирают и процесс переходит в стадию сращивания тел позвонков между собой, что, естественно, влечёт за собой биомеханические нарушения в позвоночнике и ускоряет процесс дегенерации в других сегментах позвоночника.
Сейчас метод лазерного прогревания сделали «модным», называя его «новым». Но когда возрастёт число нареканий на данный метод, то очевидно его заменят другим «высокотехнологичным», «новым», «модным» методом обработки поражённых тканей межпозвонкового диска с помощью криодеструкции, то есть с помощью зоны замораживания поражённого участка ткани. Вернее сказать не «новым», а хорошо забытым старым методом, поскольку о подобных методах воздействия на ткань, о криоисследованиях известно уже давно. Криохирургическое лечение, безусловно, эффективно во многих областях нейрохирургии, к примеру, при лечении больных с эпилепсией, различными экстрапирамидными гиперкинезами, для деструкции опухолей головного мозга и сосудистых мальформаций. Однако данное лечение, так же как и лазерное прогревание, будет бесполезно, если его применять с целью восстановления поражённого межпозвонкового диска, поскольку и в данном случае этот метод фундаментально не решит поставленной задачи.
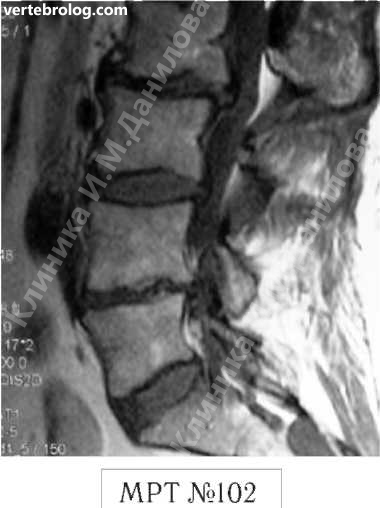
Чтобы вы лучше понимали, как выглядит позвоночник когда в позвоночном сегменте уже нет диска и происходят вышеупомянутые процессы фибротизации и васкуляризации (относящиеся к последней стадии развития дегенеративно-дистрофического процесса), приведу ещё один снимок пациента после многократных хирургических вмешательств.

На МРТ №102 хорошо видно, как после многократных хирургических вмешательств образуется множество послеоперационных рубцов, спаек и других проблем в позвоночнике. То есть, созданы все условия для фибротизации (перерождения ткани диска, образования фиброзных волокон) и васкуляризации (лат. vas – сосуд; формирования новых капилляров, в данном случае при процессе сращивания костной ткани). Всё это способствует сращиванию двух смежных тел позвонков, лишённых диска.
В свою очередь это исключает подвижность в данном сегменте, приводит к стенозу фораминальных отверстий (как вы помните, это отверстия, через которые проходят нервные корешки и сосуды). Вдобавок ко всему, послеоперационные спайки и рубцы в спинномозговом канале могут способствовать развитию воспалительных процессов, о которых уже упоминалось выше. Нарушение функциональной способности данного позвоночного сегмента ведёт к ещё большим биомеханическим нарушениям в позвоночнике, соответственно частичной утрате его рессорных свойств, а, следовательно, значительному снижению сопротивляемости к разнообразным вертикальным нагрузкам.
Как правило, в таких случаях, когда межпозвонковый диск безвозвратно утрачен или при наличии «необратимых изменений анатомической структуры межпозвонковых дисков», хирурги предлагают сделать другую операцию с использованием ортопедических методов оперативного лечения (тотальная дискэктомия с межтеловым спондилодезом). Дискэктомия (discectomia; discus intervertebralis – межпозвонковый диск; ectomia от греч. ektome – вырезание, иссечение, удаление) – хирургическая операция удаления межпозвонкового диска. Спондилодез (spodylodesis; от греч. spodylos – позвонок, desis – связывание) – операция, направленная на обездвижение какого-либо сегмента или отдела позвоночника; межтеловой спондилодез – хирургическое соединение тел позвонков по типу слияния. Данная операция предусматривает полное (тотальное) удаление дегенерирующего межпозвонкового диска и последующее его замещение имплантантом (неподвижной или подвижной конструкции, хотя разница по последствиям невелика).
Естественно, после такой операции рецидива грыжи межпозвонкового диска в данном сегменте просто не может быть, так как нет и самого диска (но это не исключает грыжеобразование в других сегментах позвоночника вследствие нарушения его биомеханики). Основной целью данной операции является сохранение высоты дискового промежутка и размеров межпозвонковых отверстий. Конечно, живой диск это не заменит и полноценной функциональной подвижности в данном сегменте также не вернёт (соответственно, всего лишь незначительно стабилизирует нарушенную работу мышц, связок). Безусловно, глобально это проблемы позвоночника не решит, поскольку биомеханические нарушения в позвоночнике по-прежнему будут иметь место. Как говорится, одно звено сломано – вся цепь порвана».
По материалам книги «Остеохондроз для профессионального пациента» профессора, академика Игоря Михайловича Данилова – автора метода вертеброревитологии.
Источник
