Операции на позвоночнике положение на столе
Как известно, основными мотивами показания к оперативному вмешательству служат хронические боли, наличие повреждения нервов и спинного мозга или опасность в поражении спинномозговых структур, непродуктивность или нецелесообразность консервативной терапии.
Именно боль заставляет человека решиться на операцию.
Спинальные нарушения в различной степени тяжести происходят у многих людей, причем четкой тенденции по половому и возрастному принципу предрасположенности нет. Недуги позвоночной системы встречаются даже у новорожденных, и такой грубый порок, как спина бифида, – яркий тому пример. Надобность операции рассматривается индивидуально, но даже при проведении хирургии при данном диагнозе, шансы на полное восстановление ребенка низкие. К счастью, встречаемость соответствующей формы врожденной аномалии, которая заключается в неполном закрытии позвоночных дужек, составляет только 1-3 случая на 1000 новорожденных.
Грыжа поясничного отдела.
Что примечательно, основная доля из всех известных заболеваний спины приходится на пояснично-крестцовый отдел. Так, по данным некоторых медицинских источников, пациенты первично обращаются к врачу с жалобами на вертебральный синдром в пояснице примерно в 75% случаев, в шее – в 25%, в грудной области – в 5%. Главной причиной ощущения дискомфорта в хребтовых зонах является грыжа позвоночника или деформация позвоночного столба.
Патологические явления, связанные со спиной, могут быть совершенно не причастны к позвоночнику. Например, липома на спине, которая является доброкачественным подкожнолипидным образованием, формирующимся из соединительной жировой ткани. И, несмотря на кажущуюся безобидность новообразования, его лечат посредством хирургических методов. Непосредственная близость с позвоночными структурами может спровоцировать их сдавливание, включая не только костные и хрящевые элементы, но и сосуды с нервными образованиями. Сильно прогрессирующая липома или ее разновидность атерома, способна трансформироваться в трудноизлечимую раковую опухоль.
Липома.
Да, существуют заболевания, которые могут в тяжелом проявлении вынуждать применять хирургическое вмешательство на спину: сколиоз, межпозвоночные грыжи, переломы позвонков, опухоли и многие другие. Для каждого клинического случая будет своя высокоэффективная методика операции.
- Операция по удалению атеромы представляет собой иссечение кистозной капсулы, липосакцию или лазерное выжигание.
- Оперативное вмешательство по выпрямлению спины заключается в коррекции искривленного уровня и задней фиксации позвоночника внутренней опорной металлоконструкцией.
- Грыжевое выпячивание ликвидируют при помощи декомпрессионной микродискэктомии, эндоскопии или нуклеопластики.
- Разрушенные позвонки восстанавливают путем цементопластической коррекции или, если разрушение серьезное, путем трансплантации костного материала и установки металлических стабилизаторов.
Схема установки искусственного диска.
В одной статье невозможно охватить тот массивный объем информации обо всех известных медицинских проблемах, локализирующихся в области спины, и лечебных тактиках. Поэтому изложим далее только самые основополагающие моменты, относящиеся к рассматриваемой нами теме.
Проблемы со спиной: где лечат лучше?
В Федеральном центре нейрохирургии, расположенном в Новосибирске, делают высокотехнологичные вмешательства на позвоночнике. По профилю спинальной хирургии клиника занимает почетное место в пределах РФ. У хирургов оперируются взрослые и дети, а после операции, отзывы утверждают сказанное нами, предоставляется хорошая реабилитационная помощь под патронажем ЛФК-методистов.
Если же вы планируете выехать за пределы российской или украинской территории, советуем пройти спинальную операцию в Чешской Республике, ее по праву во всем мире называют – «королевой» ортопедии и травматологии. К тому же, в этой стране при образцовой системе ортопедической и реабилитационной медицины отмечены самые доступные цены: в 2 раза меньше, чем в Германии, в 2,5-3 раза, чем в Израиле.
Как проходит операция
Первое, что всех без исключения волнует: какую делают анестезию в спину и будет ли ощущаться дискомфорт во время процедуры. Сразу ответим, что при правильном подборе вида, дозы наркоза и грамотном его введении чувствительность оперируемой зоны будет полностью отсутствовать, то есть, пациент комфортно перенесет все манипуляции, совершенно не ощущая никакой боли. Что касается вида анестезиологического обеспечения, оно подбирается с учетом типа выбранной методики операции, состояния здоровья больного в целом и возрастными особенностями.
В первую очередь хирург и анестезиолог будут предварительно смотреть, есть ли непереносимость у пациента на составляющие вещества. Чтобы не вызвал в интраоперационный и послеоперационный периоды наркоз последствия, на предоперационном этапе подготовки обязательно проводится специальное тестирование организма на аллергический фактор. Если аллергия зафиксирована, будет подобрана эффективная замена стандартному компонентному составу анестезии.
В структуре всех оперативных вмешательств на спине основополагающими способами обезболивания являются: местный или общий наркоз.
- Местное анестезиологическое пособие возможно при незначительной патологии и/или миниинвазивной операции (эндоскопической, пункционной, пр.), при этом его могут комбинировать с седацией. Седативные компоненты вводят капельным путем в вену.
- Общий наркоз, по большей мере эндотрахеальный, применяется, как правило, при микрохирургии и открытых вмешательствах на позвоночнике. В момент операции пациент будет погружен в состояние глубокого хирургического сна.
Перейдем к не менее важному аспекту, касающегося лечебно-операционного процесса. Хирурги спинальных отделений, идущие в ногу со временем, задействуют щадящие технологии, которые:
- предельно минимизируют степень травматичности;
- обеспечивают экстраточность проводимых манипуляций;
- сокращают до минимума риски последствий;
- значительно уменьшают сроки госпитализации;
- способствуют быстрому послеоперационному восстановлению.
Во время хирургии.
Сеанс хирургической терапии зависит от рода проблемы. К примеру, для ликвидации часто встречаемого компрессионного фактора пациента располагают на операционный стол – лежа на спине (чаще при шейных формах) или на животе. Далее аккуратно производится небольшой по размерам разрез кожи (1,5-4 см) в нужной проекции и, собственно, начинается работа миниатюрными инструментами над удалением, например, всего диска или только ее выступающей патологической ткани, частичном подпиливании дужки позвонка, неполной резекции суставных отростков. Только при необходимости, возможно, в оперируемый отдел поставят стабилизирующую систему. Она, в зависимости от показаний, может быть сделана из стойкого титанового сплава, полимерных материалов, биорассасывающихся имплантатов или представлять собой конструкцию, сочетающую несколько типов материалов одновременно.
Если же брать во внимание заболевания, которые не связаны непосредственно с позвоночной системой, такие как, предположим, липомы кожи, локализирующиеся над позвоночником, то хирургическому воздействию подвергают большие новообразования. В ходе вмешательства используется простой местный наркоз. Жировик, образовавшийся под кожей, вскрывают путем экономного рассечения кожных покровов, чтобы извлечь капсульное содержимое. После удаления рану сшивают, используя косметическую технику наложения швов. Содержимое липомы отправляют на гистологическую экспертизу.
Швы и шрам на спине после операции
Чтобы врач-хирург выполнил разрез и смог подобраться к проблемному сегменту, не подвергая пациента страданиям, как выяснили, анестезиолог делает укол в спину для сильного анестезирующего эффекта на ограниченном участке или проводит общую анестезию. Иногда доступ выполняется не через разрез с последующей установкой расширителя, а через создание пункционного отверстия. Поэтому швы при некоторых вмешательствах могут и не накладываться вовсе, достаточно будет наложения антисептической повязки. Но в преобладающем количестве случаев после операции проводится ушивание краев раны специальным шовным материалом по своеобразной технологии для отдельного типа осуществленной процедуры.
Шов после удаления грыжи.
Размер шва зависит от вида используемого метода и масштабов оперируемой площади. Если выполнялась коррекция сколиоза, шов будет сделан самый максимальный, и может проходить даже вдоль всего хребта. Операция на одном позвоночном сегменте предполагает небольшой разрез, длина которого может соответствовать 1-8 см. Снимаются швы только после нормального сращения кожных покровов, обычно процедура извлечения нитей из раневой зоны назначается спустя 7-12 суток после оперативного вмешательства.
Почему болит спина после операции
После любой операции болевые ощущения – это нормально, поэтому сразу паниковать не нужно, ведь на позвоночнике и околопозвоночных тканях выполнялась глубокая инвазия. Со временем боли в спине постепенно сокращаются и к концу реабилитационного периода обычно полностью исчезают.
Но что делать, если боли в спине остались, несмотря на то, что рана благополучно зажила, корсет носится в соответствии с полученными предписаниями. Первыми делом, об этом нужно оповестить своего лечащего доктора. Причин может быть много, почему заболела спина, от естественных непатологических до очень серьезных, угрожающих инвалидностью:
- медленно протекающие в организме репаративно-регенерационные процессы вследствие индивидуальной специфики организма человека;
- некорректно выполненная процедура хирургического лечения (травма инструментами спинного мозга, нервно-сосудистых структур, неправильная резекция той или иной анатомической единицы, неверная постановка имплантата или трансплантата и др.);
- некачественная реабилитация (несоблюдение в точности всех ограничений и лечебных мероприятий, форсирование нагрузок, долгое использование или преждевременная отмена корсета и других ортопедических изделий, пр.);
- выход из строя (поломка, трещина, разбалтывание и т. д.) имплантированного устройства, если применялась стабилизирующая операция;
- рецидив основной патологии или развитие вторичных заболеваний (стеноз, артроз, нестабильность позвонков и др.).
Выяснить природу болевого синдрома и ответить, почему ширяет в спине или ноет, способен только специалист. Многие осложнения, например, пережатие и атрофия нервных структур (пациент говорит – «боль отдает в конечность», «не чувствую ногу или руку»), чреваты полной обездвиженностью верхних или нижних верхних конечностей. Цените собственное здоровье и не затягивайте с визитом к врачу, чтобы не допустить необратимых изменений!
Упражнения после операции на спине
После любой перенесенной спинной операции назначается гимнастика на укрепление мышц костно-мышечного корсета, которая позволит быстро и качественно возобновить нормальную подвижность позвоночника и суставов. Именно гимнастика играет основополагающую роль в предупреждении осложнений. Ее рекомендует сугубо хирург или инструктор по части реабилитологии. Выполнять предложенный комплекс поэтапной ЛФК нужно весь восстановительный период, причем основную часть вашей физической реабилитации необходимо проходить строго под контролем специалистов.
Упражнения делаются мягко и спокойно, без рывков и без насильственных (через боль) движений. К тренировкам приступают в самое ближайшее время после хирургии, зачастую уже на следующий день, даже если пациенту пока не разрешено вставать с постели. Физкультуру начинают легкие, неотягощенные упражнения (изометрические сокращения мышц, вращение кистями рук, ротация стоп и движение ими на себя/от себя, поднятие ровных конечностей над поверхностью, сгибание/разгибание колена в положении лежа и др.). Постепенно комплекс физических тренировок расширяется и усложняется, но только по показаниям врача.
Примерно через 1,5-2 месяца рекомендуются занятия в бассейне, которые превосходно одновременно и разгружают, и укрепляют спину. Когда окончательно завершено послеоперационное восстановление, после потребуется посетить специализированный санаторий. Пройти курс курортно-санаторного лечения имеет огромное значение, так как он поможет надежно закрепить достигнутый в процессе основной реабилитации терапевтический эффект, а также усилить функциональные возможности и отлично повысить выносливость опорно-двигательного аппарата.
Источник
Анестезия при операции на поясничном отделе позвоночника. Послеоперационный уход
• Из-за положения на операционном столе и длительности операций (особенно при обширных процедурах) при большинстве операций применяется общая анестезия.
• Субарахноидальиая анестезия используется при одноуровневых операциях на поясничном отделе.
• Хирурги могут попросить снизить артериальное давление с целью уменьшения кровопотери и улучшения визуализации. Поскольку эта дилемма чаще возникает при корректикующей, многоуровневой спинальной хирургии или вертебрэктомии при опухолях, следует помнить о потенциальном риске спинальной ишемии. У пожилых пациентам с сопутствующими заболеваниями шинельная перфузия может быть менее полноценной, поэтому они особо подвержены рискам.
• Венозный доступ крупного диаметра должен быть доступен и при положении пациента на животе.
• Интраартериальный мониторинг АД необходим при обширных процедурах и в случае серьезных заболеваний сердца. При одноуровневой спинальной операции (например, дискэктомии) в целом здоровому пациенту артериальный катетер не требуется.
• Кровопотсря обычно в пределах 50-500 мл, но может быть выше при одновременной многоуровневой декомпрессии. Кровотечение из эпидуральпых вен может быть внезапным и профузным, при этом рекомендуется проводить аутогемотрансфузию. Операция длится от 45 минут при одноуровневой дискэктомии до 2-4 часов при обширной ламинэктомии.
Положение на операционном столе при операции на поясничном отделе позвоночника:
• Обычно при операциях на поясничном отделе из заднего доступа пациент лежит на животе. Однако возможно выполнение в положении на боку (например, дискэктомия при беременности).
• Обычно пациент лежит на валиках или раме Вилсона, но используется и опора на колени и грудную клетку.
• Голова обычно лежит на подковообразном подголовнике или подходящей опоре.
• Положение на животе при спинальных операциях связано с риском воздушной змболии.
• Необходимо избегать давления на брюшную стенку, подвздошные гребни, подмышечные области и лицо (особенно глаза).
Послеоперационный уход при операции на поясничном отделе позвоночника:
• Интенсивность послеоперационного болевого синдрома зависит от объема удаления кости.
• Микродискэктомии может выполняться при минимальном удалении костной ткани, и некоторые пациенты могут быть выписаны домой в день операции.
• При лечении крупных или центральных протрузий диска или ламинэктомии требуется более широкий доступ, что требует назначения опиоидов в течение нескольких дней после операции, и часто используется контролируемая пациентом анальгезия.
• Интра- и послеоперационная анальгезия предусматривает комбинацию сильных опиоидов и НПВС или парацетамола.
Советы анестезиологам при операции на поясничном отделе позвоночника:
• Обширные операции (многоуровневых или по поводу опухолей) нередко сопровождаются значительной кровопотерей. Может использоваться ауто-гемотрасфузия.
• Перед началом анестезии уточните у хирурга требуемое положение на столе и вид поддержки при положении пациента па животе.
• Хотя подкожная местная анестезия уменьшает боль при разрезе, анальгезия более глубоких структур недостаточная.
• Длительные операции в положении на животе могут привести к послеоперационной потере зрения.
– Также рекомендуем “Предоперационная оценка при опухолях и сосудистых мальформациях спинного мозга. Критерии анестезиолога”
Оглавление темы “Анестезия в спинальной хирургии”:
- Анестезия при передней шейной дискэктомии. Послеоперационный уход
- Анестезия при верхней шейной декомпрессии задней черепной ямки (ВШДЗЧЯ) – аномалии Киари. Послеоперационный уход
- Осмотр перед операцией на поясничном отделе позвоночника. Критерии анестезиолога
- Анестезия при операции на поясничном отделе позвоночника. Послеоперационный уход
- Предоперационная оценка при опухолях и сосудистых мальформациях спинного мозга. Критерии анестезиолога
- Анестезия при опухолях и сосудистых мальформациях спинного мозга. Послеоперационный уход
- Предоперационная оценка при спинальной травме. Критерии анестезиолога
- Анестезия при спинальной травме. Послеоперационный уход и прогноз
- Анестезия при имплантации баклофеновой помпы. Предоперационная оценка
- Анестезия при дефектах нервной трубки. Ведение пациентов со спинальной мальформацией
Источник
Техника заднего и заднебокового доступа (Вильце) к поясничному отделу позвоночника
а) Показания для заднего к поясничному отделу позвоночника:
– Необходимость вмешательства из заднего доступа (дискэктомия/ляминэктомия, задний спондилодез, задний межтеловой спондилодез).
– Клинически значимая радикулопатия вследствие грыжи межпозвонкового диска (парамедианной и крайнебоковой) или стеноза позвоночного канала
– Нестабильность позвоночника как результат спондилолистеза, травмы или опухолевого поражения
б) Противопоказания:
– Активный инфекционный процесс в области заднего параветебрального костно-мышечного ложа или рядом с зоной предполагаемого вмешательства.
– Проведенная или планируемая лучевая терапия.
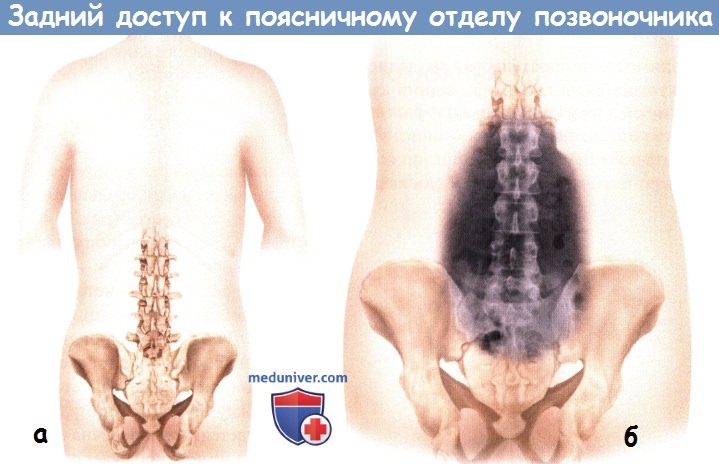
в) Положение пациента для заднего доступа к поясничному отделу позвоночника:
– Пациента укладывают в положение на животе, при этом можно использовать различные типы операционных столов и дополнительных опорных и фиксирующих приспособлений.
– Ключевыми моментами при укладке пациента являются оптимизация распределения нагрузки на те или иные участки тела, минимизация сдавления брюшной полости и обеспечение защиты глаз и мягких тканей лица.
– Хирург должен четко представлять последствия длительного нахождения пациента в одном положении. Следствиями этого могут явиться такие осложнения, как отек мягких тканей лица и шеи (в т.ч. отек слизистой дыхательных путей), повреждения кожных покровов и мышц (миозиты), о чем всегда следует помнить при выборе оптимального положения и укладке пациента.
– При декомпрессионных вмешательствах пациента укладывают в положение, близкое к коленно-локтевому, сгибание тазобедренных суставов при этом позволяет сгладить поясничный лордоз и «раскрыть» задние межпозвонковые промежутки поясничного отдела позвоночника.
– При выполнении заднего спондилодеза для восстановления поясничного лордоза тазобедренные и коленные суставы пациента, наоборот, разгибают.
– Брюшная стенка и наружные половые органы (у мужчин) не должны подвергаться какому бы то ни было давлению.
– Основной частью тела, подвергающейся давлению извне, является грудная клетка. После укладки пациента убедитесь в том, что передняя поверхность шеи не подвергается избыточному давлению, особенно это касается женщин с большим объемом молочных желез. Правильная укладка пациента позволит в свою очередь добиться оптимального расположения рук пациента, под которые также необходимо уложить мягкие подушки. В одной из публикаций авторы отмечали возможность развития клиники повреждения плечевого сплетения после длительного нахождения пациента в положении на животе.
– Отдельным моментом является правильная укладка голов ы пациента — она проводится совместно с анестезиологом. Не должны подвергаться избыточному и длительному давлению лоб, подбородок и нос пациента. Повреждения кожи лица вследствие длительного сдавления обычно постепенно заживают самостоятельно, тогда как некроз кончика носа может и не зажить без следа.
– Весьма досадным и очень неприятным осложнением может стать нарушение зрения вследствие сдавления глаз — подобного осложнения необходимо избегать любой ценой и о возможности его развития всегда необходимо помнить, особенно в случаях, когда ожидается высокая продолжительность вмешательства. Укладка пациента лицом вниз считается дополнительным фактором риска вмешательства, свидетельством чему является ряд публикаций в литературе.
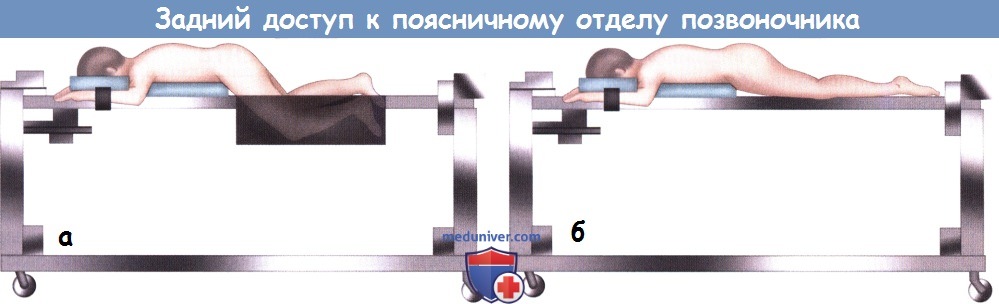
а – Укладка пациента на операционном столе Джексона для декомпрессионных вмешательств на поясничном отделе позвоночника:
ноги пациента согнуты в тазобедренных суставах и уложены в гамак, что позволяет сгладить лордоз поясничного отдела позвоночника.
б – Укладка пациента на операционном столе Джексона при заднем спондилодезе позвоночника:
ноги уложены на плоскую платформу в положении разгибания в тазобедренных суставах, что позволяет восстановить нормальный лордотический изгиб поясничного отдела позвоночника.
г) Техника заднего и заднегобокового доступа к поясничному отделу позвоночника:
– Общепринятая стандартная техника операции может быть подвержена модификациям в зависимости от предпочтений хирурга или тех или иных принятых в конкретном лечебном учреждении условий.
– При малоинвазивных вмешательствах возможно предоперационное планирование с использованием рентгенологического контроля непосредственно у операционного стола.
– В ходе такого планирования непосредственные участники операции еще раз уточняют ход предстоящего вмешательства, сторону и расположение доступа, а также знакомятся с результатами лучевых методов диагностики.
– Непосредственно перед разрезом не помешает инфильтрация подкожных тканей разведенным раствором эпинефрина. После рассечения кожи для диссекции и мобилизации подлежащих тканей, особенно богатой сосудами подкожной клетчатки, рекомендуется пользоваться электроножом.
– Мобилизация тканей должна быть достаточно тщательной и аккуратной, особое внимание при этом следует уделять гемостазу. Кровотечение из сосудов кожи и подлежащих тканей по ходу операции может привести к достаточно значимой кровопотере, а также значительно затруднить нормальную визуализацию тканей в зоне вмешательства.
– Следом за подкожной клетчаткой рассекается глубокий слой поверхностной фасции спины — фасция Скарпы, которая в последующем используется при ушивании операционной раны.
– Пояснично-грудная фасция может быть рассечена по ту или иную сторону от остистых отростков или по срединной линии, т.е. над надостистой связкой.
– По рассечении фасции от остистых отростков, пластинок и межсуставной части дуг позвонков поднадкостнично отделяются и мобилизуются паравертебральные мышцы.
– Если вмешательство выполняется исключительно с целью декомпрессии, основным костным ориентиром, позволяющим ограничить слишком избыточную мобилизацию мышц и резекцию задних элементов позвоночника, является межсуставная часть дуги.
– При заднем спондилодезе параветебральные мышцы мобилизуют шире — до поперечных отростков и межпоперечной мембраны.
– По завершении мобилизации тканей следующим важным этапом вмешательства является локализация требуемого уровня: за исключением L5-S1 сегмента, все остальные сегменты выглядят очень похожими друг на друга, если не одинаковыми совсем.
– Таким образом правильная маркировка интересующих сегментов является не менее важным, чем остальные, этапом операции.
– В качестве ориентиров используются остистые отростки, пластинки дуг и поперечные отростки позвонков, а также различные маркировочные инструменты.
– После выбора подходящего костного ориентира и адекватной его маркировки с помощью того или иного приспособления выполняется рентгенологический контроль, призванный подтвердить правильность выбранного уровня и зоны вмешательства.
– Большинство ошибок возникают как раз на этапе интерпретации рентгенологических изображений и соотношения графической информации с конкретными анатомическими ориентирами в ране.
– После того как необходимый уровень будет окончательно подтвержден, выполняется окончательная маркировка непосредственно в ране.
– В современной судебной практике нередко можно наблюдать случаи разбирательств по поводу вмешательств, выполненных не на том уровне. Однако подобных осложнений достаточно легко избежать, что всецело зависит от оперирующего хирурга.
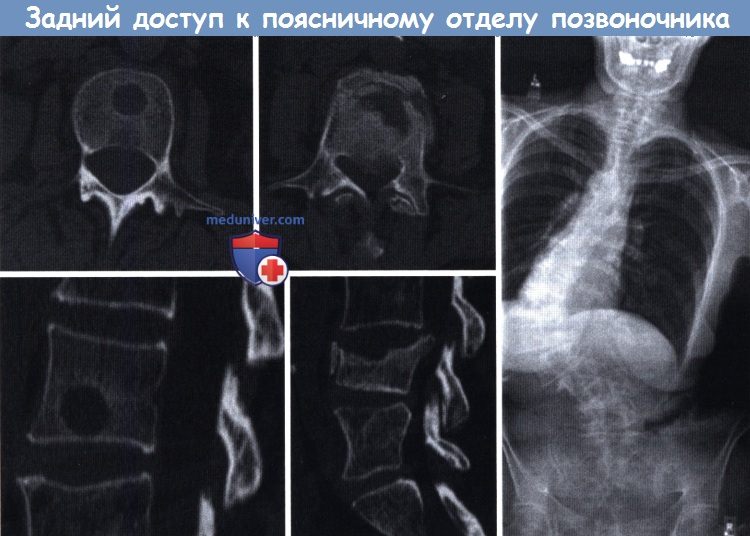
а – Схематичное расположение таза и позвоночника, вид со стороны спины.
б – Схематичное расположение таза и рентгенологическое изображение позвоночника.
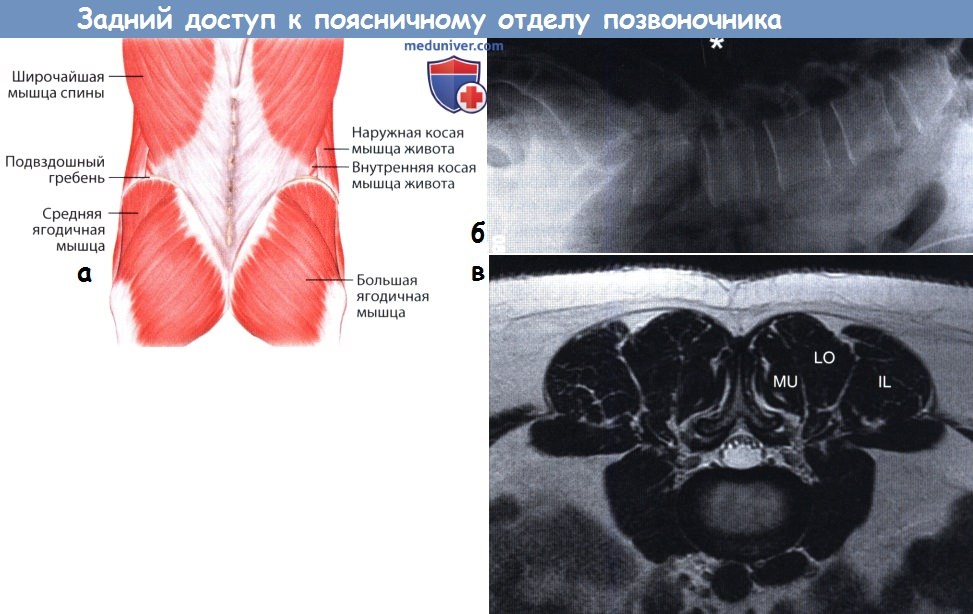
а – Рентгенограмма в боковой проекции с меткой (спинальная игла, отмечена звездочкой).
б – Поверхностные ориентиры на уровне поясничного отдела позвоночника.
в – Паравертебральные мышцы на МР-томограмме:
IL — подвздошно-реберная мышца, LO — длиннейшая мышца спины, MU — многораздельная мышца.
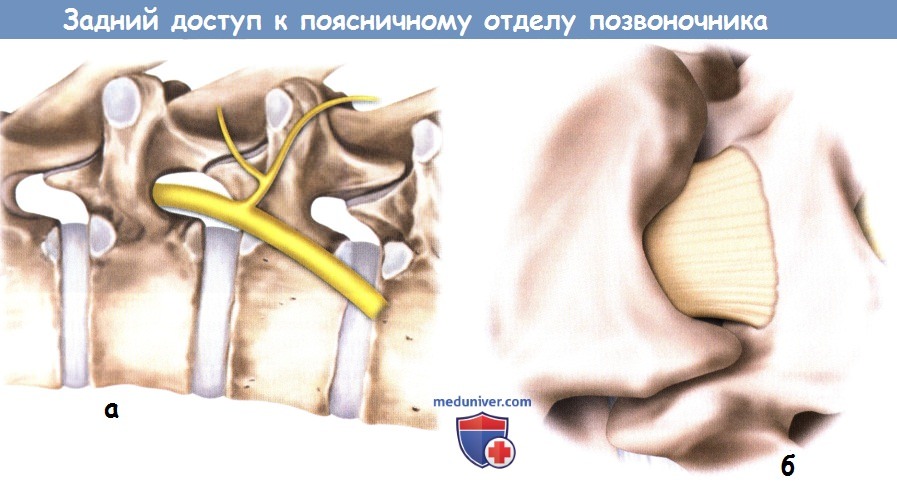
а – При взгляде на межпозвонковое отверстие сбоку видно,
что задняя ветвь спинномозгового нерва начинается от него непосредственно после выхода нерва из межпозвонкового отверстия.
б – Увеличенное изображение остистого отростка и пластинок дуг позвонков в том виде, как мы их видим в операционной ране.
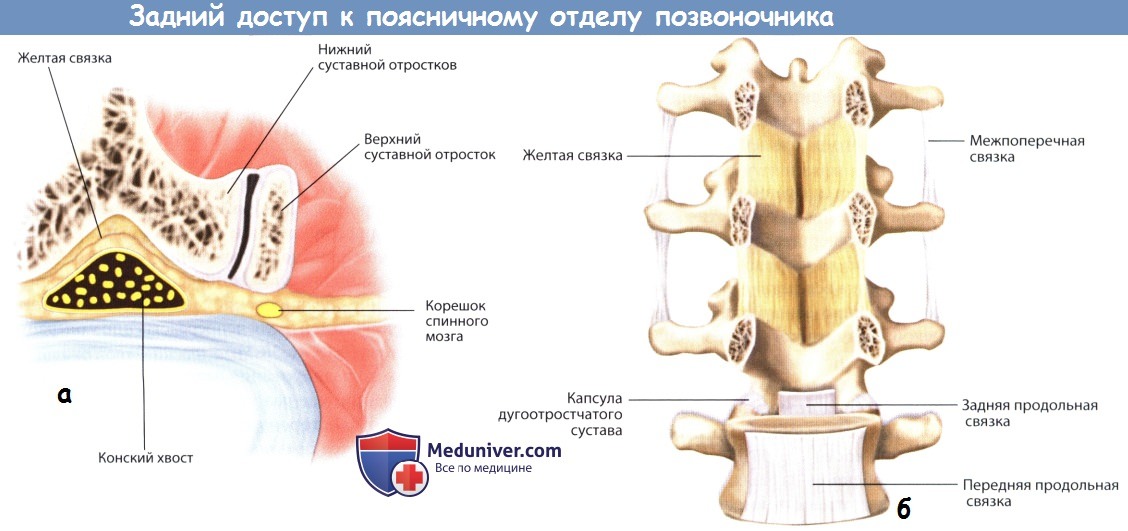
а – Капсула дугоотростчатого сустава и окружающие ее паравертебральные мышцы.
б – Межпоперечные связки на уровне поясничного отдела позвоночника.
д) Техника заднебокового доступа Вильце:
– Этот заднебоковой чрезмышечный доступ впервые предложен американским врачом Леоном Вильце (Leon Wiltse) в 1963 году.
– Наиболее распространенными показаниями к использованию данного доступа являются крайнебоковые грыжи дисков и необходимость декомпрессии корешков.
– Доступ проходит через интервал между длиннейшей и многораздельной мышцами.
– Он позволяет избежать релиза медиальных точек прикрепления паравертебральных мышц, надостистой и межостистых связок и в то же время обеспечивает достаточно адекватный доступ к заднебоковым и боковым отделам поясничного отдела позвоночника.
– Разрез кожи рекомендуется располагать на 2,5-3 см кнаружи от срединной линии.
– Пояснично-грудная фасция рассекается в продольном направлении в промежутке между описанными выше мышцами — этот промежуток легче пропальпировать, чем увидеть глазами.
– Паравертебральные мышцы тупо мобилизуются до дугоотростчатых суставов, которые в свою очередь ведут к основаниям поперечных отростков.
– На этом этапе можно установить ретракторы и маркировать требуемый уровень вмешательства, использовав в качестве ориентиров поперечный отросток или дугоотростчатый сустав.
– Для того, чтобы локализовать требуемый межпозвонковый диск, в качестве ориентира используют каудальный по отношению к нему поперечный отросток, например, при вмешательстве по поводу крайнебоковой грыжи диска L4-5 таким ориентиром будет поперечный отросток L5.
– Краниальней дугоотростчатого сустава находится межсуставная часть дуги позвонка.
– На этом этапе необходимо локализовать и мобилизовать заднюю ветвь спинномозгового нерва.
– Межпоперечную мембрану можно отделить от всех костных образований, к которым она прикрепляется.
– Ввиду близкого к зоне вмешательства расположения венозного сплетения ткани следует мобилизовать тупо и при необходимости пользоваться биполярным коагулятором.
– Наружные отделы дугоотростчатого сустава и межсуставной части дуги позвонка при необходимости расширения доступа медиально и входа в позвоночный канал могут быть резецированы.
– Крайнебоковые грыжи диска располагаются краниальней корня дуги нижележащего позвонка, декомпрессия их должна продолжаться максимально краниально по ходу соответствующего спинномозгового корешка, т.е. декомпрессия должна заключаться в полном удалении всех свободных фрагментов межпозвонкового диска и полном устранении какого бы то ни было сдавления корешка.
– В ходе декомпрессии следует работать достаточно аккуратно, чтобы не допустить повреждения дорзального позвоночного ганглия.
е) Вмешательство на передней колонне позвоночника. На уровне поясничного отдела позвоночника вмешательство на передней колонне позвоночника может быть показано при травмах, опухолевом поражении и при деформациях позвоночника. Tomita описал технику резекции тела позвонка полностью из заднего доступа. Основными этапами этого вмешательства являются резекция всех задних элементов позвонка, в т.ч. корней дуг, аккуратная мобилизация мягких тканей вдоль боковых поверхностей тела позвонка до тех пор, пока не будут освобождены все боковые и передняя покровные пластинки. Аналогичные приемы могут использоваться при вмешательствах по поводу травм и деформаций позвоночника.
В ходе операции обычно полностью резецируют все задние элементы позвонков за исключением корней дуг. Такая резекция должна обеспечивать хорошую мобилизацию и визуализацию как корешков спинного мозга, гак и межпозвонковых дисков выше и ниже тела позвонка, которое планируется резецировать. Ориентиром, позволяющим определить расположение и направление боковой покровной пластинки тела позвонка, является наружная стенка корня дуги позвонка, вдоль которой ткани мобилизуют и продолжают мобилизацию далее кпереди вдоль боковой поверхности тела позвонка.
Особое внимание следует уделить тщательному гемостазу, поскольку достаточно выраженное кровотечение при работе на позвоночнике редкостью не является и может в значительной степени осложнять работу. Резекция тела позвонка невозможна без адекватного освобождения его от окружающих тканей и смежных межпозвонковых дисков. Также для резекции, которая выполняется единым блоком или путем фрагментации тела позвонка, необходимо мобилизовать дуральный мешок и корешки спинного мозга. Техника последующей реконструкции позвоночника зависит от показаний, по которым выполнено вмешательство, и запросов конкретного пациента.
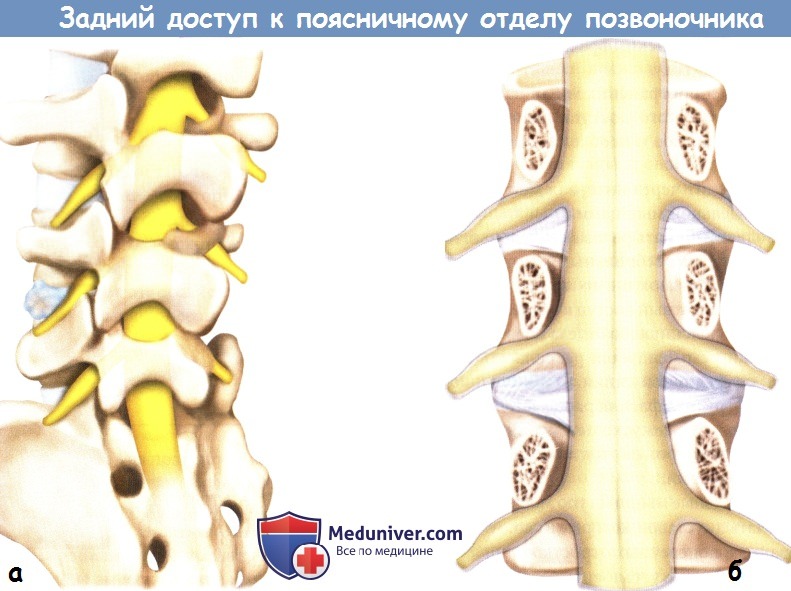
а – Внешний вид позвоночника сзади и сбоку: схематично показано расположение крайнебоковой грыжи межпозвонкового диска L4-5.
б – Схематичное изображение позвоночника после резекции задних элементов позвонков.
ж) Особенности операции на уровне L5-S1:
– Анатомия пояснично-крестцового перехода может отличаться некоторыми особенностями, к которым относят значительную высоту межпозвонкового пространства, нередко встречающиеся на этом уровне переходные позвонки или такие аномалии развития, как spina bifida occulta.
– Высокие межпозвонковые пространства чаще можно наблюдать у молодых пациентов, межпозвонковые диски которых пока еще хорошо гидратированы и отличаются значительной высотой.
– На уровне пояснично-крестцового перехода высок риск повреждения дурального мешка, что может привести к формированию длительно функционирующего ликворного свища.
– Переходные позвонки встречаются примерно у 36% людей, при этом 6% людей имеют шесть полноценных поясничных позвонков. Опасность здесь заключается в том, что это может привести к выбору неправильного уровня оперативного вмешательства.
– Поэтому во время операции в распоряжении всегда необходимо иметь предоперационные МР-томограммы и рентгенограммы, которые можно при необходимости сравнить с интраоперационными рентгенограммами, выполненными с метками на уровне предполагаемого вмешательства.
– Spina bifida встречается относительно нечасто, однако о возможности такой аномалии всегда следует помнить, поскольку ее наличие может стать причиной повреждения дурального мешка в ходе самой обычной стандартной и достаточно аккуратной мобилизации тканей.
з) Ушивание операционной раны:
– Ушивание операционной раны является не менее важным этапом операции, чем собственно основной этап, ради которого и было предпринято вмешательство.
– Задний доступ считается дополнительным риском послеоперационного периода.
– Длительное нахождение пациента в положении лежа на спине неизбежно приводит к мацерации краев операционной раны.
– Нижний край раны при вмешательствах на поясничном отделе позвоночника всегда будет располагаться достаточно близко к промежности, поэтому особую важность приобретает тщательная гигиена и туалет этой области.
– При ляминэктомии возможно не лишним будет дренирование субфасциального пространства.
– Четких доказательств того, что дренирование операционной раны улучшает ее заживление или способствует уменьшению риска формирования послеоперационных гематом, нет, однако интуиция подсказывает, что делать это все же необходимо.
– Поясничная фасция является первым механическим барьером, препятствующим проникновению жидкости из зоны вмешательства наружу и наоборот.
– Поэтому первостепенной задачей при ушивании раны является герметичное восстановление этой фасции. В первую очередь я ушиваю верхний и нижний края разреза фасции, что позволяет мне убедиться, что эти зоны закрыты достаточно герметично.
– После ушивания фасции операционная рана еще раз тщательно промывается.
– Далее, в ране идентифицируют фасцию Скарпы, которая обычно выглядит как достаточно тонкий, но четко отграниченный от других слой, который можно ушить также, как и любую другую фасцию. Ушивание ее создает дополнительный механический барьер, пусть это и отнимет еще некоторое время.
– Наконец, завершающим этапом операции является ушивание кожи и закрытие операционной раны повязкой.

Клинические примеры опухоли, травмы и деформации позвоночника.
– Также рекомендуем “Осложнения заднего и заднебокового доступа (Вильце) к поясничному отделу позвоночника”
– Посетите весь раздел посвященной “Нейрохирургии.”
Оглавление темы “Оп
