Образование позвоночника у зародыша

Формирование позвонков эмбриона. Этапы развития позвонков различных отделов у плода
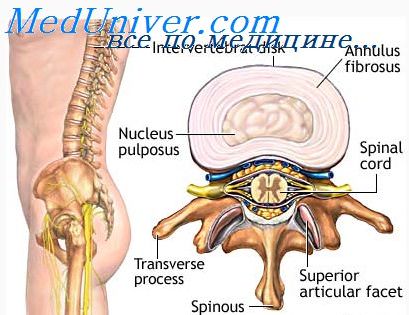
Медиально, по направлению к хорде, из склеротомов начинает пролиферировать мезенхимная ткань, которая затем покрывает хорду со всех сторон . Из этой области формируется закладка тела позвонка (corpus vertebrae). При этом располагающиеся рядом зачатки тел позвонков разделяются между собой упомянутыми закладками межпозвонковых пластинок.
Через середину закладок тел позвонков и межпозвонковых пластинок проходит спинная хорда, которая в области позвонковых тел со временем полностью дегенерирует, а в межпозвонковых пластинках от нее сохраняется рудимент в виде малого очага мукоидной ткани (nucleus pulposus — мякотного ядра).
По обеим сторонам медуллярной трубки из сгущенной краниальной половины склеротома в дорсальном направлении движется поток мезенхимной ткани, давая начало образованию закладок дуги позвонков (arcus vertebrae), которые впоследствии (приблизительно на четвертом месяце развития) замыкаются дорсально, по средней линии; в связи с этим, развивающийся мозг оказывается заключенным в сгущенную мезенхиму позвоночной закладки.
Из дуги позвонка затем вырастает остистый отросток (processus spinosus) и поперечный отросток (processus transversi). Наконец, из мезенхимы склеротомной закладки позвонков в вентролатеральном направлении вырастают мезенхимные тяжи, представляющие собой закладки реберных отростков (processus costales), то есть будущих ребер.
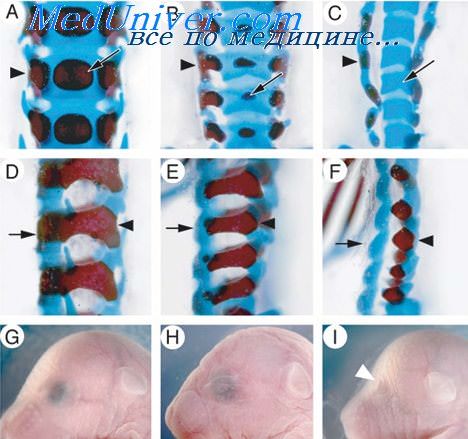
Сначала эта закладка позвонка представлена сгущенной мезенхимной бластемой склеротома. В течение седьмой недели из нее развивается хрящ, а позвонки приобретают плотную консистенцию с более точными контурами своей будущей формы. Наконец, начиная с десятой недели, наступает процесс хондрогенного окостенения (остеофикации). который исходит из нескольких центров окостенения.
Один из этих центров появляется в хрящевом теле позвонка (лишь в редких случаях наблюдается возникновение двух таких центров), а в каждой дуге позвонка по его обеим сторонам образуется по одному центру. Таким образом, позвонки возникают в результате окостенения, начинающегося из трех первичных центров; при этом сначала возникают три самостоятельные (вернее связанные только хрящем) косточки, которые лишь позднее, через несколько лет после рождения, сливаются в единый костный позвонок.
При окостенении сначала происходит энхондральная остеофикация, к которой позже, начиная от перихондра, присоединяется также перихондральныи вид окостенения. На данной стадии развития верхние и нижние поверхности тел позвонков еще покрыты гиалиновой хрящевой пластинкой, окостеневающей приблизительно к семнадцати годам и окончательно присоединяющейся к телу позвонков в среднем лишь на двадцатом году жизни.
Тело первого шейного позвонка, атланта (atlas), теряет связь с дугами и срастается с телом второго шейного позвонка (epistropheus), превращаясь при этом в его зубовидный отросток (dens epistrophei). Обе дуги первого шейного позвонка вентрально и дорсально соединяются, благодаря чему атлант приобретает форму кольца.
У крестцовых и копчиковых позвонков реберные отростки, идущие латерально, редуцированы, причем они особенно недоразвиты у копчиковых позвонков, у которых являются рудиментарными уже с самого начала. В крестцовой области тела позвонков в период полового созревания вторично срастаются в единую кость — крестец (os sacrum), причем окостенение захватывает также и межпозвонковые пластинки. Однако окончательное костное соединение крестцовых позвонков заканчивается приблизительно лишь на двадцать пятом году жизни. Боковые отделы крестцовой кости возникают в результате соединения рудиментарных зачатков крестцовых ребер.
Копчиковые позвонки также могут вторично срастаться, образуя более или менее единую копчиковую кость (os coccygis). На наружной поверхности тела в коже копчиковой области имеется умеренно углубленная ямка, копчиковая ямка (fovea coccygea), которая соответствует месту, где произошла дегенерация последних копчиковых позвонков и остатка хвоста.
– Также рекомендуем “Позвоночный столб плода. Развитие ребер у эмбриона”
Оглавление темы “Развитие половых органов и скелета плода”:
1. Формирование влагалища. Опущение половых желез
2. Образование оболочек яичка. Формирование семявыносящего протока
3. Формирование наружных половых органов. Развитие мужских половых органов
4. Формирование наружных женских половых органов. Аномалии женских половых органов
5. Добавочные половые железы. Развитие скелета и мышц плода
6. Этапы развития скелета эмбриона. Осевой скелет плода
7. Формирование позвонков эмбриона. Этапы развития позвонков различных отделов у плода
8. Позвоночный столб плода. Развитие ребер у эмбриона
9. Череп плода. Формирование черепа эмбриона
10. Примордиальпый череп плода. Развитие основания черепа эмбриона
Источник
Позвонки эмбриона. Развитие ребер и позвонков плода
Развитие позвонков и ребер представляет особый интерес из-за той важной роли, которую они играют в скелете, и в связи с характерным способом их формирования. В процессе их роста хорошо видны образование отдельных центров окостенения в первичной хрящевой массе и последующее слияние этих центров, приводящее к формированию единого костного элемента.
При изучении ранних эмбрионов мы проследили ход развития сомитов. Следует повторить, что из вентро-медиальной поверхности каждого сомита образуется группа мезенхимных клеток, называемая склеротомом. Эти клетки мигрируют с обеих сторон к средней линни и скапливаются вокруг хорды. В дальнейшем из них развиваются позвонки.
Сначала в этих первичных массах обнаруживается скучивание клеток склеротома, происходящих из двух прилегающих сомитов, в группы, расположенные в интервалах между миотомами. При изучении серий поперечных срезов эти группы легко проглядеть, если при переходе от среза к срезу не отмечать плотность распределения клеток. Они, однако, очень хорошо видны на фронтальных срезах. Каждая из этих групп клеток является зачатком тела позвонка.
Сформировавшись, они быстро становятся более плотными и ясно очерченными. Вскоре после формирования центра из него начинают распространяться в дорзальную и латеральную стороны скопления клеток мезенхимы, образующих зачатки нервных дужек и ребер.
Стадию, на которой появляются в виде мезенхимных закладок наиболее рано формирующиеся части скелета, часто называют бластемной стадией. Эта стадия быстро сменяется хрящевой стадией. При развитии позвоночника образование хряща из бластемной массы впервые начинается в области тела позвонка, а затем центры хондрофикации возникают в нейральных и реберных отростках. Эти центры быстро увеличиваются в объеме, пока не срастутся друг с другом и вся масса не станет хрящом.
Образовавшийся таким образом хрящевой позвонок является вначале единым целым, без линий демаркации между местами, где слились центры образования хряща, и без следов разделения на отдельные части, которые образуются впоследствии при замещении хряща костью. К началу окостенения хрящевые ребра отделяются от позвонков, но сами позвонки еще остаются не разделенными на части.
Расположение центров эндохондрального окостенения в хряще позвонка схематически изображено на рисунке. Легко видеть, как увеличивающиеся в объеме центры окостенения ведут к образованию окончательно сформированного позвонка. Срединный центр окостенения дает начало телу позвонка. Центры, находящиеся в нейральных отростках, распространяются дорзально, образуя пластинки и всю нервную дужку. Остистый отросток возникает в результате распространения этих центров от точки их встречи в дорзальную сторону.
Поперечные отростки, с которыми сочленяются бугорки ребер, образуются путем латерального распространения центров окостенения, появляющихся в нейральных отростках. Вентрально эти центры срастаются с телом позвонка. Ребро формируется в результате распространения процесса окостенения из его центра. После рождения в бугорке и головке ребра появляются вторичные эпифизарные центры. В течение периода роста они остаются отделенными от остальной части ребра хрящевыми пластинками так же, как это описывалось при рассмотрении развития длинных костей. Срастания этих вторичных эпифизарных центров с остальной частью ребра не происходит до тех пор, пока скелет не достигнет своих окончательных размеров.
Все сказанное выше касается грудных позвонков, где отношение ребра к позвонку выражено наиболее отчетливо. Реберный элемент представлен в каждом позвонке, но в других участках позвоночника он сильно редуцирован и изменен. На рисунке, где схематически изображены компоненты шейных, грудных, поясничных и крестцовых позвонков, эта гомология отчетливо видна. Все позвонки образуются в результате процесса, совершенно аналогичного вышеописанному процессу образования грудного позвонка.
В связи с наличием редуцированных реберных компонентов у шейных позвонков не удивительно, что появление хорошо развитого шейного ребра, соединенного с самым нижним шейным позвонком, является довольно часто встречающейся аномалией скелета. Таким же образом может возникнуть добавочное ребро, связанное с первым поясничным позвонком. Труднее объяснить причины раздвоения ребра в месте его сочленения с грудиной.
– Вернуться в оглавление раздела “Акушерство.”
Оглавление темы “Развитие хрящей и костей эмбриона”:
1. Аномалии развития покровов тела. Полимастия и полителия
2. Соединительная ткань эмбриона. Волокнисто-эластическая соединительная ткань плода
3. Жировая ткань эмбриона. Образование хряща у плода
4. Гистогенез кости эмбриона. Перепончатые кости плода
5. Отложение солей кальция у эмбриона. Пластинки и трабекулы костей плода
6. Образование губчатой кости у эмбриона. Возникновение эндохондральной кости плода
7. Компактная кость у эмбриона. Развитие скелета плода
8. Длинные кости плода. Развитие длинных костей у эмбриона
9. Развитие суставов плода. Формирование суставов эмбриона
10. Позвонки эмбриона. Развитие ребер и позвонков плода
Источник
Патологии позвоночника у плода встречаются в 1 случае на 1000 беременностей. Часто нарушения касаются не только самого позвоночного столба, но и спинного мозга. В основном плод с аномалией позвоночника гибнет внутриутробно или сразу после рождения, поэтому очень важно установить проблему как можно раньше, чтобы женщина обдуманно приняла решение о прерывании беременности.

Причины возникновения внутриутробных аномалий позвоночника
В большинстве случаев аномалия возникает в поясничном отделе, реже — в шейном, и совсем нечасто — в области крестца и грудном отделе.
Причины столь сложной патологии до сих пор не ясны. Но среди факторов, провоцирующих нарушение формирования спинного мозга, совершенно определенно можно выделить:
- TORCH-инфекцию;
- токсическое воздействие лекарств;
- сложные условия работы;
- употребление наркотиков и алкоголя;
- многолетний стаж курения.
Когда можно обнаружить патологии позвоночника у плода
Расщепление нервной трубки происходит в период с 19 по 30 день гестации (дня последней менструации у беременной). Аномалию позвоночника можно выявить уже на первом скрининге, который проводится на 11-й неделе беременности. Второй скрининг обычно подтверждает результаты 1-го скрининга и выявляет новые нарушения.
Миеломенингоцеле
75% всех случаев аномалий позвоночника у плода занимает миеломенингоцеле (spina bifida cystica). Патология выражается в выпячивании спинного мозга за пределы позвоночной дужки. Иногда мозговая ткань защищена кожей, но чаще выходит наружу вместе с нервными отростками. В последнем случае плод рождается с параличом нижних конечностей, проблемами с кишечником и мочевым пузырём. В 90% случаев у плода диагностируется гидроцефалия (водянка головного мозга).
Характерные признаки миеломенингоцеле на УЗИ:
- на задней поверхности позвоночника визуализируется жидкость;
- через позвоночную щели видно образование с жидкостью внутри;
- черепная ямка имеет меньшие размеры;
- ткани мозжечка смещены;
- выражено искривление позвоночника;
- размеры плода меньше нормы;
- диагностируется гидроцефалия из-за низкого расположения спинного мозга и блокировки спинномозговой жидкости.
При подозрении на патологию женщина сдаёт кровь на специфические ферменты. У неё повышен уровень альфа-фетопротеина, как и при других аномалиях плода. Затем беременную отправляют на 4D сканирование, во время которого можно увидеть объёмное изображение плода. Однако это становится возможным только с 20-й недели беременности.
Миеломенингоцеле — тяжёлая форма расщепления позвоночника, поэтому при подтверждении диагноза на УЗИ женщине рекомендуют сделать аборт. Даже если малыш родится живым, он не сможет ходить, у него будут проблемы с внутренними органами.
Операция по перемещению вышедшего за пределы позвоночного столба спинного мозга со спинномозговыми нервами проводится в течение 48 часов с момента рождения. Выпячивающаяся капсула помещается обратно в позвоночный канал, сверху нашиваются мышцы и кожа.
Такие дети нуждаются в особом лечении, которое существенно не улучшит их качество жизни. Очень низкий процент детей в будущем смогут ходить, но большинство будет нуждаться в инвалидной коляске, потому что нервные окончания повреждаются и не позволяют спинному мозгу нормально функционировать.
Синдром Клиппеля-Фейля
Синдром Клиппеля-Фейля встречается очень редко, в 1 случае из 120 000 беременностей, и имеет особенность передаваться по наследству.
Патология заключается в аномальном строении шейного отдела позвоночника, при котором позвонки сращиваются между собой. Шея практически отсутствует и, в зависимости от разновидности синдрома, патология имеет и другие нарушения. Наиболее опасна разновидность KFS3, при которой сращены не только шейные позвонки, но и грудные, а также поясничные. Из-за незаращения дужек позвоночника образуются дополнительные рёбра.
Помимо этого у плода визуализируются лишние пальцы, их недоразвитие или сращивание, гипоплазия почек, заращение мочеиспускательного канала, заболевания сердечно-сосудистой системы, отсутствует лёгкое, сбои в работе ЦНС. При любой форме синдрома у плода формируется искривление позвоночника (сколиоз).
Причина патологии — мутация гена GDF6. Выявляется аномалия не раньше 20-й недели беременности. При ультразвуковом исследовании на экране УЗИ заметно следующее:
- укорочение шеи;
- плод не поворачивает голову;
- низкая линия роста волос на затылке;
- асимметрия лица;
- отсутствие одного лёгкого;
- гипоплазия почки;
- срастание или недоразвитие пальцев на руке;
- лишние количество пальцев;
- сращение позвонков в различных отделах позвоночника.
Первые две разновидности синдрома Клиппеля-Фейля поддаются коррекции. Ребёнку проводят операцию, затем он проходит сложную восстановительную терапию. На сегодняшний день полностью восстановить позвоночник не удастся, однако человек сможет жить обычной жизнью, потому что умственные способности не затрагиваются.
При третьей форме патологии женщине предложат прерывать беременность, потому что при срастании позвонков ущемляются нервные корешки, из-за чего развиваются различные заболевания внутренних органов. Дети с формой KFS3 требуют особый уход за собой и всё-равно умирают в раннем возрасте.
Spina bifida
Spina bifida или неполное закрытие позвоночного канала, возникающее на ранних сроках беременности в связи с неправильным формированием нервной рубки. Помимо проблем с позвоночником, при Spina bifida имеется недоразвитие спинного мозга. 95% детей с такой патологией рождается у совершено здоровых молодых родителей.
Самой лёгкой формой патологии является Spina bifida occulta — небольшая щель в позвоночном столбе, не сопровождающаяся выпячиванием наружу спинного мозга и повреждением нервных корешков. Дефект внешне практически не заметен, и со стороны сложно сказать, что есть какая-то проблема.
Иногда у новорождённого наблюдаются проблемы с кишечником и мочевым пузырём, имеется сколиоз и слабый тонус ног. Единственным способом диагностики патологии является рентгенография. На скрининговом УЗИ она практически не видна, только при 4D УЗИ можно увидеть неполное сращение дужек позвоночного столба на поздних сроках беременности. Аномалия не требует коррекции, и прерывать беременность женщине не надо.
Кистозная гигрома шеи
Гигрома на шее у плода (лимфангиома) — это доброкачественная опухоль, которая образуется в результате нарушения формирования лимфасистемы в области шейных позвонков в период эмбрионального развития. Если нарушается лимфаток в месте соединения яремного мешка с яремной веной, образуется киста или несколько кист, заполненных фиброзно-серозной жидкостью. Опухоль локализуется возле шейных позвонков, влияя на развитии плода.
Патологию на УЗИ можно увидеть уже на 1-м скрининге на срок 11-12 недель. Главным показателем будет увеличение толщины воротникового пространства. Гигрома шеи у плода возникает как в результате хромосомных нарушений, так и под влиянием внешних причин — механической внутриутробной травмы, курение и употребление алкоголя матерью, перенесённые во время беременности инфекции.
На 2-м скрининге гигрома визуализируется как ассиметричное новообразование с плотной оболочкой, иногда имеющее перегородки внутри, расположенное в проекции шейного отдела позвоночника. Сама по себе опухоль не представляет угрозы для жизни плода.
На ранних сроках делается биопсия хориона с целью выявления хромосомных нарушений. Если они подтвердятся, женщине предложат прервать беременность. В случае отсутствия генетических отклонений врачи придерживаются выжидательной позиции. очень часто к 18-20 неделе беременности гигрома рассасывается сама собой.
Если этого не произойдёт, то у малыша после рождения вероятно наличие следующих отклонений:
- парез лицевого нерва — обездвиживание мускулатуры лица по причине длительного сдавливания гигромой нервного волокна;
- деформация позвоночника (чаще всего встречается кривошея — искривление шейного отдела из-за воспалительного процесса в шейных мышцах вследствие перенапряжения постоянного давления опухоли);
- деформация затылочной кости и челюсти;
- нарушение глотательной функции;
- обструкция дыхательных путей (непроходимость дыхательного канала из-за перекрытия трахеи гигромой).
Лечится гигрома консервативно после рождения ребёнка. Если причиной патологии не являются хромосомные нарушения, прогноз для малыша благоприятен.
Выводы
Чтобы исключить любые патологии позвоночника у плода, нужно уже на ранних сроках проходить скрининг с помощью хорошего УЗИ-аппарата. Аномалии позвоночника видны даже при первом обследовании, что позволяет, в случае тяжелых нарушений, своевременно прервать беременность.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник
