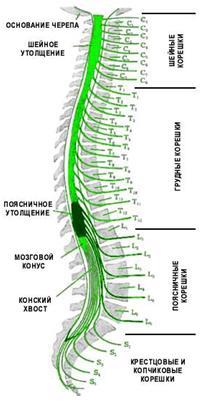
Обозначение позвонков по отделам позвоночника
Оглавление темы “Позвоночный столб”:
Позвоночный столбПозвоночный столб, columna vertebralis, имеет метамерное строение и состоит из отдельных костных сегментов – позвонков, vertebrae, накладывающихся последовательно один на другой и относящихся к коротким губчатым костям. Функция позвоночного столба. Позвоночный столб выполняет роль осевого скелета, который является опорой тела, защитой находящегося в его канале спинного мозга и участвует в движениях туловища и черепа. Положение и форма позвоночного столба определяются прямохождением человека.
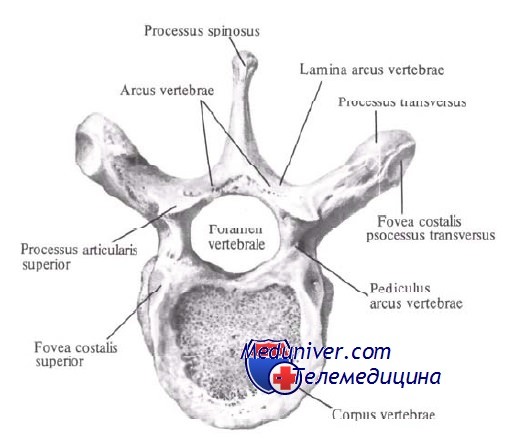
Общие свойства позвонков. Соответственно 3 функциям позвоночного столба каждый позвонок, vertebra (греч. spondylos1), имеет: 1) опорную часть, расположенную спереди и утолщенную в виде короткого столбика, – тело, corpus vertebrae; 2) дугу, arcus vertebrae, которая прикрепляется к телу сзади двумя ножками, pediculi arcus vertebrae, и замыкает позвоночное отверстие, foramen vertebrale; из совокупности позвоночных отверстий в позвоночном столбе образуется позвоночный канал, canalis vertebralis, который защищает от внешних повреждений помещающийся в нем спинной мозг. Следовательно, дуга позвонка выполняет преимущественно функцию защиты; 3) на дуге находятся приспособления для движения позвонков – отростки.
По средней линии от дуги отходит назад остистый отросток, processus spinosus; по бокам с каждой стороны – по поперечному, processus transversus; вверх и вниз – парные суставные отростки, processus articulares superiores et inferiores. Последние ограничивают сзади вырезки, парные incisurae vertebrates superiores et inferiores, из которых при наложении одного позвонка на другой получаются межпозвоночные отверстия, foramina intervertebral, для нервов и сосудов спинного мозга. Суставные отростки служат для образования межпозвоночных суставов, в которых совершаются движения позвонков, а поперечные и остистый – для прикрепления связок и мышц, приводящих в движение позвонки. В разных отделах позвоночного столба отдельные части позвонков имеют различные величину и форму, вследствие чего различают позвонки: шейные (7), грудные (12), поясничные (5), крестцовые (5) и копчиковые (1 – 5). Естественно, что опорная часть позвонка (тело) у шейных позвонков выражена сравнительно мало (у I шейного позвонка тело даже отсутствует), а по направлению вниз тела позвонков постепенно увеличиваются, достигая наибольших размеров у поясничных позвонков; крестцовые позвонки, несущие на себе всю тяжесть головы, туловища и верхних конечностей и связывающие скелет этих частей тела с костями пояса нижних конечностей, а через них с нижними конечностями, срастаются в единый крестец (“в единении сила”). Наоборот, копчиковые позвонки, представляющие остаток исчезнувшего у человека хвоста, имеют вид маленьких костных образований, в которых едва выражено тело и нет дуги. Дуга позвонка как защитная часть в местах утолщения спинного мозга (нижние шейные, верхние грудные и верхние поясничные позвонки) образует более широкое позвоночное отверстие. В связи с окончанием спинного мозга на уровне II поясничного позвонка нижние поясничные и крестцовые позвонки имеют постепенно суживающееся позвоночное отверстие, которое у копчика совсем исчезает. Поперечные и остистый отростки, к которым прикрепляются мышцы и связки, более выражены там, где прикрепляется более мощная мускулатура (поясничный и грудной отделы), а на крестце в связи с исчезновением хвостовой мускулатуры эти отростки уменьшаются и, слившись, образуют на крестце небольшие гребни. Вследствие слияния крестцовых позвонков в крестце исчезают суставные отростки, которые хорошо развиты в подвижных отделах позвоночного столба, особенно в поясничном. Таким образом, чтобы понять строение позвоночного столба необходимо иметь в виду, что позвонки и отдельные части их более развиты в тех отделах, которые испытывают наибольшую функциональную нагрузку. Наоборот, где функциональные требования уменьшаются, там наблюдается и редукция соответствующих частей позвоночного столба, например в копчике, который у человека стал рудиментарным образованием.
Видео анатомия позвоночного столба и позвонков-Также рекомендуем “Шейные позвонки” |
Источник
Анатомия и физиология позвоночника
 Позвоночник человека – это очень непростой механизм, правильная работа которого влияет на функционирование всех остальных механизмов организма.
Позвоночник человека – это очень непростой механизм, правильная работа которого влияет на функционирование всех остальных механизмов организма.
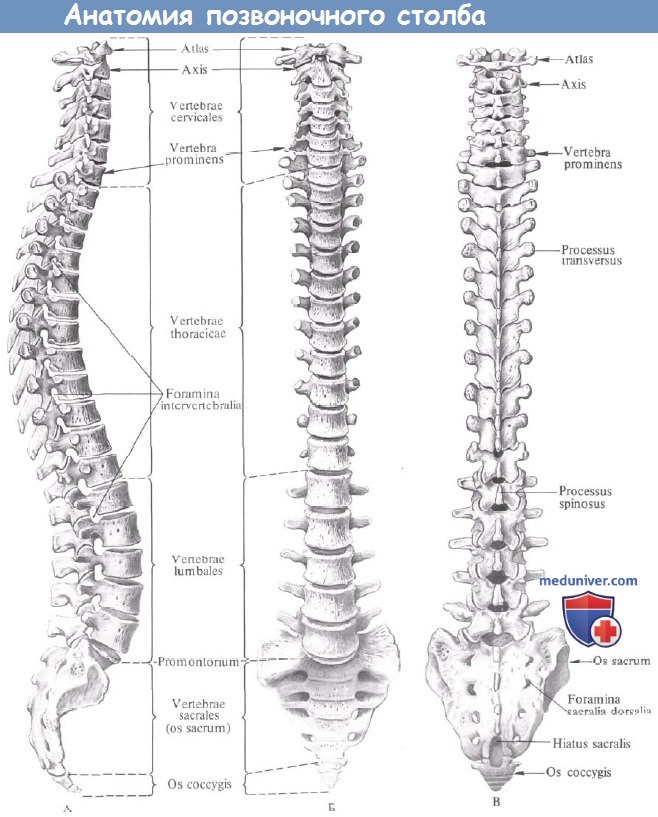
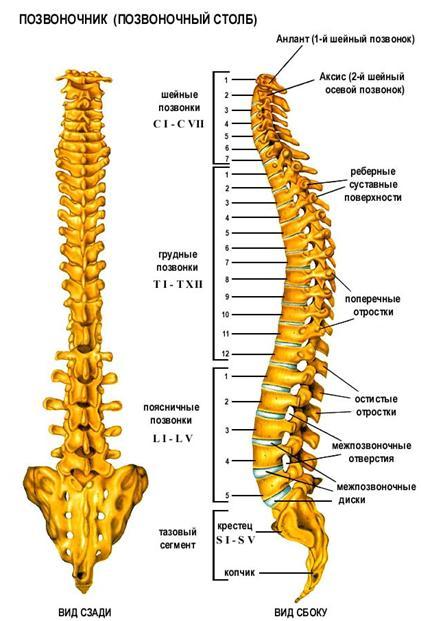
Позвоночник (от лат. «columna vertebralis», синоним – позвоночный столб) состоит из 32 – 33 позвонков (7 шейных, 12 грудных, 5 поясничных, 5 крестцовых, соединенных в крестец, и 3 – 4 копчиковых), между которыми расположены 23 межпозвоночных диска.
Связочно-мышечный аппарат, межпозвоночные диски, суставы соединяют позвонки между собой. Они позволяют удерживать его в вертикальном положении и обеспечивают необходимую свободу движения. При ходьбе, беге и прыжках эластичные свойства межпозвоночных дисков, значительно смягчают толчки и сотрясения, передаваемые на позвоночник, спинной и головной мозг.
Физиологические изгибы тела создают позвоночнику дополнительную упругость и помогают смягчать нагрузку на позвоночный столб.
Позвоночник является главной опорной структурой нашего тела. Без позвоночника человек не мог бы ходить и даже стоять. Другой важной функцией позвоночника является защита спинного мозга. Большая частота заболеваний позвоночника у современного человека обусловлена, главным образом, его «прямохождением», а также высоким уровнем травматизма.
Отделы позвоночника: В позвоночнике различают шейный, грудной, поясничный отделы, крестец и копчик. В процессе роста и развития позвоночника формируется шейный и поясничный лордозы, грудной и крестцово – копчиковый кифозы, превращающие позвоночник в «пружинящую систему», противостоящую вертикальным нагрузкам. В медицинской терминологии, для краткости, для обозначения шейных позвонков используется латинская буква «С» – С1 – С7, для обозначения грудных позвонков – «Th» – Th1 – Th12, поясничные позвонки обозначаются буквой «L» – L1 – L5.
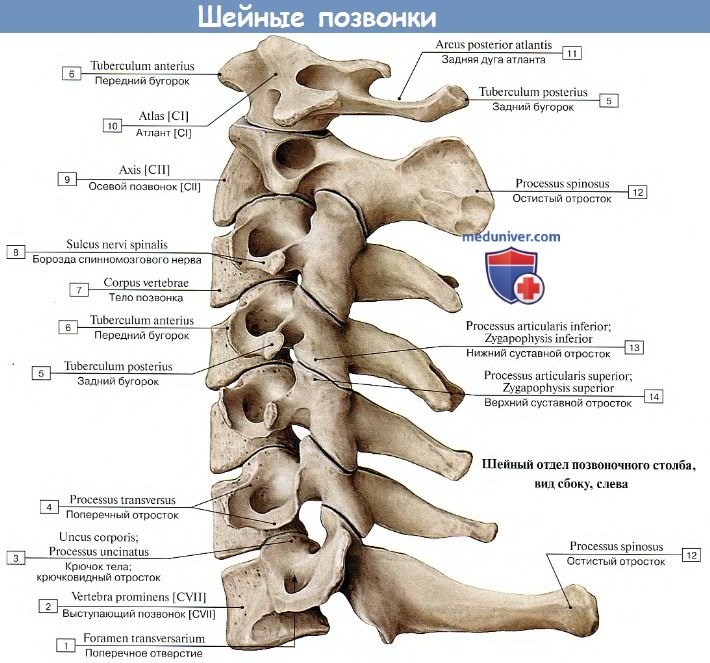
Шейный отдел. Это самый верхний отдел позвоночного столба. Он отличается особой подвижностью, что обеспечивает такое разнообразие и свободу движения головы. Два верхних шейных позвонка с красивыми названиями атлант и аксис, имеют анатомическое строение, отличное от строения всех остальных позвонков. Благодаря наличию этих позвонков, человек может совершать повороты и наклоны головы.
Грудной отдел. К этому отделу прикрепляются 12 пар рёбер. Грудной отдел позвоночника участвует в формировании задней стенки грудной клетки, которая является вместилищем жизненно важных органов. В связи с этим грудной отдел позвоночника малоподвижен.
Поясничный отдел. Этот отдел состоит из самых массивных позвонков, так как на них лежит самая большая нагрузка. У некоторых людей встречается шестой поясничный позвонок. Это явление врачи называют люмбализацией. Но в большинстве случаев такая аномалия не имеет клинического значения. 8-10 позвонков срастаются, образуя крестец и копчик.
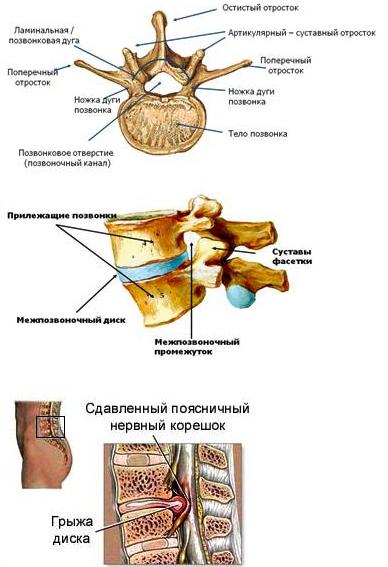 | Позвонок состоит из тела, дуги, двух ножек, остистого, двух поперечных и четырёх суставных отростков. Между дугой, телом и ножками позвонков находятся позвонковые отверстия, из которых формируется позвоночный канал. Между телами двух смежных позвонков располагается межпозвонковый диск, состоящий из фиброзного кольца и пульпозного ядра и выполняющий 3 функции: амортизация, удержание смежных позвонков, обеспечение подвижности тел позвонков. Вокруг ядра располагается многослойное фиброзное кольцо, которое удерживает ядро в центре и препятствует сдвиганию позвонков в сторону относительно друг друга. Фиброзное кольцо имеет множество слоев и волокон, перекрещивающихся в трех плоскостях. В нормальном состоянии фиброзное кольцо образовано очень прочными волокнами. Однако в результате дегенеративного заболевания дисков (остеохондроза) происходит замещение волокон фиброзного кольца на рубцовую ткань. Волокна рубцовой ткани не обладают такой прочностью и эластичностью как волокна фиброзного кольца. Это ведет к ослаблению межпозвоночного диска и при повышении внутридискового давления может приводить к разрыву фиброзного кольца. Значительное повышение давления внутри межпозвоночных дисков может привести к разрыву фиброзного кольца и выходу части пульпозного ядра за пределы диска. Так формируется грыжа диска, которая может приводить к сдавлаванию нервных структур, что вызывает, в свою очередь появление болевого синдрома и неврологических нарушений. |
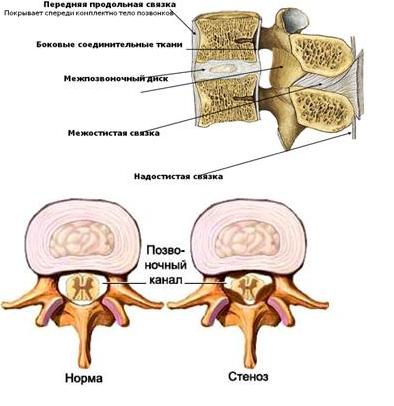 | Связочный аппарат представлен передней и задней продольными, над – и межостистыми связками, жёлтыми, межпоперечными связками и капсулой межпозвонковых суставов. Два позвонка с межпозвоночным диском и связочным аппаратом представляют позвоночный сегмент. При разрушении межпозвоночных дисков и суставов связки стремятся компенсировать повышенную патологическую подвижность позвонков (нестабильность), в результате чего происходит гипертрофия связок.Этот процесс ведет к уменьшению просвета позвоночного канала, в этом случае даже маленькие грыжи или костные наросты (остеофиты) могут сдавливать спинной мозг и корешки. Такое состояние получило название стеноза позвоночного канала. Для расширения позвоночного канала производится операция декомпрессии нервных структур. |
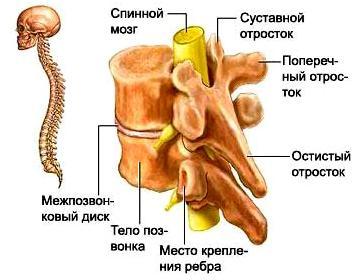 | В позвоночном канале расположен спинной мозг и корешки «конского хвоста». Спинной мозг начинается от головного мозга и заканчивается на уровне промежутка между первым и вторым поясничными позвонками коническим заострением. Далее от спинного мозга в канале проходят спинномозговые нервные корешки, которые формируют так называемый «конский хвост». От спинного мозга отходит 31 пара нервных корешков. Из позвоночного канала нервные корешки выходят через межпозвоночные (фораминарные) отверстия, которые образуются ножками и суставными отростками соседних позвонков. У человека, так же как и у других позвоночных, сохраняется сегментарная иннервация тела. Это значит, что каждый сегмент спинного мозга иннервирует определенную область организма. Например, сегменты шейного отдела спинного мозга иннервируют шею и руки, грудного отдела – грудь и живот, поясничного и крестцового – ноги, промежность и органы малого таза (мочевой пузырь, прямую кишку). |
 | По периферическим нервам нервные импульсы поступают от спинного мозга ко всем органам нашего тела для регуляции их функции. Информация от органов и тканей поступает в центральную нервную систему по чувствительным нервным волокнам. Большинство нервов нашего организма имеют в своем составе чувствительные, двигательные и вегетативные волокна. Врач, определяя в какой области тела, появились расстройства чувствительности или двигательной функции, может предположить, на каком уровне произошло повреждение спинного мозга. |
Источник

Визуализация позвоночника — наиболее часто выполняемое исследование в практике врача лучевой диагностики. Будь Вы «классическим» рентгенологом, специалистом в области КТ или МРТ — Вы будете описывать позвоночник каждый день. Однако прежде чем изучать патологию позвоночного столба, полезно обратить внимание на варианты нормальной анатомии и врожденные аномалии, не требующие вмешательств (leave-me-alone-lesions).
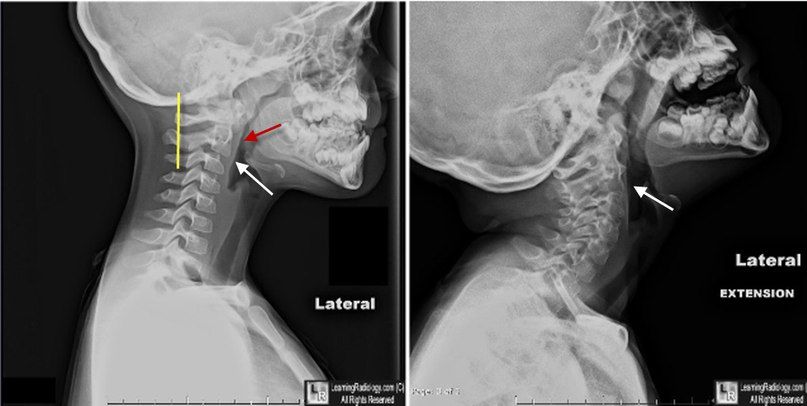
В русскоязычной литературе термин «псевдолистез» встречается редко, и в рентгенологических заключениях подобное состояние описывают как «смещаемость позвонков в рамках возрастной физиологической подвижности». Это незначительное смещение позвонков шейного отдела кпереди, обусловленное эластичностью связочного аппарата позвоночного столба. Обычно смещен С2 позвонок по отношению к С3, реже — С3 к С4.
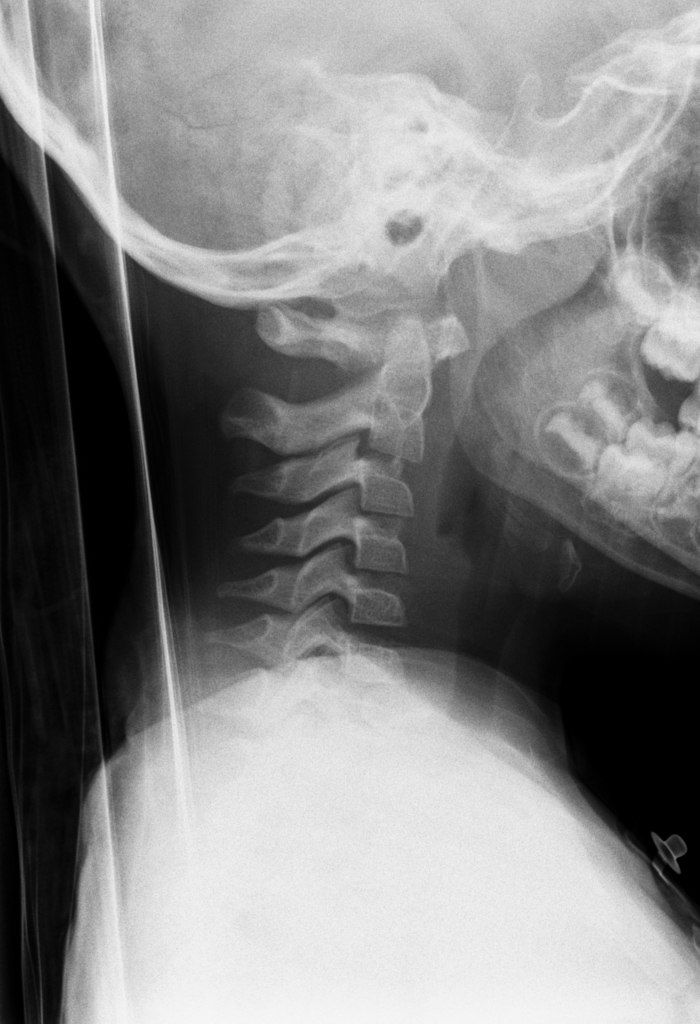
Псевдолистез С2 по отношению к С3 у 7летнего пациента. Отсутствует отек мягких тканей и другие признаки травматического повреждения
Дифференциальная диагностика с травматическим или дегенеративным спондилолистезом:
- возраст пациента до 8 лет;
- отсутствие признаков отека окружающих мягких тканей;
- отсутствие других травматических / других дегенеративных изменений;
- отклонение от задней шейной линии не более 2 мм.
Задняя шейная линия (линия Свищука) — линия, проведённая между передними краями задних дуг позвонков С1 и С3.

Псевдолистез С2 по отношению к С3 позвонку (белая стрелка). Отметьте нормальные положение С2 относительно задней шейной линии (желтая) и отсутствие отека мягких тканей. В положении разгибания листез не выявляется
Дополнительные шейные ребра:
- встречаются примерно у 1 % популяции;
- в около 80 % случаев — билатеральные;
- чаще наблюдаются у женщин;
- обычно (в случае ложного ребра небольшого размера) не проявляют себя клинически;
- происходят из позвонка С7, значительно реже — из С6
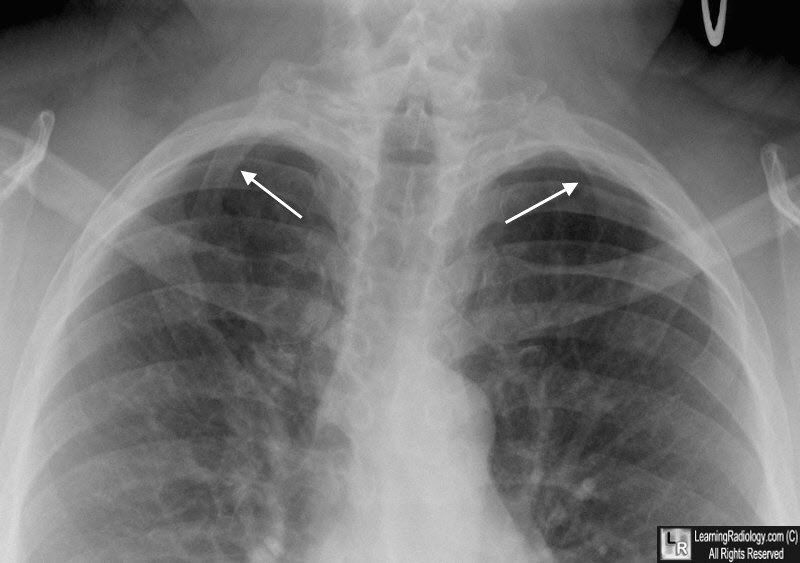
Двусторонние дополнительные шейные ребра, происходящие из С7 позвонка
Различают истинные и ложные шейные ребра. Истинное шейное ребро соединяется с поперечным отростком реберно-позвоночным суставом. При ложных шейных ребрах сочленение тела ребра с поперечным отростком происходит в виде синдесмоза или синостоза.
Различают также полные и неполные шейные ребра. Полные шейные ребра внешне напоминают настоящее ребро и при локализации С7 соединяются с 1 грудным ребром посредством тяжа, синдесмоза или синостоза. Неполное шейное ребро свободно заканчивается в мягких тканях. Небольшие шейные ребра бывает сложно отличить от гипертрофированных поперечных отростков шейных позвонков.
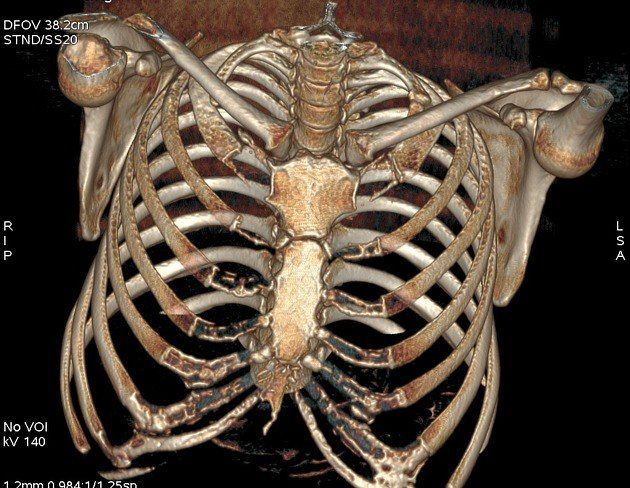
Трехмерная реконструкция КТ-исследования органов грудной клетки. Заменты дополнительные шейные ребра с обеих сторон, при чем ребро слева выглядит соединенным с 1-м грудным ребром
В тех редких случаях, когда шейное ребро провоцирует клиническую картину, оно проявляется симптомами плексита, а именно:
- ноющей болью в области пораженного плеча, которая распространяется на всю конечность; боль усиливается в ночное время, при движениях в плечевом суставе;
- мышечная слабость в пораженной конечности;
- парестезии;
- снижение локтевого и карпорадиального рефлексов;
- трофические поражения (пастозность и мраморность верхней конечности, повышенная потливость или ангидроз, чрезмерная истонченность и сухость кожи, повышенная ломкость ногтей) встречаются редко.
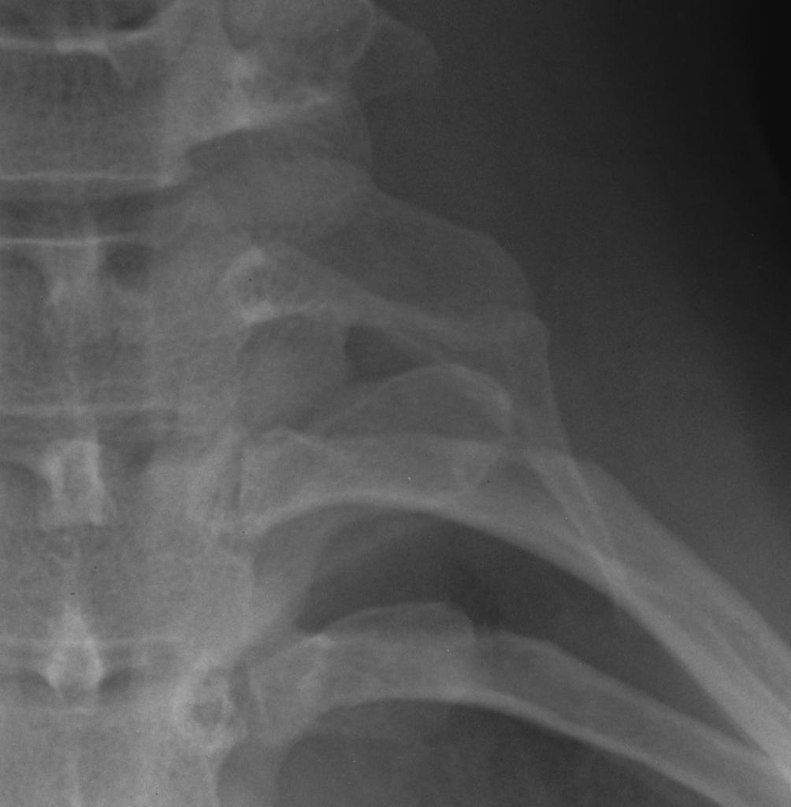
Фрагмент рентгенограммы больного, обратившегося к врачу с жалобами на боль в левом плече. Левостороннее дополнительное шейное ребро
Дифференциальная диагностика:
Перелом поперечного отростка позвонка иногда может имитировать дополнительное шейное или гипоплазированное грудное ребро. Его отличительные признаки:
- зигзагообразная, зубчатая линия перелома, края не склерозированы (в случае свежего перелома);
- травма в анамнезе;
- отек мягких тканей, может наблюдаться параспинальная гематома.
Дополнительные ребра встречаются также в поясничном отделе, где они как правило не имеют клинического значения.
Наиболее часто встречаются изменения числа поясничных и крестцовых позвонков. Сакрализация пятого поясничного позвонка происходит, когда поперечные отростки становятся большими и образуют с крестцом и подвздошными костями таза анатомическую связь, которая бывает костной, хрящевой, в виде сустава; неподвижной или подвижной. В последнем случае она может служить причиной болей. Функционально в поясничном отделе остается только четыре позвонка. Частота встречаемости сакрализации — около 8 % случаев, чаще бывает односторонней.
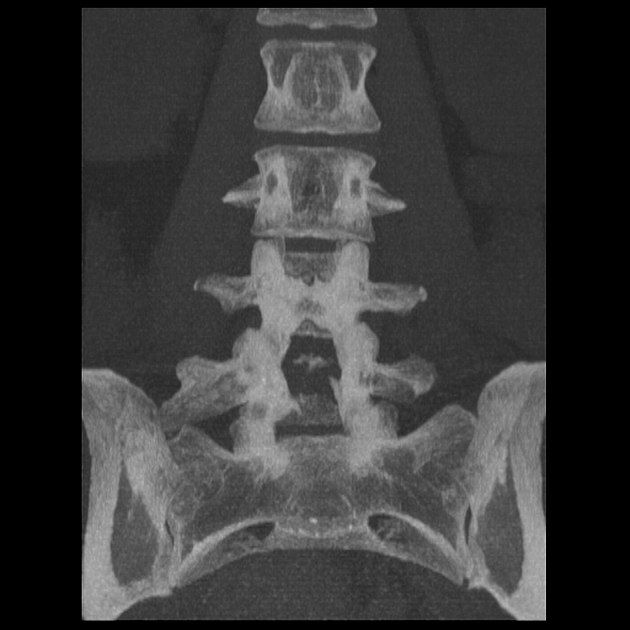
Правостороннее увеличение поперечного отростка L5 позвонка (сакрализация). Не отмечается формирования связи с крестцом. Тип І переходного люмбосакрального позвонка.
Противоположная картина — люмбализация первого крестцового позвонка. Он не срастается с крестцом, формируясь в свободный позвонок. В этом случае в поясничном отделе функционируют шесть позвонков. Частота встречаемости в популяции — около 1 %. Процесс может иметь односторонний характер, когда один из поперечных отростков вырастает больше другого, что создает условия для сколиотической деформации позвоночника.
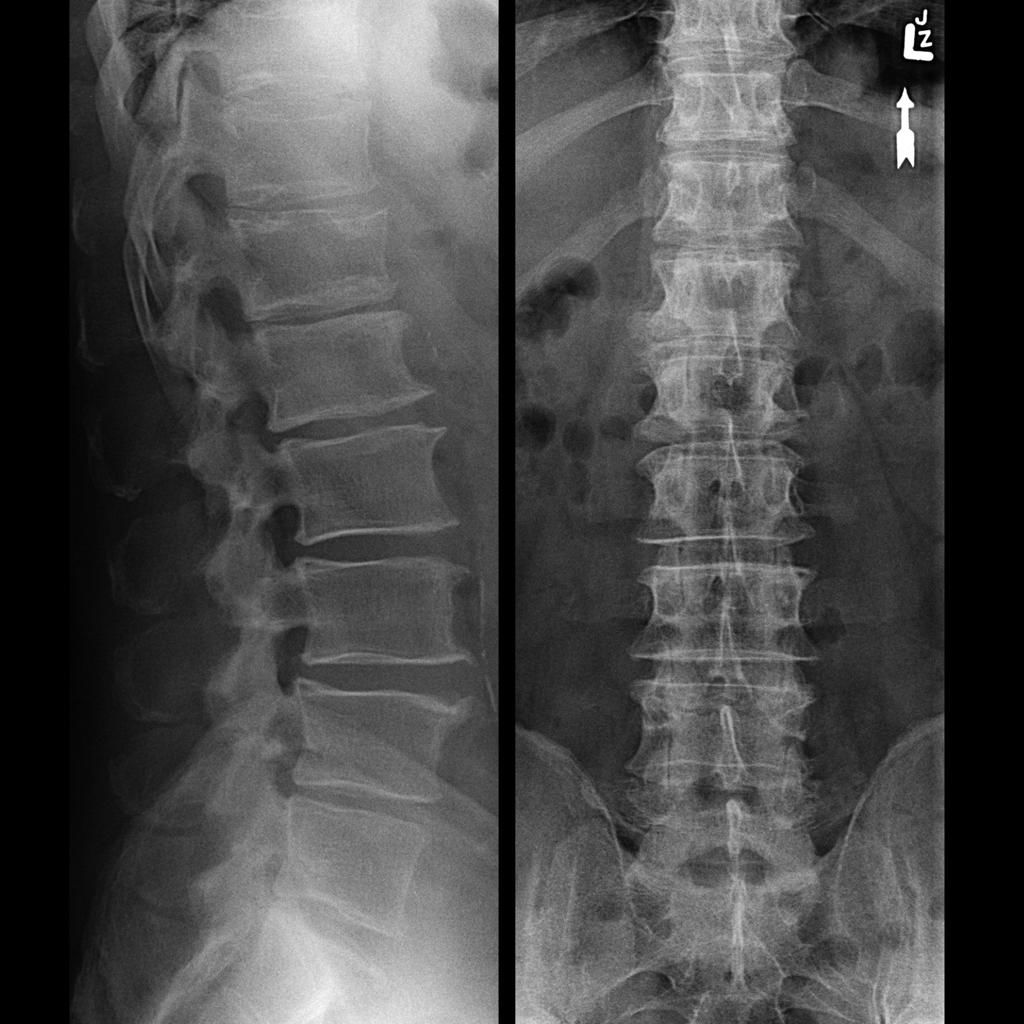
Люмбализация S1 позвонка. Наблюдается шесть функционально поясничных позвонков
Классификация переходных позвонков по Castellvi:
- тип I: увеличеннный или диспластичный поперечный отросток (не менее 19 мм):
Ia: с одной стороны,
Ib: двусторонние изменения; - тип II: псевдоартикуляция между попереченым отростком и крестцом с неполной люмбализацией/сакрализацией; увеличение поперечного отростка с псевдоартрозом:
IIa: одностороннее,
IIb: двустороннее; - тип III: поперечный отросток сливается с крестцом с формированием полной люмбализации или сакрализациии, увеличенный поперечный отросток с полным слиянием:
IIIa: одностороннее,
IIIb: двустороннее; - тип IV: сочетание IIa типа с одной стороны и III типа с противоположной стороны.

Правильная диагностика переходного позвонка важна для правильной корреляции симптомов с уровнем поражения, а в случае планируемого хирургического лечения патологий позвоночника этой области она становится необходимой
Наиболее точный способ выяснить точное количество позвонков — провести исследование всего позвоночного столба. Однако в рутинной практике рентгенолог все же чаще сталкивается с исследованием только поясничного отдела позвонка.
В таком случае используются следующие ориентиры:
- Определить последний грудной позвонок по наличию ребер. Проблему могут составить гипоплазия грудных и дополнительные поясничные ребра.
- В качестве ориентиров некоторыми авторами предлагались такие структуры, как отходжение правой почечной и верхней мезентериальной артерий и бифуркация брюшной аорты, однако дальнейшие исследования показали непостоянность размещения этих структур, что делает их неподходящими для ориентира.
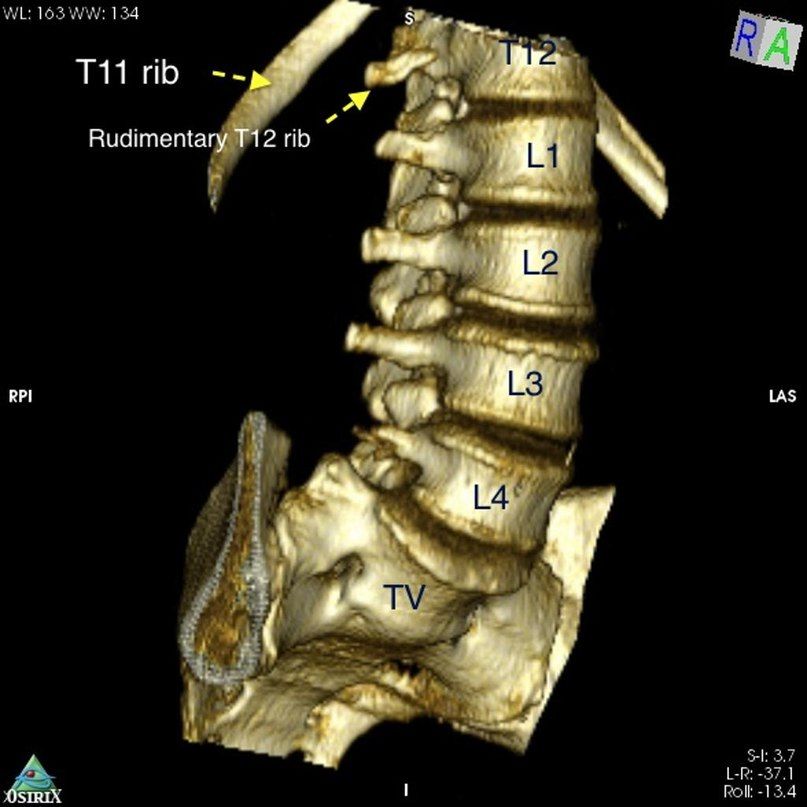
Сочетание вариантов анатомии может значительно затруднить диагностику: у данного пациента наблюдается сакрализация L5 позвонка и гипоплазия 12-й пары ребер. Из-за последней аномалии лучевая картина могла быть воспринята как нормальная, однако у пациента 4 функционально поясничных позвонка
Существует также ориентир, по которому представляется возможным установить наличие люмбализации без подсчета верхних поясничных позвонков. Для этого следует провести прямую линию по верхнему краю подвздошных костей. В норме на снимке, произведенном с правильной централизацией, эта гребешковая линия проходит по нижнему краю четвертого или верхнему краю пятого поясничного позвонка. Если пользоваться этой линией, то в норме ниже гребешковой линии должен быть только один позвонок, а при люмбализации отмечаются два позвонка.
Стоит упомянуть, что аномалии развития дуги С1 — гетерогенная группа врождённых аномалий разной степени — от небольших дефектов дуги до ее полного отсутствия. Рентгенологи обычно пользуются морфологической классификацией Currarino, которая включает 5 типов:
- Тип А: дефект задней части дуги, присутствуют две полудужки,
- Тип B: односторонний дефект дуги,
- Тип C: двусторонний дефект дуги;
- Тип D: отсутствие задней дуги с сохранным задним бугорком,
- Тип E: полностью отсутствуют дуга и бугорок.
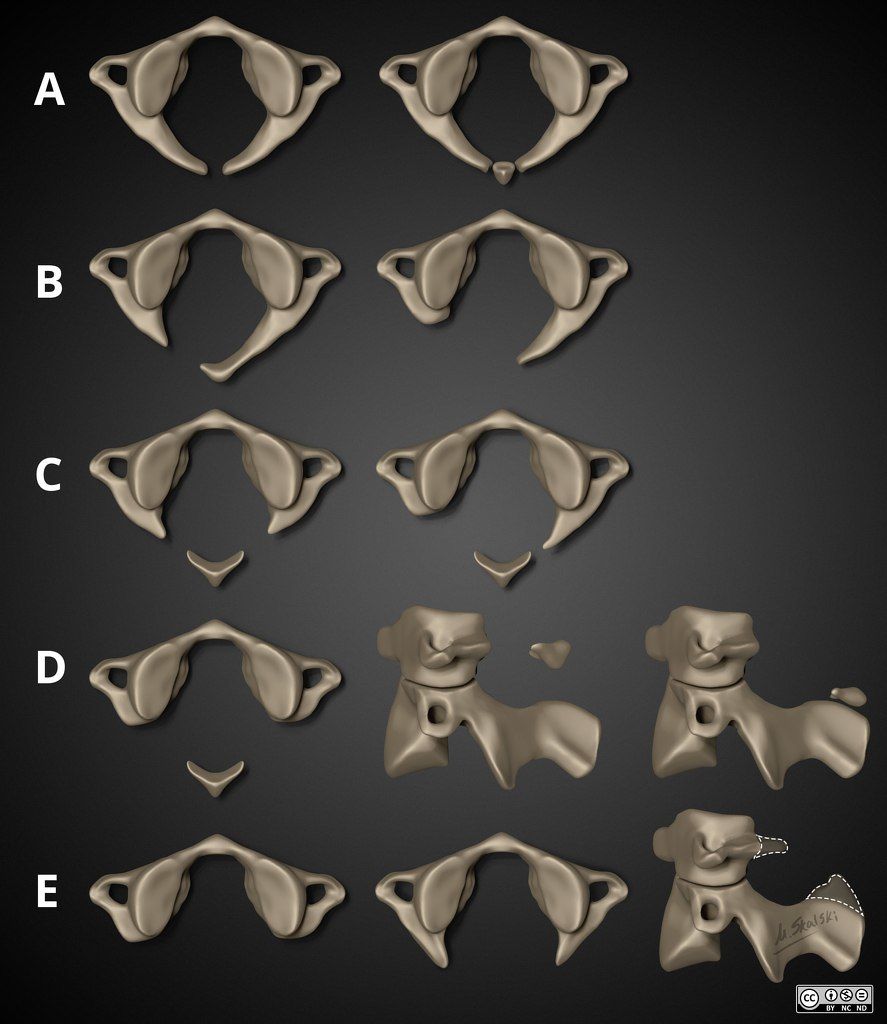
Существует также клиническая классификация, разделяющая данную аномалию на 5 подгрупп в зависимости от клинических проявлений:
- случайная бессимптомная находка,
- боль и скованность области головы и шеи после травмы,
- хронически проявляющиеся симптомы со стороны шеи (боль, скованность),
- различные неврологические проявления,
- острая неврологическая симптоматика после незначительной травмы шеи.
Тип А и подгруппа 1 встречаются чаще всего (до 80 % случаев), и именно их можно отнести к варианту нормальной анатомии при отсутствии признаков нестабильности этой области. Неполное заращение задней части дуги атланта считается нормой для детей до 10 лет.
Для диагностики атланто-затылочной и атланто-осевой нестабильности проводят следующие измерения:
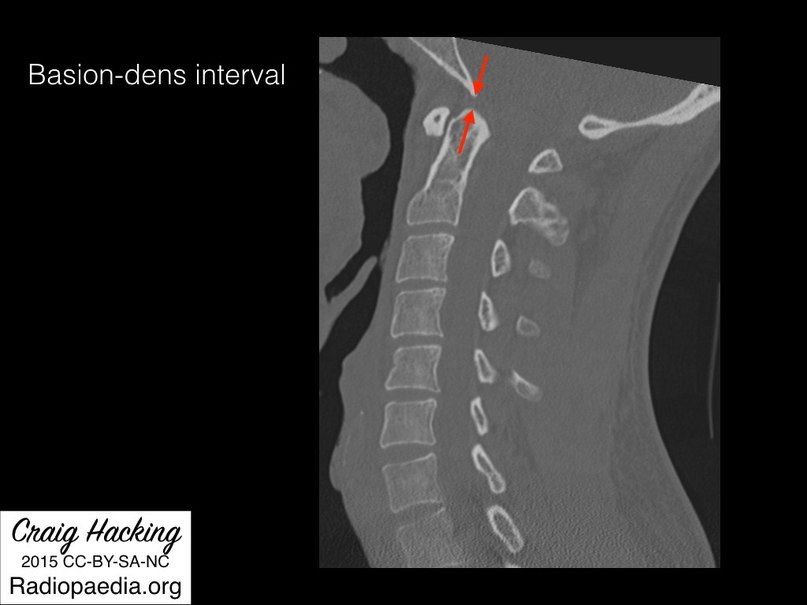
- Базион-дентальное расстояние (BDI — basion-dens interval) — линия, проведенная от переднего края большого затылочного отверстия к верхушке зуба С2; у взрослых не превышает 12,5 мм на рентгенологических снимках, 8 мм при КТ исследовании
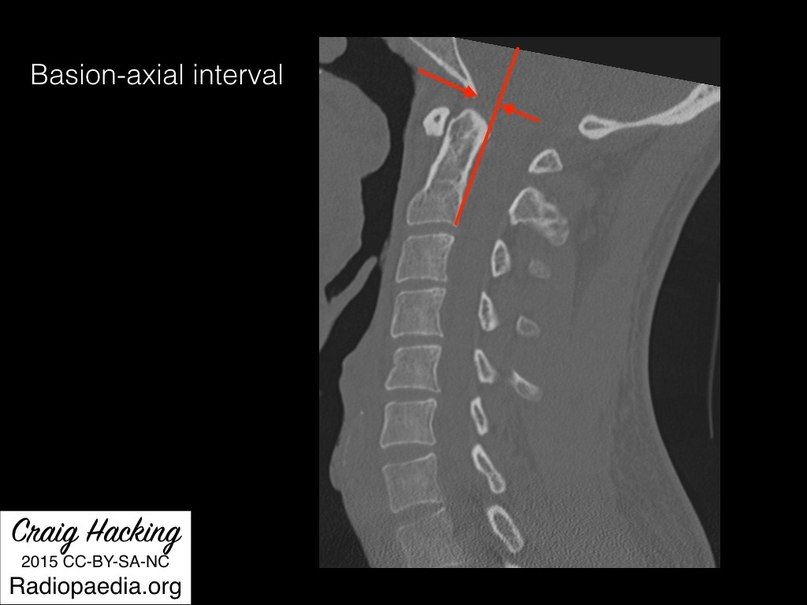
- Базион-аксиальный интервал (BAI — basion-axial interval) – расстояние от переднего края большого затылочного отверстия до линии, проведенной по задней поверхности тела позвонка C2. Используется только при рентгенографии, в норме составляет менее 12 мм
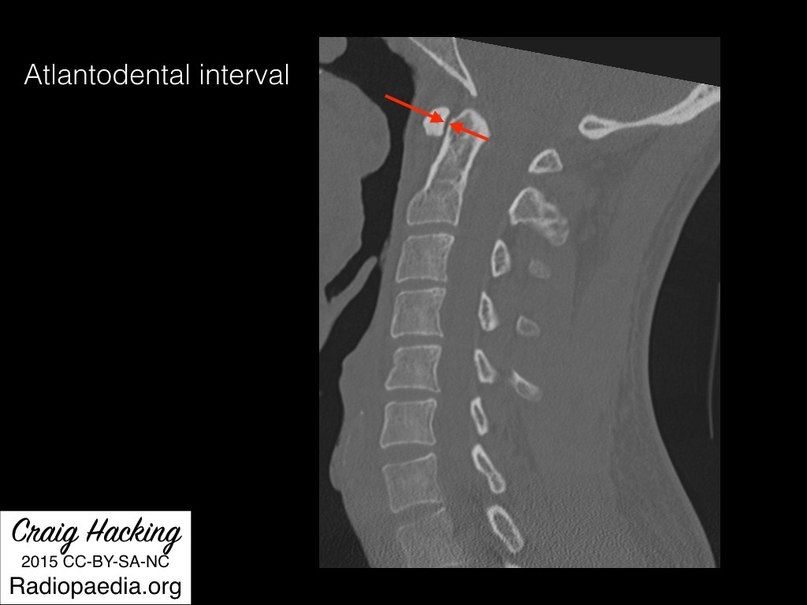
- Интервал атлант-зуб — расстояние между передней поверхностью зуба С2 и задней поверхностью бугорка С1. В норме не превышает 3 мм у взрослого мужчины, 2,5 мм у взрослой женщины и 5 мм у ребенка
Чаще всего происходит в поясничном отделе. В тех случаях, когда это не сопровождается неврологическим дефицитом и аномалиями дурального мешка и спинного мозга, такой вариант развития не считается патологией. Такое состояние может обозначаться термином Spina bifida occulta, однако в последнее время корректность этого термина является дискутабельным вопросом.
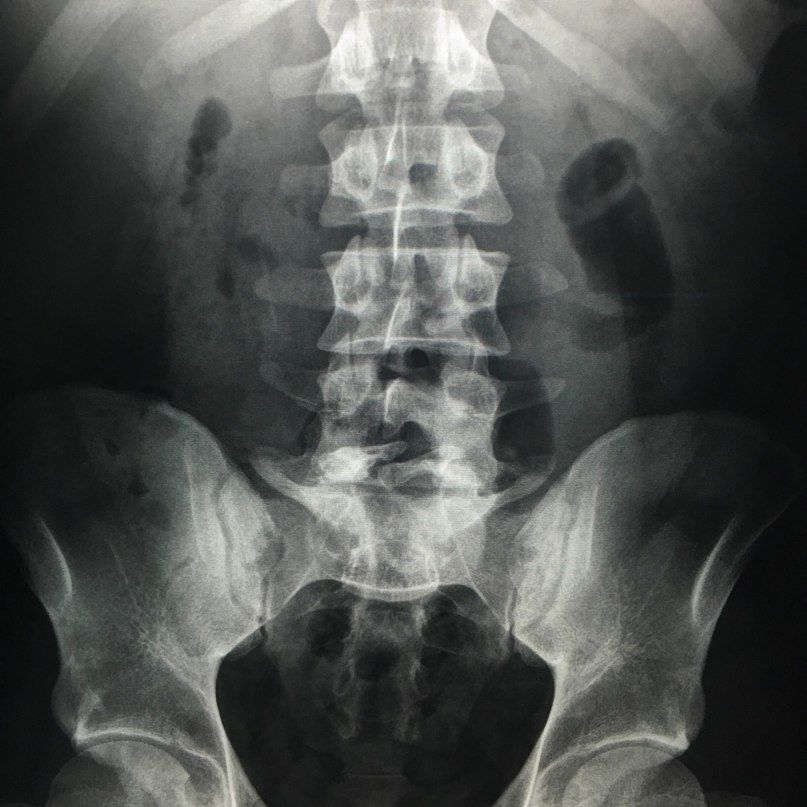
Неполное заращение дуги L5 позвонка
К таковым относятся бабочковидный позвонок, задний и боковой клиновидные позвонки. Эти аномалии связаны с пороками эмбрионального развития в бластомный период. Бабочковидный позвонок состоит из двух треугольных образований, вершинами обращенных друг к другу. На боковом рентгеновском снимке он представляется в виде клина, несколько смещенного кзади.
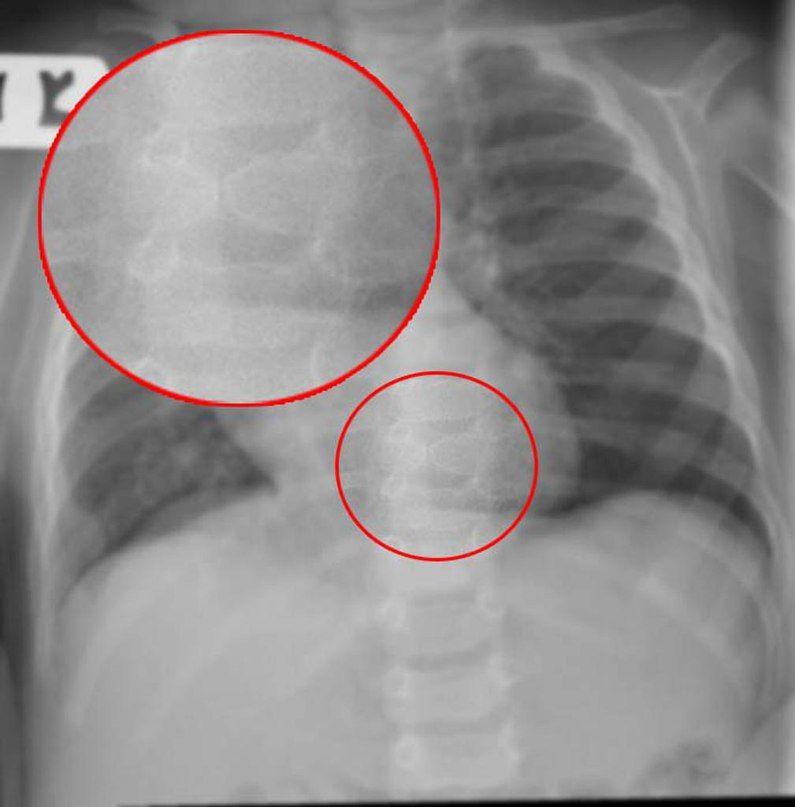
В грудном отделе визуализируется бабочковидный позвонок.
Боковой клиновидный позвонок, или полупозвонок, является результатом развития только одной половины парной закладки позвонка. В некоторых случаях полупозвонки оказываются слитыми с одним из соседних нормальных позвонков. В грудном отделе полупозвонок часто имеет одностороннее ребро.
Задние клиновидные позвонки встречаются реже, их появление связано с аномалией сосудов.
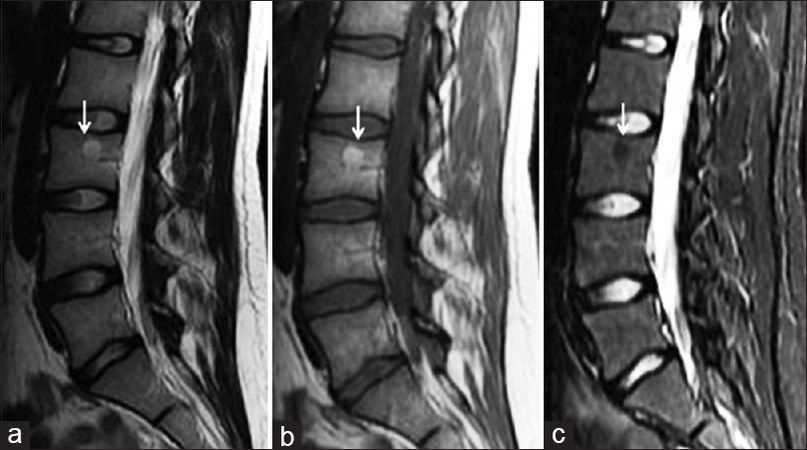
Фокальное отложение жировой ткани на Т2, Т1 и Fs-последовательностях. Трабекулярная структура костной ткани обеднена, но не изменена. При изображении с подавлением сигнала от жира измененный участок гомогенно гипоинтенсивный
Иногда замещение жировой тканью костного мозга в процессе возрастных изменений происходит не диффузно, а в виде «островков». Подобные изменения часто имитируют гемангиому позвонка. На МР изображениях жировой «островок» будет демонстрировать повышенный на последовательностях Т1 и Т2 сигнал с полным подавлением сигнала на Fs-последовательностях (Fs — fat saturation). Гемангиомы также выглядят гиперинтенсивными на Т1, на T2WI последовательностях могут иметь как гиперинтенсивный, так и изоинтенсивный костному мозгу МР сигнал, однако при последовательностях с подавлением сигнала от жира в большинстве случаев не будут выглядеть столь же гомогенно гипоинтенсивными, как жировые “островки”.
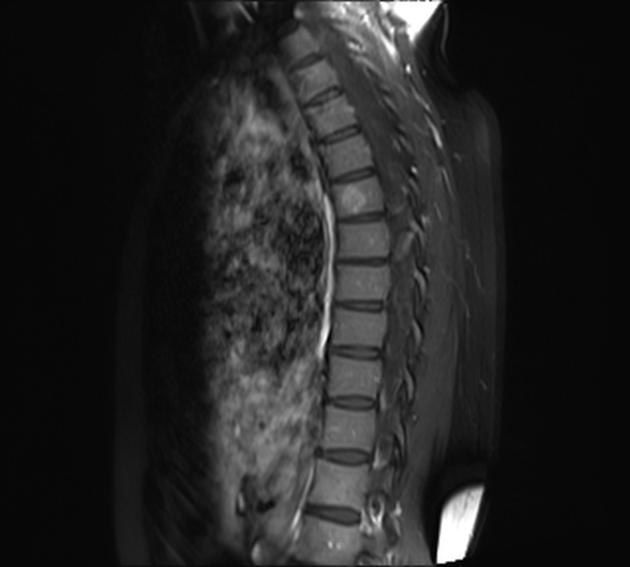
Гемангиома грудного позвонка на Т1Fs последовательности. Ее структура выглядит гетерогенной, с участками повышенного и пониженного сигнала
При КТ-исследованиях дифференциальная диагностика затруднена – и жировой «островок», и гемангиома выглядят как участки снижения плотности с четким контуром.
Наиболее часто встречающейся аномалией является объединенный нервный корешок (conjoined nerve root) — два нерва отходят от прилегающих сегментов вместе, покрытые одним «рукавом» дурального мешка, а впоследствии разделяются на два.
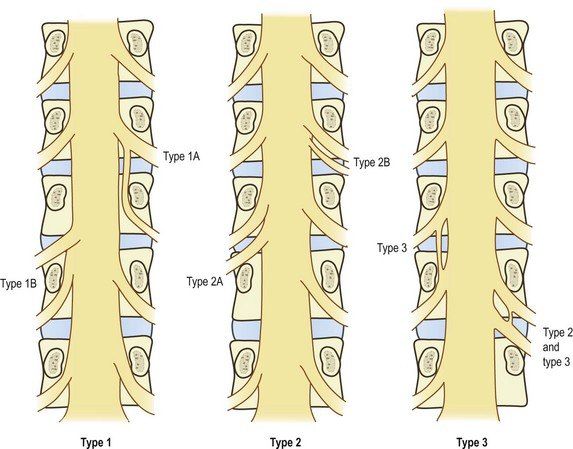
Варианты отхождения нервных корешков: Тип1— объединенный нервный корешок; Тип2 — отхождение двух корешков через одно межпозвоночное отверстие; Тип3 — анастомоз между нервными корешками
Объединенный корешок сам по себе не является причиной возникновения каких-либо симптомов, однако часто ассоциируется с такими аномалиями позвонков, как незаращение дуги позвонка, spina bifida, спондилолистезом.
Аномальное отхождение корешков можно визуализировать с помощью МРТ, МР-трактографии, Рентген- и КТ-миелографии (исследование, при котором рентгеноконтрастное вещество вводится в субарахноидальное пространство).
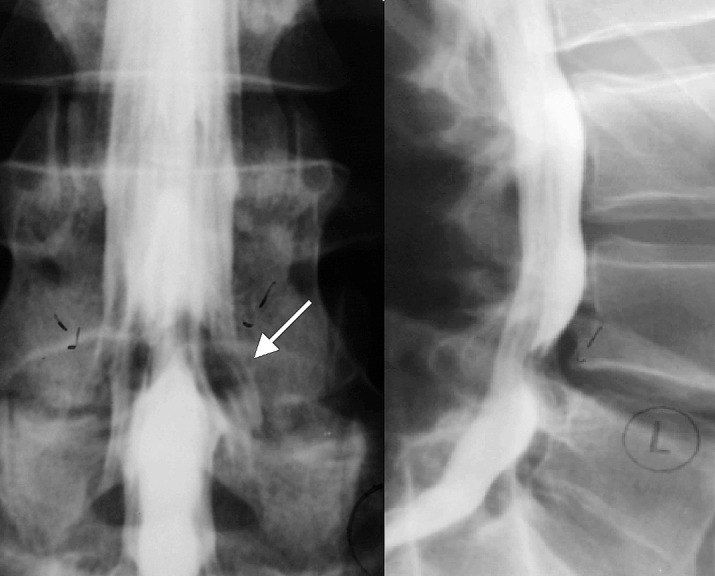
Объединенный нервный корешок справа (стрелка) при миелографии поясничного отдела позвоночника
При МРТ исследовании объединенный нервный корешок проявит себя:
- асимметрией переднелатеральных углов дурального мешка (corner sign),
- асимметрией экстрадуральной жировой клетчатки (fat crescent sign)
- иногда можно отследить параллельный ход пораженного корешка на всем протяжении, в т.ч. на уровне межпозвоночного диска (parallel sign).
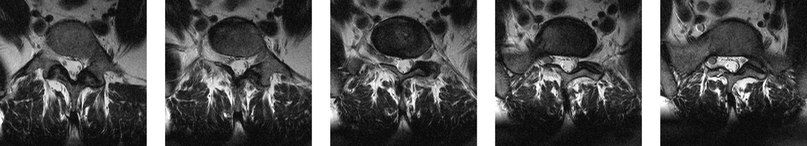
На серии аксиальных МР-томограмм можно проследить аномальное объединенное отхождение нервного корешка пояснично-кресцового отдела справа
В случае подозрения на аномалию отходжения нервных корешков стандартное МР исследование позвоночника стоит дополнить корональными срезами.
Дифференциальная диагностика должна проводиться с грыжей межпозвоночного диска, а также с адгезивными изменениями дурального мешка после перенесённого арахноидита.
- Nardo L, Alizai H, Virayavanich W, Liu F, Hernandez A, Lynch JA, Nevitt MC, McCulloch CE, Lane NE, Link TM. Lumbosacral transitional vertebrae: association with low back pain. Radiology. 265 (2): 497-503. doi:10.1148/radiol.12112747
- Konin GP, Walz DM. Lumbosacral transitional vertebrae: classification, imaging findings, and clinical relevance. AJNR. American journal of neuroradiology. 31 (10): 1778-86. doi:10.3174/ajnr.A2036
- Ghanem I, El Hage S, Rachkidi R et-al. Pediatric cervical spine instability. J Child Orthop. 2008;2 (2): 71-84. doi:10.1007/s11832-008-0092-2
- Swischuk LE. Anterior displacement of C2 in children: physiologic or pathologic. Radiology. 1977;122 (3): 759-63. doi:10.1148/122.3.759
- Carrino JA, Campbell PD, Lin DC et-al. Effect of Spinal Segment Variants on Numbering Vertebral Levels at Lumbar MR Imaging. Radiology. 2011;259 (1): 196-202. doi:10.1148/radiol.11081511
- Ryan S, McNicholas M, Eustace S. Anatomy for Diagnostic Imaging 2e. Saunders Ltd. (2004) ISBN:0702026204.
- Smoker WR. Craniovertebral junction: normal anatomy, craniometry, and congenital anomalies. Radiographics. 1994;14 (2): 255-77.
- Weyreuther M, Heyde CE, Westphal M et-al. MRI Atlas: Orthopedics and Neurosurgery, The Spine. Springer. ISBN:3540335331.
- Varghese B. et al. Cross-sectional study on incidental spinal findings in magnetic resonance imaging lumbar spine of patients with low back pain //West African Journal of Radiology. – 2017. – Т. 24. – №. 1. – С. 38.
- Böttcher J. et al. Conjoined lumbosacral nerve roots: current aspects of diagnosis //European Spine Journal. – 2004. – Т. 13. – №. 2. – С. 147-151.
- Chiowchanwisawakit P. et al. Focal fat lesions at vertebral corners on magnetic resonance imaging predict the development of new syndesmophytes in ankylosing spondylitis //Arthritis & Rheumatology. – 2011. – Т. 63. – №. 8. – С. 2215-2225.
- Blunk L. B. Lumbarization Accompanied by Spina Bifida Occulta in a Female Soccer Player //Journal of Athletic Training. – 2017. – Т. 52. – №. 6. – С. S149.
- Urrutia J., Cuellar J., Zamora T. Spondylolysis and spina bifida occulta in pediatric patients: prevalence study using computed tomography as a screening method //European Spine Journal. – 2016. – Т. 25. – №. 2. – С. 590-595.
- Mccormick CC. Developmental asymmetry of roots of the cauda equina at metrizamide myelography: report of seven cases with a review of the literature. Clin Radiol. 1982;33 (4): 427-34.
- Song SJ, Lee JW, Choi JY et-al. Imaging features suggestive of a conjoined nerve root on routine axial MRI. Skeletal Radiol. 2008;37 (2): 133-8.
- Neidre A, Macnab I. Anomalies of the lumbosacral nerve roots. Review of 16 cases and classification. Spine. 1983;8 (3): 294-9.
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник