Нормы движений в шейном отделе позвоночника
Физкультура
Оценивая движения, которые способны производить два соседних позвонка, можно прийти к заключению, что они незначительны. Однако если смотреть на работу сочлененных между собой 24 подвижных позвонков, можно увидеть общую картину движения, складывающуюся из многочисленных движений связанных друг с другом позвонков. Эти 24 позвонка с соответствующими межпозвоночными дисками делают возможным движение позвоночника в целом либо в одном из его отделов, как, например, при сгибании только лишь в шейном отделе при кивке головой.
Изучая динамические возможности позвоночника, необходимо учитывать, что при комбинации движений позвоночника и таза конечным результатом будет большой уровень смещения туловища на сумму движений обеих структур (смотри с. 71).
Исследования, проведенные физиологами Панжаби, Уайтом или Капанджи, дают разные результаты относительно количества движений, которые может производить позвоночник. Возможно, такое различие в полученных данных основано на характеристиках изучаемых субъектов, поскольку гибкость позвоночника зависит от таких факторов, как конституция, возраст и эластичность мышц и связок.
Далее приводится приблизительное количество средних амплитуд, которые обычно встречаются у здоровых людей.
Движения всего позвоночника
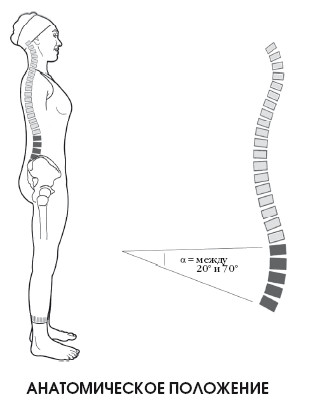
Анатомическое положение
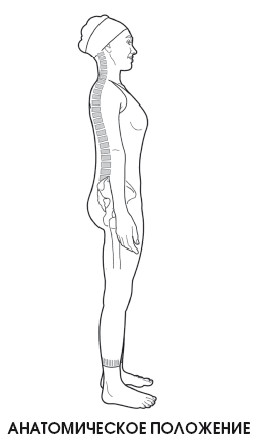
Стандартное, исходное положение, отталкиваясь от которого изучаются движения, которые способен производить человек, а также различные отделы тела.
Движение в шейном отделе
В анатомическом положении шея слегка вытянута и имеет изгиб – шейный лордоз.
Необходимо учитывать, что уровень шейного лордоза в норме варьируется от 2 до 25°, хотя на этот счет у ученых имеют различные мнения. Измерение изгиба производится по системе Кобба, в которой за исходное принимается положение первого шейного позвонка и нижней поверхности тела позвонка С7.
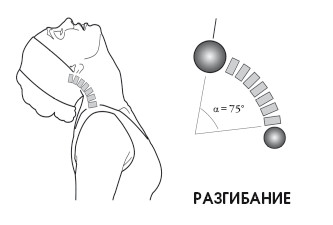
При измерении градуса движения в области атланта за основу берут жевательную плоскость (можно представить как надкусывание картонной пластинки) относительно горизонтальной поверхности. При этом учитывается положение головы при полном завершении сгибания. Такое движение головы становится возможным благодаря подвижному атланто-затылочному соединению.
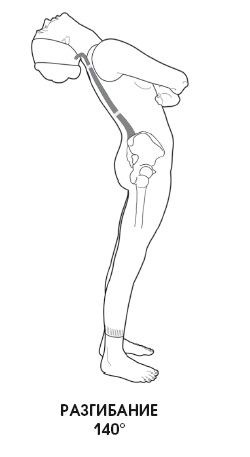
Приблизительно 15° сгибания шеи из 50° осуществляются благодаря подвижному атлантозатылочному соединению; это же относится и к разгибанию.
При сгибании позвоночник сначала находится в анатомическом положении, потом начальный лордоз выпрямляется, а затем позвоночник возвращается в исходное положение. При разгибании просто увеличивается лордоз.
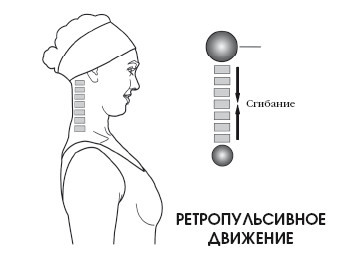
При совершении ретропульсивного движения также происходит выпрямление шейного изгиба, но возвращения в исходное положение не происходит. Ретропульсивное движение головы, или выпрямление шейного лордоза, может рассматриваться как частичное сгибание.
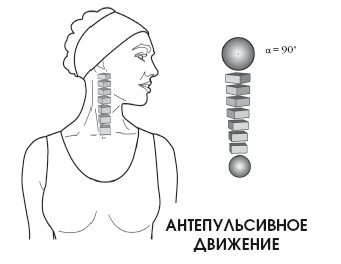
При антепульсивном движении нижние шейные позвонки сгибаются для смещения головы вперед, однако верхние позвонки разгибаются (особенно это касается атланто-затылочного соединения) для поддержания поля зрения в горизонтальной проекции. За счет атланто-затылочного соединения происходит наклон в сторону на 8°. Остальные шейные позвонки обеспечивают наклон на 37°.
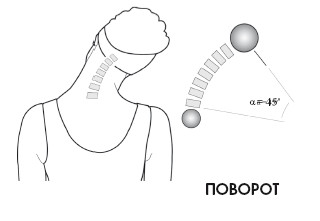
Из 90° движения шеи атлантозатылочное соединение обеспечивает 12°, и еще 12° – соединения атланта с эпистрофеем. Оставшиеся 66° производятся с помощью подвижных соединений с С3 по С7.


Движения в грудном отделе
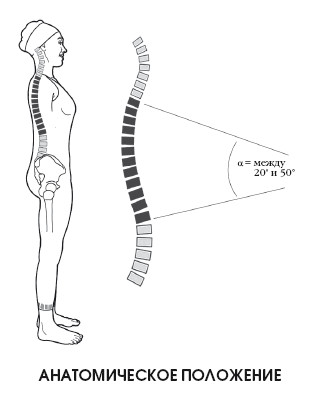
Принимая в качестве основы верхнюю поверхность тела позвонка D1 и нижнюю поверхность позвонка D12, можно прочертить две линии для измерения угла данного отдела позвоночника. При свободном положении стоя грудные позвонки размещены под углом, варьирующимся от 20 до 50°.

Движения в грудном отделе, по сравнению с шейным отделом, ограничены, что вызвано, с одной стороны, сближением ребер (при сгибании и наклоне) и, с другой стороны, сжатием дугоотростчатых суставов (разгибание – смотри с. 45), а также давлением межреберных мышц и связок.
Движения в поясничном отделе
По Коббу, угол движения в поясничном отделе варьируется между 20 и 70°. Выделяется недостаточная подвижность поясничных позвонков при наклоне и повороте, вызванная контактом дугоотростчатых суставов, обусловленным их положением (смотри с. 42).
Хотя в этом разделе показаны движения каждого отдельного отдела позвоночника, грудные и поясничные позвонки (грудопоясничный отдел) в норме действуют совместно при выполнении повседневных движений, о чем говорится в разделах «Биодинамика на постуральное перевоспитание» и «Упражнения мышц».
Источник
Диагностика вертеброневрологических синдромов, приемы мануальной и рефлекторной
терапии предполагают знание структурно-функциональных особенностей позвоночного
столба и прилежащих к нему тканей. Позвоночник как минимум имеет четыре функции:
опорную, защитную, амортизационную и двигательную. Он представляет собой гибкий
стержень – опору для головы, плечевого пояса и рук, органов грудной и брюшной
полостей, масса которых передается на тазовый пояс и ноги. В связи с опорной
функцией позвонки имеют разное строение, с нарастанием величины тел позвонков
от шейного к крестцовому отделу. Воздействие силы тяжести в процессе филогенеза
приводит к тому, что крестцовые позвонки сращены между собой в виде массивной
кости. Защитная функция позвоночного столба заключается в предохранении спинного
мозга от механических повреждений. К этому надо добавить, что гибкость позвоночника
имеет значение и для амортизации толчков и сотрясений, защищая базальные отделы
и весь головной мозг от травматизации о костную структуру черепа. В функции
амортизации участвуют мышцы, межпозвоночные диски, суставные щели и суставные
поверхности позвонков. Существенную роль в этом играет также наличие физиологической
кривизны (шейный и поясничный лордоз). Двигательная функция осуществляется в
межпозвоночных суставах вокруг трех осей: фронтальной, сагиттальной и вертикальной.
При этом различают пассивную часть (позвонки, суставы, связки, диски) и активную
– мышечный аппарат. Для понимания основных функций позвоночника в норме и при
патологии важное значение имеет представление о позвоночно-двигательном сегменте.
Позвоночно-двигательный сегмент (ПДС) образован двумя смежными «полупозвонками»,
межпозвонковым диском, межпозвонковыми суставами, межпозвонковыми связочными
и мышечными образованиями. Нормальная функция ПДС возожна благодаря динамическому
равновесию этих структур.
Межпозвонковые диски, находясь в тесной анатомо-функциональной связи со всеми
структурами позвоночника в значительной мере обеспечивают подвижность позвоночника,
его эластичность и упругость, выдерживая значительные нагрузки.
Диск состоит из:
1) двух гиалиновых пластинок, плотно прилегающих к замыкательным пластинкам
тел смежных позвонков;
2) пульпозного ядра;
3) фиброзного кольца.
Пульпозное ядро – бессосудистое образование, эластичной консистенции, состоит
из отдельных хрящевых и соединительнотканных клеток, коллагеновых волокон. В
состав межклеточного вещества входят протеины, мукополисахариды, включая гиалуроновую
кислоту. Высокая способность связывать воду объясняется наличием ОН-групп полисахаридов.
Студенистое ядро у пожилых содержит до 70% воды. В центре ядра имеется полость
объемом 1,0-1,5 см3 в норме. Благодаря тургору давление диска передается на
фиброзное кольцо и смежные гиалиновые пластинки, обеспечивая амортизацию и упругую
подвижность позвоночника.
Фиброзное кольцо – состоит из крестообразно пересекающихся коллагеновых волокон,
которые своими концами впаяны в краевые каемки тел позвонков. В отличие от бессосудистого
ядра, фиброзное обильно кровоснабжается. Задняя полуокружность кольца слабее
передней, особенно в шейном и поясничном отделах позвоночника. Боковые и передние
отделы межпозвоночного диска слегка выступают за пределы костной ткани, так
как диск несколько шире тел смежных позвонков.
Иннервация наружных отделов фиброзного кольца, задней продольной связки, надкостницы,
капсулы суставов, сосудов и оболочек спинного мозга осуществляется синувертебральным
нервом (нерв Люшка), состоящим из симпатических и соматических волокон. Питание
диска у взрослого происходит путем диффузии через гиалиновые пластинки.
Капсулы межпозвонковых суставов весьма упруги. Их внутренний слой образует
плоские складки, глубоко внедряющиеся в суставную щель – суставные мнискоиды,
которые содержат хрящевые клетки. Межпозвонковые суставы выполняют следующие
функции:
- Статическую – участие в сохранении положения отдельных позвонков и позвоночника
в целом; - Динамическую – участие в перемещении относительно друг друга смежных позвонков,
а на более высоком уровне – участие в изменении конфигурации позвоночника как
отдельного органа, его положения относительно других частей тела; - Приспособительную – участие в реакциях изменения миостатики;
- Дыхательную – позвоночно-реберные суставы и сочленение бугорка ребра с поперечным
отростком опосредованно принимают участие в акте дыхания; - Опорную, особенно выраженную в ПДС, лишенных межпозвонкового диска: Ос-С1
и С1-С2.
Суставные полости замкнуты суставными поверхностями и капсулой, внутри имеется
синовиальная жидкость, которая выполняет рессорную (буферную) функцию.
Межпозвонковые отверстия – парные образования. Верхняя и нижняя границы образованы
вырезками на корнях дуг (верхняя – большая), внутренняя – боковыми краями тел
и межпозвонкового диска, наружная – двумя суставными отростками (особенно верхним),
внутренней частью суставной капсулы и желтой связкой. У шейных позвонков среднего
и нижнего уровней внутренней стенкой являются суставы Люшка, у межпозвонковых
отверстий грудного отдела (до Т9-Т10) переднебоковыми границами служат капсулы
реберно-позвонковых суставов с головками II – Х ребер.
В межпозвоночном отверстии располагаются экстрадуральные отрезки (переднего
и ганглиорадикулярный заднего) корешков, из которых формируется канатники. С
внутренней стороны к надкостнице межпозвокового отверстия фиксируется твердая
мозговая оболочка, которая манжеткой покрывает каждый корешковый нерв Нажотта.
Костные стенки межпозвонковых отверстий удлиняются по мере утолщения корня
дужек у позвонков – от 4 мм у шейных до 10 мм у пятого поясничного. Пресакральное
отверстие по длине нередко превышает 15 мм и превращается в канал за счет массивной
дуги у крестца и своеобразного расположения суставных отростков.
Связочный аппарат. Передняя продольная связка проходит по всей передней поверхности
тел позвонков. Она хорошо выражена в поясничном отделе и плохо в шейном. Связка
препятствует переразгибанию позвоночника. Она плотно спаяна с телами позвонков
и рыхло – с межпозвонковым диском. Задняя продольная связка проходит по задней
поверхности тел позвонков, препятствует сгибанию позвоночника. Она тесно связана
с дисками и рыхло с телами позвоков; хорошо выражена в шейном отделе и почти
не выражена в нижнем поясничном, где создает парамедианное направление грыжевому
выпячиванию пульпозного ядра.
Надостная связка натянута между верхушками остистых отростков; хорошо выражена
в шейном отделе, переходит в выйную; отсутствует между L5-S1.
Межостистая связка натянута между остистыми отростками смежных позвонков. Желтая
связка соединяет дужки смежных позвонков, участвует в образовании капсул межпозвонковых
суставов; полностью состоит из эластичных волокон. Связки эти весьма толстые
на пояснично-крестцовом уровне, достигают от 2 до 7 мм; сближая позвонки, препятствуя
их кифозированию.
Межпоперечная связка соединяет поперечные отростки смежных позвонков, препятствует
их движению во фронтальной плоскости.
Поперечно-остистая связка соединяет поперечные и остистые отростки смежных позвонков,
ограничивает их ротационные движения.
Межпоперечные мышцы состоят из 2-х самостоятельных пучков: медиально-дорсального
и латерально-вентрального. Они подобны корабельным вантам, удерживающим мачту
в вертикальном положени, и идут снизу вверх и кнутри. Между двумя пучками мышц
проходит сосудисто-нервный пучок. Межостистые мышцы парные и идут они снизу
вверх, вентрально и вниз. Изолированные движения отдельного ПДС осуществляют
короткие мышцы позвоночника, частично – ротаторы, перекидывающиеся через позвонок
и отдельные части длинных паравертебральных мышц (спереди – подвздошно-поясничные,
сзади – многораздельные). Наклон в сторону, в пределах одного ПДС, осуществляют
межполярные мышцы, назад – межостистые, вперед – за счет выключения соответствующей
межостистой активного сокращения подвздошно-поясничной, передних шейных; ротация
– за счет мышц вращателей. В фиксации подобных изгибов сегмента участвуют и
длинные мышцы. Взаимодействие этих мышц происходит рефлекторно по типу синергии
всех мышц ПДС и всего отдела позвоночника. Этим обеспечивается основная локальная
миофиксация.
Все рефлекторные формы регуляции опорно-двигательной функции позвоночника
и всей кинематической цепи «позвоночник-конечности», также как и произвольные
двигательные функции этой системы, определяют ее прочность, состояние динамического
мышечного корсета.
Одной из характерных особенностей позвоночного столба является наличие 4-х
физиологических кривизн, расположенных в сагиттальной плоскости:
1) шейный лордоз, образованный всеми шейными и верхнегрудными позвонками. Максимум
выпуклости приходится на уровень С5 и С6;
2) грудной кифоз. Максимум выпуклости находится на уровнях Т6-Т7;
3)поясничный лордоз, образующийся последними грудными и всеми поясничными позвонками.
Максимум выпуклости на уровне L4;
4) крестцово-копчиковый кифоз. В норме крестец находится под углом 30° по отношению
к фронтальной оси тела.
Кривизны позвоночника – следствие специфической особенности человека и обусловлены
вертикальным положением туловища. Изгибы позвоночника удерживаются активной
силой мышц, связками и формой самих позвонков. S-образный профиль позвоночника
– результат ортостатического положения человека. Двойная изогнутость придает
конструкции большую прочность, чем одинарный изгиб. S-образная форма смягчает
толчки и удары при движениях.
У большинства людей линия тяжести проходит впереди позвоночника, который поддерживается
а прямом положении рефлекторным сокращением мышц спины, поэтому линия тяжести
не увеличивает всех изгибов позвоночника, а скорее выпрямляет поясничный лордоз.
При стоянии происходит напряжение мышечного связочного аппарата, оказывая определенное
давление на тела позвонков.
Для обеспечения надежной опоры позвоночника не должно быть большой подвижности
между отдельными его сегментами. Это опасно для спинного мозга. Вместе с тем
движения многих сегментов, суммируясь, обеспечивают значительную подвижность
позвоночника в целом. Степень подвижности в каждом сегменте прямо пропорциональна
квадрату высоты диска и обратно пропорциональна квадрату его поперечного сечения.
Наименьшая высота у самых верхних шейных и верхних грудных дисков. Диски, расположенные
ниже этого уровня, увеличиваются по высоте, достигая максимума на уровне L5-S1.
Поэтому наибольший объем движений в пояснично-крестцовом и нижне-шейном отделах.
Наименьшая подвижность в грудном отделе позвоночника зависит еще и от тормозящих
влияний ребер, соединяющих грудную клетку в жесткий цилиндр, а также от прилегания
друг к другу остистых отростков, соединенных между собой мощным связочным аппаратом.
У взрослых людей общая высота межпозвоночных дисков составляет 25% длины позвоночника.
Движение позвоночника осуществляется по трем осям:
1) сгибание и разгибание по поперечной оси;
2) боковые наклоны (lateroflexia) вокруг сагиттальной оси;
3) ротация (rotocio) – вокруг продольной оси.
Ротация преобладает в шейном и верхнегрудном отделе. Флексия и экстензия –
наибольшая в поясничном и шейном отделах, латерофлексия – в нижнегрудном отделе
позвоночника.
При сгибании происходят следующие изменения:
1 – растяжение задней продольной связки и волокон задней части кольца диска;
2 – смещение ядра диска кзади; увеличивается напряжение заднего полукольца;
3 – растяжение желтых и межостистых связок;
4 – расширение межпозвонкового отверстия и натяжение капсулы межпозвонковых
суставов;
5 – напряжение мышц брюшного пресса и расслабление разгибателей спины;
6 – натяжение твердой мозговой оболочки и корешков.
При разгибании происходит:
1 – растяжение переднего полукольца диска;
2 – относительное смещение ядра диска кнутри;
3 – сокращение желтых и расслабление межостистых связок;
4 – сужение межпозвонковых отверстий;
5 – растяжение мышц брюшного пресса и напряжение длинных мышц спины;
6 – расслабление твердой мозговой оболочки корешков.
Таким образом, любая форма работы ПДС и позвоночника в целом, его прочность
определяется состоянием нервной системы, включая ее высшие отделы, ответственные
за прогнозирование и координацию в целом.
Смотрите также:
У нас также читают:
Источник
Пальпация задней части шеи
- Пальпация основания черепа.
- Пальпация сосцевидных отростков.
- Пальпация остистых отростков.
- Пальпация суставных отростков:
- мелкие суставы позвонков пальпируются ориентировочно на 1-3 мм в сторону между остистыми отростками с каждой стороны;
- при пальпации этих суставов необходима максимальная релаксация мышц шеи и плечевого пояса пациента;
- при условии, если мышца спазмирована, следует пропальпировать суставы вокруг брюшка пораженной мышцы.
ВНИМАНИЕ! В качестве переходного позвонка между грудным и шейным отделами тело позвонка С7 обычно неподвижно при флексии или экстензии головы.
Пальпация трапециевидной мышцы:
- обследование следует начинать сверху (краниально), проведя пальпацию вдоль каждого остистого отростка;
- двусторонняя пальпация выявляет болезненность, изменения тонуса мышц, отечности или асимметрию.
Пальпация межпозвоночных связок при их поражении вызывает болезненность, рефлекторный спазм мышц шеи.
Пальпация боковой части шеи
Пальпация поперечных отростков тел позвонков:
- пальпация поперечных отростков тела С1;
- продвигаясь по боковой поверхности шеи от сосцевидного отростка в каудальном направлении, пальпируют поперечный отросток осевого шейного позвонка С2.
ВНИМАНИЕ! Даже незначительное двустороннее давление на поперечный отросток С2 вызывает болезненность.
- пальпация остальных поперечных отростков возможна при полном расслаблении мышц шеи и плечевого пояса;
- передний бугорок поперечного отростка С6 выступает наиболее выраженно, поэтому его можно пропальпировать на уровне перстневидного хряща.
ВНИМАНИЕ! Не рекомендуется пальпировать это образование одновременно с обеих сторон, так как в этой точке близко к поверхности подходят сонные артерии. Двустороннее сдавление последних может ограничить артериальный кровоток.
Пальпация передней части шеи
Врач проводит пальпацию этой области шеи, стоя перед пациентом. Исходное положение пациента – сидя на стуле:
- на уровне яремной вырезки грудины пальпируется ее рукоятка;
- латеральнее рукоятки пальпируются грудиноключичные сочленения;
- ключицы пальпируются до уровня плеч;
- пальпация акромиально-ключичного сочленения.
Исходное положение пациента – лежа на спине:
- пальпация грудино-ключично-сосцевидной мышцы (голова пациента должна быть повернута в противоположную сторону);
- в надключичной ямке (глубже подкожной мышцы) можно пропальпировать лестничные мышцы.
Потеря чувствительности обычно сопровождается двигательными расстройствами, которые не всегда выявляются самим пациентом. В таблице 5.1 приводятся двигательные нарушения и изменения рефлексов на различных уровнях шейного отдела позвоночника.
Специальные методы исследования
Компрессионная проба.
Цель – выявление сужений позвоночных отверстий; сдавление суставных поверхностей – возникновение боли.
- И.п. пациента – сидя на стуле, врач руками осуществляет дозированное давление на голову пациента.
Проба на растяжение шейного отдела позвоночника. Цель – увеличение позвоночного отверстия – снижение боли.
- И.п. пациента – лежа или сидя; врач одной рукой поддерживает затылок, другую подводит под подбородок, затем без рывков, плавно осуществляет тягу вверх, строго по вертикальной оси.
Проба с сужением позвоночного отверстия:
- и.п. пациента – сидя; врач с некоторым усилием проводит наклон головы пациента вправо или влево. При этом движении происходит еще большее сужение позвоночного отверстия, что ведет к компрессии нервного корешка и возникновению боли.
Проба с давлением на область плеча:
- и.п. пациента – сидя на стуле; врач одной рукой надавливает на плечо пациента, одновременно при этом другой рукой совершает наклон его головы в противоположную сторону.
Усиление боли или изменение чувствительности свидетельствует о компрессии нервного корешка.
Проба на недостаточность позвоночной артерии:
- и.п. пациента – лежа на спине;
- врач одной рукой оказывает давление на плечо пациента (в каудальном направлении!), другой рукой плавно поворачивает его голову в противоположную сторону.
Положительный симптом выявляет компрессию нерва или недостаточность позвоночной артерии, что выявляется нистагмом или головокружением.
Проба Адсона – специфична для синдрома передней лестничной мышцы:
- и.п. пациента – сидя или лежа на спине.
Пациенту предлагают медленно повернуть голову в пораженную сторону. При этом врач слегка потягивает голову пациента вверх (строго по вертикальной оси!). Ослабление или исчезновение пульса на лучевой артерии является результатом сдавления лестничных мышц. Проба Вальсальвы:
- и.п. пациента – сидя, лежа на спине.
Пациенту предлагают сделать глубокий вдох, затем задержать дыхание и натужиться.
При положительной пробе увеличивается внутриоболочечное давление, проявляющиеся болью на уровне компрессии нервного корешка.
Симптом Лермитта:
- и.п. пациента – сидя на краю стола, ноги опущены вниз.
Пациент с помощью врача выполняет пассивный наклон головы вперед (флексия) и одновременно сгибает ноги в тазобедренных суставах.
Положительная проба – эти движения вызывают резкую боль, распространяющуюся вдоль позвоночника, обусловленную раздражением твердой мозговой оболочки.
Исследование объема движений шеи
Исследование объема движений проводится в исходном положении пациента сидя на стуле (с целью фиксации других отделов позвоночника).
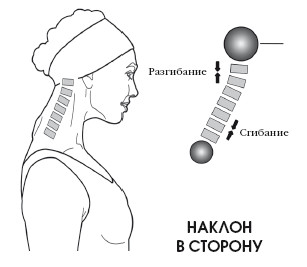
Различают следующие основные движения в шейном отделе:
- сгибание;
- разгибание;
- наклоны вправо и влево;
- ротация.
Примерно половина объема сгибания и разгибания происходит между затылком, позвонками С1 и С2. Остальное движение осуществляется за счет нижележащих позвонков, с большим размахом движений в С5-С7 позвонках.
Боковые наклоны распределены равномерно между всеми позвонками.
Ротация осуществляется в сочетании с боковым движением. Почти половина вращательных движений происходит между атлантом и осевым позвонком, остальные равномерно распределены между нижележащими позвонками.
Вначале следует провести исследование с помощью врача, так как при пассивных движениях мышцы полностью расслабляются, что позволяет оценить состояние мышечно-связочного аппарата. Затем проводится исследование активных движений и движений с дозированным сопротивлением (обычно это рука врача).
Движения с сопротивлением, оказываемым рукой врача, являются изометрическим тестом для определенных мышечных групп (ММТ).
 [11], [12], [13], [14], [15], [16], [17], [18]
[11], [12], [13], [14], [15], [16], [17], [18]
Методика исследования объема движений в шейном отделе позвоночника
Исследование следует начинать с пассивной ротации шейного отдела.
Особенности биомеханики шейного отдела позвоночника:
- поворот головы начинается с сегмента С1-2;
- только после поворота суставов С1-2 на 30° включаются нижележащие сегменты;
- ротация С2 начинается только при повороте головы не менее чем на 30°.
ВНИМАНИЕ! Если при пальпации остистого отростка С2 выявляется, что он начинает вращение раньше, это говорит о ригидности или функциональной блокаде ПДС
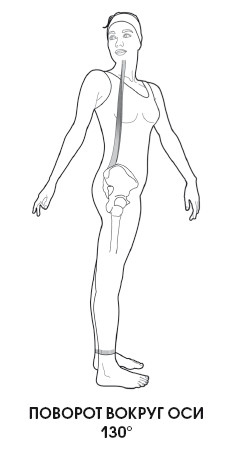
В норме пациент может выполнить поворот головы на 90° (например, подбородком достать плечо).
Исследование окципито-атланто-аксиального комплекса: врач пассивно сгибает шейный отдел пациента (максимальная флексия); при этом сегменты С2-С7 «запираются», а ротация возможна лишь в сегменте С1-2. В норме поворот головы должен быть не меньше 45° вправо и влево.
Исследование ротации нижнешейных ПДС: врач, захватив руками голову пациента, совершает разгибание шеи (максимальная экстензия); в данном случае «замыкаются» уже верхнешейные сегменты, а пассивное вращение головы в стороны осуществляется за счет нижнего отдела позвоночника. В норме объем движений в каждую сторону составляет не менее 60°.
Исследование подвижности нижележащих шейных ПДС: пальцы одной руки врач располагает на остистых отростках исследуемых позвонков, а другой рукой проводит пассивную ротацию головы.
Исследование боковых наклонов:
- и.п. пациента – лежа на спине, голова свисает с кушетки;
- одной рукой врач поддерживает голову пациента и осуществляет наклоны в сторону; дистальная фаланга указательного пальца другой руки плотно контактирует с межостистым промежутком, средняя – с межпозвонковым суставом и смежными поперечными отростками;
- этим приемом исследуются последовательно все сегменты, начиная с С0_, до С6_7 с обеих сторон.
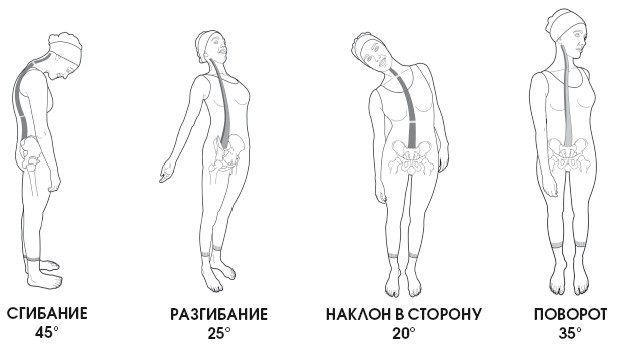
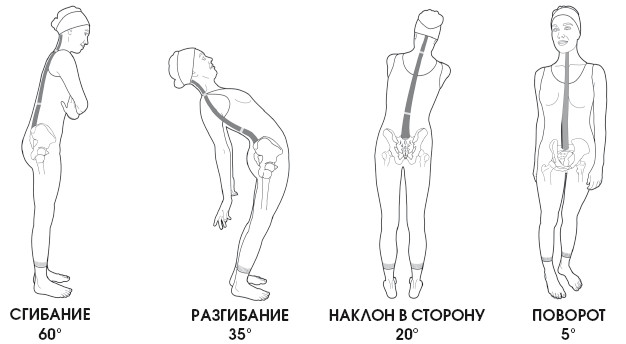
1. Флексия:
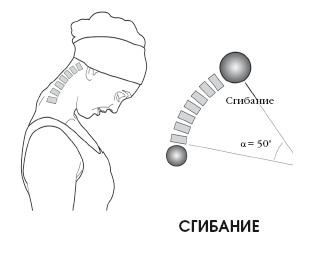
- максимальный наклон возможен в пределах 70-85°;
- активное движение необходимо проводить без резких усилий и напряжений;
- при пассивном движении подбородок пациента должен касаться груди.
Боль возникает:
- при активном сгибании шеи может быть мышечного или сухожильного происхождения; как следствие повреждения межпозвонкового диска;
- при пассивном движении шеи может быть за счет растяжения связочных элементов.
2. Экстензия – максимальное разгибание возможно в пределах 60-70°.
Боль возникает:
- при активном движении отражает патологические процессы в мышцах шеи и плечевого пояса;
- при поражении дугоотростчатых суставов.
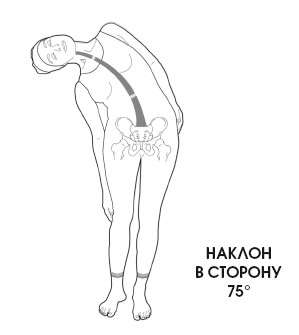
3. Наклоны головы вправо и влево – максимальный наклон в каждую сторону возможен в пределах 30-45°.
Боль возникает:
- при поражении мышц шеи и плечевого пояса;
- при поражении мелких суставов шейного отдела позвоночника; как следствие нестабильности ПДС;
- при поражении межпозвоночных дисков.
4. Ротация – максимально возможное движение, осуществляемое в пределах 75°.
Боль возникает в мышцах шеи и плечевого пояса как при сокращении, так и при их растяжении.
5. Сгибание шеи:
- если вращение проводят при прямой шее, то в движении участвует весь шейный и верхне грудной отделы позвоночника (до уровня Th4);
- при легком наклоне головы и вращательном движении участвуют преимущественно С3-С4 сегменты;
- при максимальном наклоне вперед вращательные движения осуществляются за счет С,-С2 сегментов (табл. 5.7).
6. Разгибание шеи:
- из вращательного движения исключается шейно-затылочное сочленение;
- в движении принимают участие С3-С4 сегменты.
ВНИМАНИЕ! Над шейными и Th1 позвонками выходят 8 шейных нервов. Первые три или четыре из них формируют шейное сплетение, остальные пять и первый грудной нерв – плечевое.
Определение объема движений в шейном отделе позвоночника (в см)
Движение сгибания и выпрямления в сагиттальной плоскости. В положении обследуемого – стоя со взглядом, направленным прямо, определяют расстояние от затылочного бугра до остистого отростка VII шейного позвонка. При максимальном сгибании шеи вперед в среднем это расстояние увеличивается на 5 см, а при движении в противоположную сторону уменьшается на 6 см.
Боковые наклоны – движение во фронтальной плоскости. Объем их определяют, измеряя расстояние от сосцевидного отростка височной кости или от мочки ушной раковины до плечевого отростка лопатки
в положении – свободно стоя, а также после выполнения наклонов во фронтальной плоскости (без компонента вращения). Разница в сантиметрах является мерой подвижности данного отдела позвоночника.
Вращательные движения в поперечной плоскости. Определяются с помощью измерения расстояния от плечевого отростка лопатки до самой низкой точки подбородка в исходной позиции (см. выше) и затем после выполнения движения. При вращательных движениях шейного отдела это расстояние увеличивается в среднем приблизительно на 6 см.
 [19], [20], [21], [22], [23], [24]
[19], [20], [21], [22], [23], [24]
Исследование мышечной системы
- Задняя группа мышц головы включает глубокие и короткие мышцы шейного отдела позвоночника.
Функция: при одностороннем сокращении – наклоняет голову назад и в сторону, при двустороннем – назад.
Тест: при разгибании головы пациентом руки врача оказывают дозированное сопротивление этому движению.
- Грудино-ключично-сосцевидная мышца. Функция: при двустороннем сокращении мышцы голова запрокидывается назад, при двустороннем – наклоняет голову в ту же сторону, при этом лицо пациента поворачивается в противоположную.
Тест: пациенту предлагают наклонить голову в сторону, одновременно поворачивая его лицо противоположно наклону головы; врач оказывает дозированное сопротивление этому движению и пальпирует сокращенную мышцу.
- Трапециевидная мышца. Функция: сокращение верхних пучков поднимает лопатку, нижних – опускает ее, всей мышцы – приближает лопатку к позвоночнику.
Тест для определения силы верхней порции мышцы: руки врача оказывают дозированное сопротивление при попытке пациента поднимать плечи.
Тест для определения силы средней порции мышцы: руки врача оказывают сопротивление при попытке пациента совершить движение плеча назад.
Тест для определения силы нижней порции мышцы: пациенту предлагается отвести поднятую вверх руку назад.
- Большая грудная мышца. Функция: приводит и вращает плечо кнутри (пронация).
- Малая грудная мышца. Функция: отводит лопатку вперед и вниз, а при фиксированной лопатке поднимает ребра, являясь вспомогательной дыхательной мышцей.
Тесты для исследования силы грудных мышц:
- для исследования ключичной части большой грудной мышцы пациенту предлагается опустить и привести поднятую выше горизонтальной плоскости руку, врач при этом оказывает сопротивление движению;
- для исследования грудинореберной части большой грудной мышцы пациенту предлагают привести отведенную на 90° руку, врач оказывает сопротивление этому движению;
- для определения силы малой грудной мышцы пациент отводит слегка согнутые в локтевых суставах руки и фиксирует их в таком положении. Задача врача – увеличить отведение рук в стороны.
- Дельтовидная мышца. Функция: передняя порция мышцы поднимает поднятую руку вперед, средняя – отводит плечо до горизонтальной плоскости, задняя – отводит плечо назад. При сокращении всей мышцы рука отводится примерно до 70°.
Тест для определения силы мышцы: пациент поднимает прямую руку до горизонтального уровня (от 15° до 90°), руки врача оказывают дозированное сопротивление этому движению.
- Ромбовидная мышца. Функция: приближает лопатку к позвоночнику, несколько приподнимая ее.
Тест для определения силы мышцы: пациент ставит руки на пояс и приводит лопатку, отводя при этом локоть назад, врач оказывает сопротивление этому движению.
- Передняя зубчатая мышца. Функция: мышца, сокращаясь (при участии трапециевидной и ромбовидной мышц) приближает лопатку к грудной клетке. Нижняя порция мышцы способствует подниманию руки выше горизонтальной плоскости, вращая лопатку вокруг сагиттальной оси.
Тест для определения силы мышцы: пациент поднимает руку выше горизонтального уровня. В норме при этом лопатка поворачивается вокруг сагиттальной оси, отходит от позвоночника, нижним углом поворачиваясь вперед и латерально и прилегает к грудной клетке.
- Надостная мышца. Функция: способствует отведению плеча до 15°, являясь синергистом дельтовидной мышцы. Оттягивает капсулу плечевого сустава, предохраняя ее от ущемления.
Тест для определения силы мышцы: пациент отводит плечо на 15°, врач оказывает сопротивление этому движению и пальпирует сокращенную мышцу в надостной ямке.
- Подостная мышца. Функция: вращает плечо кнаружи (супинация) и оттягивает капсулу плечевого сустава.
Тест для определения силы мышцы пациент поворачивает кнаружи согнутую в локтевом суставе руку, врач оказывает сопротивление этому движению.
- Широчайшая мышца спины. Функция: приводит плечо к туловищу, вращая руку кнутри (пронируя).
Тест для определения силы мышцы: пациент опускает поднятое до горизонтального уровня плечо, врач оказывает сопротивление этому движению.
- Двуглавая мышца плеча. Функция: сгибает плечо в плечевом суставе и руку в локтевом суставе, супинируя предплечье.
Тест для определения силы мышцы: пациент сгибает руку в локтевом суставе и су-пинирует предварительно пронированное предплечье. Врач оказывает сопротивление этому движению.
- Трехглавая мышца плеча. Функция: совместно с локтевой мышцей разгибает руку в локтевом суставе.
Тест для определения силы мышцы: пациент разгибает предварительно согнутое предплечье, врач оказывает сопротивление этому движению.
- Плечелучевая мышца. Функция: пронирует предплечье из положения супинации до срединного положения, сгибает руку в локтевом суставе.
Тест для определения силы мышцы: пациент сгибает руку в локтевом суставе, одновременно пронируя предплечье из положения супинации до положе?
