Наркоз при боли в позвоночнике
Анестезия в современной медицине играет огромную роль. Ведь благодаря ей медики имеют возможность проводить операции и ряд специальных обследований, сопровождающихся болью.
Современная анестезия предполагает довольно сложные методики обезболивания. Поэтому для этих целей существует определенный врач, которого именуют анестезиологом.
Спинальная анестезия
Наибольший процент обезболивания происходит под общей анестезией, то есть наркозом. Однако также имеется возможность проводить точечную анестезию. Такой вид потери чувствительности подразумевает обезболивание только некоторых зон тела человека.
Однако при наличии определенных ситуаций и индивидуальных показаний нередко проводят иной вид обезболивания, название которому – «спинальная анестезия».
Что такое спинальная анестезия?
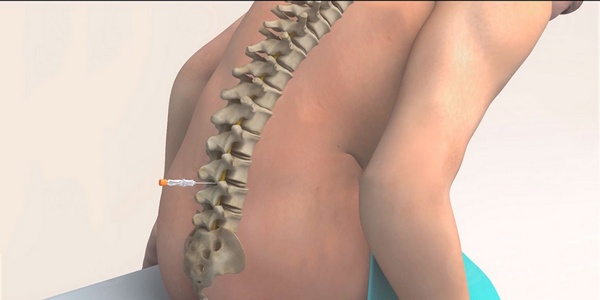
Данная методика обезболивания представляет собой регионарную потерю чувствительности у пациента. В данном случае происходит полное временное «отключение» каких-либо ощущений в зоне тела, находящейся ниже пупка. Данный вид наркоза является отличной заменой для общей анестезии. Процесс ввода пациенту спинального наркоза производится с помощью введения в спину определенного лекарственного препарата, который отключает нервы, отвечающие за болевые ощущения.
При спинальной анестезии у пациента «отключается» чувствительность в зоне ниже пупка
Плюсами данного способа обезболивания являются:
- минимальные кровопотери в процессе проведения операции;
- значительно понижается риск образования послеоперационных тромбов и легочной тромбоэмболии;
- снижение негативных последствий для легких и сердца;
- отсутствует тошнота и слабость;
- отсутствие болезненных ощущений в постоперационном периоде;
- возможность прямого контакта с врачом во время операционного вмешательства;
- возможность полноценно питаться после операции.
Технология применения наркоза
Для обеспечения полной безболезненности наркоз вводят в полость позвоночного столба, находящуюся между оболочками головного и спинного мозга. Эта зона наполнена спинномозговой жидкостью — ликвором. Благодаря попаданию в данное пространство анестетика достигается полное «отключение» нижней части туловища. Данный результат достигается за счет блокировки нервных импульсов, исходящих от нервных корешков позвоночника к головному мозгу. Поэтому человек ничего не ощущает во время действия лекарственного препарата.
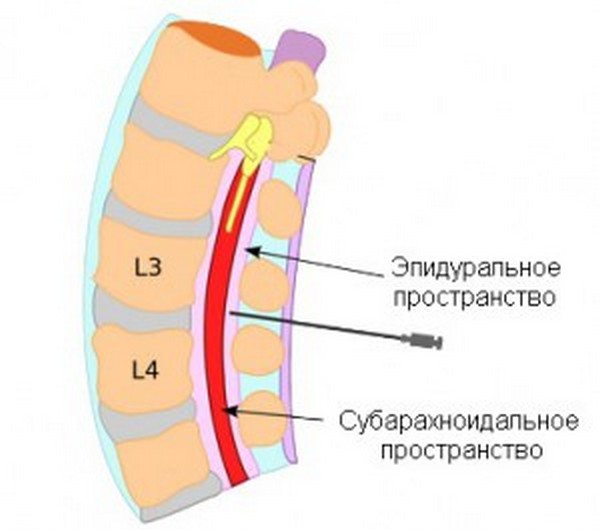
Анальгезирующее средство вводится в субарахноидальное пространство
Для введения спинальной анестезии требуется техническое мастерство специалиста, так как этот процесс не из легких. К тому же, спинальная анестезия проводится с использованием медицинских инструментов, которые позволяют снизить риск развития осложнений после наркоза.
К таким инструментам относятся:
- спиртовые обеззараживающие ватные тампоны для антисептических процедур;
- два шприца, один из которых с местным обезболивающим средством для менее чувствительного введения спинальной пункции. А второй шприц заправлен непосредственно анальгезирующим средством для спинальной анестезии;
- особая игла для проведения спинномозговой пункции. К слову, она значительно тоньше той, которую применяют при наркозе эпидуральным методом.
Подготовка больного
Для эффективного произведения анестезиологом ввода спинального наркоза, больному необходимо исполнить ряд рекомендаций:
- при проведении плановой операции пациенту необходимо ограничить себя в приеме пищи и питье жидкости;
- предварительно нужно поставить специалиста в известность о наличии у больного аллергических реакций на медикаменты, если таковые имеются;
- сдать лабораторные анализы крови (на группу и резус-фактор, общий анализ, коагулограмма).
Перед введением анестезии пациенту необходимо сдать анализы крови
Процесс проведения спинальной анестезии
После выполнения всех вышеназванных предписаний врача можно приступать непосредственно к уколу анестетика. Для этого пациенту необходимо обеспечить врачу хороший доступ к позвоночнику, приняв положение лежа на боку, либо сидя, с максимально согнутой спиной.
Далее следует обработка зоны введения анестезии антисептическими препаратами и вводится укол местного обезболивающего из первого шприца. Затем анестезиолог осуществляет ввод анестетика, исходя из правил по технике введения данного наркоза – именно в субарахноидальное пространство.
Необходимая дозировка лекарственного средства высчитывается анестезиологом заранее. Она определяется исходя из анализа индивидуальных характеристик организма человека: роста, веса, возраста.
Стоит обратить внимание, что место проведения пункции обычно располагается между II и III позвонками поясничного отдела позвоночного столба, но допустимым также считается введение анестетика вплоть до V позвонка. Выбор места спинальной анестезии зависит от индивидуального строения позвоночника, наличия ранее перенесенных травм или оперативных вмешательств.
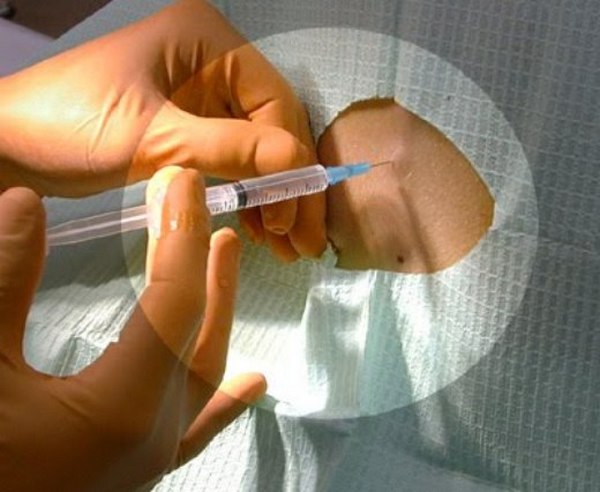
Спинальную анестезию чаще всего вводят между вторым и третьим или третьим и четвертым позвонками поясницы
Ощущения
После непосредственного введения лекарственного препарата человек плавно начинает чувствовать тяжесть в ногах или легкое покалывание. Это говорит о том, что начинает действовать введенный препарат. Через несколько минут чувствительность полностью пропадает. Перед операцией врач должен произвести пробу на предмет потери чувствительности. Если вдруг при этом человек ощутил неприятное ощущение, больше похожее на удар током, стоит немедленно сказать об этом медику.
В отдельных ситуациях может потребоваться более долгая спинальная анестезия. В данном случае на место предыдущего прокола ставится специальный инструмент – катетер, для дополнительного введения лекарства.
Анестетики для наркоза
Для спинальной анестезии применяют средства, обладающие различными свойствами. Каждый из этих препаратов дает отличный по длительности воздействия эффект. Пациентам с аллергическими заболеваниями не стоит волноваться: вариантов вводимых лекарств достаточно много, и врач обязательно заменит непригодный для индивидуального организма препарат на аналогичный по воздействию. Вот некоторые из лекарств, которые используют для спинального наркоза: «Наролин», «Новокаин», «Мезатон», «Фраксипарин», «Лидокаин», «Бупивакаин» и многие другие.

«Мезатон»
В таблице ниже для ознакомления указаны действующие вещества, используемые в препаратах для спинальной анестезии, их дозировки и продолжительность действия каждого из них. Благодаря этой таблице пациент может определить, есть ли у него аллергия на тот или иной препарат и подходит ли для него дозировка.
| Лекарственное средство | Концентрация растворов, (%) | Максимальная доза, (мг) | Длительность действия (минуты) |
|---|---|---|---|
| Прокаина гидрохлорид | 0,25 или 0,5 | 500 | 40-60 |
| Лидокаин | 2-5 (гипербарический раствор) | 15-100 | 60-90 |
| Тетракаина гидрохлорид | 0,5 (гипобарический, изобарический или гипербарический раствор) | 5-20 | от 180 (гипербарический раствор) до 270 (гипобарический раствор) |
| Бупивакаина гидрохлорид | 0,5 (изобарический или гипербарический раствор | 10-20 | 90-150 |
| Артикаин | 5 (гипербарический раствор) | 100-150 | до 120 |
Достоинства метода
- Быстрое наступление эффекта потери чувствительности и блокировки нервных импульсов.
- Успешно применяется при кесаревом сечении или для облегчения схваток при родах. Благодаря безопасному воздействию на организм пациента роженица может не волноваться за здоровье малыша.
- В организм больного попадает намного меньшая доза лекарственного средства по сравнению с иными разновидностями наркоза.
- Благодаря использованию тонкой иглы при введении препарата риск внутренних повреждений сводится к минимуму.
- Данная методика обезболивания предполагает максимально расслабленное состояние мышц, что в значительной степени помогает хирургу при операции.
- Происходит минимальная интоксикация организма при введении препарата, так как процент попадания анестетика в кровь носит единичные случаи.
- Обезболивающий эффект не затрагивает органы дыхания, соответственно, автоматически исключаются проблемы, связанные с легкими, как это бывает при общем наркозе.
- Пациент остается в сознании, что способствует моментальному устранению осложнений, так как между медиками и больным сохраняется прямой контакт во время всего процесса оперативного вмешательства.
- Минимальный риск осложнений после проведения пункции благодаря простоте методики ввода анестетика.
Негативные последствия спинномозгового наркоза
Для того чтобы пациент принял решение о проведении ему спинномозговой анестезии, ему заранее необходимо ознакомиться с информацией о минусах данной методики обезболивания.
- Во время процесса введения лекарства у пациента может резко упасть кровяное давление. Поэтому гипотоникам заранее вводят препараты, повышающие АД – естественно, при потребности. Для гипертоников данное последствие может иметь только положительный эффект.
- Время потери чувствительности напрямую связано с дозой препарата. Если же чувствительность возвращается раньше необходимого срока, и времени закончить операцию не хватило, пациента срочно вводят в общий наркоз. Метод спинальной анестезии не предполагает постоянную поддержку анестетика в организме – чаще всего он вводится один раз. Однако не стоит переживать, так как современная медицина использует лекарства, срок действия которых продолжается до шести часов, что в большинстве случаев позволяет хирургу провести все манипуляции вовремя.
- Головные боли – нередкие спутники больного после отхождения от наркоза.
Показания для использования методики спинальной анестезии
- Хирургия ног или промежности.
- Снижение риска тромбоза у пожилых людей при операциях на ногах.
- Из-за невозможности введения общего наркоза при заболеваниях легких, как острых, так и хронических стадий.
- Защемление седалищного нерва.
- Корешковый синдром.
- Необходимость уменьшения тонуса мышечной ткани кишечника при операциях на ЖКТ.
- Необходимость расслабления стенок кровеносных сосудов у людей с проблемами сердца, за исключением гипертоников и больных с проблемами сердечных клапанов.
Существует немало показаний для использования именно спинальной анестезии
Показания для проведения общей анестезии
В ряде случаев пациентам назначают исключительно общий наркоз. К таким ситуациям относят объемные хирургические операции, когда у врача нет возможности уложиться в малый промежуток времени. В случаях со стоматологическим лечением общая анестезия назначается, когда пациенту необходимо удалить большое количество зубов или установить много имплантатов.
Важно! Наряду с этим данный наркоз назначают людям с аллергией на местные анестетики, пациентам с рвотным рефлексом при проведении стоматологической терапии, а также тем пациентам, у которых операция будет проводиться на органы выше пупка.
Противопоказания к применению спинальной анестезии
Полным противопоказанием для спинального наркоза являются:
- непосредственный отказ человека от проведения процедуры;
- проблемы со свертываемостью крови – чтобы исключить объемную кровопотерю;
- инфекция или воспаление в месте будущей инъекции наркоза;
- критические состояния пациента в виде шока, большой кровопотери, сепсиса, дисфункции легких и сердца;
- аллергия на все виды анестетиков, используемых при пункции;
- менингит и другие инфекционные болезни нервов;
- гипертония;
- герпес;
- аритмия.
При наличии абсолютных противопоказаний к спинальной анестезии врачам придется использовать иной метод обезболивания
К относительным противопоказаниям, когда польза значительно превышает вред, наносимый пациенту спинальной анестезией, относятся:
- изменение структуры позвоночника, как врожденное, так и приобретенное вследствие травм;
- пациенту был заранее дан прогноз на обильную кровопотерю во время хирургической операции;
- жар, связанный с инфекционными заболеваниями;
- рассеянный склероз, эпилепсия и другие болезни нервной системы;
- психические отклонения (когда есть вероятность, что пациент не сможет лежать неподвижно во время операции);
- применение аспирина незадолго до назначения спинального наркоза по причине повышения риска кровопотери ввиду свойств данного препарата;
- вероятность увеличения времени оперативного вмешательства;
- детский возраст.
Частые вопросы пациентов перед согласием на введение спинальной анестезии
Каковы будут мои ощущения после введения анестезии?
Ответ. Через пару минут после укола спинальной анестезии может ощущаться тяжесть в нижних конечностях, легкое онемение и тепло. Через 15 минут ноги окажутся полностью неподвижными.
Каковы будут мои ощущения во время операции?
Ответ. При продолжительной операции может возникнуть чувство дискомфорта, обусловленное долгой статической позой тела. Однако боль чувствоваться не будет. Также дискомфорт во время операции может быть вызван сильными прикосновениями, растяжением ног во время манипуляций врача или окружающие шумы. По желанию пациента анестезиолог может ввести его в состояние легкого сна для лучшего комфорта. Вместе с этим специалист контролирует его физические показатели: пульс, давление, дыхание и сознание.
Каковы будут мои ощущения после операции?
Ответ. В течение нескольких часов (обычно – шести) будет ощущаться небольшое онемение в ногах, а в месте укола могут возникать несущественные болевые ощущения. В скором времени восстановится подвижность нижних конечностей. Главной рекомендацией после операции является соблюдение постельного режима в течение суток.

В течение некоторого времени после проведения операции чувствительность полностью восстановится
Возможные побочные эффекты спинального наркоза
В первую очередь необходимо отметить, что количество побочных действий при данном виде наркоза намного меньше, нежели после общей анестезии. Поэтому риск осложнений сводится к минимальному количеству и встречается крайне редко.
Возможным осложнениям сопутствуют имеющиеся в организме пациента патологии, а также возраст и наличие вредных привычек.
Не стоит забывать и о том, что все манипуляции в анестезиологии, вплоть до установки обычной капельницы, несут в себе определенный риск. Однако, строго придерживаясь всех назначений врача, человеку в большинстве случаев удается избежать негативных последствий.
К возможным осложнениям после анестезии можно отнести:
- головную боль. Данное негативное последствие чаще всего появляется вследствие того, что после анестезии человек начинает активно двигаться. Статистика приводит данные в 1% от общего количества осложнений. Такой болевой синдром проходит сам через пару дней. Однако в этот период не лишним будет измерить АД и действовать, опираясь на показатели тонометра. Главное правило в данном случае – это соблюдение постельного режима в послеоперационный период;
- понижение АД. Данный негативный фактор вызван введением анестетика. Как правило, продолжается совсем недолго. Для нормализации давления вводят специальные внутривенные растворы и рекомендуют пить больше жидкости. Такое состояние встречается у 1% пациентов;
- боль в зоне прокола анестезии. Дискомфортное состояние проходит в течение суток и не требует дополнительного лечения. Если пациент не может вытерпеть болевые ощущения, то можно принять таблетку «Парацетамола» или «Диклофенака»;
- задержка процесса мочеиспускания. Частое явление, не требующее терапии и обычно проходящее на второй день после операции;
- неврологические осложнения. Крайне редкое явление, характеризующееся потерей чувствительности, мышечной слабостью и покалываниями в нижней части тела продолжительностью до двух суток. Если такая проблема не покидает более трех дней, стоит обратиться за консультацией к врачу.
Всегда есть определенный риск появления осложнений после спинальной анестезии, однако, к счастью, он крайне мал
Предотвращение осложнений
Для того чтобы исключить риск развития негативных последствий необходимо строго следовать рекомендациям анестезиолога.
- За 6-8 часов до операции не принимать пищу и не употреблять любые жидкости.
- Не курить табачные изделия за 6 часов до операции.
- Не наносить макияж и не покрывать ногти лаком перед хирургической операцией.
- Убрать из глаз контактные линзы и вытащить из ротовой полости все съемные протезы, если таковые имеются. Нужно заранее сообщить анестезиологу о наличии глазных протезов в случае их ношения.
- Снять с пальцев кольца, серьги из ушей и цепочки с шеи, а также другие предметы украшений. Для верующих допустимо оставить нательный крест, но не на цепочке, а на тесьме.
Соблюдение данных рекомендаций в значительной степени уменьшает риск возникновения осложнений.
Главное, чтобы пациент поставил в известность врача-анестезиолога обо всех своих заболеваниях, перенесенных ранее травмах и операционных вмешательствах, а также рассказал о наличии возможных аллергий на медикаменты или непереносимости каких-либо препаратов. Специалисту также необходимо знать о приеме больным лекарственных средств. Сбор данных сведений является залогом успешного проведения спинальной анестезии. Также это поможет предотвратить негативные побочные эффекты после наркоза.

Перед введением анестезии пациент должен поставить в известность врача о перенесенных или имеющихся заболеваниях, приеме каких-либо препаратов, травмах и прочих особенностях
Перед операцией пациент должен хорошо отдохнуть и выспаться. Нелишним будет провести какой-то промежуток времени на свежем воздухе и успокоиться. Эти несложные действия помогут психологически настроиться на позитивную волну, что в значительной мере облегчит процесс оперативного вмешательства, а также поможет быстрее восстановить организм после его завершения.
Подводим итоги
Спинальная анестезия является крайне безопасным методом обезболивания. Если перед пациентом стоит выбор между спинальным и общим наркозом, то стоит отдать предпочтение первому – во-первых, для него не требуется долгой подготовки, во-вторых – период восстановления после такой анестезии краток и, к тому же, вполне комфортен. Бояться этого такого наркоза не стоит – уже спустя несколько часов чувствительность полностью восстанавливается, и пациент может забыть о каком-либо дискомфорте.
Видео – Личный опыт: спинальная анестезия – больно или нет?
Теория – клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Теория – специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Источник
По этиологии различают ранения и закрытые травмы позвоночника и спинного мозга.
Открытые повреждения, наносимые острыми предметами, проникают в позвоночный канал и приводят к полному или частичному пересечению спинного мозга.
Как правило, они сопровождаются кровотечением.
Тяжелая закрытая травма позвоночника является причиной анатомического перерыва спинного мозга, хотя функция его может длительно отсутствовать из-за развития спинального шока.
Неотложные операции на позвоночнике, спинном мозге, как и на головном, выполняются по поводу острых поражений мозговой субстанции (травма, гематома), вызывающих компрессию с двигательными, чувствительными нарушениями ниже зоны поражения.
Неотложное хирургическое вмешательство по поводу спинномозговых травм предпринимается все более широко, так как предпринятое в ранние сроки, оно улучшает перспективы восстановления неврологических функций, способствуя ранней мобилизации больного, делает его мобильным. Анестезиолог участвует при поступлении таких пострадавших в санации дыхательных путей и реанимационном пособии.
Патофизиологические механизмы спинномозговых болей и травм
Говоря о патофизиологических механизмах спинномозговых травм, подчеркнем тождественность сосудистых реакций тем, которые регулируют кровоток головного мозга. Необходимо учитывать реакцию самого спинного мозга на травматическое повреждение, операцию. Так, ламинэктомия может повышать или понижать его кровоснабжение не только в зоне вмешательства, но и на всем его протяжении [Hales J. et al., 1981].
При компрессионных повреждениях позвоночника различают два типа поражения спинного мозга. При первом типе развивается паралич на фоне отсутствия видимых структурных изменений (воздействие большой травмирующей силы).
Спинномозговая функция может восстанавливаться в полном объеме после прекращения травматического воздействия. При втором типе возникают структурные нарушения в местах компрессии; функция спинного мозга не восстанавливается. Компрессию спинномозговых нейронов и сосудов могут вызывать сдавливающие гематомы.
Морфологически в сером веществе спинного мозга обнаруживают рассеянные кровоизлияния, а в белом — признаки отека. Через несколько недель некротизированная мозговая ткань замещается полостями, участками фиброзной и глиозной ткани. Определенную патогенетическую роль играют внутриклеточные отложения кальция; его уровень в мозговом веществе возрастает, а во внеклеточной жидкости понижается [Happel R. W. et al., 1981]. В связи с преимущественным его накоплением в аксонах происходит деградация структурных белков.
Спинальный шок — специфическая форма критического состояния, клиническая картина которого определяется тяжестью соматического и вегетативного паралича.
Следствие соматического паралича — отсутствие чувствительной, двигательной, рефлекторной функций спинного мозга ниже уровня повреждения, прогрессирующая атрофия скелетных мышц в этой зоне с нарушением электролитного обмена в них. Концентрация калия в мышечном волокне снижается до нижней границы нормы, проницаемость клеточной мембраны для ионов калия резко повышается.
Кроме того, в результате соматического паралича нарушается работа двигательного аппарата дыхания: с одной стороны, паралич мышц исключает возможность произвольного их напряжения, с другой — сегменты спинного мозга, расположенные ниже уровня поражения, продолжают посылать к дыхательным мышцам залпы фазной активности, заставляя их ритмически сокращаться.
При поражении спинного мозга на уровне TVI и выше полностью отключается кашлевой механизм (паралич брюшных мышц), задерживается мокрота, формируются обструктивные расстройства дыхания. При поражении на уровне CVI — ТII реципрокность в сокращении инспираторных (диафрагма) и экспираторных (брюшина) мышц нарушается — обе группы мышц сокращаются одновременно, вентиляция легких падает.
Вследствие вегетативного (симпатического) паралича резко увеличивается емкость сосудистого русла при неизменном (или несколько сокращенном) ОЦК, развивается относительная гиповолемия. Снижается или теряется способность сердечно-сосудистой системы к компенсаторным реакциям. Артериальная система — система высокого давления, — превращается в систему низкого давления, в которой распределение кровотока подчиняется закону гравитации.
Резкая смена положения тела больного — поворот на бок, подъем верхней половины туловища — может привести к такому перераспределению крови, что венозный возврат падает ниже предельно допустимой величины — после короткого периода тахиаритмии наступает остановка сердца. Кроме того, нарушается трофика тканей. Компрессия любого участка тела более 2 ч ведет к образованию пролежня, присоединяется инфекция.
Нарушается функция желудочно-кишечного тракта: развивается метеоризм, ограничивающий экскурсии диафрагмы (формируются рестриктивные расстройства дыхания), задерживается стул с абсорбцией продуктов гниения, в результате повышается нагрузка на печень.
В интенсивной терапии как в до-, так и в послеоперационном периоде можно определить два приоритетных направления: стабилизацию гемодинамики и респираторную терапию.
Цель трансфузионной терапии — коррекция гиповолемии, улучшение реологии крови (вливание низкомолекулярных декстранов, альбумина, полиионных кристаллоидных растворов, трентала, курантила). Этих мер, как правило, достаточно для стабилизации гемодинамики на уровне, обеспечивающем адекватную функцию жизненно важных органов.
Респираторная терапия должна начинаться с нормализации вентиляции легких: аэрозольная терапия, удаление мокроты, специальные режимы дыхания (ПДКВ, ОМСД), массаж грудной клетки. Если это не стабилизирует функцию системы дыхания, осуществляют интубацию трахеи, переводят больного на ИВЛ. Определенные трудности для интубации (как назо-, так и оротрахеальной) представляют больные с травмой шейного отдела позвоночника.
Вопрос о трахеостомии, как правило, решается после операции, исходя из уровня поражения спинного мозга и результатов операции. Чем выше уровень поражения, тем чаще операция ревизии спинного мозга и стабилизации позвоночника заканчивается трахеостомией, если это не было сделано раньше.
Опасность анестезиологического пособия
Анестезиологическое пособие во время операции у этого контингента больных представляет особую опасность, обусловленную рядом факторов.
1. Анестетики окончательно уничтожают последние остатки компенсаторных реакций сердечно-сосудистой системы. Постуральная реакция в этих условиях может привести к остановке сердца по причинам, выше описанным. Поскольку операции на позвоночнике выполняются чаще всего в положении больного на боку, то опасность эта носит отнюдь не теоретический характер.
Возможны два варианта предотвращения этого осложнения. Во-первых, не надо спешить с поворотом больного на бок после индукции в наркоз и интубации трахеи, необходимо дать возможность гемодинамике стабилизироваться в функционально новых условиях. Во-вторых, следует уложить больного в операционную позицию до индукции в наркоз.
Этот вариант укладки может иметь абсолютные показания при открытой ране в области позвоночника. Все другие показания носят относительный характер. Дооперационная укладка больного на бок сопряжена с необходимостью интубировать трахею именно в этой позиции. Это связано со следующими техническими особенностями. Прежде всего необходимо уложить голову больного так, чтобы не было бокового сгибания в шейном отделе позвоночника.
После миорелаксации тяжелые мышцы языка и дна полости рта «уводят» гортань вниз, от сагиттальной позиции в нижнебоковую. Именно там, «внизу», следует отыскать ее во время ларингоскопии. Интубировать несколько легче резиновой, а не портексной трубкой. Как ни странно, больные с тонкой длинной шеей представляют для интубации большие трудности, чем с короткой. Особые затруднения возникают на боку при назотрахеальной интубации.
Интубация в положении больного на боку позволяет избежать очень неприятного момента — поворота больного с нарушенными защитными реакциями системы кровообращения. Отрицательными сторонами этого варианта являются, во-первых, технические трудности интубации, обусловленные главным образом изменением динамического стереотипа манипуляции, во-вторых; необходимость повернуть больного на спину, если интубация в положении на боку не удалась.
2. Релаксанты сукцинилхолинового ряда, вызывающие плазменную гиперкалиемию, провоцируют потерю калия мышечным волокном и приводят к такому изменению коэффициента «вне- и внутриклеточный калий», которое вызывает остановку сердца. Для предотвращения этого осложнения рекомендуют предварительное введение релаксантов длительного действия (5 мг тубарина, 0,5 мг ардуана), затем через 3—4 мин вводят дитилин.
3. В выборе анестетика предпочтение обычно отдается калипсолу (кетамину) или препаратам НЛА. Назначения фторотана лучше избегать из-за его активного влияния на сосудистый тонус и прямого токсического действия на миокард.
Все перечисленные опасности операционного и послеоперационного периодов подчеркивают важность тщательного мониторинга, который должен включать ЭКГ, исследование газов крови, спирометрию (при спонтанном дыхании), термометрию, почасовой диурез, определение концентрации электролитов крови. Руководствуясь полученными данными, решают вопрос об изменениях в намеченном плане интенсивной терапии о более детальном обследовании.
В.Н. Цибуляк, Г.Н. Цибуляк
Источник
