Мышцы обеспечивающие движение шейного отдела позвоночника

Главная
Неврология
Группы мышц, обеспечивающие движения шейного отдела
Вокруг фронтальной оси осуществляются разгибание и сгибание шеи и наклоны головы вперед – назад. Основными мышцами, обеспечивающими разгибание шеи, являются трапециевидная мышца, пластырная мышца шеи и головы, мышца, выпрямляющая позвоночник.
Трапециевидная мышца располагается на задней поверхности туловища и шеи. Она начинается от затылочной кости, выйной связки и остистых отростков всех грудных позвонков. Верхняя часть мышечных пучков прикрепляется к ключице, средняя – к акромиону лопатки, нижняя – к ости лопатки.
При опоре на ключицы и лопатки, сокращаясь с двух сторон, мышца разгибает голову и шею, уменьшая грудной кифоз и увеличивая шейный лордоз. Сокращаясь на одной стороне, мышца поворачивает голову и шею в противоположную сторону, одновременно несколько наклоняя их в свою сторону.
Пластырная мышца (см. рис. 9) располагается под трапециевидной. Начинается она от остистых отростков пяти нижних шейных и верхних грудных позвонков. Мышечные пучки направляются косо вверх кнаружи, прикрепляясь к затылочной кости и сосцевидным отросткам. При двустороннем сокращении мышцы разгибают шею и отклоняют голову назад. Сокращаясь с одной стороны, поворачивают голову и шею в свою сторону.
Мышца, выпрямляющая позвоночник, располагается в глубоком слое (рис. 10). Она лежит вдоль всего позвоночника от крестца до затылочной кости и делится на 3 части. Одна из них – длиннейшая мышца – прикрепляется к поперечным отросткам шейных позвонков и сосцевидному отростку. Она является мощным разгибателем туловища и шеи, отклоняет голову назад. При одностороннем сокращении совместно с лестничными мышцами наклоняет голову и шею в свою сторону.
Перечисленные мышцы находятся в постоянном напряжении, противодействуя силе тяжести, под действием которой голова наклоняется вперед. При засыпании сидя происходит расслабление этих мышц и голова склоняется на грудь. Таким образом, эти мышцы участвуют в удержании головы в вертикальном положении. Напряжение этих мышц при удержании головы в вертикальном положении небольшое, но постоянное. При фиксации рабочей позы, а также при быстрых и мелких движениях руками напряжение перечисленных мышц резко возрастает. Эти мышцы, наряду с другими мышцами шеи, формируют шейный лордоз, степень которого постоянно изменяется в зависимости от многих факторов, основными из которых являются положение головы, плечевого пояса, туловища, верхних конечностей и степень напряжения указанных мышц.
Основными мышцами, обеспечивающими сгибание шеи, являются грудино-ключично-сосцевидная и лестничные мышцы. Эти мышцы обеспечивают сгибание шеи при ускоренных движениях. При медленном плавном сгибании шеи они расслаблены, а уступающую работу (уступая весу головы), растягиваясь, производят мышцы, разгибающие шею и отклоняющие голову назад.
Грудино-ключично-сосцевидная мышца располагается на переднебоковой поверхности шеи, начинаясь двумя ножками от рукоятки грудины и грудинного конца ключицы. Мышца прикрепляется к сосцевидному отростку височной кости. Сокращаясь с двух сторон, она сгибает шею при ускоренном движении.
Одностороннее сокращение мышцы сопровождается поворотом шеи в противоположную сторону.
Лестничные мышцы (передняя, средняя и задняя) располагаются на переднебоковой поверхности шеи под грудино-ключично-сосцевидной. Они начинаются от поперечных отростков шейных позвонков, прикрепляются к I и II ребрам. Двустороннее сокращение этих мышц сопровождается сгибанием шеи при ускоренных движениях. Сокращаясь односторонне, эти мышцы совместно с разгибателями той же стороны наклоняют шею в свою сторону при быстрых движениях, а также поворачивают ее в свою сторону.
Вокруг сагиттальной оси производятся наклоны головы и шеи вправо и влево.
Наклоны головы и шеи при ускоренных движениях происходят при одновременном сокращении сгибателей и разгибателей одной стороны. Так, например, быстрые наклоны вправо производят грудино-ключично-сосцевидная, лестничная трапециевидная и пластырная мышцы правой стороны. При медленном наклоне головы и шеи движущей силой является вес головы, а сгибатели и разгибатели противоположной стороны при этом выполняют, растягиваясь, уступающую работу (уступая весу головы).
Возвращение головы и шеи в исходное положение обеспечивается одноименными мышцами противоположной стороны, которые, сокращаясь, производят преодолевающую работу.
Вокруг вертикальной оси производятся повороты головы и шеи вправо и влево.
Повороты головы и шеи обеспечиваются мышцами с косым направлением пучков при их одностороннем сокращении (гру-дино – ключично – сосцевидной, трапециевидной, пластырной и лестничными).
M. Дeвятoвa
Группы мышц, обеспечивающие движения шейного отдела и другие материалы по неврологии.
Читайте также в этом разделе:
- Двигательная функция позвоночника
- Основные мышцы, обеспечивающие движения поясничного отдела
- Вся информация по этому вопросу
Источник
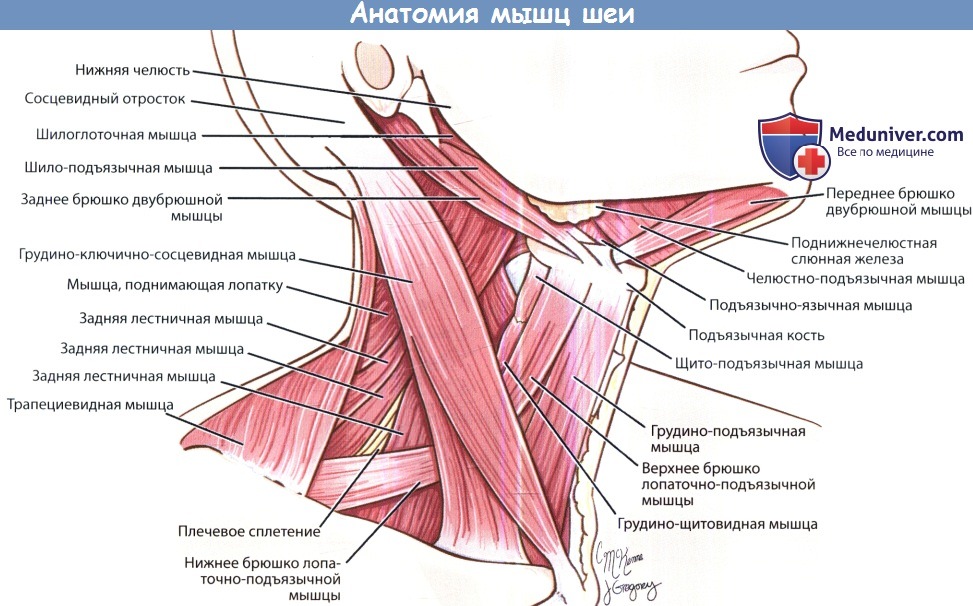
Хирургическая анатомия мышц шейного отдела позвоночника
а) Передняя мускулатура шейного отдела позвоночника:
1. Поверхностный слой:
– Подкожная мышца шеи — это тонкая мимическая мышца, толщина которой обычно составляет 1-3 мм. Волокна мышцы проходят от нижней челюсти к ключице в косом направлении вниз и назад, непосредственно под кожей и подкожной жировой клетчаткой. Сосудисто-нервные пучки, идущие к коже и в обратном направлении, прободают мышцу. Подкожная мышца шеи простирается от нижней челюсти до уровня второго ребра внизу и акромиона в боковом направлении.
– Грудинно-ключично-сосцевидная мышца. Волокна этой мышцы проходят в косом направлении вперед и вниз. Верхний край мышцы прикреплен к сосцевидном отростку и затылочной кости, а нижний край — к грудине и ключице. Грудинно-ключично-сосцевидная мышца поворачивает голову в противоположную сторону и обеспечивает наклон головы в свою сторону. Мышца делит шею на треугольные области, которые будут описаны ниже.
2. Глубокий слой:
– Лестничные мышцы. Среди лестничных мышц выделяют переднюю, среднюю и заднюю лестничные мышцы. Все мышцы начинаются от поперечных отростков шейных позвонков, лежащих ниже осевого позвонка, продолжаются до первого и второго ребер, и участвуют в поднятии грудной клетки при дыхании. Лестничные мышцы иннервируются передними ветвями спинномозговых нервов С4-С8.
– Длинные мышцы. Среди длинных мышц выделяют переднюю прямую мышцу головы, длинную мышцу головы и длинную мышцу шеи, которые начинаются от передней поверхности тел позвонков, поперечных отростков и базилярной части затылочной кости. Длинные мышцы идут вниз вдоль переднебоковых частей шейных и верхних грудных позвонков, и служат для сгибания головы и шейного отдела позвоночника. Иннервация обеспечена передними ветвями спинномозговых нервов С1-С6.
– Подподъязычные мышцы. Подподъязычные мышцы являются продолжением прямых мышц позвоночника по направлению вверх. Выделяют четыре подподъязычных мышцы: грудинно-подъязычная, грудинно-щитовидная, лопаточно-подъязычная и щито-подъязычная мышцы. Шейная петля иннервирует первые три мышцы, а щито-подъязычная мышца получает иннервацию от нервного корешка С1 по подъязычному нерву. Подподъязычные мышцы участвуют в глотании и жевании, а также в сгибании шейного отдела позвоночника и опускании головы. Лопаточно-подъязычная мышца проходит вдоль бокового края предтрахеального листка фасции шеи. Для хирургического доступа к нижней части шейного отдела позвоночника иногда рассекают переднее брюшко лопаточно-подъязычной мышцы.
б) Задняя мускулатура шейного отдела позвоночника. В целом, задняя мускулатура является группой подвижных соединительных лент, обеспечивающих поддержку позвонков в вертикальном положении. Выпрямляющие мышцы выполняют функцию укрепления и поддержки относительно срединной линии и в сагиттальной плоскости, а также сохраняют лордоз шейного отдела позвоночника. Потеря силы мышц, например, при их атрофии, может приводить к уменьшению лордоза, что впоследствии приводит к деформации в виде кифоза и полной потере стабильности в сагиттальной плоскости. Боковые мышцы обеспечивают симметрию относительно срединной линии для поддержания шейного отдела позвоночника в вертикальном положении во фронтальной плоскости. Любая асимметрия ведет к деформации и патологическому искривлению позвоночника.
Мощная мускулатура на каждой стороне позвоночника распределена по трем слоям. Все мышцы иннервированы задними ветвями нескольких смежных спинномозговых нервов. Выйная связка, состоящая из межостистых и надостистых связок, отделяет левую и правую половины мускулатуры. Сзади все мышцы покрыты фасцией шеи.
1. Поверхностный слой. Поверхностный слой включает в себя трапециевидную и ременную мышцы, а также мышцу, поднимающую лопатку. Трапециевидная мышца расположена наиболее поверхностно; под ней находится группа ременных мышц. Ременные мышцы начинаются от выйной связки и остистых отростков позвонков С6-Т1. Ременная мышца головы прикреплена к латеральной трети верхней выйной линии и сосцевидному отростку, а ременная мышца шеи — к задним бугоркам поперечных отростков позвонков С1-С4. Ременные мышцы участвуют в разгибании, боковом сгибании и вращении головы и шеи.
2. Средний слой. Средний слой включает в себя группу мышц, выпрямляющих позвоночник: медиально расположена полуостистая мышца, латерально — подвздошно-реберная мышца, а между ними — длиннейшая мышца. Все три мышцы имеют общее начало на подвздошном гребне, крестце и нижнем крае остистых отростков поясничных позвонков. Полуостистые мышцы головы и шеи прикрепляются к остистым отросткам шейных позвонков; мышца начинается от поперечных отростков позвонков Т1-Т6 и прикрепляется медиально между верхней и нижней выйными линиями. Полуостистая мышца шеи берет начало от поперечных отростков нижних шейных и верхних грудных позвонков и прикрепляется к остистым отросткам шейных позвонков.
Длиннейшие мышцы прикрепляются к сосцевидному отростку, а подвздошно-реберные мышцы — к задним бугоркам поперечных отростков позвонков С4-С6. Мышцы участвуют в разгибании и боковом сгибании шеи.
3. Глубокий слой. Глубокий слой также называют поперечно-остистыми мышцами, потому что они находятся в углу, образованном остистым и поперечным отростками. Этот самый глубокий слой мышц расположен около остистых отростков и пластинок дуг позвонков; мышцы веерообразно расширяются от поперечного отростка каждого уровня к трем или четырем смежным пластинкам дуг позвонков.
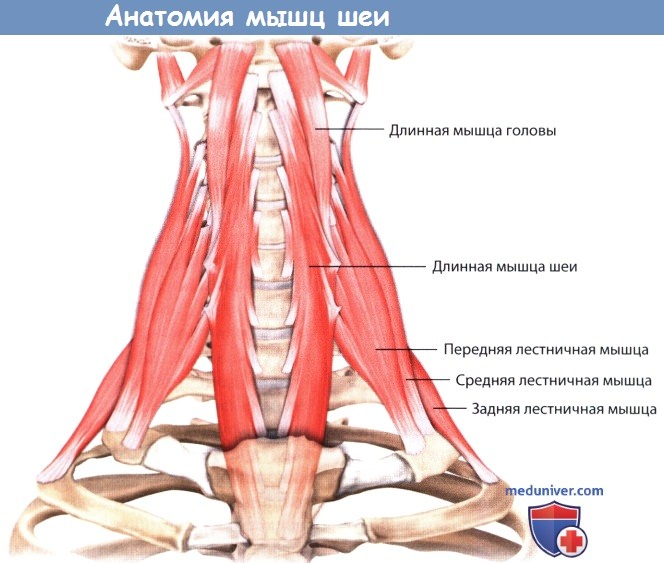
Глубокий слой передних мышц.
Длинные мышцы шеи часто используются для определения срединной линии при передних доступах на шее.
– Также рекомендуем “Хирургическая анатомия треугольников в шейном отделе позвоночника”
Оглавление темы “Нейрохирургия среднего и нижнего сегментов шейного отдела позвоночника.”:
- Хирургическая анатомия среднего и нижнего сегментов шейного отдела позвоночника
- Хирургическая анатомия спинного мозга в шейном отделе позвоночника
- Хирургическая анатомия сосудов и нервов в шейном отделе позвоночника
- Хирургическая анатомия связок шейного отдела позвоночника
- Хирургическая анатомия фасций в шейном отделе позвоночника
- Хирургическая анатомия мышц шейного отдела позвоночника
- Хирургическая анатомия треугольников в шейном отделе позвоночника
Источник
Шейным миозитом называют воспаление в мышцах шеи. Многим знакомо состояние, когда накануне «продуло», а с утра невозможно повернуть голову, потому что больно. В некоторых случаях так проявляется миозит.
Вообще выделяют две формы заболевания: диффузную и локализованную.
При диффузной страдают разные группы скелетных мышц, при локализованной — только определенные, например, шейные.
Иногда можно услышать не совсем корректный термин «миозит шейного отдела позвоночника». Позвоночник — это позвонки, межпозвонковые диски и суставы, а при миозите по определению поражение возникает в мышцах.
Почему возникает шейный миозит?
Существуют разные формы болезни, вызваны они различными причинами.
- Воспалительные заболевания. Некоторые болезни характеризуются хроническими воспалительными процессами в разных частях организма, в том числе в мышцах шеи. Обычно они вызваны аутоиммунными состояниями, при которых иммунные клетки начинают вести себя «неправильно» и атаковать собственные ткани. Например, шейные мышцы (но не они одни) могут страдать при таких заболеваниях, как дерматомиозит, полимиозит.
- Инфекционные болезни. Самая распространенная причина — вирусы. Воспаление в мышечной ткани может возникать при гриппе, простуде. Реже виновниками становятся болезнетворные грибки и бактерии.
- Прием некоторых лекарств. При этом в мышцах не всегда обнаруживают воспаление (такие состояния называют миопатиями). Причиной могут быть статины (лекарства, которые используют для снижения в крови уровня «вредного»холестерина), альфа-интерферон и др.
- Отравления. Например, алкоголем, кокаином.
- Травмы. Травмирование шейных мышц с последующим развитием воспалительного процесса может произойти в результате слишком интенсивных спортивных занятий.
Какие формы заболевания выделяют?
В зависимости от длительности течения выделяют две формы заболевания:
- острый миозит шеи — развивается очень быстро, например, после переохлаждения, неловкого сильного движения, во время простуды, но симптомы его сохраняются недолго;
- хронический миозит шеи — бывает вызван хроническими воспалительными заболеваниями, инфекциями, иногда является продолжением острой формы.
Лечение миозита мышц шеи
Можно ли вылечить миозит шеи? Это зависит от его причины.
- Если воспаление вызвано травмой или возникло после того, как «продуло», оно обычно проходит достаточно быстро, даже не нужно специальное лечение.
- При гриппе и простуде прогноз также благоприятный. Специальное лечение миозита шейных мышц не обязательно — после того как человек выздоравливает от инфекции, проходят и симптомы воспаления в мышечной ткани.
- Бактериальные инфекции становятся причиной болезни редко, при этом врач пропишет вам курс антибиотиков. Принимать их нужно строго по времени, так, как указано в назначении.
- Сложнее лечение хронического миозита шеи, вызванного воспалительными заболеваниями, такими как дерматомиозит и полимиозит.
Сегодня не существует препаратов и методик, которые могли бы полностью излечить эти патологии. Но правильная терапия помогает держать симптомы под контролем, восстановить функции мышц.
Симптомы миозита шеи
Характерный симптом шейного миозита, который знаком многим людям — ноющая боль в шее. Нередко она возникает утром, после пробуждения. Человек неожиданно обнаруживает, что не может повернуть голову вправо или влево, наклонить её, потому что от этого становится больно.
- Болевые ощущения вызваны отеком, который приводит к мышечному спазму. Иногда в области пораженной мышцы можно заметить отечность и покраснение на коже. В толще мышц иногда прощупываются болезненные уплотнения.
- Такими симптомами проявляется острый миозит мышц шеи. Обычно они проходят достаточно быстро, даже без специального лечения.
- Но заболевание может переходить в хроническую форму. При этом симптомы миозита шейного отдела периодически рецидивируют, постоянное напряжение мышц приводит к перекосу — спастической кривошее, смещению шейных позвонков, способствует образованию межпозвонковых грыж.
Мы вам перезвоним
Для консультации врача оставьте свой номер телефона
В редких случаях встречается гнойный шейный миозит. При этом в мышцах шеи развивается гнойное воспаление, вызванное бактериями. Симптомы этого состояния: сильная резкая боль, которая усиливается во время движений, ухудшение общего состояния, высокая температура, выраженный отек, который может переходить на лицо, грудную клетку.
Современные методы диагностики
Во время осмотра врач расспросит вас о ваших симптомах, ощупает вашу шею, чтобы определить напряжение мышц и болезненность, попросит повернуть, наклонить голову вправо и влево. Будет проведен неврологический осмотр — он поможет выявить признаки других заболеваний, которые, возможно, могли привести к воспалению в шейных мышцах.
После осмотра вам назначат обследование, которое может включать:
- Анализы крови. Они помогут выявить повышенный уровень ферментов (например, креатинкиназы), что будет указывать на воспаление в мышечной ткани. Иммунологические анализы позволят обнаружить антитела при аутоиммунных заболеваниях.
- МРТ. На снимках будут видны очаги поражения в мышцах.
- Биопсия шейных мышц. Врач получает фрагмент подозрительной ткани и отправляет на анализ в лабораторию.
Эти исследования нужны далеко не всегда, врач назначает их лишь по специальным показаниям.
Лечение симптомов миозита мышц шеи
Лечение симптомов шейного миозита складывается из следующих мероприятий:
- Для шеи нужно обеспечить покой. Нагрузки и резкие движения лишний раз травмируют шейные мышцы и способствуют усилению воспаления.
- Для борьбы с болью применяют обезболивающие препараты — нестероидные противовоспалительные средства.
- При сильных болях врач может провести новокаиновую блокаду — ввести в область пораженных мышц раствор анестетика.
- Если повышена температура тела — назначают жаропонижающие средства.
Конечно, параллельно нужно проводить лечение основного заболевания, которое привело к воспалению в шее. Прогноз в большинстве случаев благоприятный: примерно через 2 недели (в зависимости от причины) симптомы полностью проходят у 2/3 больных.
Источник
Пальпация задней части шеи
- Пальпация основания черепа.
- Пальпация сосцевидных отростков.
- Пальпация остистых отростков.
- Пальпация суставных отростков:
- мелкие суставы позвонков пальпируются ориентировочно на 1-3 мм в сторону между остистыми отростками с каждой стороны;
- при пальпации этих суставов необходима максимальная релаксация мышц шеи и плечевого пояса пациента;
- при условии, если мышца спазмирована, следует пропальпировать суставы вокруг брюшка пораженной мышцы.
ВНИМАНИЕ! В качестве переходного позвонка между грудным и шейным отделами тело позвонка С7 обычно неподвижно при флексии или экстензии головы.
Пальпация трапециевидной мышцы:
- обследование следует начинать сверху (краниально), проведя пальпацию вдоль каждого остистого отростка;
- двусторонняя пальпация выявляет болезненность, изменения тонуса мышц, отечности или асимметрию.
Пальпация межпозвоночных связок при их поражении вызывает болезненность, рефлекторный спазм мышц шеи.
Пальпация боковой части шеи
Пальпация поперечных отростков тел позвонков:
- пальпация поперечных отростков тела С1;
- продвигаясь по боковой поверхности шеи от сосцевидного отростка в каудальном направлении, пальпируют поперечный отросток осевого шейного позвонка С2.
ВНИМАНИЕ! Даже незначительное двустороннее давление на поперечный отросток С2 вызывает болезненность.
- пальпация остальных поперечных отростков возможна при полном расслаблении мышц шеи и плечевого пояса;
- передний бугорок поперечного отростка С6 выступает наиболее выраженно, поэтому его можно пропальпировать на уровне перстневидного хряща.
ВНИМАНИЕ! Не рекомендуется пальпировать это образование одновременно с обеих сторон, так как в этой точке близко к поверхности подходят сонные артерии. Двустороннее сдавление последних может ограничить артериальный кровоток.
Пальпация передней части шеи
Врач проводит пальпацию этой области шеи, стоя перед пациентом. Исходное положение пациента – сидя на стуле:
- на уровне яремной вырезки грудины пальпируется ее рукоятка;
- латеральнее рукоятки пальпируются грудиноключичные сочленения;
- ключицы пальпируются до уровня плеч;
- пальпация акромиально-ключичного сочленения.
Исходное положение пациента – лежа на спине:
- пальпация грудино-ключично-сосцевидной мышцы (голова пациента должна быть повернута в противоположную сторону);
- в надключичной ямке (глубже подкожной мышцы) можно пропальпировать лестничные мышцы.
Потеря чувствительности обычно сопровождается двигательными расстройствами, которые не всегда выявляются самим пациентом. В таблице 5.1 приводятся двигательные нарушения и изменения рефлексов на различных уровнях шейного отдела позвоночника.
Специальные методы исследования
Компрессионная проба.
Цель – выявление сужений позвоночных отверстий; сдавление суставных поверхностей – возникновение боли.
- И.п. пациента – сидя на стуле, врач руками осуществляет дозированное давление на голову пациента.
Проба на растяжение шейного отдела позвоночника. Цель – увеличение позвоночного отверстия – снижение боли.
- И.п. пациента – лежа или сидя; врач одной рукой поддерживает затылок, другую подводит под подбородок, затем без рывков, плавно осуществляет тягу вверх, строго по вертикальной оси.
Проба с сужением позвоночного отверстия:
- и.п. пациента – сидя; врач с некоторым усилием проводит наклон головы пациента вправо или влево. При этом движении происходит еще большее сужение позвоночного отверстия, что ведет к компрессии нервного корешка и возникновению боли.
Проба с давлением на область плеча:
- и.п. пациента – сидя на стуле; врач одной рукой надавливает на плечо пациента, одновременно при этом другой рукой совершает наклон его головы в противоположную сторону.
Усиление боли или изменение чувствительности свидетельствует о компрессии нервного корешка.
Проба на недостаточность позвоночной артерии:
- и.п. пациента – лежа на спине;
- врач одной рукой оказывает давление на плечо пациента (в каудальном направлении!), другой рукой плавно поворачивает его голову в противоположную сторону.
Положительный симптом выявляет компрессию нерва или недостаточность позвоночной артерии, что выявляется нистагмом или головокружением.
Проба Адсона – специфична для синдрома передней лестничной мышцы:
- и.п. пациента – сидя или лежа на спине.
Пациенту предлагают медленно повернуть голову в пораженную сторону. При этом врач слегка потягивает голову пациента вверх (строго по вертикальной оси!). Ослабление или исчезновение пульса на лучевой артерии является результатом сдавления лестничных мышц. Проба Вальсальвы:
- и.п. пациента – сидя, лежа на спине.
Пациенту предлагают сделать глубокий вдох, затем задержать дыхание и натужиться.
При положительной пробе увеличивается внутриоболочечное давление, проявляющиеся болью на уровне компрессии нервного корешка.
Симптом Лермитта:
- и.п. пациента – сидя на краю стола, ноги опущены вниз.
Пациент с помощью врача выполняет пассивный наклон головы вперед (флексия) и одновременно сгибает ноги в тазобедренных суставах.
Положительная проба – эти движения вызывают резкую боль, распространяющуюся вдоль позвоночника, обусловленную раздражением твердой мозговой оболочки.
Исследование объема движений шеи
Исследование объема движений проводится в исходном положении пациента сидя на стуле (с целью фиксации других отделов позвоночника).
Различают следующие основные движения в шейном отделе:
- сгибание;
- разгибание;
- наклоны вправо и влево;
- ротация.
Примерно половина объема сгибания и разгибания происходит между затылком, позвонками С1 и С2. Остальное движение осуществляется за счет нижележащих позвонков, с большим размахом движений в С5-С7 позвонках.
Боковые наклоны распределены равномерно между всеми позвонками.
Ротация осуществляется в сочетании с боковым движением. Почти половина вращательных движений происходит между атлантом и осевым позвонком, остальные равномерно распределены между нижележащими позвонками.
Вначале следует провести исследование с помощью врача, так как при пассивных движениях мышцы полностью расслабляются, что позволяет оценить состояние мышечно-связочного аппарата. Затем проводится исследование активных движений и движений с дозированным сопротивлением (обычно это рука врача).
Движения с сопротивлением, оказываемым рукой врача, являются изометрическим тестом для определенных мышечных групп (ММТ).
[11], [12], [13], [14], [15], [16], [17], [18]
Методика исследования объема движений в шейном отделе позвоночника
Исследование следует начинать с пассивной ротации шейного отдела.
Особенности биомеханики шейного отдела позвоночника:
- поворот головы начинается с сегмента С1-2;
- только после поворота суставов С1-2 на 30° включаются нижележащие сегменты;
- ротация С2 начинается только при повороте головы не менее чем на 30°.
ВНИМАНИЕ! Если при пальпации остистого отростка С2 выявляется, что он начинает вращение раньше, это говорит о ригидности или функциональной блокаде ПДС
В норме пациент может выполнить поворот головы на 90° (например, подбородком достать плечо).
Исследование окципито-атланто-аксиального комплекса: врач пассивно сгибает шейный отдел пациента (максимальная флексия); при этом сегменты С2-С7 «запираются», а ротация возможна лишь в сегменте С1-2. В норме поворот головы должен быть не меньше 45° вправо и влево.
Исследование ротации нижнешейных ПДС: врач, захватив руками голову пациента, совершает разгибание шеи (максимальная экстензия); в данном случае «замыкаются» уже верхнешейные сегменты, а пассивное вращение головы в стороны осуществляется за счет нижнего отдела позвоночника. В норме объем движений в каждую сторону составляет не менее 60°.
Исследование подвижности нижележащих шейных ПДС: пальцы одной руки врач располагает на остистых отростках исследуемых позвонков, а другой рукой проводит пассивную ротацию головы.
Исследование боковых наклонов:
- и.п. пациента – лежа на спине, голова свисает с кушетки;
- одной рукой врач поддерживает голову пациента и осуществляет наклоны в сторону; дистальная фаланга указательного пальца другой руки плотно контактирует с межостистым промежутком, средняя – с межпозвонковым суставом и смежными поперечными отростками;
- этим приемом исследуются последовательно все сегменты, начиная с С0_, до С6_7 с обеих сторон.
1. Флексия:
- максимальный наклон возможен в пределах 70-85°;
- активное движение необходимо проводить без резких усилий и напряжений;
- при пассивном движении подбородок пациента должен касаться груди.
Боль возникает:
- при активном сгибании шеи может быть мышечного или сухожильного происхождения; как следствие повреждения межпозвонкового диска;
- при пассивном движении шеи может быть за счет растяжения связочных элементов.
2. Экстензия – максимальное разгибание возможно в пределах 60-70°.
Боль возникает:
- при активном движении отражает патологические процессы в мышцах шеи и плечевого пояса;
- при поражении дугоотростчатых суставов.
3. Наклоны головы вправо и влево – максимальный наклон в каждую сторону возможен в пределах 30-45°.
Боль возникает:
- при поражении мышц шеи и плечевого пояса;
- при поражении мелких суставов шейного отдела позвоночника; как следствие нестабильности ПДС;
- при поражении межпозвоночных дисков.
4. Ротация – максимально возможное движение, осуществляемое в пределах 75°.
Боль возникает в мышцах шеи и плечевого пояса как при сокращении, так и при их растяжении.
5. Сгибание шеи:
- если вращение проводят при прямой шее, то в движении участвует весь шейный и верхне грудной отделы позвоночника (до уровня Th4);
- при легком наклоне головы и вращательном движении участвуют преимущественно С3-С4 сегменты;
- при максимальном наклоне вперед вращательные движения осуществляются за счет С,-С2 сегментов (табл. 5.7).
6. Разгибание шеи:
- из вращательного движения исключается шейно-затылочное сочленение;
- в движении принимают участие С3-С4 сегменты.
ВНИМАНИЕ! Над шейными и Th1 позвонками выходят 8 шейных нервов. Первые три или четыре из них формируют шейное сплетение, остальные пять и первый грудной нерв – плечевое.
Определение объема движений в шейном отделе позвоночника (в см)
Движение сгибания и выпрямления в сагиттальной плоскости. В положении обследуемого – стоя со взглядом, направленным прямо, определяют расстояние от затылочного бугра до остистого отростка VII шейного позвонка. При максимальном сгибании шеи вперед в среднем это расстояние увеличивается на 5 см, а при движении в противоположную сторону уменьшается на 6 см.
Боковые наклоны – движение во фронтальной плоскости. Объем их определяют, измеряя расстояние от сосцевидного отростка височной кости или от мочки ушной раковины до плечевого отростка лопатки
в положении – свободно стоя, а также после выполнения наклонов во фронтальной плоскости (без компонента вращения). Разница в сантиметрах является мерой подвижности данного отдела позвоночника.
Вращательные движения в поперечной плоскости. Определяются с помощью измерения расстояния от плечевого отростка лопатки до самой низкой точки подбородка в исходной позиции (см. выше) и затем после выполнения движения. При вращательных движениях шейного отдела это расстояние увеличивается в среднем приблизительно на 6 см.
[19], [20], [21], [22], [23], [24]
Исследование мышечной системы
- Задняя группа мышц головы включает глубокие и короткие мышцы шейного отдела позвоночника.
Функция: при одностороннем сокращении – наклоняет голову назад и в сторону, при двустороннем – назад.
Тест: при разгибании головы пациентом руки врача оказывают дозированное сопротивление этому движению.
- Грудино-ключично-сосцевидная мышца. Функция: при двустороннем сокращении мышцы голова запрокидывается назад, при двустороннем – наклоняет голову в ту же сторону, при этом лицо пациента поворачивается в противоположную.
Тест: пациенту предлагают наклонить голову в сторону, одновременно поворачивая его лицо противоположно наклону головы; врач оказывает дозированное сопротивление этому движению и пальпирует сокращенную мышцу.
- Трапециевидная мышца. Функция: сокращение верхних пучков поднимает лопатку, нижних – опускает ее, всей мышцы – приближает лопатку к позвоночнику.
Тест для определения силы верхней порции мышцы: руки врача оказывают дозированное сопротивление при попытке пациента поднимать плечи.
Тест для определения силы средней порции мышцы: руки врача оказывают сопротивление при попытке пациента совершить движение плеча назад.
Тест для определения силы нижней порции мышцы: пациенту предлагается отвести поднятую вверх руку назад.
- Большая грудная мышца. Функция: приводит и вращает плечо кнутри (пронация).
- Малая грудная мышца. Функция: отводит лопатку вперед и вниз, а при фиксированной лопатке поднимает ребра, являясь вспомогательной дыхательной мышцей.
Тесты для исследования силы грудных мышц:
- для исследования ключичной части большой грудной мышцы пациенту предлагается опустить и привести поднятую выше горизонтальной плоскости руку, врач при этом оказывает сопротивление движению;
- для исследования грудинореберной части большой грудной мышцы пациенту предлагают привести отведенную на 90° руку, врач оказывает сопротивление этому движению;
- для определения силы малой грудной мышцы пациент отводит слегка согнутые в локтевых суставах руки и фиксирует их в таком положении. Задача врача – увеличить отведение рук в стороны.
- Дельтовидная мышца. Функция: передняя порция мышцы поднимает поднятую руку вперед, средняя – отводит плечо до горизонтальной плоскости, задняя – отводит плечо назад. При сокращении всей мышцы рука отводится примерно до 70°.
Тест для определения силы мышцы: пациент поднимает прямую руку до горизонтального уровня (от 15° до 90°), руки врача оказывают дозированное сопротивление этому движению.
- Ромбовидная мышца. Функция: приближает лопатку к позвоночнику, несколько приподнимая ее.
Тест для определения силы мышцы: пациент ставит руки на пояс и приводит лопатку, отводя при этом локоть назад, врач оказывает сопротивление этому движению.
- Передняя зубчатая мышца. Функция: мышца, сокращаясь (при участии трапециевидной и ромбовидной мышц) приближает лопатку к грудной клетке. Нижняя порция мышцы способствует подниманию руки выше горизонтальной плоскости, вращая лопатку вокруг сагиттальной оси.
Тест для определения силы мышцы: пациент поднимает руку выше горизонтального уровня. В норме при этом лопатка поворачивается вокруг сагиттальной оси, отходит от позвоночника, нижним углом поворачиваясь вперед и латерально и прилегает к грудной клетке.
- Надостная мышца. Функция: способствует отведению плеча до 15°, являясь синергистом дельтовидной мышцы. Оттягивает капсулу плечевого сустава, предохраняя ее от ущемления.
Тест для определения силы мышцы: пациент отводит плечо на 15°, врач оказывает сопротивление этому движению и пальпирует сокращенную мышцу в надостной ямке.
- Подостная мышца. Функция: вращает плечо кнаружи (супинация) и оттягивает капсулу плечевого сустава.
Тест для определения силы мышцы пациент поворачивает кнаружи согнутую в локтевом суставе руку, врач оказывает сопротивление этому движению.
- Широчайшая мышца спины. Функция: приводит плечо к туловищу, вращая руку кнутри (пронируя).
Тест для определения силы мышцы: пациент опускает поднятое до горизонтального уровня плечо, врач оказывает сопротивление этому движению.
- Двуглавая мышца плеча. Функция: сгибает плечо в плечевом суставе и руку в локтевом суставе, супинируя предплечье.
Тест для определения силы мышцы: пациент сгибает руку в локтевом суставе и су-пинирует предварительно пронированное предплечье. Врач оказывает сопротивление этому движению.
- Трехглавая мышца плеча. Функция: совместно с локтевой мышцей разгибает руку в локтевом суставе.
Тест для определения силы мышцы: пациент разгибает предварительно согнутое предплечье, врач оказывает сопротивление этому движению.
- Плечелучевая мышца. Функция: пронирует предплечье из положения супинации до срединного положения, сгибает руку в локтевом суставе.
Тест для определения силы мышцы: пациент сгибает руку в локтевом суставе, одновременно пронируя предплечье из положения супинации до положения, среднего между супинацией и пронацией. Врач оказывает сопротивление этому движению.
- Круглый пронатор. Функция: пронирует предплечье
