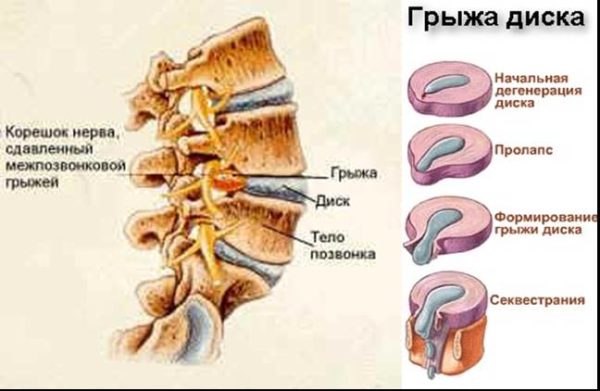
Мр картина умеренно выраженных дегенеративных изменений шейного отдела позвоночника
Шейный отдел позвоночника – это начальный отдел позвоночной трубки, позвонки которого обозначаются как C1-C7. Шейные позвонки обладают максимальной гибкостью и подвижностью по сравнению с другими отделами позвоночника, и, несмотря на слабо развитые шейные мышцы и низкие тела, испытывают ежедневную значительную нагрузку, которая увеличивает риск их травмирования и развития дегенеративно-дистрофических изменений (остеохондроза).
Дегенеративно-дистрофическая болезнь шеи представляет собой деформацию, высыхание и обезвоживание межпозвоночных дисков, соединяющих смежные позвонки. При прогрессирующем течении патология может привести к смещению студенистого дискового ядра и образованию грыж. Грыжевые выпячивания в шее опасны не только синдромом хронической цервикогенной боли (цервикалгией), но и нарушением кровообращения, так как через поперечные отростки проходят важнейшие артерии, отвечающие за поступление крови в головной мозг (базилярная, сонная).
Дегенеративно-дистрофические изменения шейного отдела позвоночника
Морфологическая и патологическая анатомия
Шея человека – это часть тела, соединяющая голову с туловищем. Движения шеей (способность наклонять и поворачивать голову) возможны благодаря наличию в шейном отделе семи маленьких позвонков невысокой прочности, зафиксированных между собой фиброзно-хрящевыми элементами, которые называются межпозвонковыми дисками. Межпозвонковые диски образованы соединительнотканными упругими пластинками кольцевидной формы, между которыми находится толстый слой желеобразной пульпы. Пульпа является ядром диска и выполняет функцию питания диска, которое осуществляется методом диффузии из соседних тканей (белого волокнистого хрящевого полотна, расположенного сверху и снизу диска) из-за отсутствия собственной кровеносной системы.
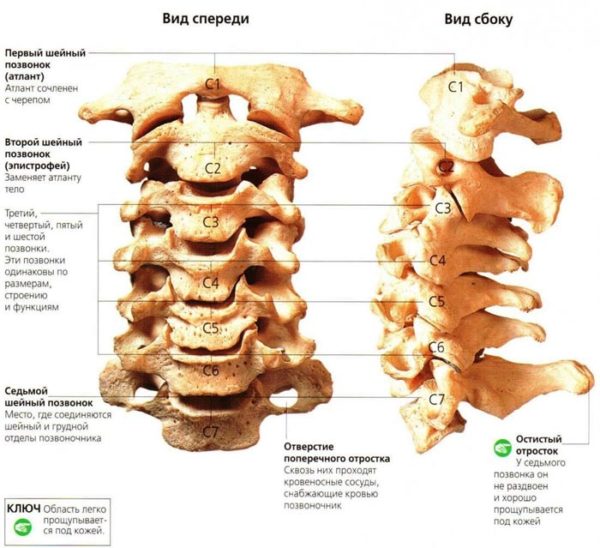
Шейный отдел позвоночника
Шейные позвонки расположены не прямо, а немного прогибаются вперед и выполняют важнейшие функции в организме, а именно:
- обеспечивают двигательную способность головы и шеи;
- участвуют в снабжении мозжечка, желудочков и других отделов мозга кровью (через шейный отдел позвоночника проходят важнейшие артерии);
- снижают статическую и динамическую нагрузку на другие сегменты позвоночной трубки.
В случае дегенерации и деформации шейных позвонков (более точно применять данный термин по отношению к межпозвонковым дискам) нарушается функционирование не только опорно-двигательной системы, но и работа ЦНС, периферической нервной системы, головного и спинного мозга.
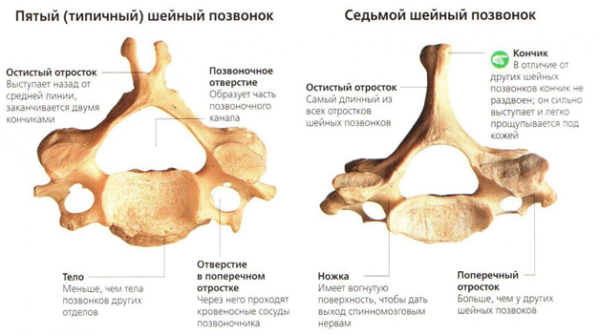
Пятый шейный позвонок и седьмой
Важно! Человек, у которого выявлены дегенеративно-дистрофические изменения в шейном отделе позвоночника, может жаловаться на постоянные головные боли, проблемы с давлением, частое помутнение в глазах, расстройство слуховой функции. В более тяжелых случаях, когда происходит компрессия спинного мозга, у больного может наблюдаться слабое или умеренное расстройство походки, мимики и речевого функционала.
Какие изменения происходят при дегенеративно-дистрофической болезни шеи?
В основе дегенеративно-дистрофической болезни шейных позвонков лежит дегенеративно-дистрофическое заболевание межпозвоночного диска, которое обозначается как ДДЗД. При данной патологии происходит обезвоживание и высыхание гелеобразной массы, заполняющей пространство между соединительнотканными пластинками, с последующим замещением пульпы фиброзно-хрящевым материалом. Если ранее подобные изменения были характерными для лиц пожилого возраста (старше 55 лет), и специалисты связывали их с естественными процессами старения, то сейчас различные формы ДДЗД, остеохондроза и остеохондропатий все чаще диагностируются у пациентов моложе 30 лет.
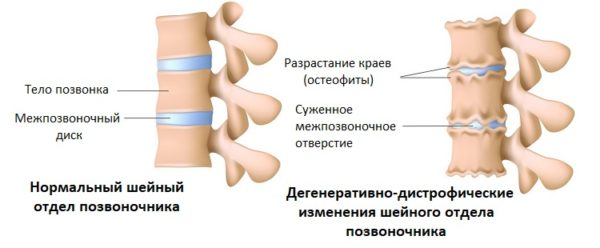
Природа дегенеративно-дистрофических изменений шейного отдела позвоночника
О репаративном процессе в шейных позвонках могут свидетельствовать следующие изменения на рентгенограмме:
- снижение высоты, почернение и расслоение межпозвонковых дисков;
- сближение поверхностей смежных позвонков, их уплотнение и утолщение;
- костные разрастания (остеофиты) на задней и краевой поверхности тел позвонков;
- склероз замыкающих волокнисто-хрящевых пластин, развивающийся на фоне замещения белого хряща твердой соединительной тканью;
- появление хрящевых узелков Шморля.
При выраженных дегенеративно-дистрофических изменениях может наблюдаться незначительный спондилолистез (смещение позвонка), не превышающий 1 см. Трещины, образующиеся в фиброзной капсуле диска на фоне его высыхания и обезвоживания, со временем могут привести к полному разрыву фиброзного кольца и выпячиванию гелеобразного ядра, которое называется межпозвоночной грыжей.
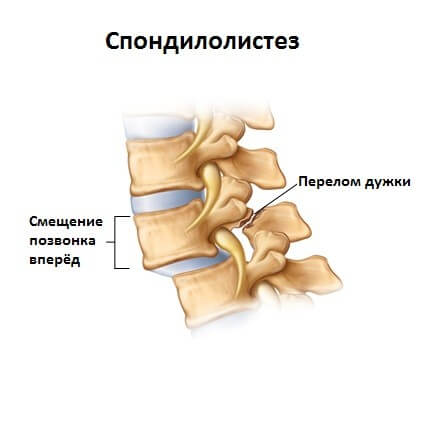
Спондилолистез
Причины дегенерации дисков
Основным фактором, приводящим к развитию дисковой дистрофии и дальнейшей дегенерации позвоночника, специалисты считают гиподинамию. К гиподинамическим расстройствам, возникающим на фоне малоподвижного образа жизни и снижения физического труда, относится не только ожирение, но и нарушения в работе пищеварительной, дыхательной, сосудистой систем, а также главного «насоса» организма – сердечной мышцы. Если человек мало двигается, снижается его мышечная сила (сократительная способность мышц), ослабевает сила сокращения сердца, развивается гипотония кровеносных сосудов.
Опасность гиподинамии заключается еще и в замедлении метаболических и обменных процессов, в результате чего поступающие в организм жиры медленно расщепляются, и кровь становится «жирной», разрушая молекулы кислорода и препятствуя всасыванию и переносу важнейших макро- и микроэлементов, белков и витаминов. Нехватка этих веществ провоцирует дистрофические изменения в пульпозном дисковом ядре, что и провоцирует начало дегенеративных изменений в шейном отделе позвоночника.

Что такое гиподинамия
Факторы риска
К важнейшим факторам риска дегенеративно-дистрофической болезни шейных позвонков также относятся:
- сидячая работа, длительное нахождение в одной позе (особенно у офисных сотрудников и работников канцелярий, вынужденных по несколько часов в день находиться в положении, когда голова наклонена вниз);
- недостаточное потребление жидкости (желеобразное ядро межпозвоночных дисков состоит из воды почти на 86%);
- частые микротравмы шеи;
- скудное и нерегулярное питание, при котором человек не получает достаточного количества элементов, необходимых для поддержания упругости и эластичности межпозвонковых дисков;
- хронические стрессы;
- эндокринологические патологии с выраженным расстройством метаболической функции и обмена веществ.
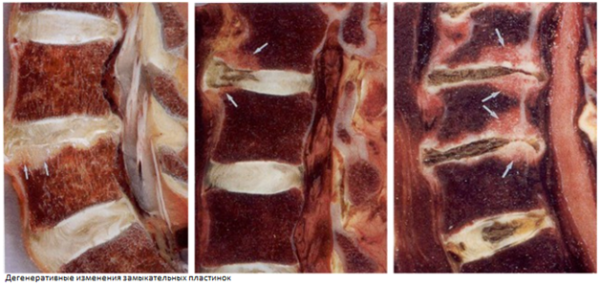
Наглядное изображение дегенеративных изменений замыкательных пластинок
Важным фактором, влияющим на функциональное состояние шейного отдела позвоночника, является токсическая нагрузка на организм. Если человек в течение длительного времени принимает лекарственные препараты, проживает в местности с нарушенной экологической обстановкой или работает на вредном производстве, риск дегенеративно-дистрофических изменений в любых отделах позвоночника будет в несколько раз выше.
Важно! Негативно влияют на состояние позвоночника курение и злоупотребление алкоголем. Этанол, который ходит в состав практически всех спиртных напитков, разрушает некоторые витамины (например, цианокобаламин, токоферол, ретинол) и замедляет их абсорбцию. Ядовитые вещества, которых в табачном дыме содержится более 400, отрицательно влияют на химический состав крови и вызывают кислородное голодание тканей, включая ткань хрящевого дискового волокна.
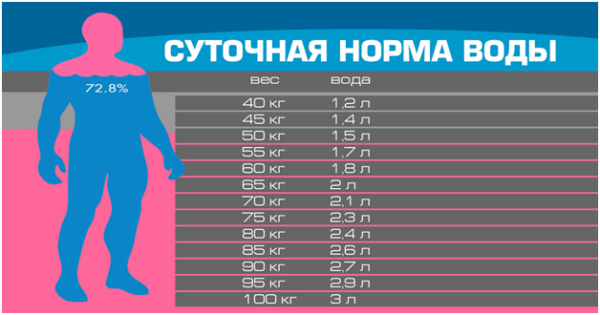
Норма потребления воды человеком
Стадии и симптомы
Всего выделяют три клинических стадии дегенеративно-дистрофической болезни шейного отдела позвоночника.
Стадии ДДЗД шейных позвонков и их симптомы
| Стадия | Что происходит на данном этапе? | Какие симптомы преобладают в клинической картине? |
|---|---|---|
| Первая | Гелеобразная пульпа межпозвонковых дисков обезвоживается и высыхает, в ней образуются трещины и микроразрывы. При прогрессирующем течении трещинами покрывается и внутренний слой фиброзной кольцевой капсулы, но наружная поверхность оболочки еще сохраняет свою целостность. Могут наблюдаться клинические проявления раздражения и компрессии нервных окончаний | Признаки патологии на данном этапе выражено слабо, но при нарастании патологической деформации больной начинает жаловаться на стреляющие или ноющие боли в шее (цервикалгию), скованность и повышенное напряжение в верхней части плечевого пояса. При остром течении может быть ярко выражен рефлекторно-болевой синдром плечелопаточного периартроза |
| Вторая | Фиброзное кольцо разрушается, нарушается фиксация смежных позвонков (такое состояние ортопедами классифицируется как неестественно повышенная подвижность позвоночника) | Основной клинический симптом на второй стадии дегенеративно-дистрофической болезни шеи – постоянные боли умеренной или высокой интенсивности в шейном отделе позвоночника. Нередко пациенты описывают отраженную боль, возникающую в шее с дальнейшей иррадиацией в верхние конечности, область грудной клетки, плечо, лопатку. Болезненные ощущения усиливаются во время или после физической нагрузки, после длительного пребывания в одной позе, а также в утренние часы |
| Третья | Фиброзная оболочка разрывается, и сквозь образовавшийся разрыв вываливается пульпозное ядро, образуют межпозвонковую грыжу | К рефлекторно-болевым синдромам добавляются неврологические нарушения. К комплексу неврологических симптомов относятся различные парестезии (нарушение чувствительности) и параличи, судороги, прострелы в области шеи. Неспецифическими симптомами на данной стадии могут быть головные боли, периодические обмороки, перепады кровяного давления, шум в ушах, потемнение перед глазами и другие симптомы сдавления артерий, снабжающих кровью головной мозг |
| Четвертая | Заключительная стадия характеризуется распространением процесса на желтую и остистую связки, образованием рубцов в межпозвоночном диске и его фиброзом (полным замещением функциональной ткани фиброзным волокном) | Для данной стадии характерны все перечисленные симптомы, но важно учитывать, что в случае развития фиброза клиническая картина принимает смазанное или стертое течение, что формирует у больного ложное представление и достижении длительной ремиссии |
Диагностика
Первичная физикальная и визуальная диагностика при появлении жалоб, которые могут быть симптомами дегенеративно-дистрофических изменений в шейном отделе позвоночника, включает выявление триггерных точек напряжения, определение степени болезненности, состояния мышечного тонуса. Врач также проводит ряд диагностических тестов, позволяющих оценить объем движений в пораженном сегменте.
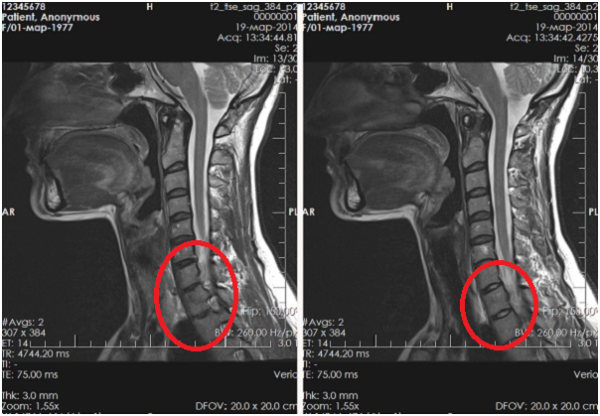
Для подтверждения или уточнения диагноза пациента направляют на рентгенологическое исследование, КТ или МРТ. Предпочтительным и максимально информативным методом выявления патологий опорно-двигательной системы является магнитно-резонансная томография. В отличие от спиральной КТ, при МРТ-диагностике удается полностью визуализировать даже глубоко расположенные мягкие ткани, что позволяет достоверно определить наличие опухолей и межпозвоночных грыж. Данный метод диагностики также является более безопасным и может применяться при необходимости у любой категории пациентов (включая беременных женщин, если для этого имеются экстренные показания, и процедура не подразумевает применение контрастов).

Выявление дегенеративно-дистрофических изменений в шейном отделе позвоночника с помощью МРТ
Обратите внимание! Методами вспомогательной диагностики являются электромиография (исследование нервно-мышечной проводимости) и денситометрия (неинвазивный метод оценки минеральной плотности тканей). Эти исследования не входят в минимально необходимый диагностический комплекс, но могут понадобиться для уточнения клинической картины или выявления этиологических факторов для составления протокола дальнейшей терапии.

Электромиография
Методы лечения
Лечение дегенеративно-дистрофических изменений в шейных позвонках должно быть длительным и комплексным. Активная фаза обычно составляет около 3-4 месяцев, но даже после истечения этого времени больному необходимо придерживаться принципов полноценного питания, регулярно заниматься ЛФК, следить за своим эмоциональным состоянием и образом жизни.
Препараты
Медикаментозная терапия при дегенерации и дистрофии позвоночника малоэффективна и направлена только на купирование болевого синдрома, снятие воспаления и устранение неврологических симптомов. С этой целью пациенту назначаются противовоспалительные препараты из группы производных пропионовой и уксусной кислоты, а также оксикамов («Мелоксикам», «Ибупрофен», «Кетопрофен», «Диклофенак», «Нимесулид»). Для профилактики дальнейших дегенеративно-дистрофических изменений показано применение хондропротекторов на основе хондроитина сульфата и глюкозамина («Дона», «Терафлекс», «КОНДРОнова»). В случае выраженных неврологических расстройств местно используются мази и гели, содержащие муравьиный спирт, камфору, скипидарные эмульсии, яд пчел или змей («Скипар», «Випросал», «Капсикам»).

Форма выпуска препарата Дона
При повышенном мышечном тонусе назначаются м-холинолитики («Сирдалуд», «Толперизон»). Они необходимы для нормализации мышечно-тонического напряжения и высвобождения ущемленных нервных окончаний. Витамины и витаминоподобные средства используются в качестве дополнения к основному лечению для улучшения хрящевого питания.
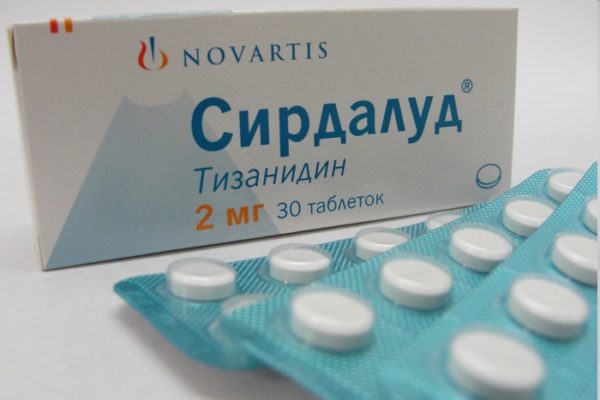
Препарат Сирдалуд
Важно! При отсутствии адекватного обезболивающего эффекта при использовании стандартной пероральной и инъекционной терапии врач может предложить проведение вагосимпатической или паранефральной шейной блокады. Метод представляет собой локальное введение анестетиков и других лекарственных препаратов непосредственно в очаг поражения. Эффект от процедуры наступает в течение 5 минут, а на длительность его сохранения влияет дальнейшее соблюдение больным врачебных рекомендаций.
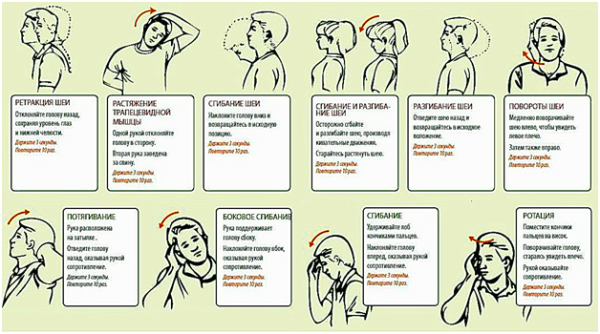
Лечебная гимнастика
Это важнейший этап в лечении любых дегенеративно-дистрофических заболеваний позвоночника, необходимый для восстановления мышечного тонуса, снижения компрессии нервных окончаний, укрепления мышечного корсета позвоночника и улучшения кровообращения в сосудах шеи. Пациентам с диагностированным дегенеративно-дистрофическим заболеванием шеи полезны различные вращения, наклоны и повороты, выполнять которые нужно в спокойном темпе, без резких движений и рывков. Во время наклонов необходимо максимально растягивать мышцы передней и задней поверхности шеи, двигаясь за подбородком и верхней частью затылка.
Заниматься следует по 5-10 минут 1-2 раза в сутки.
Мануальная терапия
Основным методом мануальной терапии, применяемым для лечения позвоночника при проявлениях ДДЗД, является тракционное вытяжение позвоночника. Такое воздействие позволяет увеличить высоту межпозвонкового пространства, улучшить питание поврежденного диска, повысить эластичность мышечно-связочного аппарата и освободить защемленные нервные корешки.
Тракционное вытяжение позвоночника также доступно во многих медицинских центрах в условиях физиокабинета и выполняется при помощи специального оборудования. Для устранения болей и симптомов нарушенного кровообращения необходимо выполнить не менее 3-5 сеансов. Полная продолжительность курса определяется индивидуально.
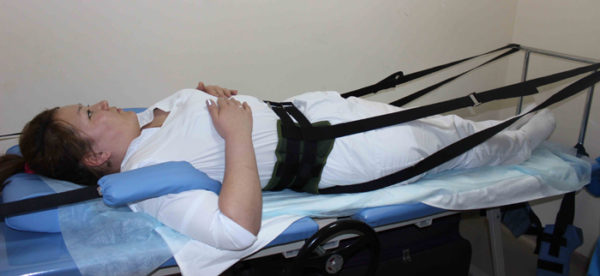
Тракционное вытяжение позвоночника
Важно! Категорически запрещено выполнение любых манипуляций с позвоночником до прохождения полной диагностики. Перед обращением к мануальному терапевту необходимо пройти магнитно-резонансное или рентгенологическое обследование.
Физиотерапевтическое лечение
Выбор физиотерапевтических процедур для улучшения функционального состояния межпозвоночных дисков на сегодняшний день достаточно большой, что позволяет подобрать максимально эффективные процедуры с учетом индивидуальных показаний и ограничений.
Наиболее эффективны для коррекции дегенеративно-дистрофических изменений в шейном отделе позвоночника следующие процедуры:
- электротерапия;
- магнитотерапия;
- лазеротерапия;
- УВЧ;
- УВТ.
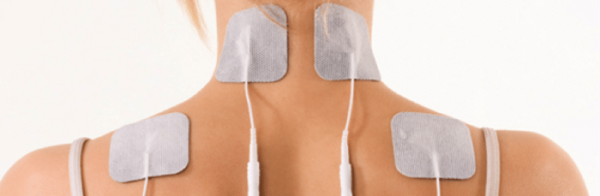
Проведение электротерапии
К эффективным методам физиотерапии при заболеваниях позвоночника также относят бальнеотерапию, грязелечение, тепловые аппликации. Из методов рефлекторного воздействия хорошо зарекомендовал семя массаж: добиться значительного улучшения самочувствия и почти полного исчезновения болей можно уже после одного курса медицинского массажа шейно-воротниковой зоны.
Рекомендации пациентам для профилактики дегенеративно-дистрофической болезни шеи
Успех проводимого лечения во многом зависит от самого пациента, его ответственности и соблюдения врачебных рекомендаций. При тяжелом течении дегенеративно-дистрофической болезни может быть показано хирургическое вмешательство с длительным реабилитационным периодом (не менее 1 года), поэтому лучше заранее обеспечить необходимую профилактику.

Питьевой жидкий коллаген
- Ядро межпозвоночных дисков содержит большое количество коллагена, нехватка которого провоцирует начало дистрофических изменений. Чтобы этого избежать, необходимо 3-4 раза в год пить жидкий коллаген (курс – 10 дней) или ежедневно включать в рацион блюда желеобразной консистенции с добавлением крахмала или желатина: холодец, желе, студень, кисель.
- Ежедневная пятнадцатиминутная зарядка для шеи снижает риск остеохондроза и других заболеваний почти в 4 раза. Особенно актуальна данная рекомендация для лиц, имеющих сидячую работу.
- Массаж – отличное профилактическое средство против любых опорно-двигательных патологий. С профилактической целью рекомендовано проходить курс массажа 2-3 раза в год.
- Для предупреждения патологических изменений в шейном отделе позвоночника важно правильно выбирать матрац и подушку. Матрац должен иметь анатомическую конструкцию и среднюю степень жесткости. Рекомендованный размер подушки для взрослого человека составляет 50*70 см (а не 70*70, как это принято).
- Для улучшения циркуляции крови и лимфы в сосудах шеи полезно 1-2 раза в неделю делать контрастный душ данной области. Можно совмещать процедуру с обычным гигиеническим душем.
Придерживаясь только этих рекомендаций, можно существенно снизить риск дегенеративно-дистрофических патологий шеи и сохранить ее здоровье до преклонного возраста.
Видео – Дегенеративные болезни позвоночника
Дегенеративно-дистрофические изменения в шейном отделе позвоночника – патология, которая успешно лечится только на ранних стадиях, когда межпозвонковое пространство имеет высоту, достаточную для сохранения целостности фиброзного дискового кольца. Начинать коррекцию начальных стадий остеохондроза необходимо как можно раньше, так как при прогрессирующих формах единственным эффективным методом лечения является операция с постоперационным реабилитационным периодом не менее 1 года. Профилактика заболевания включает правильное, сбалансированное и регулярное питание, достаточную двигательную активность, соблюдение режима труда и отдыха и правильную организацию спального места.
Другие болезни – клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Другие болезни – специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Источник