Можно ли делать операцию на шейный отдел позвоночника
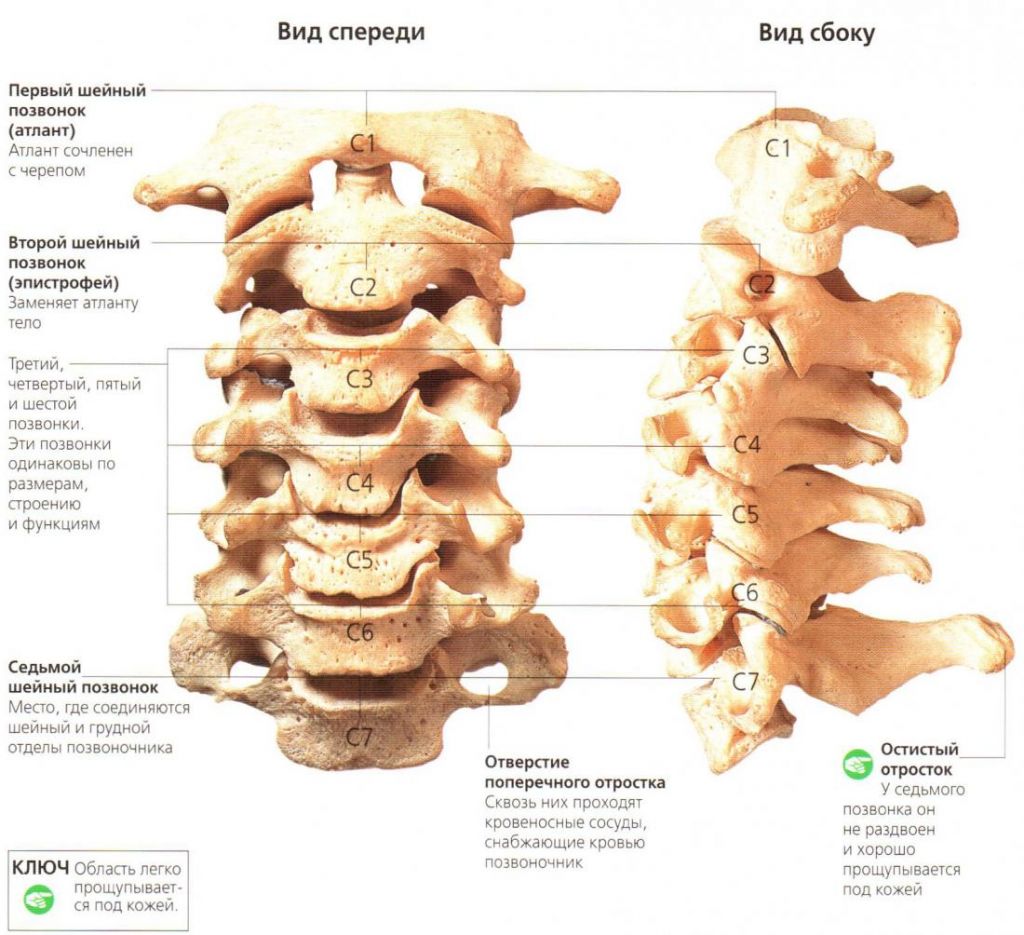
Шейный (цервикальный) отдел – самая подвижная часть позвоночной системы, имеющая изначально узкий позвоночный канал и богатую нервно-сосудистую сеть. Его позвонки отличаются мелкими размерами и специфичным строением, при этом мышечный каркас, который осуществляет поддержку и работоспособность шейных элементов позвоночника, анатомически недостаточно сильный и выносливый. Все это объясняет широкую распространенность возникновения именно в этой хребтовой зоне различного рода дегенераций и травматических повреждений, характеризующихся яркой неврологической симптоматикой.
Строение шейного отдела позвоночника.
Однако большую тревогу вызывает тот факт, что шейные патологии часто сопровождают очень серьезные последствия, среди которых парез и паралич конечностей (особенно рук). Кроме того, запущенные формы болезней могут провоцировать тяжелую дыхательную недостаточность, стремительное ухудшение зрения и слуха, острое нарушение кровообращения в тканях головного мозга и пр. Поэтому лечение цервикальной зоны позвоночного столба предельно важно начинать как можно раньше, как только человек почувствовал первый дискомфорт в соответствующей области.
В противном случае заболевание примет агрессивный характер, что приведет к сильному сужению спинального канала, защемлению нервных корешков и/или пережиму артерий, возможно, к поражению спинного мозга со всеми вытекающими последствиями. Тяжелые состояния лечатся исключительно хирургическим путем.
Ущемление позвоночного канала вледствие выпячивания диска.
Вид оперативного вмешательства подбирается с учетом показаний. Отказываться от операции, если вам она рекомендована, нельзя. Вовремя неразрешенная проблема посредством хирургии грозит инвалидностью, причем иногда необратимой. Многие думают, что вторжение в позвоночник очень опасно, однако помните, что намного опаснее бояться операцию, в связи с чем откладывать ее на потом. Загляните в интернет, там выложено много видео, которые содержательно и наглядно показывают, как выполняется та или иная операция. Вы убедитесь, современная спинальная хирургия шагнула далеко вперед. Действующие сегодня уникальные методики, что подтверждают отзывы пациентов и клинические данные наблюдений, отличаются:
- высокой эффективностью (от 90% и выше);
- минимальной степенью травматизации анатомических структур;
- максимальной сохранностью нормальных функциональных возможностей оперируемого участка;
- незначительной вероятностью интра- или послеоперационных осложнений (в среднем до 5%);
- коротким сроком госпитализации (срок, когда выписывают из стационара, в большинстве случаев наступает в периоде между 3-10 сутками);
- относительно терпимым в плане болевых ощущений и не сильно продолжительным послеоперационным восстановлением (2-3 месяца).
Виды операций на шейном отделе позвоночника
Забегая немного вперед, отметим, что после любого типа операции необходимо провести восстановление, при этом очень качественно и полноценно. От вашей послеоперационной реабилитации, где особое место занимает лечебная гимнастика, будет зависеть окончательный результат хирургического лечения. Примите к сведению следующую информацию: отзывы квалифицированных специалистов дают вразумительно понять, что результаты даже самой успешной операции будут аннулированы, если после нее не последует грамотная и своевременная реабилитация.
Среди существующих хирургических методик, используемых с целью восстановления функциональности шейного отдела, наибольшее распространение обрели декомпрессионные тактики. Их применяют при компрессионном синдроме, то есть когда патологический дефект, возникший в пределах С1-С7 позвонков, производит давление на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне. С целью декомпрессии довольно часто задействуются следующие методики:
- микрохирургическая дискэктомия – иссечение межпозвоночной грыжи с неполным или тотальным удалением межпозвоночного диска, выполняется под контролем микроскопа;
- ламинэктомия – частичная или полная резекция дужки позвонка, остистых отростков, фасеточных суставов, связок;
- эндоскопическая операция – методика с использованием эндоскопа, реализуемая через миниатюрный доступ, назначается часто при грыжах, многих дегенеративно-дистрофических изменениях, опухолях;
- нуклеопластика – «выпаривание» при помощи лазерного световода небольшого фрагмента ткани пульпозного ядра для втяжения образовавшейся протрузии диска (доступ осуществляется через пункционный прокол).
На шейных уровнях применяются и стабилизирующие тактики оперативных вмешательств, каждая из которых, кстати, может идти совместно и с другими видами операций. Наиболее популярные из стабилизирующих методов:
- артродез (спондилодез) – неподвижное соединение (сращивание) двух или более позвонков при их нестабильности;
Импланты шейного отдела позвоночника на рентгене.
- вертебропластика – операция, при которой в поврежденное тело позвонка «заливается» высокопрочный костный цемент для восстановления его целостности и прочности (делается при компрессионных переломах позвонков, гемангиомах, остеопорозе);
- трансплантация – вживление фрагмента костной ткани, взятой у пациента, с целью закрытия образовавшегося дефекта после операции, например, для заполнения пространства между позвонками и их фиксации после извлечения межпозвоночного диска;
- имплантация – это, как правило, установка специальных динамических или неподвижных металлоконструкций (часто при шейно-грудном сколиозе) или протезирование искусственного межпозвонкового диска.
Реабилитация и восстановление после операции
Оперативное вмешательство на шее – это средство устранить главный повреждающий фактор (грыжу, остеофиты, опухоль и пр.). Полностью привести в порядок все двигательно-опорные возможности, функции ЦНС и отдельных органов, что пострадали во время болезни, а также ускорить регенерацию тканей после операционной травмы, поможет вам уже сугубо комплексная реабилитационная терапия. Очередная роль правильно организованного восстановительного процесса после манипуляций на шейном отделе – предупредить развитие всех возможных осложнений (мышечной атрофии, рубцов и спаек, инфекций и пр.), в том числе рецидивов основной болезни и появление новых дегенераций на других уровнях.
В среднем на полное восстановление уходит от 2 до 3 месяцев после произведенного сеанса хирургии. Длительность периода реабилитации зависит от тяжести клинического случая, примененного вида и масштабов вмешательства, индивидуальных особенностей организма больного, наличия/отсутствия осложнений. Поэтому в особых ситуациях реабилитацию требуется продлить и до полугода. После любой процедуры показана на определенный срок иммобилизация шеи, как правило, она заключается в ношении специального ортопедического воротника. В основной период реабилитации противопоказано делать резкие движения, прыгать и бегать, нельзя допускать вращений головой, интенсивных наклонов и поворотов шеи, махов и рывков руками и ногами, поднятие тяжестей выше 3 кг.
В раннюю послеоперационную фазу всегда прописываются по показаниям противотромбозные и антибактериальные препараты, противоотечные и обезболивающие средства, определенные физиотерапевтические процедуры. С первых дней назначается щадящий комплекс ЛФК, который по мере восстановления дополняется более сложными и активными элементами физических нагрузок. Планированием физической реабилитации (подбором сеансов физиотерапии, лечебной физкультуры и пр.) должен заниматься исключительно специалист! На поздних этапах показаны занятия в воде (аквагимнастика, плавание) и массаж, по завершении реабилитации рекомендуется продолжить восстановление в течение 14-30 суток в санатории.
Операция при стенозе шейного отдела позвоночника
Под стенозом шейного отдела принято обозначать патологическое сужение просвета позвоночного канала, где располагается одна из главных структур ЦНС – спинной мозг. При данной патологии зачастую необходимо срочно вовлекать нейрохирургию, так как она опасна критическим неврологическим дефицитом и вегетативными расстройствами. Цервикальная стриктура может привести к ишемии головного и спинного мозга, параличу верхних конечностей (могут пострадать и ноги) и даже к парализации всей части тела ниже пораженной области.
Запущенные остеофиты шейного отдела.
Первопричиной стеноза шейного отдела в доминирующем количестве случаев является последней стадии остеохондроз, операция при спинальном сужении рекомендуется как спасение от тяжелой инвалидизации больного. Стоит заметить, что остеохондроз нами указан как обобщающее понятие, включающее широкий спектр заболеваний, которым положил начало именно данный дегенеративно-дистрофический патогенез. В группу патологий, которые развились на почве запущенного остеохондроза, относят межпозвоночные грыжи, краевые разрастания на позвонках, спондилоартроз, окостенения связок и многие другие.
Если клиника симптомов не поддается консервативной терапии или неинвазивные способы не могут быть задействованными ввиду сильно прогрессирующего стеноза, назначается операция. Вмешательство предполагает использование декомпрессионной ламинэктомии под общим наркозом. При комбинированной проблеме, например, вместе с грыжей, ее сочетают с микродискэктомией и спондилодезом. При спондилодезе осуществляют скрепление смежных позвонков металлическими фиксаторами (стержнями, пластинами, крючками и пр.), установку межтеловых имплантатов или вживление костного трансплантата с металлической гильзой.
Установка металлической конструкции.
Хирургическая процедура при стенозе шейного отдела относится к травматичной и долгой (до 3 часов) операции. Однако ее польза при тяжелых диагнозах неоспорима: пациенты, страдающие в дооперационном периоде от нестерпимых корешковых болей, парестезий и пареза конечностей, в большинстве случаев существенное облегчение начинают ощущать уже на следующий день. Конечно, еще какое-то время, для максимального разрешения проблемы, потребуется интенсивная послеоперационная терапия. Риск отсутствия эффекта незначителен (3%). Малоэффективной или полностью неэффективной процедура может быть в редких ситуациях, причем вероятность неудовлетворительного исхода возрастает в разы (до 15%-20%), если спинномозговая компрессия длилась годами.
Где какие цены?
И, наконец, мы подошли к освещению не менее интересующего всех вопроса: сколько стоит операция на шейном отделе позвоночника и где делают ее на подобающем уровне. Ценовой диапазон достаточно широкий, на окончательную стоимость влияет разновидность и категория сложности оперативного вмешательства. Например, только одна ламинэктомия будет стоить примерно 20 тыс. рублей, но, как известно, она редко когда применяется самостоятельно. Вместе с ней зачастую требуется провести удаление грыжи, межпозвоночного диска, новообразования и др., что в свою очередь дополняется внедрением имплантационных систем для стабилизации. Таким образом, все хирургические манипуляции в совокупности могут потянуть на 100-400 тыс. рублей.
Теперь, что касается выбора нейрохирургического медучреждения. Если есть возможность, лучше проблему с позвоночником решать за границей – в Чехии, Германии или Израиле. Чешская Республика стоит на первом месте, поскольку ортопедия и нейрохирургия, система реабилитации после подобных вмешательств здесь развиты как нигде лучше.
Во всем мире Чехия ассоциируется с государством, где предоставляется наилучшая хирургическая и реабилитационная помощь людям с любыми заболеваниями позвоночника и всех звеньев опорно-двигательного аппарата, при этом по самым доступным расценкам. Цены в чешских клиниках при отменном профессионализме специалистов в 2 раза ниже, чем в других европейских странах, которые славятся высокоразвитой медициной и системой здравоохранения (Германия, Австрия и пр). А если сравнивать с Израилем или США, то Чехия и их не хуже, но зато ценами в сторону уменьшения отличается уже в целых 3 и более раз.
Если вы вынуждены оперироваться в России, выбирайте ведущие клиники в Москве или Санкт-Петербурге, которые много лет функционируют при НИИ нейрохирургии позвоночника или при институтах травматологии и ортопедии.
Источник
Операция по удалению грыжи шейного отдела, согласно статистике, требуется 2% пациентов, имеющих в анамнезе данную патологию с локализацией в шее. И в основном это люди, у которых выпячивание пульпозного ядра превышает 6 мм. Почти в 80% случаев основной причиной грыжевого образования в шейных межпозвонковых дисках является запущенный остеохондроз, или дегенеративно-дистрофический процесс последних стадий, развившийся в очень подвижной и определенно нагруженной анатомической зоне позвоночного столба.
Грыжа шейного отдела на КТ.
Как свидетельствуют официальные медицинские источники и отзывы специалистов, межпозвоночная грыжа в шейно-хребтовой части встречается не так уж и часто, примерно в 6% случаев. Эта цифра указывает на то, что заболевание с такой локализацией по частоте возникновения уступает поясничному отделу, который поражается почти в 15 раз чаще. Недуг преимущественно поражает лиц трудоспособного возраста, людей от 25 до 55 лет.
- По мнению специалистов, эффективно ликвидировать грыжу шейного отдела можно только радикальным хирургическим способом. Да, нередко цена такого вмешательства – лишение позвоночника одной из биологической структуры (всего шейного диска). Но с современными нейрохирургическими технологиями функциональность прооперированного отдела и позвоночника в целом благополучно сохраняется за счет установки инновационных стабилизирующих систем и уникальных имплантатов диска. Эффективность полноценного хирургического лечения составляет 94%-100%. Риск повторного возвращения патологии составляет не более чем 5%, но при условии идеально произведенного удаления.
- Пункционные тактики, вроде выпаривания ядра лазером, хоть и имеют меньшую степень опасности в плане последствий, их результативность намного ниже, чем у проверенных временем полноценных операций. Лазерные методики в 20%-25% случаев не дают эффекта или приводят к ранним повторным рецидивам. У большинства людей, которым выполняли лазерную нуклеопластику, спустя короткий отрезок времени снова на том же месте формируется грыжа, что является поводом для повторной хирургии, причем преимущественно ее уже проводят согласно микрохирургическим и эндоскопическим технологиям.
Грыжа и клювовидные остеофиты, слева рентген, справа МРТ.
Познавательно! Верхняя часть позвоночного столба сильно предрасположена к появлению дегенераций и травм, которые перерастают в сложную проблему в виде дисковых деформаций, поскольку данная зона отличается одновременно и гипермобильностью, и слабо развитым мышечным аппаратом.
Показания к операции: когда нужно удалять
Как несложно понять из вступительной речи, все преимущества на стороне стандартной микродискэктомии, которую можно выполнять под контролем микроскопа или эндоскопа. Это наиболее перспективная методика на сегодняшний день, обладающая наивысшими возможностями при не такой уж и большой инвазии (разрез 1-4 см). Микрохирургия диска назначается при наличии серьезной угрозы жизни и трудоспособности пациента. Ей нет альтернативы, если диагностирован крупный (от 6 мм) размер грыжи, для операции подобного типа руководствуются и другими показаниями. Например, нужно ли оперировать пациента, специалист с большой вероятностью ответит «да» при таких клинических показателях, как:
- длительный и сильный болевой синдром, не поддающийся консервативной анальгезии;
- отсутствие эффекта после 1,5 месяцев качественного курса обычного лечения (физические методы + медикаментозная терапия);
- критическое ущемление нервных корешков и стеноз позвоночного канала;
- секвестрированная межпозвоночная грыжа шейного отдела (нужно срочное вмешательство!);
- прогрессирующее снижение двигательных функций верхних или нижних конечностей, плечевого пояса, в том числе парезы рук или ног;
- сосудистые нарушения, в числе которых особую опасность вызывают выраженные нарушения кровообращения головного мозга, что в любой момент может стать причиной инсульта даже у молодых людей.
Что касается лазеролечения, суть которого состоит в целенаправленном прямом воздействии энергией лазера на внутреннее содержимое диска через малюсенький прокол, благодаря чему грыжа не удаляется, а только втягивается, однозначно критиковать такой метод будет неправильно. Он менее распространен ввиду ненадежности, но и у него есть достоинства: успешная декомпрессия лазером практически мгновенно избавляет от боли, нуклеопластика отличается самой минимальной травматизацией, послеоперационное восстановление протекает ускоренными темпами и практически безболезненно. Однако стоит принять к сведению, что, спектр показаний к лазеропластике довольно узкий, поскольку уместной она может быть только если:
- неврологическая симптоматика вызвана грыжей, не превышающей 6 мм;
- целостность фиброзного кольца не нарушена;
- от начала развития патогенеза прошло не более полугода;
- не обнаружены признаки стеноза позвоночника;
- нет грубых расстройств мышечного тонуса;
- отсутствуют парез, паралич рук, ног или других частей тела;
- возраст пациента – не старше 50 лет.
Сложности хирургии шейного отдела
Если вам будет проведена процедура частичного или полного удаления пораженного шейного диска вместе с грыжей, на благополучный эффект от проделанных манипуляций можно рассчитывать сугубо при правильном и строгом соблюдении в дальнейшем индивидуальной реабилитационной программы.
На территории России цена на оперативное пособие, предполагающее резекцию грыжи на любом из шейных уровней, на порядок выше, чем на других участках позвоночника. Объясняется этот факт тем, что провести манипуляции в достаточно непростом по анатомическим параметрам отделе – очень ответственная, повышенной сложности и «ювелирной» точности задача. Ориентировочный диапазон цен на полноценное вмешательство – от 100 тыс. до 300 тыс. рублей. Несложно догадаться, что стоимость будет увеличиваться при сочетании процедуры удаления со стабилизацией (установка эндофиксаторов, протезов, трансплантатов и пр.) прооперированной зоны.
Импланты шейного отдела позвоночника на рентгене.
Этот отдел буквально пронизан нервными сплетениями, а также сосудистыми ветвями, питающими одновременно и головной, и спинной мозг. Позвонки шейного сектора имеют мелкие размеры, их отростки снабжены отверстиями, служащими в качестве путей для прохождения вертебральных артерий, которые в свою очередь транспортируют необходимый объем крови к головному мозгу. Повреждения нервов, сосудов, спинного мозга в шейном отделе вызывают довольно серьезные последствия, так как они имеют непосредственную взаимосвязь с органами головы, верхними конечностями, дыхательным центром.
Как несвоевременно выполненная операция по поводу шейной грыжи, так и ошибки хирурга в ходе операционного процесса чреваты тяжелыми двигательными, координационными расстройствами, парезом и парализацией верхних конечностей, параличом диафрагмы, нарушением слуха и зрения, гипоксией мозга и пр.
Процесс операции и ее виды
В зависимости от показаний удалению подлежит либо патологическая выступившая ткань хряща с небольшой частью диска, либо весь видоизмененный межпозвоночный диск. Наиболее продуктивными тактиками, о чем говорят в отзывах специалисты, являются микродискэктомия и эндоскопическая дискэктомия.
При обоих видах операций наиболее применимо создание операционного доступа на передней поверхности шеи, задний доступ практически не используется в нейрохирургической практике в связи с повышенными рисками травматизации нервных корешков и кровеносных сосудов.
- Микродискэктомия – микрохирургическая процедура, предполагающая удаление грыжи шейного отдела под контролем операционного микроскопа, который располагают над оперируемой зоной. Анестезия, как правило, применяется общая. В области проекции проблемного сегмента врач делает разрез (3-4 см), затем осторожно раздвигает мышцы. Чтобы открыть путь к поврежденному диску, производится частичное удаление желтой связки, экономное спиливание края дужки позвонка, после чего открытый нервный корешок аккуратно сдвигается в сторону. Потом, собственно, выполняется удаление элементов пульпозной массы, которые провисли, секвестров, а в случае крайней необходимости диск удаляется тотально. Может понадобиться провести установку позвонковых фиксаторов, выполнить спондилодез или установить межтеловый имплант.
- Эндоскопическая дискэктомия – вид микрохирургии позвоночника, предназначенный в целях резекции грыжи в области шеи, манипуляции при котором выполняются с использованием видеоэндоскопа, введенного внутрь позвоночной полости через естественное отверстие между позвонками. Наркоз при этой операции используется местный. После введения в позвоночник через крохотный разрез (примерно 1 см) эндоскопического зонда начинается процесс тщательного осмотра проблемного участка. Затем в рабочий порт введенного спинального эндоскопа вставляется микрохирургический щуп, которым резецируется смещенная дисковая ткань, захватываются и извлекаются наружу обнаруженные свободные фрагменты хряща. Связочный аппарат и костные структуры, как правило, остаются нетронутыми, при этом диск полностью не удаляется, а только очищается от грыжи.
Внимание! Установку шейных имплантов и стабилизаторов, в чем часто возникает потребность, выполнить эндоскопически невозможно ввиду слишком малого доступа. Для внедрения «заместителей» лишенной части диска или всего диска, стабилизаторов позвонков нужен достаточных размеров доступ, как при микродискэктомии. Не произведенная необходимая стабилизация на уровнях шеи, как показывает клинический опыт, увеличивает риски возникновения нестабильности верхнего отдела позвоночника и формирования повторного грыжеообразования.
Реабилитация после удаления грыжи шейного отдела
На следующий день после оперативного вмешательства разрешается вставать и дозировано ходить, постепенно увеличивая нагрузку. Сразу назначается и начинает внедряться в действие программа восстановления, разработанная индивидуально для каждого отдельного пациента. Одной из особенностей реабилитационного режима является ношение воротника Шанца в течение 2-3 месяцев, сначала его используют круглосуточно, потом постепенно время ношения сокращают до 3 часов в сутки. В течение реабилитации запрещено поднимать тяжести выше 3 кг и делать резкие движения.
Послеоперационное восстановление обязательно предполагает использование медикаментозных препаратов (НПВС, сосудистых средств, витаминов, антибиотиков и пр.). Занятия лечебной физкультурой – важная составляющая часть реабилитации, способствующая предупреждению осложнений (рецидивов в том числе), восстановлению функционального потенциала костно-мышечного аппарата в целом и нормализации работоспособности шеи, плечелопаточного комплекса, конечностей.
Сразу после операции.
В комплексе с медикаментозной терапией и ЛФК прописывается курс физиотерапии. Физиотерапию включают примерно спустя 2 недели после операционных манипуляций, начинают обычно с магнито- и лазеротерапии, а еще через 14 суток вводят электролечение, на завершающих этапах – тепловые и водные процедуры. Прописывается и массаж, поначалу его выполняют только на конечностях, а вот массажные тактики для шейной области могут осуществляться не ранее чем через 1,5 месяца после операции и только профессиональным массажистом-реабилитологом. Через 6-8 недель, когда закончится основной курс реабилитации, рекомендуется санаторно-курортное лечение.
Важно! Хирургическое и реабилитационное лечение должны осуществляться исключительно под контролем хороших специалистов. Правильный подход к лечебному процессу, включая выбор достойного медучреждения по спинальной нейрохирургии и восстановлению, позволит не допустить дооперационных, интра- и послеоперационных осложнений, быстро восстановиться и вернуться к нормальному, активному образу жизни.
3 месяца после операции.
Где делать операцию?
Российские и украинские пациенты больше предпочитают лечиться за границей, где им обеспечат максимальные перспективы на благополучный прогноз. Самым популярным направлением среди отечественных граждан, нуждающихся в качественном удалении грыж шейного отдела и безупречном восстановлении, является Чешская Республика.
Центральный военный госпиталь г.Прага.
В медцентрах Чехии успешно практикуют самые передовые нейрохирургические методики и всегда предоставляют после операции высокоспециализированную реабилитационную помощь в полном объеме. Благодаря высокому профессионализму им удается возвращать к полноценной жизни даже самых тяжелых пациентов, клиническое состояние которых расценивалось в других странах как безнадежное. И что самое приятное, цены на высокотехнологичную хирургию позвоночника в Чехии существенно ниже, минимум в 2 раза, чем в том же Израиле или Германии.
Источник
