Микродискэктомия шейный отдел позвоночника


Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры пат. анатомии и патологической физиологии, для Операция.Инфо ©
Микродискэктомия – это операция по удалению грыжи межпозвонкового диска и части самого диска. Приставка «микро» в названии означает, что операция проводится с применением операционного микроскопа минимальным доступом и с минимальной травматизацией.
Что такое грыжа диска
Дегенеративные заболевания позвоночника и боли в спине выходят на первое место по причинам временной нетрудоспособности во всем мире. Наиболее частая причина длительных болей в спине – это межпозвонковая грыжа.
 Грыжей диска называют выпячивание студенистого ядра через разрывы хрящевого кольца диска. Разрыв фиброзного кольца может быть частичным или полным, может быть вообще отрыв части диска (секвестрация) и смещение его за пределы межпозвонкового пространства.
Грыжей диска называют выпячивание студенистого ядра через разрывы хрящевого кольца диска. Разрыв фиброзного кольца может быть частичным или полным, может быть вообще отрыв части диска (секвестрация) и смещение его за пределы межпозвонкового пространства.
Выпячивание ядра и секвестры диска могут сдавливать спинной мозг (срединная грыжа) или же (чаще) грыжа сдавливает нервные корешки, выходящие из спинного мозга через межпозвонковые отверстия. Межпозвонковая грыжа наиболее часто встречается на поясничном уровне, реже – в шейном, и крайне редко – в грудном.
В результате сдавления нервных корешков пациент мучается от болей в спине и по ходу иннервации ущемленного нерва (может болеть вся нога или вся рука). Часто помимо болей развивается и нарушение функции конечностей – мышечная слабость вплоть до пареза. При сдавлении спинного мозга или конского хвоста может быть нарушение функционирования органов малого таза (недержание или задержка мочи и кала).
Актуальность проблемы
К сожалению, радикальных методов лечения дегенеративных изменений позвоночника и межпозвонковых грыж не существует. Есть различные способы консервативного лечения, которые направлены в основном на облегчение симптомов. В большинстве случаев они эффективны и могут привести к длительной ремиссии.
Однако примерно в 20% случаев консервативные методы не дают эффекта. Тогда встает вопрос: или оформлять инвалидность и всю жизнь принимать обезболивающие лекарства, или решиться на операцию.

Суть любой операции при грыже диска – это устранение симптомов сдавления. Нужно убрать грыжу с частью поврежденного диска или весь диск.
До недавнего времени самой распространенной операцией была открытая дискэктомия. Эта операция очень травматична: большой разрез, рассечение мышц и связок, скусывание остистых отростков, удаление дужек одного или нескольких позвонков, удаление диска. После операции очень длительный период восстановления. Кроме того, отдаленные результаты показали, что в 20-25% эффекта от нее нет. Такое обширное удаление важных для позвоночника структур приводит к повышенной нагрузке на соседние позвонки, грыжа рецидивирует.
В спинальной хирургии существует специальный термин – синдром неудачных операций на поясничном отделе позвоночника (Failed Back Surgery Syndrome – FBSS).
Пациенты, наслушавшись отзывов, боятся и отказываются от операций.
Поэтому так остро стоит вопрос о внедрении малоинвазивных операций, которые должны соответствовать следующим принципам:
- Операция должна эффективно устранить проблему не менее чем в 90% случаев.
- Травматизация окружающих тканей должна быть минимальной.
- Период реабилитации максимально короткий.
«Золотым стандартом» в хирургии межпозвонковых грыж сейчас становится микродискэктомия и эндоскопическая микродискэктомия. Микрохирургическая техника позволила снизить процент неудачных операций до 10-12%, применение эндоскопического контроля еще больше снижает этот процент (до 5%).
Суть операции микродискэктомии

микродискэктомия
Суть операции – через небольшой разрез кожи с помощью микроинсрументов под контролем микроскопа хирург проникает в межпозвонковое пространство, удаляет грыжу и части диска, сдавливающие нерв.
Костные структуры при этом почти не страдают, большая часть диска остается на месте, стабилизационная функция позвоночника не нарушается.
Травма тканей во время операции небольшая, осложнения возникают редко, период реабилитации короткий. При возникновении рецидива операцию можно повторить.
Показания к микродискэктомии
- Неэффективность консервативной терапии в течение 6 недель.
- Корешковый синдром (боли в ноге, мышечная слабость). Не показана микродискэктомия при изолированной боли в спине.
- Синдром «конского хвоста» – нарушение функционирования тазовых органов. Операция в этом случае проводится в экстренном порядке.
- При непереносимости или противопоказаниях к применению нестероидных противовоспалительных препаратов.
Подготовка к микродискэктомии
Для определения показаний к операции необходимо тщательно обследоваться. Обязательным обследованием при подозрении на грыжу диска является МРТ позвоночника. Если есть противопоказания к МРТ, проводится КТ (компьютерная томография).
Перед операцией проводится стандартное обследование:
- Анализы крови с определением количества гемоглобина, эритроцитов, лейкоцитов, тромбоцитов и свертываемости.
- Общий анализ мочи.
- Сахар крови.
- Биохимический анализ с определением креатинина, мочевины, билирубина, печеночных трансаминаз, общего белка.
- Коагулограмма крови.
- Исследование сыворотки на наличие антител к инфекционным заболеваниям (сифилис, гепатиты, ВИЧ).
- Электрокардиограмма.
- Флюорография органов грудной клетки.
- Осмотр терапевта.
- Осмотр гинеколога для женщин.
В некоторых случаях врач может назначить дополнительные обследования: ФГДС, ЭХОКГ, исследование функции легких, осмотры кардиолога, эндокринолога, пульмонолога.
Микродискэктомию отложат в случае:
- Острого заболевания (обычной простуды или другой инфекции до полного выздоровления),
- Декомпенсации хронического заболевания (болезни сердца, легких, сахарного диабета). Операция возможна после лечения и улучшения состояния,
- Тромбофлебите вен нижних конечностей,
- Нарушениях свертываемости крови,
- Инфекциях кожи спины.
Ход операции микродискэктомии поясничного отдела
Микрохирургическую дискэктомию проводят под общим внутривенным наркозом. Положение пациента – на боку или на животе на мягкой раме (ноги при этом опущены вниз и согнуты в тазобедренных и коленных суставах).
Перед самой операцией проводят рентгеноскопию для точного определения разреза.
Разрез кожи проводят по средней линии спины. Длина разреза – 3-4 см. С помощью коагулятора останавливают кровотечение из пересеченных сосудов.
В рану вставляется маленький ранорасширитель. Хирург осторожно отодвигает мышцу. Далее используется операционный микроскоп и микроинструменты. Находят ущемленный нерв, над ним удаляется небольшой участок желтой связки. При необходимости может быть удалена часть суставной поверхности фасеточного сустава.
Спинномозговой нерв отводится медиально в сторону. Находящаяся под ним грыжа удаляется микрокусачками. Проводят насколько возможно ревизию диска, удаляются его секвестры и нежизнеспособные участки. Объем резекции диска определяется непосредственно во время операции.
Рана ушивается.
Длительность операции 20-30 минут.
Эндоскопическая микродискэктомия
эндоскопическая микродискэктомия
Внедрение инновационной эндоскопической техники не оставило в стороне и спинальную хирургию. Наиболее известна операция видеоэндоскопической микродискэктомии по Дестандо.
При эндоскопическом методе используются специальные вставки, имеющие каналы для эндоскопа, отсоса и канал для одного инструмента.
Операция проводится с помощью эндоскопа. Он позволяет многократно увеличить картину операционного поля и выводит ее на экран монитора. Благодаря этому нейрохирург имеет возможность более тщательно и осторожно манипулировать в таком сложном отделе, как межпозвонковое пространство.
Этапы операции те же, что и при открытой микродискэктомии. Эффект и процент осложнений также мало отличается. Основное преимущество данной операции – еще меньшая инвазивность (размер разреза – 1,5-2 см, желтая связка в большинстве случаев не резецируется, а просто рассекается).
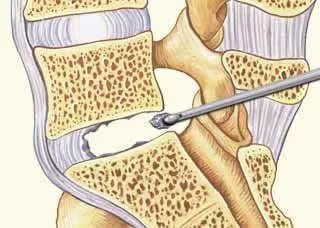
Особенности микродискэктомии шейного отдела
Микродискэктомию в области шейного отдела позвоночника проводят в основном передним шейным доступом. Пациент находится в положении на спине, голова повернута в сторону под углом 30 градусов.
Точный уровень разреза определяется интраоперационным рентгенологическим контролем. Ассистент руками отодвигает в сторону сосуды шеи, а гортань и трахею – медиально. Через небольшой разрез вводятся микроинструменты. Манипуляции также проводятся под контролем микроскопа.
Для точного определения поражения диска используется дискография – введение контрастного вещества в сам диск и рентгенография непосредственно на операционном столе.
Микродискэктомия шейного отдела часто сочетается со стабилизирующими операциями (соседние позвонки фиксируются между собой или на место удаленного диска помещается аутотрансплантат или протез диска).
После операции
После операции пациент переводится в обычную палату. Несколько часов он должен полежать на боку. Вставать разрешается через 5-6 часов. Можно ходить, сидеть не рекомендуется.
Первые дни возможны послеоперационные боли, которые требуют применения инъекционных или таблетированных обезболивающих препаратов.
Перевязка осуществляется ежедневно. Швы снимаются на 7-е сутки, в это же время пациент выписывается. В некоторых клиниках выписывают на следующий день, возможно даже амбулаторное проведение данной операции. Однако как показывает статистика, процент осложнений и рецидивов после амбулаторно проведенных операций выше. Так что безопаснее провести неделю в стационаре с гарантированным соблюдением лечебно-охранительного режима.
В течение 1,5 месяцев необходимо соблюдать некоторые ограничения:
- Не поднимать тяжести.
- Не наклонять спину.
- Долго не сидеть.
- Не управлять автомобилем.
- Носить поясничный корсет.
- После шейной дискэктомии – фиксирующий воротник.
У большинства прооперированных боль в ноге проходит сразу после операции, у части пациентов некоторое время сохраняются боли, чувство онемения в конечности.
Полное восстановление трудоспособности наступает через 6 недель. У лиц с тяжелой физической работой лист нетрудоспособности может быть продлен до 3-4 месяцев.
Послеоперационное лечение может быть дополнено физиотерапевтическими процедурами, ЛФК.
В дальнейшем после полного восстановления необходимо выполнять регулярно упражнения на укрепление мышечного корсета, рекомендуется избегать длительных статических нагрузок на позвоночник. Очень рекомендовано плавание.
Возможные осложнения микродискэктомии
По статистике осложнения после операции встречаются редко – в 1% случаев. Возможно:
- Кровотечение.
- Повреждение дурального мешка с истечением ликвора.
- Попадание в рану инфекции с последующим воспалением оболочек и спинного мозга.
- Повреждение нервного корешка.
- Тромбофлебит.
- Задержка мочеиспускания.
Основной риск связан с рецидивом грыжи в ближайший или отдаленный послеоперационный период (в 5 -10% случаев).
Основные выводы
- Микродискэктомия является «золотым стандартом» операционного лечения межпозвоночных грыж.
- При правильном определении показаний микродискэктомия эффективна в 95% случаев.
- Если нет эффекта от лечения в течение 2-х месяцев, решение об операции нужно принять, не затягивая. После истечения срока 6-8 месяцев операция может уже не решить проблему.
- Не существует 100% радикальных методов лечения дегенераций позвонковых дисков. Микродискэктомия – самое оптимальное сочетание радикальности и малоинвазивности.
- Этот метод подходит для работающих пациентов, так как не требует длительного периода восстановления.
- Риск рецидива грыжи снижается при условии соблюдения послеоперационных рекомендаций.
Стоимость микрохирургической дискэктомии
Микродискэктомия относится к высокотехнологичной медицинской помощи. При наличии квот на лечение ее можно провести бесплатно.
В платных клиниках цена ее варьирует и зависит от многих факторов: ранга клиники, вида применяемого оборудования (эндоскопическая микродискэктомия обойдется дороже), вида наркоза, сроков пребывания в стационаре. В среднем стоимость такой операции от 80 до 120 тыс рублей.
Источник
Микродискэктомия — это нейрохирургическая малоинвазивная операция, которая предусматривает удаление межпозвоночного диска с грыжей. Проведение этой операции в многопрофильной клинике ЦЭЛТ позволяет добиться отличных результатов, поскольку проводится с применением высокоточного оборудования.
Микродискэктомия в Москве в нашей клинике является щадящей процедурой и проводится при помощи микрохирургических инструментов и мощного микроскопа, благодаря чему исключается вовлечение в процесс здоровых мышц и тканей. Такой подход позволяет устранить межпозвоночную грыжу полностью, не нарушив при этом целостности костных структур, суставов и связок позвоночника.
Подготовка к проведению
Микродискэктомия поясничного отдела проводится чаще всего. Подготовка к ней предусматривает:
- предоперационное обследование: анализы, ЭКГ, флюорография и др.
- КТ;
- МРТ.
Помимо этого, наши специалисты рекомендуют прекратить приём противовоспалительных препаратов, а также средств, разжижающих кровь. В течение 8-ми часов перед процедурой запрещается употреблять пищу и пить воду.
Узнать цену микродискэктомии в нашей клинике Вы можете в соответствующем разделе нашего официального сайта или позвонив нам. Стоимость микродискэктомии у нас доступна, а её результаты всегда прогнозируемы нашими медиками.
Показания
Основным показанием к проведению микродискэктомии является грыжа межпозвонкового диска. Её проводят при:
- ярко выраженной симптоматике компрессии нервов;
- отсутствии желаемых результатов от приёма медикаментов;
- компрессии кровеносных сосудов;
- мышечной слабости;
- нарушениях процесса мочеиспускания
Противопоказания
Микродискэктомия не проводится при:
- инфекции позвоночника;
- стенозе;
- новообразованиях;
Как проводится операция?
Проведение микродискэктомии может осуществляться разными способами:
- с применением эндоскопа с разрезом около 2-х см;
- с применением канюли, при помощи стилета под местной анестезией;
- с применением лазерного импульса и осуществлением испарения пульпозного ядра;
- с применением эндоскопа.
Все способы, кроме чрескожного (с применением канюли), предусматривают использование общей анестезии. Проведению процедуры предшествует дезинфекция операционного поля, осуществление микроразреза или прокола проведение хирургических манипуляций с последующим послойным ушиванием раны. Как правило, операция длится от тридцати минут до полутора часов.
После того, как процедура завершена, больной в течение 2-х часов должен пребывать в состоянии покоя. Период восстановления зависит от того, каким способом проводилась операция, а также от индивидуальных особенностей больного. В течение двух месяцев после дискэктомии поясничного отдела рекомендуется ношение корсета.
Отзывы о врачах оказывающих услугу – Микродискэктомия
В 2000 году Андрей Аркадьевич сделал мне операцию на позвоночнике. Четыре дня в клинике и я 20 лет живу полноценной жизнью без ограничений движения и с благодарностью вспоминаю доктора Ходневича А.А. Дай Бог ему здоровья. А в 2000 году мог пройти не больше 10 метров.
Виктор Александрович
20.05.2020
Низкий поклон Александру Семеновичу Бронштейну и Андрею Аркадьевичу Ходневичу. Я приехала в ЦЭЛТ 2 июля 2018 с дикой болью, которую терпела 10 дней. Грыжа С6-С-7. Мне сделали две блокады в Иваново, штук 9 сложных капельниц, я похудела за неделю на 6 кг и была в панике, выхода не видела и мне ничего …
Елена Николаевна Л.
20.10.2019
Часто задаваемые вопросы
Какие осложнения возможны после микродискэктомии?
Методика проведения такой операции, как микродискэктомия, хорошо отработана, поэтому риск возникновения осложнений сведён к минимуму. Могут возникнуть следующие осложнения:
- инфицирование;
- разрыв оболочки спинного мозга и подтекание цереброспинальной жидкости;
- воспалительные процессы межпозвоночного диска;
- повреждение нервных корешков;
- кровотечение;
- недержание кала и мочи.
Как происходит восстановление после операции? Какие рекомендации врача важно соблюдать?
После того, как операция завершена и пациент пришёл в себя, ему предложат встать и пройтись по палате. Такой подход позволяет поставить позвоночник на место и исключить риск формирования тканевых рубцов в прооперированной области.
Рекомендации лечащего врача будут сведены к ношению полужёсткого ортопедического корсета или шейного держателя (если операция проводилась на шейном отделе позвоночника). В течение месяца пациенту необходимо свести к минимуму любую физическую деятельность. При сохранении болевой симптоматики ему назначат анальгетики, а также антибиотики.
Что касается ограничений, то они заключаются в том, что в процессе реабилитации пациенту запрещается:
- поднимать грузы весом более 3-х кг;
- долго сидеть;
- резко наклонять голову;
- выполнять повороты туловища;
- водить автомобиль.
Почему многие специалисты рекомендуют именно микродискэктомию?
Микродискэктомия ― малоинвазивная операция, которая не требует длительного восстановления. Благодаря ей пациент избавляется от болевой симптоматики уже через один-два дня после её проведения. За этот же период исчезают и другие клинические проявления компрессии нервов. При проведении хирургического вмешательства в полном объёме его эффективность достигает 90%. Возникновение рецидива возможно лишь в 10% случаев.
ЦЭЛТ — это опытные нейрохирурги, которых отличает высокий профессионализм и забота об интересах пациента.
Источник
28 Февраль 2020
15521
Среди всех заболеваний особенную опасность для жизни и здоровья человека представляют патологии позвоночника. Во многих случаях они сопровождаются тяжелыми и, к сожалению, необратимыми изменениями в костных элементах, а также межпозвоночных дисках. Это создает серьезную угрозу для развития осложнений, вплоть до получения инвалидности. Поэтому во многих случаях только нейрохирургические операции могут исправить ситуацию. Практически в 65–70 % случаев для устранения имеющихся нарушений используются имплантаты разного рода.

Показания
Нейрохирургические вмешательства являются крайней мерой и используются в тех случаях, когда консервативные способы лечения оказываются неэффективными, а качество жизни больного постоянно снижается или возникает серьезная угроза здоровью или даже жизни. Операции не позвоночнике сопряжены с рядом рисков, поскольку в нем проходит спинной мозг, отвечающий за двигательные возможности всего человеческого тела и многих внутренних органов. Но в определенных случаях только они способны уберечь человека от инвалидности и других негативных последствий.

Таким образом, операция на позвоночнике с последующей установкой имплантата применяется при:
- травмах позвоночника, в частности осложненных компрессионных переломах, провоцирующих стеноз позвоночного канала, ущемление нервных корешков и тяжелую неврологическую симптоматику;
- спондилолистезе – нестабильности позвонков и склонности их смещаться относиться нормальной оси вниз и в стороны;
- прогрессирующем спондилезе – дегенеративно-дистрофическом заболевании, при котором наблюдается разрушение тел позвонков, что приводит к компрессии нервов;
- сколиозе IV степени – деформация позвоночника, провоцирующая выраженные боли и ограничивающая подвижность больного, она приводит к формированию горба, деформации грудной клетки и нарушению работы всех внутренних органов;
- прогрессирующих межпозвонковых грыжах, вызывающих сужение позвоночного канала и ущемление нервных корешков;
- доброкачественных и злокачественных новообразованиях позвоночника, оказывающих компрессионное воздействие на нервные структуры.
Пациентов направляют на консультацию к спинальному хирургу с серьезными неврологическими нарушениями, в частности усиливающимися болями в спине, отдающими в ноги, руки, а также нарушениями чувствительности или параличом. Решение о необходимости проведения операции принимается после комплексного обследования с применением МРТ, КТ, рентгена, УЗИ и ряда других обследований.

К помощи современных имплантатов прибегают при проведении:
- частичной или полной дискэктомии;
- ламинэктомии;
- декомпрессионных операций;
- корпэктомии;
- транспедикулярной фиксации и т. д.

Но эти операции не могут проводиться при:
- индивидуальной непереносимости материалов имплантатов;
- острых воспалительных процессах кожи или позвоночника;
- тяжелых аутоиммунных и системных заболеваниях;
- остеопорозе;
- нарушениях свертываемости крови.
Современные имплантаты, применяемые в спинальной хирургии и нейрохирургии
Позвоночные имплантаты представляет собой специальные конструкции разной формы и размеров, которые вживляются в позвоночник. В результате они берут на себя функцию стабилизаторов, корректируют расположение и высоту позвонков или полностью замещают отдельные из них.
Современные позвоночные имплантаты выпускаются не только для решения разных задач, но и в разных модификациях. Они производятся из инновационных материалов, полностью безопасных и биосовместимых с тканями человеческого тела. В роли таковых используются:

- титан;
- биополимеры и термопластичные полимеры;
- нитинол;
- лавсан;
- силикон;
- пористая керамика (редко).

Одними из крупнейших производителей позвоночных имплантатов являются:
- Johnson&Johnson company (США) – крупнейший международный концерн, выпускающий продукцию высокого качества как для спинальной хирургии, так и для челюстно-лицевой;
- Medtronic-Biotech (Франция);
- Paradigm Spine GmbH (Германия).
Современный ассортимент позвоночных имплантатов позволяет покрыть все потребности нейрохирургических отделений. Широкий выбор конструкций дает возможность решить практически любые проблемы с позвоночником у больных с разным уровнем материального достатка. Для каждого пациента выбирается оптимальная модель, которая будет максимально полно соответствовать анатомическим особенностям его позвоночника и выполнять поставленную задачу.
Все современные имплантаты представляют собой конструкции из отдельных пластин, винтов, пружин, скоб, цилиндров с крепежными элементами, кейджи или цельные эндопротезы дисков и позвонков. Их можно разделить на 2 группы:
- жесткие – обеспечивают неподвижную стабилизацию;
- динамические – создают возможность сохранить естественную подвижность позвоночно-двигательного сегмента, но отличаются большей стоимостью;
- гибридные (полуподвижные).
Современные имплантаты полностью удовлетворяют самым высоким требованиям нейрохирургии. Они обладают:
- 100% экологичностью и гипоаллергенностью;
- абсолютной биологической тканевой совместимостью;
- простотой установки при минимальных интраоперационных рисках;
- легкостью и высокой механической прочностью;
- устойчивостью к смещению;
- отсутствием необходимости в удалении без острой надобности;
- легкостью и высокой скоростью адаптации больного к имплантированному устройству;
- возможностью проводить рентген, КТ и МРТ в будущем.
Имплантаты особенно незаменимы при наличии прогрессирующей нестабильности позвонков. В таких ситуациях с их помощью удается зафиксировать позвонки в правильном положении, не давая им возможности смещаться за физиологические пределы. Вместе с этим они позволяют устранить даже очень мощные болевые ощущения, спровоцированные компрессионным синдромом. Как правило, имплантаты фиксируются на смежные позвонки с помощью винтов-саморезов. При этом специально разработаны модели для имплантации в шейный, грудной, поясничный и крестцовый отделы позвоночника.
Особенности и виды имплантатов шейного отдела позвоночника
Специально разработанные для имплантации в шейный отдел позвоночника конструкции точно повторяют анатомию позвонков этого отдела позвоночника и способны надежно стабилизировать его. Сегодня они представлены в достаточно широком разнообразии, что позволяет спинальному хирургу выбирать то устройство, которое будет максимально полно решать поставленные задачи.

Среди самых востребованных имплантатов для шейного отдела позвоночника:
- титановый сетчатый Mesh;
- телозамещающий телескопический имплантат ADD plus;
- стабилизирующий шейный кейдж HRC Cervical;
- эндопротез шейного межпозвоночного диска М6-С.
В шейном отделе позвоночника чаще всего возникают нарушения в результате получения травм, в особенности ДТП, что нередко приводит к необходимости проведения операции и установке имплантата.

При протезировании шейного отдела позвоночника пациенту рекомендуется оставаться в стационаре не более 2–3 дней. Но после этого важно пройти полноценную реабилитацию, чтобы имплантированная конструкция надежно прижилась. Восстановительный период после нейрохирургических операций на шейном отделе позвоночника занимает в среднем 2 месяца.

Титановый сетчатый Mesh
Имплантат представляет собой тонкостенный, полый внутри цилиндр с сетчатой структурой. Он предназначен для установки между телами позвонков с целью замены удаленного межпозвоночного диска и укрепляется специальной опорной пластиной.

Внутрь цилиндра во время операции нейрохирург помещает фрагмент собственной кости пациента, что обеспечивает постепенное обрастание костной тканью имплантата и надежную консолидацию позвонков между собой. В результате они срастаются, тем самым формируя единый костный конгломерат.
Телозамещающий телескопический имплантат ADD plus
Конструктивно имплантат образован телозамещающим кейджем и пластиной. Он изготавливается из титана и обладает дистракционными возможностями.

Телозамещающий телескопический имплантат ADD plus используется при отсутствии возможности восстановить тело позвонка, что спровоцировало необходимость его удаления, например путем корпэктомии. Он устанавливается в освободившееся пространство между телами сохраненных позвонков. Это позволяет сохранить нормальную высоту прооперированного отдела позвоночника и надежно стабилизировать его.

Стабилизирующий шейный кейдж HRC Cervical
Имплантат представляет собой трапециевидную шайбу, в центре которой присутствует крупное отверстие. Его тело производится из высокопрочного полимерного материала PEEK с эластичным модулем упругости, который полностью соответствует свойствам губчатой и кортикальной костной ткани. Он применяется для замены удаленного по тем или иным причинам позвонка.
В полость кейджа укладывается костный трансплантат, благодаря чему достигается высокое качество его сращивания с телами позвонков. Имплантат HRC Cervical не нуждается в использовании винтов и каких-либо дополнительных пластин, поскольку оснащен специальным титановым фиксатором. Он выполнен в форме лезвия, которое располагается на одной из граней кейджа.

Таким образом, шейный имплантат монтируется за счет врезания фиксатора в кость позвонка при его повороте. Это обеспечивает надежность его фиксации между смежными позвонками и устраняет риск миграции.
Эндопротез шейного межпозвоночного диска М6-С
Одним из самых современных и эргономичных имплантатов для шейного отдела позвоночника является эндопротез межпозвоночного диска. Он полностью повторяет анатомию и биомеханику природного диска, что позволяет рассматривать его в качестве полноценного органозамещающего устройства.

Эндопротез образован:
- Искусственным фиброзным кольцом, изготовленным из волокнистого высокомолекулярного полиэтилена. Оно отвечает за обеспечение естественной амплитуды движения межпозвонкового диска.
- Синтетическим пульпозным ядром, для производства которого используется вязкоэластичный полимер. Его свойства полностью соответствуют натуральному пульпозному ядру, что гарантирует правильное осевое сжатие.
- Опорными платформами с титановым напылением, расположенными по обеим горизонтально ориентированным сторонам эндопротеза. Они обладают высокой прочностью и стойкостью к механическим нагрузкам, что обеспечивает сохранность остальных компонентов конструкции при выполнении физической работы пациентом.
Надежность фиксации протеза достигается за счет специально созданных ребер на опорных платформах и их пористости. Благодаря этому процессы остеоинтеграции протекают с высокой скоростью, а конструкция быстро приживается.
Особенности и виды имплантатов поясничного отдела позвоночника
Поскольку пояснично-крестцовый отдел позвоночника наиболее подвержен дегенеративно-дистрофическим заболеваниям, часто страдает от бытовых и профессиональных травм, именно на нем чаще всего проводятся операции. Поэтому и видов имплантатов для замены удаленных частей существует огромное множество.
Они не только позволяют добиться жесткой фиксации позвонков или обеспечить их подвижность в физиологических пределах, но и устранить возникающие при поражении позвоночника опухолями нарушения.
Так же как и имплантаты шейного отдела, они могут устанавливаться с применением костных трансплантатов или без них. При этом в поясничный отдел позвоночника конструкции устанавливаются не только при классических открытых операциях, но и в рамках применения методов малоинвазивной хирургии.
При замене межпозвоночного диска в поясничном отделе позвоночника срок госпитализации составляет в среднем около 10 суток. После этого начинается период реабилитации, который затягивается примерно на 3 месяца.
Титановые имплантаты в позвоночник
Благодаря высокой прочности титана именно он чаще всего используется для протезирования пояснично-крестцового отдела позвоночника, поскольку на него приходятся наибольшие нагрузки. Этот металл обладает всеми нео?
