Лучевая терапия позвоночника курс
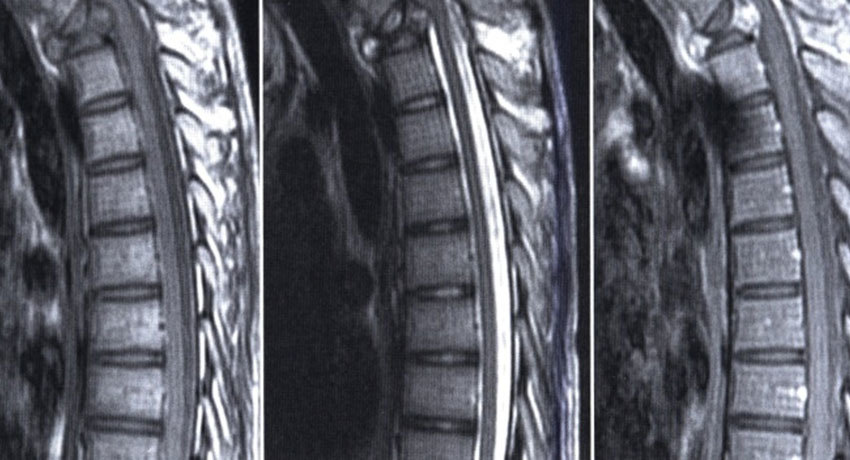
«Рак позвоночника» — термин, которым часто называют разные виды злокачественных новообразований, и он не совсем верный. Первичные злокачественные опухоли позвоночника встречаются редко (0,4% от всех онкологических заболеваний), и это не рак. В онкологии раком называются новообразования из эпителиальной ткани: слизистых оболочек, кожи, желез. В позвоночном столбе первичные опухоли происходят из других тканей.

Наш эксперт в этой сфере:
Врач травматолог-ортопед, онколог
Позвонить врачу
Намного чаще в позвонках встречаются метастазы рака, находящегося в других органах. Позвоночный столб — наиболее частое место локализации метастатических очагов. У 12–20% онкологических больных на момент установления диагноза уже имеются вторичные очаги в позвоночнике.
Типы злокачественных опухолей позвоночника
В позвоночном столбе встречаются разные типы первичных злокачественных опухолей, и они требуют разных подходов к лечению:
- Остеосаркома — злокачественная опухоль костной ткани. Чаще всего встречается в бедренной кости и костях голени, иногда поражает позвонки.
- Хондросаркома — опухоль из хрящевой ткани. В позвоночном столбе встречается редко.
- Множественная миелома — заболевание, которое поражает плазматические клетки и может развиваться в красном костном мозге в телах позвонков. Опухоль постепенно прорастает в костную ткань и разрушает ее.
- Лимфомы — опухоли из лимфоидной ткани. В качестве первичного поражения позвоночного столба встречаются редко.
- Хордома — редкое новообразование. В позвоночнике чаще всего локализуется в области крестца.
- Саркома Юинга — злокачественная опухоль костей, которая составляет менее 1% от всех онкологических заболеваний у детей, у взрослых встречается еще реже.
- Гигантоклеточная опухоль (ГКО) — пограничное новообразование. Оно может вести себя как доброкачественная или злокачественная опухоль. ГКО поражают позвоночник в 5–10% случаев.
Помимо злокачественных опухолей, в позвоночнике встречаются доброкачественные новообразования (остеохондрома, эозинофильная гранулема, остеобластома и др.), а также кисты и другие образования, напоминающие опухоли. В клинике Медицина 24/7 можно пройти комплексное обследование на современном оборудовании, получить точный диагноз и проконсультироваться с ведущими врачами-специалистами, которые порекомендуют оптимальную тактику лечения.
Принципы лечения злокачественных новообразований позвоночника
При злокачественных опухолях позвоночника прибегают к различным видам хирургических вмешательств, проводят курсы лучевой терапии, химиотерапии. В зависимости от типа и молекулярно-генетических характеристик новообразования, могут быть назначены современные таргетные препараты, иммунопрепараты.
Радикальные операции при опухолях позвонков
Наиболее радикальное хирургическое вмешательство при злокачественных новообразованиях позвонков — широкая резекция, удаление опухоли с захватом некоторого количества окружающей здоровой ткани. Если такую операцию выполнить не получается, прибегают к кюретажу — выскабливанию новообразования с сохранением окружающей неизмененной кости. После этого в теле позвонка остается полость, и высока вероятность сохранения опухолевых клеток, которые в будущем приведут к рецидиву. Эти проблемы решают двумя способами:
- Криохирургия (криотерапия): на стенки полости, оставшейся на месте опухоли, воздействуют очень низкой температурой. За счет этого оставшиеся опухолевые клетки погибают. В дальнейшем полость заполняют специальным цементом или костным трансплантатом.
- Применение костного цемента. Обычно используют полиметилметакрилат (ПММА). Изначально он имеет вид жидкости, а внутри позвонка затвердевает и становится прочным. Процесс затвердевания сопровождается повышением температуры, которое уничтожает опухолевые клетки.
Лечение остеосаркомы позвоночника
Остеосаркомы составляют 3–14% от всех злокачественных опухолей позвоночного столба. Лечение начинают с курса химиотерапии. Затем выполняют радикальную операцию. В случаях, когда есть риск, что опухоль удалена не полностью, после хирургического вмешательства проводят курс лучевой терапии.
Данных о прогнозе выживаемости после лечения остеосаркомы позвоночника недостаточно, так как эти злокачественные опухоли встречаются редко. В целом прогноз неблагоприятный, обычно больные быстро погибают. Так, в одном исследовании с участием 22 пациентов средняя выживаемость составила 23 месяца. К неблагоприятным прогностическим факторам относят:
- большие размеры опухоли;
- наличие метастазов на момент установления диагноза;
- недостаточно радикальное хирургическое вмешательство.

Мы вам перезвоним
Оставьте свой номер телефона
Лечение хондросаркомы позвоночника
Хондросаркомы составляют 7–12% от всех злокачественных опухолей позвоночника. Эти новообразования обладают очень низкой чувствительностью к химиопрепаратам и лучевой терапии. Единственный эффективный метод лечения — операция, во время которой нужно удалить всю опухолевую ткань. При локализации опухоли в позвоночнике это очень сложная, зачастую неосуществимая задача. В некоторых исследованиях сообщалось о хороших результатах хирургического лечения в сочетании с протонной терапией.
На прогноз сильно влияет степень дифференцировки опухолевых клеток. Чем она ниже, тем более высока степень злокачественности, и заболевание сильнее прогрессирует. Средняя продолжительность жизни пациентов составляет 6 лет.
Лечение гигантоклеточной опухоли
При ГКО чаще всего прибегают к экскохлеации — вылущиванию злокачественной опухоли в пределах здоровой ткани. Образовавшийся дефект заполняют костным трансплантатом или цементом.
Гигантоклеточные опухоли редко метастазируют, но часто рецидивируют после хирургического лечения. По некоторым данным, частота локальных рецидивов составляет до 80%, и именно от них чаще всего погибают пациенты. Прогноз наиболее благоприятен, когда новообразование удаляют единым блоком, но зачастую это сложно сделать технически.
В ряде случаев прибегают к эмболизации как к самостоятельному или дополняющему хирургическое вмешательство методу лечения. Во время этой процедуры в кровеносный сосуд, питающий опухоль, заводят тонкую трубку (катетер) и вводят через него эмболизирующий препарат. Он нарушает приток крови к новообразованию, тем самым лишая его кислорода и вызывая гибель опухолевых клеток.
Лечение множественной миеломы
Если множественная миелома протекает бессимптомно, лечение может не потребоваться. Врач лишь назначит периодические контрольные осмотры, лабораторные анализы, которые помогают своевременно выявить прогрессирование заболевания.
При симптомных множественных миеломах выполняют трансплантацию красного костного мозга, если пациент является подходящим кандидатом для данной процедуры. Ее дополняют курсами химиотерапии, таргетной терапии, иммунопрепаратов, кортикостероидов.
Если трансплантация красного костного мозга противопоказана, проводят лечение противоопухолевыми препаратами.
Лечение лимфомы
Основные методы лечения лимфом — химиотерапия в соответствии с определенными схемами, лучевая терапия. Также применяется Ритуксимаб и другие таргетные препараты.
Наши врачи вам помогут
Оставьте свой номер телефона
Лечение хордомы позвоночника
Хордома — наиболее распространенная первичная злокачественная опухоль позвоночника, на нее приходится около 20% всех случаев. Чаще всего она локализуется в области крестца и основания черепа.
Основной метод лечения хордом позвоночного столба — радикальное хирургическое вмешательство. Некоторые клинические исследования показали, что более выраженного результата удается достичь с помощью сочетания хирургического вмешательства и протонной терапии. Риск метастазирования при данном заболевании высок — он составляет от 10 до 27%. Тем не менее, пациенты чаще всего погибают не от метастазов, а от локального рецидива. Пятилетняя выживаемость составляет 45–75%.
Лечение саркомы Юинга
Саркома Юинга первично поражает позвоночный столб в 8% случаев. Чаще всего она развивается в других костях и метастазирует в позвоночник. У некоторых пациентов возможно хирургическое лечение — показания к нему определяют индивидуально. Также применяют лучевую терапию, химиотерапию. Из-за того, что эта злокачественная опухоль редко развивается в позвоночнике, в настоящее время нет обширной статистики по прогнозу для пациентов. В одном исследовании с участием 33 больных показатель пятилетней выживаемости составил 48%. Определяющие факторы, влияющие на прогноз — размеры опухоли и наличие метастазов.
Лечение метастазов в позвоночнике
До 90% злокачественных новообразований, выявленных в позвоночном столбе, являются метастазами злокачественных опухолей, расположенных в других органах. Чаще всего в позвоночник метастазирует рак молочной железы, легкого, простаты, почек, желудочно-кишечного тракта, щитовидной железы.
Тактика лечения подбирается в соответствии с системой NOMS:
- N (Neurologic) — наличие сдавления спинного мозга и неврологических нарушений;
- O (Oncologic) — чувствительность злокачественной опухоли к лучевой терапии;
- M (Mechanical) — механическая стабильность позвоночного столба, оцененная по шкале нестабильности SINS;
- S (Systemic) — общее состояние пациента, его способность перенести хирургическое вмешательство.
Мы вам перезвоним
Оставьте свой номер телефона
В зависимости от конкретной клинической ситуации, схема лечения пациента с метастазами в позвоночном столбе может включать разные методики:
- Лучевая терапия зачастую является основным методом лечения. Применяют как классическое внешнее облучение (cEBRT), так и стереотаксическую радиохирургию (SBS).
- Медикаментозное лечение включает химиотерапию, кортикостероиды (помогают уменьшить размеры опухоли, воспаление и боль), обезболивающие средства (НПВС или опиоиды, в зависимости от интенсивности болей), препараты, укрепляющие костную ткань (например, бифосфонаты).
- Аблационные техники применяют для борьбы с болевым синдромом, вызванным сдавлением спинного мозга и нервных корешков. Прибегают к радиочастотной аблации, криоаблации.
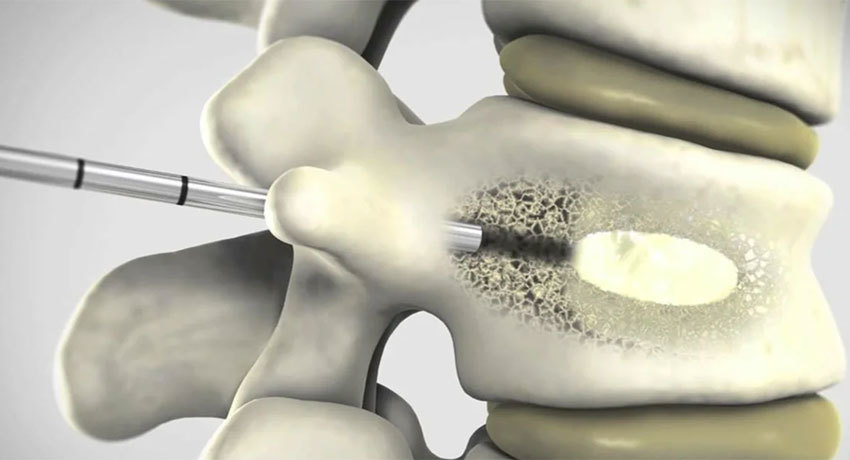
- Вертебропластика и кифопластика — малоинвазивные вмешательства. Во время вертебропластики в разрушенный позвонок вводят иглу и заполняют его костным цементом. Во время кифопластики в позвонок сначала вводят специальный баллон и раздувают его изнутри, чтобы восстановить нормальную высоту позвонка, и после этого применяют цемент.
- Эмболизация артерий, питающих опухоль.
- Открытые хирургические вмешательства предполагают стабилизацию позвоночного столба, резекцию опухолевых очагов, декомпрессию — устранение сдавления спинного мозга и нервных корешков. Обычно пациенты с метастатическим раком плохо переносят такие операции, у них высок риск осложнений. Открытые хирургические вмешательства целесообразны в случаях, когда ожидаемая продолжительность жизни пациента составляет более 3 месяцев, и имеются выраженные неврологические расстройства, сильное сдавление спинного мозга.
В клинике Медицина 24/7 лечение первичных и метастатических опухолей позвоночника проводится на уровне передовых онкологических центров мира. У нас пациентов принимают ведущие врачи, применяются все классы противоопухолевых препаратов последних поколений, выполняются хирургические вмешательства любой сложности, включая малоинвазивную вертебропластику и кифопластику. Операции проводят опытные хирурги-онкологи, нейрохирурги. Свяжитесь с нами, чтобы узнать подробности и записаться на консультацию к врачу.
Материал подготовлен врачом-онкологом, травматологом-ортопедом клиники «Медицина 24/7» Аховым Андемиром Олеговичем.
Источник
Если вы хотите получить консультацию по лечению в Москве.
Заполните форму ниже:
Лучевая терапия при раке позвоночника — практически единственная альтернатива избавления от этой патологии. Все остальные методы направлены лишь на уменьшение болевого синдрома, фактически не влияют на скорость регресса и не уничтожают злокачественную опухоль. Своевременность применения радиоволнового воздействия определяет прогноз восстановления двигательной способности пациента.
Если вам или вашим близким нужна медпомощь, свяжитесь с нами. Специалисты сайта посоветуют клинику, в которой вы сможете получить эффективное лечение:
Когда применяется лучевая терапия при раке позвоночника?
При неопластических процессах в позвоночном столбе применяют радикальное удаление атипичной ткани, химиотерапию и обработку потоком излучения.
Лучевая терапия доказала свою эффективность. Направленный фокус радиоактивных частиц позволяет купировать боль в 67% случаев, в то время как более радикальный способ — хирургическое вмешательство — снимает корешковый синдром всего в 36%.
Эффективность лучевой терапии при раке позвоночника доказана статистическими данными, а примененная после химиотерапии, она повышает вероятность возвращения подвижности онкопациента.
Противопоказания
Противопоказаниями для лучевой терапии, сочетающейся с оперативным вмешательством, при раке позвоночника являются:
- • острая местная инфекция (остеомиелит, дисцит);
- • геморрагический диатез;
- • переломы позвонков (необходимо подготовительное обследование);
- • распад позвонков более чем на 30% (требуется специальное оборудование);
- • прорастание в спинномозговой канал.
- • Внешнее радиологическое влияние на опухоль противопоказано при:
- • нарушении целостности кожного покрова в месте облучения;
- • инфекционных воспалениях;
- • сепсисе.
Как проводится лучевая терапия при раке позвоночника?
Решение о приемлемости той или иной методики принимается на консилиуме лечащих врачей, с привлечением хирурга и радиолога. В некоторых ситуациях, при локальном облучении в ходе операции, приглашается только хирург-радиолог.
Основной принцип лучевой терапии при раке позвоночника заключается в обработке неоплазии жестким облучением, призванным поразить раковые клетки. Для обеспечения как можно меньшей радиационной нагрузки на организм в целом применяют три основные методики лучевого воздействия:
- • облучение новообразования после вскрытия мягких тканей и прямого доступа к костям;
- • объемная трехлучевая бомбардировка;
- • облучение с модуляцией интенсивности.
При этом не исключается применение классического метода дистанционной подачи радиационных лучей через мягкие ткани.
Радиоволновое влияние с возможностью изменения мощности является разновидностью трехмерного воздействия, когда опухоль обрабатывается из трех электронно-лучевых трубок, направленных под разными углами, что обеспечивает интенсивность потока с учетом стадии распространения и пути развития новообразования. В точке пересечения лучей достигается максимальная концентрация, что дает возможность обработать наиболее заинтересованную область.
Для точности прицеливания гамма-излучателя выполняют предварительное МРТ-сканирование.
Предполагаемая программа лечения зависит от степени поражения позвоночного столба, наличия метастаз и общего состояния онкобольного. Обычно рассматривается вариант сочетанного лечения, включающего хирургическое вмешательство, облучение и химиолечение.
Последствия и реабилитация после лучевой терапии (облучения) при раке позвоночника
В зависимости от места расположения пораженного участка и активности радиоволн развиваются нежелательные побочные реакции:
- • слабость или онемение;
- • проблемы с координацией;
- • нарушение баланса при движении;
- • головокружение;
- • ухудшение работоспособности;
- • сонливость и апатия;
- • потеря веса;
- • сексуальная дисфункция;
- • потеря речи;
- • нарушения в работе ЖКТ.
Длительность восстановления после курса лучевой терапии при раке позвоночника не может быть определена, так как на этот период очень сильно влияют выбранные способы деструкции неоплазии, расположение обработанного участка, задетые при облучении нервы, общее состояние больного и множество других факторов.
Реабилитация подразумевает повышение силы и выносливости человека, позволяет обрести независимость в передвижении и вернуться к повседневной деятельности и включает в себя (но не ограничивается ими):
- • физическую;
- • мануальную;
- • трудотерапию.
Объем послеоперационной помощи определяется уровнем клиники.
Реабилитационный процесс может быть более эффективным при соблюдении рекомендаций диетологов, психологов, медицинских тренеров. Следует учитывать, что раковое разрушение костной массы, приведшее к защемлению нервных окончаний и сдавливанию спинномозгового канала, провоцирует различные болезни неврологической этиологии и требует продолжения лечения.
Сколько стоит лучевая терапия при раке позвоночника?
Цены на лучевую терапию (облучение) при раке позвоночника в клиниках Москвы, специализирующихся на онкологических заболеваниях, разнятся, итоговая стоимость лечения и реабилитационного курса зависит от выбранной тактики, срока нахождения в стационаре, врачебных манипуляций.
Автор: “Врачи большого города”
Источник
Лучевая терапия — это один из ведущих методов противоопухолевого лечения, основанный на использовании ионизирующего излучения. Может применяться как самостоятельный вид терапии, так и в рамках комбинированного/комплексного лечения (совместно с другими методами), в качестве радикальной, нео- и адъювантной, консолидирующей, профилактической и паллиативной терапии.
Эффективность данного метода основана на повреждении ДНК. Существуют различные механизмы, позволяющие более эффективно разрушать опухолевые клетки в сравнении с нормальными. Во-первых, опухолевые клетки более активно делятся, соответственно, их ДНК чаще находится в «рабочем» режиме, когда она менее устойчива к воздействию ионизирующего излучения. По той же причине большая часть острых лучевых реакций представлена мукозитами, то есть воспалением слизистых, которым также свойственно активное деление. Во-вторых, окружающие здоровые клетки способствуют восстановлению поврежденных, подвергшихся лучевому воздействию. Поэтому важно сделать так, чтобы в объём облучения попало как можно меньше здоровой ткани. В-третьих, современное оборудование для лучевой терапии, управляемое командой грамотных специалистов, позволяет подвести максимально высокие дозы прямо в мишень, существенно снижая дозу ионизирующего излучения, приходящуюся к окружающим здоровым органам и тканям.
Виды лучевой терапии
Уже несколько десятилетий человечество изучает воздействие ионизирующего излучение на организм человека. При этом акцентируется внимание как на положительном, так и отрицательном эффекте, возникающем при его применении. Разрабатываются новые методы, которые позволяют добиваться максимального лечебного эффекта при снижении отрицательного действия на организм. Улучшается оборудование для проведения лучевой терапии, появляются новые технологии облучения.
Сейчас классификация методов лучевой терапии довольно обширна. Мы остановимся только на самых распространенных методиках.
Контактная лучевая терапия
При контактной лучевой терапии источник излучения вводится непосредственно в опухоль или прилегает к ее поверхности. Это позволяет прицельно облучать новообразование с минимумом воздействия на окружающие его ткани.
К контактным видам лучевой терапии относятся:
- Аппликационная лучевая терапия. Применяется при лечении поверхностно расположенных опухолей, например, новообразований кожи, слизистых оболочек гениталий. В этом случае используются индивидуально изготовленные аппликаторы, которые накладываются непосредственно на поверхность новообразования.
- Внутриполостная лучевая терапия. Источник ионизирующего излучения вводится в просвет полого органа, например, в пищевод, мочевой пузырь, прямую кишку, полость матки или влагалища. Для облучения используются специальные аппликаторы (их называют эндостатами), которые заполняются радионуклидами.
- Внутритканевое облучение. Источник ионизирующего излучения вводится непосредственно в ткань опухоли. Для этого используются интростаты, которые могут иметь вид игл, шариков, трубочек, заполненных источником излучения.
Кроме того, существует такой вид лечения, как радионуклидная терапия. В этом случае используются открытые источники излучения в виде растворов радионуклидов (радиофармацевтический препарат — РФП), которые при попадании в организм прицельно накапливаются в опухолевых очагах и уничтожают их. Чаще всего РФП вводится внутривенно. Наибольшее распространение получили следующие виды радионуклидной терапии:
- Терапия радиоактивным йодом. Используется для лечения ряда видов рака щитовидной железы, поскольку йод избирательно накапливается в тиреоидной ткани.
- Применение остеотропных РФП используется для лечения метастазов в костях или костных опухолей.
- Радиоиммунотерапия — радионуклиды присоединяют на моноклональные антитела, чтобы добиться прицельного воздействия на опухолевую ткань.
Дистанционная лучевая терапия
При дистанционной лучевой терапии источник излучения находится на расстоянии от тела пациента, при этом на пути его прохождения могут лежать здоровые ткани, которые в процессе проведения терапии также подвергаются облучению, что приводит к развитию осложнений разной степени выраженности. Чтобы их минимизировать, разрабатываются различные технологии, позволяющие сконцентрировать максимальную дозу ионизирующего излучения непосредственно на в мишени (опухоли). С данной целью используются:
- Короткофокусная рентгенотерапия. При облучении используется рентгеновское излучение малой и средней мощности, которое способно проникать в ткани на глубину до 12 мм. Метод назван так из-за того, что источник располагается на коротком расстоянии от облучаемой поверхности. Таким способом лечат неглубокие опухоли кожи, вульвы, конъюнктивы и век, ротовой полости.
- Гамма-терапия. Этот вид излучения имеет большую проникающую способность, поэтому может использоваться для лечения более глубоко расположенных опухолей, нежели рентген-терапия. Однако сохраняющаяся большая нагрузка на окружающие органы и ткани приводят к ограничению возможности использования данного метода в современной онкологии.
- Фотонная терапия. Именно этим видом излучения проводится лучевое лечение большинства онкологических пациентов в современном мире. Достаточно высокая проникающая способность в сочетании с высокотехнологичными способами подведения дозы (IMRT и VMAT), достаточно совершенные системы планирования позволяют очень эффективно использовать этот вид излучения для лечения пациентов с приемлемыми показателями токсичности.
- Применение корпускулярного излучения (электроны, протоны, нейтроны). Эти элементарные ядерные частицы получают на циклотронах или линейных ускорителях. Электронное излучение используют для лечения неглубоких опухолей. Большие надежды возлагаются на протонную терапию, с помощью которой можно максимально прицельно подводить высокие дозы излучения к глубоко расположенным опухолям при минимальном повреждении здоровых тканей за счет выделения радиационной дозы на определённом отрезке пробега частиц, однако пока эти виды излучения играют сравнительно небольшую роль в лечении онкологических заболевания из-за своей высокой стоимости и ряда не до конца решённых технологических аспектов реализации метода.
Этапы лучевой терапии
Весь процесс проведения лучевой терапии делят на три этапа:
- Предлучевая подготовка (КТ-симуляция), этап выбора объёмов облучения и критических структур, этап дозиметрического планирования, верификации плана лучевой терапии.
- Этап облучения.
- Постлучевой этап.
Этап планирования
Как правило, этап планирования занимает несколько дней. В это время проводятся дополнительные исследования, которые призваны дать возможность врачу более точно оценить границы опухоли, а также состояние окружающих ее тканей. Это может повлиять на выбор вида лучевой терапии, режима фракционирования, разовой и суммарной очаговых доз. Основой же данного этапа является выполнение так называемой КТ-симуляции, то есть компьютерной томографии необходимого объёма с определёнными параметрами и в определённом положении тела пациента. Во время КТ-симуляции на кожу пациента и/или его индивидуальные фиксирующие устройства наносятся специальные метки, призванные помочь правильно укладывать пациента в дальнейшем, а также облегчить задачу навигации по время проведения сеансов облучения.
Затем врач-радиотерапевт рисует объёмы облучения и критических структур (тех, на которые будет предписано ограничение дозы) на полученных срезах КТ с учётом данных других диагностических модальностей (МРТ, ПЭТ). Далее формируется задача для медицинского физика, включающая определение доз, которые должны быть подведены к мишени, мишеням или отдельным её частям, а также тех, которые не должны быть превышены в объёмах здоровых органов и тканей. Медицинский физик разрабатывает дозиметрический план в соответствии с заданными параметрами, при соблюдении которых и успешной верификации данного плана на фантоме, можно считать пациента готовым к лучевой терапии.
На этапе подготовки к лучевой терапии пациенту рекомендуется придерживаться нескольких правил:
- Отказаться от средств, раздражающих кожу.
- Если на коже в месте воздействия имеются повреждения или элементы сыпи, следует проконсультироваться с врачом.
- Если предполагается лучевая терапия в челюстно-лицевой области, требуется санация полости рта.
- Воздержаться от загара.
- Главное правило на любом этапе: обсудить все нюансы предстоящих подготовки и лечения с лечащим врачом-радиотерапевтом и строго придерживаться полученных рекомендаций!
Этап облучения
Проведение этапа облучения будет зависеть от выбранного метода лучевой терапии.
Проведение дистанционной лучевой терапии
Продолжительность курса дистанционной лучевой терапии зависит от выбранного режима фракционирования, а также цели лечения. Паллиативные курсы, как правило, короче неоадъювантных и адъювантных, а те, в свою очередь, менее продолжительны, чем радикальные. Однако подведение радикальной дозы возможно и за один-несколько сеансов в зависимости от клинической ситуации. В таком случае курс дистанционной лучевой терапии называется стереотаксической радиотерапией или радиохирургией. Варьирует и кратность сеансов в день и в неделю: чаще всего используются схемы с пятью сеансами в неделю, однако могут быть предложены и 2-3 сеанса в день (гиперфракционирование) и схемы с 1-4 и 6 сеансами в неделю.
Во время облучения пациент в подавляющем большинстве случаев располагается лежа на столе специальной установки. Крайне необходимо соблюдать полную неподвижность во время сеанса облучения. Для достижения этого могут использоваться специальные фиксирующие устройства и системы иммобилизации.
Перед тем как включить установку, медперсонал покидает помещение, и дальнейшее наблюдение осуществляется через мониторы или окно. Общение с пациентом осуществляется по громкой связи. Во время выполнения сеанса, части аппарата и стол с пациентом совершают движения по заданной траектории. Это может создавать шум и беспокойство у больного. Однако бояться этого не стоит, поскольку вся процедура контролируется.
Сам сеанс лучевой терапии может длиться как 5-10, так и 60-120 минут, чаще — 15-30 минут. Само воздействие ионизирующего излучения не вызывает никаких физических ощущений. Однако в случае ухудшения самочувствия пациента во время сеанса (выраженной боли, судороги, приступа тошноты, паники), следует позвать медицинский персонал заранее оговоренным способом; установку сразу отключат и окажут необходимую помощь.
Контактная лучевая терапия (брахитерапия)
Брахитерапия проводится в несколько этапов:
- Введение в облучаемую зону неактивных проводников — устройств, в которые затем имплантируют источник ионизирующего излучения. При внутриполостной лучевой терапии используются приспособления, называемые эндостатами. Их устанавливают непосредственно в полость облучаемого органа и рядом с ним. При внутритканевой лучевой терапии используются интростаты, которые устанавливаются непосредственно в ткань опухоли по заранее просчитанной схеме. Для контроля их установки, как правило, используются рентгенологические снимки.
- Перемещение источника излучения из хранилища в интро- и эндостаты, которые будут облучать опухолевую ткань. Время облучения и особенности поведения пациента будут зависеть от вида брахитерапии и используемого оборудования. Например, при внутритканевой терапии, после установки источника ионизирующего излучения пациент может покинуть клинику и прийти на повторную процедуру через рекомендуемый промежуток времени. Весь этот период в его организме будет находиться интростат с радионуклидами, которые будут облучать опухоль.
Проведение внутриполостной брахитерапии будет зависеть от используемых установок, которые бывают двух типов:
- Установки низкой мощности дозы. В этом случае один сеанс облучения длится около 2-х суток. Под наркозом имплантируются эндостаты. После контроля правильности их установки и введения радионуклидов, пациент переводится в специальное помещение, где должен будет находиться все время, пока длится процедура, соблюдая строгий постельный режим. Разрешается только немного поворачиваться на бок. Вставать категорически запрещено.
- Установки высокой мощности дозы. Время облучения составляет несколько минут. Для установки эндостатов наркоза не требуется. Но во время процедуры все равно необходимо лежать абсолютно неподвижно. Внутриполостная лучевая терапия установкой высокой мощности проводится несколькими сеансами с интервалами от одного дня до одной недели.
Радионуклидная терапия
При радионуклидной терапии пациент принимает радиофармпрепараты внутрь в виде жидкого раствора, капсул или инъекций. После этого он помещается в специальную палату, имеющую изолированную канализацию и вентиляцию. По истечении определенного срока, когда мощность дозы снизится до приемлемого уровня, проводится радиологический контроль, пациент принимает душ и переодевается в чистую одежду. Для контроля результатов лечения проводится сцинтиграфия, после чего можно покинуть клинику.
Как вести себя во время лучевой терапии
Лучевая терапия является серьезным стрессом для организма. У многих пациентов в этот период ухудшается самочувствие. Чтобы его минимизировать рекомендуется придерживаться следующих правил:
- Больше отдыхать. Минимизируйте физическую и интеллектуальную нагрузку. Ложитесь спать, когда почувствуете в этом необходимость, даже если она возникла в течение дня.
- Постарайтесь сбалансировано и полноценно питаться.
- Откажитесь на время проведения терапии от вредных привычек.
- Избегайте плотной обтягивающей одежды, которая бы могла травмировать кожу.
- Следите за состоянием кожи в месте облучения. Не трите и не расчесывайте ее, используйте средства гигиены, которые вам порекомендует врач.
- Защищайте кожу от воздействия солнечных лучей — используйте одежду и головные уборы с широкими полями.
Побочные эффекты лучевой терапии
Лучевая терапия, как и другие методы противоопухолевого лечения, вызывает ряд осложнений. Они могут быть общими или местными, острыми или хроническими.
Острые (ранние) побочные эффекты развиваются во время проведения радиотерапии и в ближайшие недели после неё, а поздние (хронические) лучевые повреждения — через несколько месяцев и даже лет после ее окончания.
Общие реакции
Угнетенное эмоциональное состояние
Подавляющее большинство пациентов, проходящих лечение по поводу злокачественного новообразования, испытывают тревожность, страх, эмоциональное напряжение, тоску и даже депрессию. По мере улучшения общего состояния, эти симптомы стихают. Чтобы облегчить их, рекомендуется чаще общаться с близкими людьми, принимать участие в жизни окружающих. При необходимости рекомендуется обратиться к психологу.
Чувство усталости
Чувство усталости начинает нарастать через 2-3 недели от начала терапии. На это время рекомендуется оптимизировать свой режим дня, чтобы не подвергаться ненужным нагрузкам. В то же время нельзя полностью отстраняться от дел, чтобы не впасть в депрессию.
Изменение крови
При необходимости облучения больших зон, под воздействие радиации попадает костный мозг. Это в свою очередь приводит к снижению уровня форменных элементов крови и развитию анемии, повышению риска кровотечения и развития инфекций. Если изменения выражены сильно, может потребоваться перерыв в облучении. В ряде случаев могут назначать препараты, стимулирующие гемопоэз (кроветворение).
Снижение аппетита
Обычно лучевая терапия не приводит к развитию тошноты или рвоты, но снижение аппетита наблюдается довольно часто. Вместе с тем, для скорейшего выздоровления требуется полноценное высококалорийное питание с высоким содержанием белка.
Локальные осложнения
Побочные реакции со стороны кожи
Вероятность развития кожных реакций и их интенсивность зависят от индивидуальных особенностей пациента. В большинстве случаев через 2-3 недели в области воздействия возникает покраснение. После окончания лечения оно сменяется пигментированием, напоминающим загар. Чтобы предотвратить чрезмерные реакции, могут назначаться специальные кремы и мази, которые наносятся после окончания сеанса. Перед началом следующего их необходимо смыть теплой водой. Если реакция выражена сильно, делают перерыв в лечении.
Реакции со стороны полости рта и горла
Если облучают область головы и шеи, могут развиться лучевой стоматит, который сопровождается болью, сухостью во рту, во
