Лечение продольных связок позвоночника
Цервикальный спондилез – распространенное дегенеративное заболевание шейного отдела позвоночника. Считается, что развитие спондилеза связано с возрастными изменениями в межпозвоночных дисках. Клинически наблюдается несколько синдромов. К ним относятся: боль в шее и плече, субокципитальная и головная боль, корешковые симптомы и цервикальная спондилогенная миелопатия. По мере дегенерации диска, механические нагрузки увеличиваются и происходит образование остеофитов , которые формируются вдоль вентральной части спинального канала.
Часто при спондилезе встречаются, связанные с этим состоянием, дегенеративные изменения в фасеточных суставах, гипертрофия желтой связки и окостенение задней продольной связки. Все это может способствовать поражению чувствительных к боли структур (например, нервов, спинного мозга), что создает различные клинические синдромы. Спондилотические изменения часто наблюдаются у людей старшей возрастной группы. Тем не менее, только у небольшого процента пациентов с рентгенографическими признаками цервикального спондилеза отмечается симптоматика.
Лечение спондилеза шейного отдела позвоночника обычно консервативное; наиболее часто используемые методы лечения – нестероидные противовоспалительные препараты (НПВП), физические модальности и модификации образа жизни. Иногда проводится оперативное лечение.
Хирургическое лечение рекомендуется при шейной радикулопатии с наличием стойкой симптоматики и отсутствием эффекта от консервативного лечения.
Показания для хирургического лечения цервикальной спондилогенной миелопатии несколько противоречивы, но большинство клиницистов рекомендуют оперативную терапию при наличии умеренной и тяжелой миелопатии.
Эпидемиология
Цервикальная спондилогенная миелопатия является наиболее распространенной причиной нетравматического спастического парапареза и квадрипареза. Почти у 23,6% пациентов с нетравматическими миелопатическими симптомами, отмечалась цервикальная спондилогенная миелопатия.
Цервикальный спондилез чаще встречается у мужчин.
Результаты исследований с помощью рентгенографический данных показали, что спондилезные изменения наиболее распространены у лиц старше 40 лет. В конце концов, более 70% мужчин и женщин страдают в зрелом возрасте спондилезом, но радиографические изменения более выражены у мужчин, чем у женщин.
Причины шейного спондилеза
Кости и хрящевые ткани в шее склонны к износу, что может привести к развитию шейного спондилеза. Наиболее вероятные причины развития состояния:
- Костные шипы (остеофиты)
Эти разрастания костей являются результатом того, что организм в ответ на увеличение нагрузок пытается увеличить количество костной ткани для того, чтобы усилить позвоночник. Однако дополнительные костные образования могут оказывать давление на нервные структуры с формированием болевых проявлений.
- Дегенерация дисков
Между позвоночными костями располагаются диски, которые представляют собой толстые подушечки, которые поглощают векторы силы при подъеме тяжестей, скручивании и других действий. Материал внутри этих дисков может со временем высыхать. Это приводит к тому, что костные поверхности позвонков начинают соприкасаться при движении, что может стать источником боли. По данным клиники Мейо, процесс дегенерация ,как правило, начинается примерно в 40 лет.
- Грыжа межпозвоночного диска
В межпозвонковых дисках могут образоваться трещины, что позволяет амортизирующему материалу диска вытекать. Выбухающие диски могут оказывать компрессионное воздействие на корешки или спинной мозг с развитием определенной неврологической симптоматике (боли, нарушения чувствительности, мышечная слабость).
- Травма
Если у пациента были повреждения шеи, например, хлыстовая травма во время ДТП – это ускоряет дегенеративные процессы.
- Уплотнение связок
Плотные связки, которые соединяют позвоночные кости друг с другом, могут с течением времени стать еще более жесткими, что влияет на мобильность двигательных сегментов шеи.
- Избыточная нагрузка
Некоторые профессии или хобби связаны с повторяющимися движениями или подъемами тяжестей.
Факторы риска
Наибольшим фактором риска развития шейного спондилеза является старение. Цервикальный спондилез, как правило, связан с инволюционными изменениями в суставах шеи. Грыжа диска, дегенерация и костные разрастания (остеофиты) – все это связано с инволюционными изменениями в организме.
Другие факторы риска:
- травмы шеи
- работа, связанная с подъемом тяжестей, которая создает дополнительную нагрузку на шею
- длительное удерживание шеи в неудобном положении или повторение в течение дня одних и тех же движений шеи
- генетическая детерминированность
- курение
- избыточный вес и неактивность
Симптомы шейного спондилеза
У большинства людей с наличием спондилеза шейного отдела позвоночника могут не отмечаться значительные симптомы. Если же появляются симптомы, то они могут быть вариабельны (легкие или тяжелые), острые и хронические.
Распространенным симптомом является боль вокруг лопатки. Некоторые жалуются на боль по ходу руки и пальцев. Боль может усиливаться:
- в положении стоя
- в положение сидя
- при чихании
- при кашле
- разгибание шеи
Другим распространенным симптомом является мышечная слабость. Слабость мышц затрудняет подъем рук или захватывание предметов.
Другие распространенные симптомы включают:
- скованность, которая постепенно увеличивается
- головные боли, которые чаще всего возникают в задней части головы
- нарушения чувствительности в верхних или нижних конечностях
Симптомы, которые встречаются реже, часто включают нарушения координации движений и потерю контроля функций мочевого пузыря или кишечника. Такая симптоматика требует экстренной медицинской помощи.
Когда нужно обратиться к врачу?
Если у человека внезапно появилось онемение или покалывание в плече, руках или ногах, или если пациент потерял контроль функции кишечника или мочевого пузыря, то необходимо обратиться за медицинской помощью как можно скорее!
Если дискомфорт и боль начинают нарушать повседневную деятельность, то необходимо пройти консультацию врача-невролога. Несмотря на то, что спондилез является частью инволюционных изменений, тем не менее существуют различные методы лечения позволяющие улучшить самочувствие и уменьшить симптомы .
Диагностика
Постановка диагноза «спондилез шейного отдела позвоночника» требует дифференциальной диагностики с другими состояниями с аналогичными симптомами. Диагностика заболевания основана на данных физического осмотра , результатах визуализации и нейрофизиологических исследований .
Физический осмотр
Вначале врач выясняет наличие симптомов, их интенсивность, локализацию, историю заболевания. Затем проводится неврологическое обследование, которое включает изучение рефлексов, тестирование мышечной силы, определение сенсорного дефицита и диапазона движения в шее. Врач может провести анализ ходьбы для того, чтобы определить, насколько поврежден спинной мозг.
Если врач подозревает шейный спондилез, то для верификации диагноза он назначает визуализационные тесты и нейрофизиологические исследования.
Методы визуализации
- Рентгенографию можно использовать для визуализации костных шпор и других аномалий.
- КТ может предоставить более подробные изображения шеи.
- МРТ-сканирование, которое создает изображения с использованием радиоволн и магнитного поля, помогает врачу обнаружить компрессию нервных структур.
- Миелограмма – при этой процедуре используется введение контраста в определенные участки позвоночника. Затем используется КТ-сканирование или рентгенография для получения более подробных изображений этих областей.
- ЭМГ (ЭНМГ) используются для проверки функциональности нервных волокон, метод проверяет электрическую активность нервов и проведение импульсов до мышц.
- ЭНМГ определяет скорость и силу сигналов, которые посылает нерв. Это позволяет определить наличие и уровень повреждения нервных волокон.
Лечение спондилеза шейного отдела позвоночника
Задача лечения шейного спондилеза – это снижение болевых проявлений, уменьшение риска постоянного повреждения и восстановление нормального образа жизни пациента. Нехирургические методы обычно очень эффективны и позволяют избежать хирургического вмешательства..
Методы лечения спондилеза шейного отдела позвоночника включают иммобилизацию шеи, фармакологическое лечение, модификации образа жизни и физические модальности (например, тракцию, манипуляции, упражнения).

•Иммобилизация шеи (с помощью мягкого воротника или жесткого ортеза) часто используется в качестве неоперативного метода лечения боли в области шеи и / или субокципитальных болевых синдромов, вызванных спондилезом и цервикальной радикулопатией.
По мере улучшения симптомов воротник необходимо носить только во время напряженной работы. В конце концов, можно прекратить ношение воротника.
Более жесткие ортезы и устройства могут лучше ограничивать движение шейного отдела позвоночника, но они могут уменьшить мышечный тонус и вызывать скованность шеи. Использование ежедневной программы упражнений для шеи позволяет ограничить потерю мышечного тонуса.
Фармакологическое лечение включает в себя несколько вариантов.
- НПВП являются основой фармакологического лечения. Они эффективны в снижении биологических эффектов воспаления и боли. Их использование должно контролироваться на предмет появления неблагоприятных эффектов, таких как гастропатия, почечная токсичность, гипертония, повреждения печени и кровотечения. Селективные ингибиторы циклооксигеназы-2 (ЦОГ-2), такие как целекоксиб, могут снизить риск желудочно-кишечной токсичности, но они увеличивают риск сердечнососудистых осложнений.
- Антидепрессанты. Эти медикаменты показаны при наличии хронических болевых синдромов
- Мышечные релаксанты, такие как каризопродол и циклобензаприн, также могут быть эффективны у пациентов со спазмом в мышцах шеи.
- Опиоиды – эти препараты могут назначаться пациентам с интенсивной болью. Кроме того, для пациентов пожилого возраста с наличием противопоказаний для применения НПВП опиоды могут быть разумной альтернативой , но с учетом развития зависимости ,их необходимо использовать осторожно .
- Стероиды. Использование стероидов противоречиво. У некоторых пациентов с тяжелой радикулопатией пероральный прием стероидов может быстро уменьшать боль и интенсивность симптоматики. Прием стероидов может также иметь хороший эффект у пациентов с прогрессирующей шейной спондилогенной миелопатией . Эпидуральные инъекции стероидов могут помочь пациентам с корешковыми симптомами.
- Препараты для лечений нейропатической боли. Такие препараты, как габапентин, могут быть достаточно эффективными при хронической боли, обусловленной шейным спондилезом.
•Модификации образа жизни (например, обучение механике тела, методы релаксации, осознание позы, эргономика и / или изменения на рабочем месте) могут облегчить симптомы.
Физические терапия относятся к числу самых старых методов лечения заболеваний позвоночника.
• Тракционная терапия. Механическое растяжение шеи с помощью специализированного оборудования позволяет увеличить расстояние между позвонками, уменьшить компрессию корешков и улучшить циркуляцию в эпидуральном пространстве.
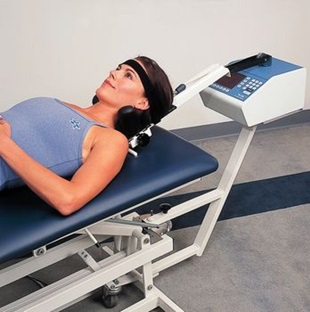
•Мануальная терапия. Манипуляции, которые используются врачами мануальными терапевтами и остеопатами, были описаны еще 4000 лет назад. Этот метод остается популярным методом лечения болей в спине.
Методы варьируются и включают в себя низкоскоростные манипуляции с большой амплитудой; высокоскоростные манипуляции с малой амплитудой (например, толчки или импульсная манипуляция) и маневры.
Противопоказаниями для проведения мануальной терапии являются: переломы позвонков, дислокации, инфекции, злокачественные опухоли, спондилолистез, миелопатия, различные ревматологические и соединительно-тканевые расстройства и наличие объективных признаков компрессии нервного корешка.
•ЛФК. Упражнения, которые используются для лечения болей в шее , включают в себя изометрические упражнения для укрепления шеи, на растяжку и гибкость шеи и плеч , физические нагрузки для укрепления спины и аэробные упражнения.
Другие часто используемые методы лечения включают тепло, холод, иглоукалывание, массаж, инъекции в триггерные точки, чрескожную электрическую нервную стимуляцию и низкоинтенсивный холодный лазер. Большинство пассивных модальностей, используемых для лечения остеохондроза шейного отдела позвоночника, выполняются физиотерапевтами и врачами ЛФК и наиболее эффективны в комбинации с другими методами лечения.
хирургическое>
Если имеется тяжелая симптоматика, которая резистентна к проводимым консервативным методам лечения, то может потребоваться операция. Хирургические процедуры включают удаление костных шипов (остеофитов), части костей позвонков или грыжи диска для того, чтобы ликвидировать механическое воздействие этих образований на нервные структуры.
Хирургическое лечение спондилеза шейного отдела позвоночника требуется достаточно редко . Тем не менее, врач может порекомендовать операцию , если есть сильные боли и двигательные нарушения .
Источник
При избыточной физической нагрузке, при падениях, при транспортных катастрофах, при резких неправильных движениях и во время спортивных соревнований, часто происходит растяжение связок позвоночника. Довольно редко встречается изолированное растяжение связок, чаще развивается сочетание растяжения связок и мышц позвоночника.
Растяжение связок позвоночного столба может разделить на следующие виды:
- Растяжение связок шейного;
- Грудного;
- Поясничного отдела позвоночника.
Растяжение связок шейного отдела позвоночника
Чаще всего встречается растяжение связочного аппарата шейного и поясничного отделов позвоночного столба. Растяжение связок и мышц шейного отдела позвоночника, проявляется следующей симптоматикой:
- Болезненность в шейном отделе, которая усиливается при резких движениях и физической нагрузке.
- Спазм мышц шейного отдела позвоночника, мышц шейно-воротниковой зоны.
- Иногда проявляются неврологические симптомы такие, как парестезии – при травмах ветвей плечевого, шейного сплетения, надключичного нерва и т.д, т.е – при других заболеваниях позвоночника.
- Наблюдается снижение тонуса верхних конечностей.
- Растяжение связок шейного отдела позвоночника проявляется появлением снижением рефлексов верхних конечностей.
«
Растяжение связок позвоночного столба является частой причиной развития болевого синдрома.
»
Растяжение связок поясничного отдела позвоночника
Растяжение связок поясничного отдела позвоночника дает следующую клиническую картину:
- Проявляются локальные боли в области поясницы, которые усиливаются при резких движениях и при физической нагрузке.
- Спазм глубоких мышц поясницы.
Лечение растяжения связок позвоночника
Лечение растяжений связок позвоночника, проводится консервативно. Из лекарственных средств используются НПВС, нестероидные противовоспалительные гормоны, которые могут применяться как в качестве мазей и кремов, так и в качестве обезболивающих уколов и таблетированных средств. Так же успешно применяются ненаркотические анальгетики.
С целью снятия мышечного спазма, назначается миорелаксанты. В качестве поддерживающего лечения рекомендуются витамины группы В, сосудорасширяющие препараты.
В обязательный стандарт лечения, согласно международным рекомендациям, входит физиотерапия:
- Электрофорез;
- Массаж;
- Рефлексотерапия;
- ЛФК;
- Чрескожная электромиостимуляция;
- Ношение специальных корсетов.
Почему Вам стоит прийти именно к нам?
- Мы эффективно сочетаем европейские, российские и восточные практики для лечения растяжения связочного аппарата позвоночника;
- При составлении тактики лечения мы используем достижения современной медицины;
- В распоряжении наших специалистов находятся современные физиотерапевтические аппараты;
- Мы используем все аппаратные возможности, знания и опыт для лечения Вашего позвоночника.
Цены
| Наименование услуги | Время процедуры | Стоимость, руб. |
|---|---|---|
| Прием травматолога-ортопеда первичный | 30 минут | 1700 |
| Прием травматолога-ортопеда повторный | 30 минут | 1200 |
Запись в Пресненский центр: +7 (495) 255-36-36
Адрес: М. 1905 года, ул. 1905 года, д. 7 стр. 1
Наши специалисты
Источник
Болезнь Форестье – невоспалительное поражение позвоночника, очень напоминающее по формальным признакам спондилез, описали в 1950 г. J. Forestier и J. Rots-Querol, предложив называть ее анкилозирующим старческим гиперостозом позвоночника. В последующих публикациях это заболевание стали описывать под названием «болезнь Форестье» или «фиксирующий лигаментоз», «фиксирующий гиперостоз» (что не соответствует принятому в отечественной литературе представлению о гиперостозе как патологическом увеличении содержания костного вещества в неизмененной костной ткани). По мнению зарубежных авторов термин «лигаментоз» не подходит по принципиальным соображениям, поскольку означает дистрофическое изменение связки, которого при этом заболевании не происходит.
Длительное время считалось, что болезнь Форестье ограничивается оссификацией связок позвоночника, но с середины 70-х гг. все большее распространение получает представление о генерализованном характере патологического процесса, который захватывает многие связки и сухожилия как позвоночника, так и периферического скелета. Первоначальные изменения в виде очагов метаплазии соединительной ткани в хрящевую, а затем костную выявляются в местах прикрепления связок и сухожилий к костям (болезнь Форестье также характеризуется образованием остеофитов и шпор, кальцификацией мягких тканей). Наиболее постоянно процесс эктопического костеобразования отмечается в передней продольной связке позвоночника, собственной связке надколенника, местах прикрепления сухожилий мышц к подвздошным костям, подошвенном апоневрозе, иногда в задней продольной связке позвоночника.
Заболевание редкое, в 2 раза чаще встречается у мужчин, чем у женщин, преимущественно в возрасте старше 50 лет.
Болезнь Форестье может развиваться на фоне сахарного диабета, чаще наблюдается у больных с ожирением и артериальной гипертензией.
Патоморфология: Передняя продольная связка позвоночника имеет внутренний камбиальный слой и для позвоночника является надкостницей, которая при определенных условиях продуцирует костную ткань. Такие условия создаются при отрывах связки от места ее прикрепления, что приводит к характерным изменениям, обозначаемым спондилезом. При болезни Форестье передняя продольная связка также активно продуцирует кость. Этот процесс начинается вблизи межпозвонковых дисков, причем одновременно на нескольких уровнях позвоночного столба. По мере продуцирования кости передняя продольная связка отодвигается от позвоночника, все время непосредственно покрывая позвоночный столб, а, вовсе не отслаиваясь от него, как пишут некоторые авторы. Эти гиперостозные напластования, прочно сросшиеся с телами позвонков, покрывают их спереди и по бокам, лишая их в конце концов всякой подвижности.
•при болезни Форестье в первую очередь поражается грудной отдел, причем больше его средняя часть справа, откуда процесс обычно и начинается, постепенно захватывая другие отделы
•вслед за грудным отделом наиболее часто мощное подсвязочное костеобразование происходит в поясничном отделе, причем больше слева: вблизи межпозвонковых дисков образуются мощные клювообразные разрастания, идущие от тел смежных позвонков навстречу друг другу и огибающие диск (по мнению некоторых авторов после грудного отдела – поражается шейный); иногда их ошибочно расценивают как спондилез (вероятно приводимые в литературе данные о высокой частоте спондилеза объясняются той же ошибкой)
•пока не произошло полного сращения этих скобообразных разрастаний, движения в сегменте сохраняются
Частота фиксирующего гиперостоза с возрастом повышается.
Клинические проявления: характерны жалобы на дискомфорт, скованность, реже на боли в грудном отделе позвоночника. Эти ощущения усиливаются утром после сна, к концу рабочего дня, после физической нагрузки, длительного нахождения в одной позе, на холоде. При распространении процесса на шейный и поясничный отделы позвоночника указанные ощущения могут отмечаться и в этих отделах. У одних больных неприятные ощущения постоянны, у других возникают эпизодически. Степень выраженности их варьирует, но редко бывает значительной.
Нередко, особенно в преклонном возрасте, жалобы полностью отсутствуют. В единичных случаях при очень значительном утолщении передней продольной связки позвоночника может возникнуть сдавление пищевода, что затрудняет прохождение твердой пищи.
Параллелизм между клинической или рентгенологической картиной заболевания отсутствует.
Первые клинические симптомы могут начаться за 10-15 лет до появления характерных рентгенологических изменений.
В то же время, иногда болевой синдром (разной выраженности и характера) нельзя с полной уверенностью отнести к симптомам именно этой патологии, поскольку у пациентов, как правило, имеются и другие дистрофические изменения позвоночника.
Чаще всего больных беспокоят:
•скованность в грудном (реже в шейном и поясничном) отделе позвоночника в утренние и вечерние часы
•иногда дисфагия (вследствие давления шейными остеофитами на пищевод)
•боли в пяточных костях, локтевых суставах и плечевых суставах, реже в области таза
•отмечаются локальные участки болезненности мягких тканей, кальцификация связок надколенника, ахилловых сухожилий, квадрицепсов.
Боли обычно кратковременные, но могут принимать стойкий характер.
Количество периферических гиперостозов, выявленных рентгенологически, всегда значительно превышает число болевых зон. Видимо, клиническая симптоматика определяется не самими гиперостозами связок и сухожилий, а эпизодическим развитием реактивного воспаления этих структур в процессе оссификации.
При осмотре больных существенных внешних изменений со стороны опорно-двигательного аппарата не отмечается.
Могут наблюдаться лишь:
1.ограничение движений в грудном теле позвоночника
2.небольшое усиление грудного кифоза
3.болезненность при надавливании на остистые отростки позвонков в этом отделе .
В случае значительной выраженности периферических гиперостозов, особенно в локтевых или пяточных областях, их можно пропальпировать. При реактивном воспалении этих структур отмечаются локальная болезненность, иногда припухлость окружающих тканей.
В случае оссификации задней продольной связки позвоночника и сдавления спинного мозга развиваются неврологические нарушения, характерные для шейной миелопатии, вплоть до тетраплегии.
Рентгенологическая картина фиксирующего гиперостоза позвоночника, если рассматривать изменения на уровне одного сегмента, особенно в начале заболевания, ничем не отличается от таковой при спондилезе поскольку в том и в другом случае механизм костеобразования и его локализация одинаковы.
Но причины этих изменений различны:
•при спондилезе костеобразование происходит на одном ограниченном участке, протекает быстро и прекращается
•при болезни Форестье оно начинается сразу на многих участках и длительно, неуклонно нарастает
Причина, вызывающая костеобразовательную функцию передней продольной связки, пока неизвестна.
На ранних этапах заболевания отличить болезнь Форестье от остеохондроза и спондилеза, если рассматривать лишь один сегмент и при анализе снимка в прямой проекции невозможно. Облегчает задачу выявление распространенного процесса при болезни Форестье, для чего иногда необходимо исследовать все отделы позвоночника и необходим просмотр рентгенограмм, произведенных в боковой проекции:
•при остеохондрозе и спондилезе позвоночника отчетливо видно, что оссификации подверглись лишь структуры на уровне межпозвоночных дисков
•для болезни Форестье характерна оссификация передней продольной связки как на уровне межпозвоночных дисков, так и прежде всего на уровне тел позвонков
На поздних этапах болезни имеются обширные и массивные поднадкостничные костные напластования, сплошной полосой покрывающие передние и боковые поверхности тел позвонков, сливающиеся с ними и огибающие межпозвонковые диски. Толщина костных напластований иногда более или менее равномерная, но чаще различается не только на уровне разных сегментов, но и на уровне тел позвонков и дисков и может достигать 1-1,5 см. Высота дисков нормальная или несколько уменьшена, если ее уменьшение произошло до начала гиперостоза. Если гиперостозу предшествовал выраженный остеохондроз, то и его признаки сохраняются: умеренное или значительное уменьшение высоты дисков, краевые костные разрастания по типу остеохондроза, субхондральный остеосклероз. Поверх этих образований – мощные распространенные или сплошные костные напластования. На этом этапе высота дисков уже, конечно, не меняется.
Все анатомические образования на заднем участке позвоночного столба при фиксирующем гиперостозе изменений не претерпевают. Дугоотростчатые, крестцово-подвздошные, реберно-позвоночные суставы не страдают.
На рентгеновских снимках в прямой проекции в выраженных случаях позвоночник окружен по бокам лентовидными образованиями костной плотности с неровными контурами, как бы стекающими вдоль позвоночного столба, выгибаясь на уровне межпозвоночных дисков и соприкасаясь с телами позвонков. Позвоночник на определенных уровнях становится как бы закованным вновь образованной костной тканью (анкилозирующий гиперостоз позвоночника).
Специфика гиперостоза на различных уровня позвоночного столба:
•При вовлечении в процесс шейного отдела костные напластования видны обычно не в виде сплошной полосы, а фрагментарно на уровне от С3 до Тh2-Тh3.
•Поражение грудного отдела всегда больше выражено в его средней части и справа.
•Поясничный отдел поражается на всем протяжении, но вначале костеобразование идет в основном в околодисковых зонах, больше слева. Мощные костные разрастания в околодисковых зонах придают позвоночнику характерный вид.
Каких-либо характерных лабораторных изменений, в том числе повышения показателей воспаления, при исследовании крови не находят; довольно часто отмечают гипергликемию.
Дифференциальная диагностика
1. На ранней стадии формирования фиксирующего гиперостоза его необходимо дифференцировать прежде всего от спондилеза, а в случае поражения поясничного отдела такое разделение требуется даже при выраженных формах заболевания. Правильный диагноз помогают установить распространенность поражений при фиксирующем гиперостозе и исследование грудного отдела в сомнительных случаях. Рентгенографию необходимо проводить обязательно в двух проекциях.
2. Начальные формы болезни Форестье необходимо отличать также от болезни Бехтерева (анкилозирующий спондилит).
Для фиксирующего гиперостоза характерно:
•узлы костеобразования вблизи межпозвонковых дисков
•даже в начальных стадиях, отсутствие остеопороза, поражений крестцово-подвздошных и дугоотростчатых суставов, изменений крови и биохимических показателей
•пожилой возраст больных
Болезнь же Бехтерева сопровождается:
•изменением тел позвонков, принимающих прямоугольную форму с заостренными углами
•образованием тонких нежных костных перемычек от позвонка к позвонку через диски
•выраженным остеопорозом позвоночника
•поражением, как правило, крестцово-подвздошных суставов, реже дугоотростчатых
•характерными изменениями крови и биохимических показателей
•возникает преимущественно у лиц молодого возраста
Рентгенологическая картина сформировавшегося выраженного фиксирующего гиперостоза настолько патогномонична, что дифференциальной диагностики не требуется.
Диагноз основывается на данных рентгенографии позвоночника.
Диагноз болезни Форестье считается достоверным, если:
•определяется непрерывное окостенение передней продольной связки на протяжении не менее четырех последовательных сегментов позвоночника вдоль переднелатеральной его части
•при условии отсутствия в этой области признаков остеохондроза, а также рентгенологических признаков сакроилеита.
•при рентгенографии различных отделов периферического скелета выявляются окостенение мест прикрепления сухожилий и связок к костям в виде шпор, бахромы, а иногда оссификация капсул суставов
Лечение
•специфического лечения не разработано
•при неприятных ощущениях в области позвоночника применяют массаж, тепловые процедуры, ЛФК, различные виды физиотерапии, бальнеотерапию, нестероидные противовоспалительные средства (индометацин и др.)
•при болях в периферических отделах скелета наиболее эффективны инфильтрация болезненных зон кортикостероидами и анестетиками, назначение фонофореза гидрокортизона, аппликации противовоспалительных мазей
Прогноз для жизни благоприятный при отсутствии поражения задней продольной связки позвоночника.
Источник
