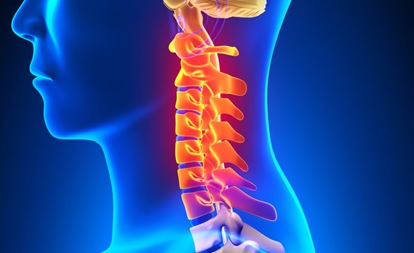
Коррекция позвоночника шейного отдела
Дата публикации: 21.12.2019 13:08:00 Дата изменения: 14.04.2021 Автор: Голева Елена
Из этой статьи вы узнаете:
Что такое мануальная терапия
Кому показана мануальная терапия шейного отдела позвоночника
Какие существуют противопоказания для проведения процедуры
Как проходит процедура мануальной терапии шейного отдела позвоночника
Какого эффекта можно достичь
Какие возможны осложнения
Остеохондроз шейного отдела позвоночника – распространенное заболевание среди людей, ведущих малоподвижный образ жизни, например, работающих в офисе. Неправильное питание и снижение физической активности – неизбежное следствие развития цивилизации. В данной статье мы опишем один из наиболее эффективных способов борьбы с проявлениями этой болезни, которым является мануальная терапия шейного отдела позвоночника.
Что такое мануальная терапия и чем она отличается от массажа
Мануальная терапия действует на тело человека – мышцы, суставы, костную и связочно-суставную ткани и внутренние органы. Эта методика относится к малоинвазивным, и в основе ее воздействия лежат разнообразные ручные техники.
Мануальная терапия шейного отдела позвоночника подойдет для мужчин и женщин любого возраста, а также для детей. История этой техники насчитывает несколько веков. В данной области за последние 150 лет были выработаны новые методики, которые могут применяться по отдельности и в комбинации друг с другом.
Мануальная терапия помогает больным с различными симптомами и диагнозами, такими как остеохондроз, артриты, ВСД, головные боли, протрузии, нарушение осанки, грыжи, болезни ЖКТ и другие.
Не все люди понимают разницу между этой технологией и массажем. Но в действительности между ними есть принципиальные различия и в квалификации специалиста, и в силе воздействия.
Массаж влияет только на мягкие ткани (мышцы и кожный покров), что позволяет устранить спазмы мышц, повысить их тонус, улучшить кровообращение и кровоснабжение тканей.
Отличие массажиста от врача-мануальщика состоит в квалификации. Для первого медицинское образование не является обязательным, он проходит обучение на специальных курсах.
Мануальный терапевт всегда имеет диплом врача, поэтому может воздействовать и на кости, и на суставы, чего категорически нельзя делать массажисту.
Рассматриваемая методика включает в себя немедикаментозные приемы диагностики и лечения радикулита, остеохондроза, грыжи позвоночного диска и других заболеваний позвоночника. Чтобы практиковать мануальную терапию, дипломированный невропатолог или ортопед обучается этой технологии на курсах профессиональной переподготовки.
На приеме у врача проводится сбор анамнеза пациента. Обязательно назначается УЗИ, рентген или сканирование. Также мануальный терапевт проводит осмотр и пальпаторное обследование. На основе результатов и индивидуальных особенностей больного врач выбирает подходящую технику воздействия. Чаще всего методы мануальной терапии направлены на позвоночник. Это связано с его ключевым значением для здоровья человека.
Показания для мануальной терапии
Мануальная терапия назначается при различных заболеваниях. Наиболее распространено ее применение в случае, если вас беспокоят:
Боли в грудном отделе позвоночника, которые отдают в область сердца, при нормальной кардиограмме.
Остеохондроз.
Боль в шейном отделе позвоночника.
Сколиоз.
Острая боль в пояснице.
Протрузии межпозвоночных дисков.
Хронические воспалительные процессы в поясничном отделе.
Межпозвоночная грыжа.
Спондилоартроз.
Синдром поясничной артерии.
Вегетососудистая дистония.
Все лечебные процедуры должен назначать высококвалифицированный специалист, потому что неправильно проведенная терапия может нанести вред здоровью пациента.
Мануальная терапия при остеохондрозе шейного отдела позвоночника
Лечение остеохондроза при помощи мануальной терапии было известно с древних времен. Множество методик и приемов разработано за 150 лет активного развития этого направления медицины. При правильном применении данная технология улучшает состояние мышц, суставов и позвонков в проблемной зоне.
Эффективность мануальной терапии при грыже шейного отдела позвоночника высока. И гарантия хороших результатов лечения – квалифицированный врач с большим опытом работы.
Прием пациента начинается с проведения функциональных диагностических тестов, благодаря которым специалист выявляет ограничения подвижности суставов и позвоночника. В терминологии мануальной терапии это называется блоком. Проблемы в данной зоне будут устранены в ходе лечения.
Важно помнить, что нарастить хрящевую ткань и разбить остеофиты при использовании методики невозможно. Она помогает бороться с болевым синдромом и увеличивает подвижность шейного отдела позвоночника.
При соблюдении рекомендаций врача курс мануальной терапии дает прекрасные результаты:
Возвращается подвижность суставов.
Пораженные ткани начинают восстанавливаться.
Исчезают частые головные боли.
Проходит головокружение.
Исчезает шум в ушах.
Возвращается подвижность в шее и плечах.
Боль проходит или становится значительно меньше.
Мышцы шеи и спины расслабляются.
Больше не возникает онемение рук и ног.
Мануальная терапия при нестабильности шейного отдела позвоночника улучшает самочувствие пациента и способствует его скорейшему выздоровлению.
Приемы и методики мануальной терапии шейного отдела позвоночника
- Мягкотканые техники.
Подходят для лечения больных с остеохондрозом суставов позвоночника. Позвоночные мышцы при этой патологии часто находятся в состоянии спазма, что приводит к заметному ограничению движения в суставах. Воздействуя на них, врач уменьшает их тонус и таким образом снимает спазм. Специалист руками работает с уплотненными участками давящими и разминающими движениями, что способствует поперечному растяжению мышц, благодаря чему они расслабляются, кровообращение позвоночника улучшается.
По описанию эта техника похожа на массаж, но в отличие от него акупунктуры при мануальной терапии мышцы буквально растягиваются, что приводит к выраженному терапевтическому эффекту.
Указанные приемы предшествуют другим методам лечения, более жестким, которые обеспечивают дальнейший прогресс.
- Мобилизационная техника.
Помогает вернуть нормальную амплитуду движения в дугоотросчатых суставах шейного отдела позвоночника. Это комплекс различных манипуляций, включающий растяжки и тракции. Действия врача направлены на то, чтобы восстановить движения в суставах по всем направлениям и, добавляя амплитуды, максимально разработать их, не повредив при этом мышцы и другие ткани.
Специалист применяет вращения и наклоны, чтобы руками вытянуть позвоночник, постепенно увеличивая расстояние между суставными поверхностями. Процедура проводится не спеша, в замедленном темпе, причем движение сустава доходит до наибольшей амплитуды, возможной для него.
Данная манипуляция приносит огромную пользу, и связано это с тем, что хрящи получают питание из кости и из суставной полости, а для того, чтобы его было достаточно, хрящам необходимо получать рабочую нагрузку.
Если сустав атрофируется, что часто происходит, если у него ограниченный объем движения, появляется боль. Разработка при проведении курса мануальной терапии помогает сохранить его нормальную функцию.
- Манипуляционная техника.
Позволяет восстановить подвижность суставов и избавиться от сопутствующего спазма мышц. Она заключается в резком, толчкообразном или вращательном воздействии на конкретные суставы, которое врач осуществляет руками, следя за амплитудой их движения. Это самые известные в мануальной терапии приемы: голову пациента резко поворачивают или наклоняют, при этом часто слышны щелчки и даже хруст в шее. Данная техника производит сильное впечатление, возможно, поэтому врачей, практиковавших подобные методы, в старину называли костоправами.
Использование этих приемов позволяет быстро получить результат, но при их применении велик риск возникновения побочных эффектов. Техника рекомендована при нарушенной подвижности суставов, вызванной продолжительным патологическим процессом, который называется блокадой.
Профессиональный курс мануальной терапии шейного отдела позвоночника получает положительные отзывы пациентов. Им удалось избавиться от хронической боли в шее, уменьшить проявления симптомов, связанных с сосудами – хронической артериальной гипертензии, головокружения, проблем со сном.
Как проходит сеанс мануальной терапии
Процесс проведения сеанса может немного отличаться в зависимости от различных факторов, но в целом последовательность манипуляций выполняется по общей схеме.
Сначала врач должен предупредить пациента об особенностях процедуры, возможных болевых ощущениях, после чего последний ложится на кушетку, и мануальный терапевт обследует проблемные зоны с помощью рук. Больной должен расслабиться, дышать ровно и спокойно.
На прием к специалисту желательно принести рентгеновские снимки или результаты других обследований, но опытный врач умеет с помощью рук определить состояние позвоночника, связок и мышц и выявить места, где есть зажимы или воспаления. Это диагностический этап терапии.
Собственно лечебные процедуры начинаются с легкого массажа, который необходим для расслабления. Постепенно интенсивность воздействия увеличивается, становится сильнее, врач вправляет позвонки, нажимая на них, поворачивает шею больного. На данном этапе вероятны неприятные ощущения, часто слышен характерный хруст, что считается нормальным. После этого в большинстве случаев наступает облегчение, боль затихает или уменьшается.
Продолжительность лечения и количество сеансов определяются индивидуально, как и их частота. В большинстве случаев достаточно двух раз в неделю. Иногда можно проводить процедуры ежедневно, но только если больной легко переносит воздействие на позвоночник.
Мануальная терапия часто сопровождается болевым синдромом, который на протяжении курса постепенно уменьшается. Обычно боль бывает кратковременной, но, если она такая сильная, что терпеть ее трудно, пациент должен сообщить об этом врачу.
Часто вместе с курсом мануальной терапии назначают физиопроцедуры, так как совместное использование этих методов повышает эффективность лечения и дает отличный результат.
После завершения сеанса организму нужен отдых. Пациенту следует соблюдать рекомендации врача, возможно, снизить физическую активность, исключить наклоны головы, резкие движения и повороты в шейном отделе. В некоторых случаях позвоночник фиксируется специальным корсетом.
Через один-два часа после процедуры часто возникают неприятные ощущения. Это связано с тем, что организм восстанавливается, а мышцы и связки принимают правильное положение. Для того чтобы снять боль, допустимо принять обезболивающее средство.
Цена мануальной терапии шейного отдела позвоночника зависит от квалификации специалиста. Курс процедур поможет при проблемах с шеей и спиной.
Противопоказания к использованию данного метода лечения
Мануальная терапия шейного отдела очень эффективна, но, как и любая другая методика, имеет свои противопоказания:
Возраст старше 75 лет.
Диагностированная опухоль головного или спинного мозга.
Туберкулезный спондилит, ревматизм и другие воспалительные процессы неспецифического характера в позвоночнике.
Менингит, энцефалит.
Восстановительный период после операции на позвоночнике.
Если есть фрагменты грыж.
Наличие острой инфекции.
Высокое артериальное давление.
Обострение хронического гепатита, панкреатита или холецистита.
Недавно перенесенный инфаркт или инсульт.
Сосудистые заболевания.
Кроме того, противопоказания для применения мануальной терапии шейного отдела позвоночника бывают относительными. Решение принимается индивидуально, если у пациента наблюдается:
Обострение шейного остеохондроза.
Неустойчивость некоторых частей позвоночника.
Синдром Форстье.
Позвонковая расщелина, сакрализация или другие аномалии позвоночного столба.
Второй или третий триместр беременности.
Слитые переломы позвоночника.
Действительно профессиональный врач внимательно относится к анамнезу больного и проводит сеанс только при отсутствии абсолютных противопоказаний.
Осложнения после мануальной терапии
Важно провести тщательное обследование до первого сеанса, чтобы врач знал обо всех болезнях пациента, которые могут спровоцировать:
Гипермобильность позвоночника в результате аномально подвижных связок.
Кровотечение.
Перелом позвоночника.
Разрыв связок.
Иногда осложнения могут появиться у пациентов, у которых отсутствуют противопоказания. Если во время сеанса человек испытывает очень сильную боль, невыносимый дискомфорт, а после процедуры неприятные ощущения не утихают, и невозможно встать, то это обязательно нужно обсудить с врачом или отказаться от его услуг. Данные симптомы говорят о риске получения осложнений.
Вероятность возникновения побочных эффектов среди пациентов оценивается при помощи проведения опросов. По результатам исследования после сеанса, 15 % чувствовали головокружение, 5 % – гипермобильность позвоночника, у 22 % усилилась боль, а у 7 % болезнь стала прогрессировать.
Решение о выборе мануальной терапии для лечения принимает сам пациент, взвесив все «за» и «против», ознакомившись с возможными рисками и побочными эффектами.
В наши дни уже не приходится тратить много времени, выполняя сложные и неприятные процедуры в домашних условиях. Намного проще обратиться за помощью к настоящим профессионалам – в центр красоты и здоровья Veronika Herba, оснащенный эффективным и современным оборудованием.
Почему клиенты выбирают Центр красоты и здоровья Veronika Herba:
Это центр красоты, где вы сможете ухаживать за собой по умеренной стоимости, при этом вашим лицом и/или телом будет заниматься не рядовой косметолог, а один из лучших дерматологов в Москве. Это совершенно другой, более высокий уровень сервиса!
Получить квалифицированную помощь вы можете в любое удобное для себя время. Центр красоты работает с 9:00 до 21:00 без выходных. Главное – заранее согласовать с врачом дату и час приема.
Запишитесь на консультацию специалиста по телефону +7 (495) 085-15-13, и вы сами в этом убедитесь!
Источник
Хирург ортопед или нейрохирург может рекомендовать операцию на шейном отделе позвоночника, чтобы облегчить боль в шее, онемение, покалывание и слабость, восстановить функцию нервов и остановить или предотвратить нестабильность в шее.
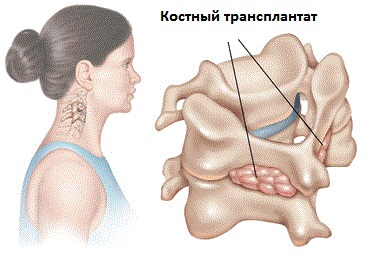
Операция на шейном отделе позвоночника может включать удаление диска или костной ткани, с проведением сращивания позвонков с помощью костного трансплантата либо спереди, либо позади позвоночного столба. Костный трансплантат может быть одного из двух типов: аутотрансплантат ( из кости самого пациента ) или аллотрансплантат (донорская кость ). Иногда металлические пластины и винты также используются для дальнейшей стабилизации позвоночника. Эти девайсы называются инструментариями. Когда позвонки стабилизируется с помощью операции , то избыточная подвижность исчезает и происходит восстановление функции нервных корешков .
Альтернативой сращению позвонков (спондилодезу) является замена межпозвонкового диска в шейном отделе позвоночника на искусственный диск, который позволяет восстановить движения в шее и стабилизировать позвоночник.

Показания для операции на шейном отделе позвоночника
Операция в этом отделе позвоночника может быть рекомендована при различных проблемах в позвоночнике. Как правило, операция может быть выполнена для лечения дегенеративных расстройств, травм или нестабильности. Эти состояния могут приводить к компрессии на спинной мозг или нервы, исходящие из позвоночника (нервные корешки).
Основные заболевания и состояния, при которых может быть рекомендовано оперативное лечение:
Дегенеративные заболевания
При дегенеративном заболевании дисков расстояния между позвонками сокращаются, вызывая изнашивание дисков, что может приводить к формированию грыжи диска.
Дегенеративные процессы также могут развиваться в суставах позвоночника (фасеточные суставы) или костных тканях с развитием спондилоартроза (спондилеза). Дегенеративные процессы в позвоночнике могут приводить к компрессии нервных структур (спинальный стеноз или компрессия корешка) с развитием такой симптоматики как боль, онемение, мышечная слабость или нарушении функции органов таза.
Деформация шейного отдела позвоночника
Пациентам с деформациями шейного отдела позвоночника, такими как гиперлордоз, операция по выпрямлению и стабилизации позвоночника может в значительной степени снизить симптоматику и улучшить качество жизни. Врожденные деформации или так называемые аномалии кранио-цервикальных или краниовертебральных переходов, могут влиять на шейный отдел позвоночника и быть причиной для проведения оперативного лечения .
Травмы. Поскольку шейный отдел позвоночника очень гибкий, то он подвержен травмам . Некоторые травмы могут вызвать перелом и / или дислокацию шейных позвонков. При тяжелой травме шеи спинной мозг также может быть поврежден. Пациентам с переломом, особенно с повреждением спинного мозга, проводят операцию, чтобы уменьшить давление на спинной мозг и стабилизировать позвоночник.
Нестабильность двигательных сегментов шейного отдела позвоночника вследствие различных патологических процессов может приводить к аномальной подвижности позвонков и воздействию на нервные структуры.
Ревизионная хирургия
Для коррекции деформации часто требуется ревизионная хирургия. Тип ревизии зависит от конкретной патологии .Операция может быть с доступом как спереди, так и сзади.
Частота осложнений от ревизионной хирургии шейного отдела позвоночника выше, чем при других оперативных методиках. После ревизионной хирургии сложнее также облегчить боль и восстановить нервную функцию . Пациенты также должны знать, что шанс на длительную боль в шее увеличивается при ревизионной хирургии.
Хирургия шейного отдела позвоночника: задачи и методики
Если дегенеративные изменения в шейном отделе позвоночника приводят к развитию миелопатии (дисфункции спинного мозга), радикулопатии (дисфункции нервных корешков), боли в шее или аномальной подвижности, то в таких случаях может потребоваться хирургическое вмешательство. Задача хирургического вмешательства – уменьшить боль и восстановить стабильность позвоночника.
Хирурги используют 2 основных хирургических метода для решения проблем в шейном отделе позвоночника:
- Декомпрессия: удаление ткани, которая оказывает давление на нервную структуру
- Стабилизация: ограничение движения между позвонками.
Эти 2 метода могут использоваться в комбинации или же пациенту может быть проведена просто операция по декомпрессии или просто операция по стабилизации.
Понимание декомпрессионной хирургии
Хирургические методики декомпрессии могут выполняться с передним или задним доступом к позвоночнику, в зависимости от того, как и где возникла компрессия нервной ткани.
При декомпрессии ткани, давящие на корешок или спинной мозг, удаляется хирургическим путем или создается больше пространства для того, чтобы на нервную ткань не оказывалось какого-либо воздействие. Основными типами хирургических процедур декомпрессии являются:
- Фораминотомия: если материал межпозвонкового диска или остеофит оказывает давление на корешок в области выхода из фораминального отверстия, то возможно проведение фораминотомии. Фораминотомия используется для увеличения межпозвонкового отверстия и таким образом устраняется компрессия.
- Ламинотомия: аналогична фораминотомии, но включает в себя создание отверстия в пластине для создания большего пространства для спинного мозга.
- Ламинэктомия: эктомия – это медицинский термин, означающий удаление. Ламинэктомия удаляет часть или всю пластину, чтобы уменьшить давление на спинной мозг.
- Фасетэктомия: включает удаление фасеточного сустава, чтобы уменьшить давление на выходящий из позвоночника нервный корешок.
- Ламинопластика: пластика означает формирование анатомической структуры для восстановления формы или функции. В случае с шейным отделом позвоночника ламинопластика представляет собой хирургическое формирование пластинки для того, чтобы создать больше места для спинного мозга.
- Каждая из приведенных выше методов декомпрессии выполняется со спины (задней) части позвоночника.
- Однако иногда хирургу необходимо выполнять декомпрессию с передней части позвоночника. Например, если межпозвоночный диск выпячивается в спинальный канал, его иногда нельзя удалить сзади, потому что спинной мозг мешает доступу. В таких случаях , декомпрессию обычно выполняют с переднего доступа к шее.
Методики передней декомпрессии:
- Дискэктомия: хирургическое удаление части или всего диска с грыжей диска.
- Корпэктомия: иногда материал диска встает между телом позвонка и спинным мозгом и не может быть удален только с помощью дискэктомии. В других случаях, между телом позвонка и спинным мозгом образуются костные шпоры (остеофиты). В этих ситуациях для доступа к диску может потребоваться удаление всего тела позвонка. Эта процедура называется corpectomy (corpus- означает, а ectomy – удаление).
- Транскорпоральная микродекомпрессия (TCMD): TCMD – это минимально инвазивная процедура, которая выполняется в шейном отделе позвоночника с переднего доступа. Процедура выполняется через небольшой канал, выполненный в теле позвонка для доступа и декомпрессии спинного мозга и нерва. TCMD может выполняться как отдельная процедура, так и в сочетании с передней дискэктомией и слиянием (ACDF) и / или полной замены диска.
- Стабилизация позвоночника
- Дискэктомия и корпэктомия обычно приводят к нестабильности в шейном отделе позвоночника. Нестабильность означает ненормальную подвижность позвонков, что повышает вероятность серьезного неврологического повреждения. В этих ситуациях часто необходимо хирургическими методами восстановить стабильность позвоночника.
Основные хирургические методы стабилизации:
- Слияние (спондилодез) – это сращение костей, обычно с помощью костного трансплантата или биологического вещества. Спондилодез прекращает избыточную подвижность между двумя позвонками и обеспечивает долгосрочную стабилизацию. Процедура в чем- то похожа на консолидацию костной ткани после перелома.
- При слиянии в шейном отдела позвоночника могут быть соединены как смежные тела позвонков, так и фасеточные суставы или ламины.
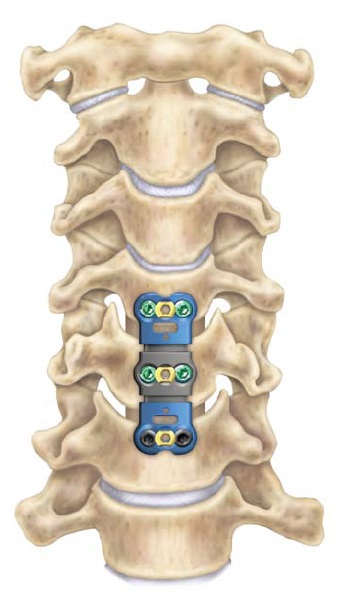
- Если спондилодез производится сзади, хирург обычно устанавливает полоски костного трансплантата с одной пластинки или боковой (боковой) массы на пластину или боковую массу ниже. Обычно костный трансплантат с течением времени прорастает в ткани фиксированных структур и стабилизирует два позвонка. Хирург может использовать подобную технику, чтобы одновременно фиксировать фасеточные суставы.
- Инструментарий: Задние шейные слияния могут быть дополнены специально разработанными фиксирующими устройствами, такими как скобки, винты, стержни и пластины. Эти устройства повышают стабильность и облегчают слияние.
Декомпрессии и слияние
Иногда хирург выполняет декомпрессию и слияние. Например, после дискэктомии между позвоночными телами появляется пространство. Этот промежуток обычно заполняется костным трансплантатом (из костной ткани таза пациента или из донорской кости ) или спейсером, который поддерживает позвоночник и способствует слиянию. Этот вид операции называется передней шейной дискэктомией и слиянием или ACDF.
Многие хирурги применяют фиксационные устройства (пластины с винтами) при переднем хирургическом доступе при выполнении ACDF или корпэктомии. Эти устройства помогают повысить стабильность при слиянии.
Искусственные диски
В последнее время многие хирурги при проведении операций на шейном отделе позвоночника используют новую технологию. Вместо того, чтобы проводить слияние позвонков после дискэктомии, хирурги вместо удаленного диска вставляют искусственный диск . Преимущество состоит в том, что искусственный диск позволяет пациенту сохранять нормальный объем движений в шее после операции. При проведении же слияния объем движений в шее становится ограниченным.
Послеоперационное восстановление
Операция на шейном отделе позвоночника является сложной и требует тщательного выполнения ряда мер:
- После операции для полной регенерации потребуется несколько месяцев. С целью ограничения движения шеи и обеспечения поддержки, после операции часто рекомендуется шейный корсет. Ограничение движения шеи способствует эффективному сращению позвонков. Важно, чтобы пациент отдыхал.
- Пациентам рекомендуется возобновить медленную ходьбу как можно раньше после операции. Необходимо постепенно увеличивать длительность ходьбы, и если пациенту трудно ходить в первые несколько дней после операции, тогда лучше исключить ходьбу. О начале ходьбы необходимо проконсультируйтесь с лечащим врачом . Желательно ходить по 10-15 минут в день.
- Необходимо избегать подъема тяжелых грузов, разгибания, выполнения работ руками над головой и резких или сильных поворотов шеи. Нельзя проводить какие-либо действия, которые оказывают нагрузку на мышцы шеи. Вождение также не допускается после операции. Пациенту через 3-4 месяца после операции необходимо подключить занятия ЛФК. Но физические упражнения возможны только после того ,как сращение костей произошло должным образом .
- Период времени, в течение которого кости полностью срастаются (сливаются), варьируется от пациента к пациенту. Это также во многом зависит от того, какой метод был использован для хирургического сращения костей. Если хирург использовал собственную кость пациента или инструментарий для хирургического слияния, то тогда кости сливаются довольно быстро, примерно через 3-4 месяца. Но, если используется костный трансплантат донора, то для слияния костей требуется более длительное время (в течение 6-9 месяцев). Время восстановления будет еще больше увеличиваться, если пациент слишком физически активен, выполняет работы с руками над головой и держит шею произвольно в любом направлении. С каждым днем ??пациент испытывает меньше дискомфорта. Также будет изменяться время, необходимое для возвращения пациента к нормальной деятельности. Некоторым может потребоваться 3-6 месяцев, в то время как некоторым для полного излечения может потребоваться год.
- Если пациент замечает какие-либо признаки инфекции, отечности, покраснения или уплотнения в месте операции или разреза, то ему необходимо обязательно попасть на прием к лечащему врачу. Для лечения сильной боли после операции врач может назначить наркотические обезболивающие. Постепенно, по мере того, как боль уменьшается, врач переходит к обычным анальгетикам. В течение нескольких месяцев после операции следует избегать определенных обезболивающих препаратов и нестероидных противовоспалительных препаратов (НПВП), таких как аспирин, напроксен, ибупрофен и ингибиторы СОХ-2.
- Последующие плановые встречи с лечащим врачом – хирургом абсолютно необходимы для оценки процесса восстановления и проверки надежности хирургических имплантатов или искусственного диска. При наличии стойкого болевого синдрома врач может назначить определенные диагностические тесты, такие как МСКТ или МРТ ,ЭМГ(ЭНМГ). Также важно, чтобы пациент своевременно принимал лекарства, назначенные врачом.
- Курение – большой враг на пути к выздоровлению. Курение не должно возобновляться после операции, потому что никотин нарушает или препятствует процессу заживления кости, который необходим для успешного слияния. Курение также увеличивает риск осложнений после операции.
- Диета – еще один важный аспект восстановления. Пациент должен использовать здоровую и питательную диету, чтобы произошло восстановление мышечной и костной ткани. В рацион необходимы включить белки животного происхождения , так как они содержат все незаменимые аминокислоты, в то время как вегетарианские источники не содержат некоторых аминокислот. Сбалансированная диета помогает в заживлении и выздоровлении.
- Члены семьи и близкие должны оказать поддержку пациенту, чтобы он / она могли избавиться от эмоционального стресса. Пациент испытывает большой стресс во время операции, и, следовательно, хороший уход и поддержка со стороны членов семьи после операции окажут огромную помощь в смягчении стресса.
Риски и осложнения
Никакая операция не лишена определенных рисков и осложнений. Так как операция на шейном отделе позвоночника осуществляется с помощью переднего или заднего цервикального доступа, необходимо знать риски и осложнения, связанные с каждым из этих доступов:
Риски передней цервикальной дискэктомии и слияния (ACDF)
- Наиболее распространенным осложнением и риском этой операции является дисфагия, которую можно легко объяснить трудностями глотания. Пищевод, который находится прямо перед позвоночником, должен быть сдвинут и мобилизован во время хирургического процесса, чтобы предотвратить состояние дисфагии. При правильном лечении, дисфагия может исчезнуть в течение нескольких дней или недель. Но главная угроза может заключаться в том, что дисфагия, если она развивается, может оставаться постоянной.
- Сращение костного трансплантата может не состояться, с развитием псевдоартроза
- Неспособность облегчить симптомы или устранить причину операции
- Повреждение спинного мозга или нервного корешка. Однако такое осложнение встречается очень редко
- Иногда может быть кровотечение. Оно может возникнуть в том случае, если повреждается кровеносный сосуд шеи
- Во время операции возможно повреждение трахеи или пищевода
- Возможно повреждение голосовых связок из-за повреждения гортани
- Утечка спинномозговой жидкости (ликворея)
- Шансы заражения минимальны, но их нельзя полностью игнорировать
- Гематома
- Серома (утечка сыворотки из поврежденных лимфатических и кровеносных сосудов)
Риски при декомпрессионных операциях с задним доступом
- Повреждение нервного корешка и спинного мозга
- Рецидив грыжи диска
- Дуральная утечка (состояние, при котором тонкое покрытие спинного мозга, называемое твердой мозговой оболочкой, повреждается инструментом хирурга)
- Инфекция может возникать во время операции, так как глубокие внутренние части тела подвергаются воздействию воздуха в течение длительного времени
- Определенная кровопотеря неизбежна, так как это сложная хирургическая процедура, и хирург должен выполнять рассечение различных тканей
- Продолжающаяся боль в области шеи или в месте операции
Операция на шейном отделе позвоночника рекомендуется врачом только в том случае, если медикаменты и другие нехирургические процедуры, такие как физиотерапия ЛФК и т.д., не позволяют облегчить симптоматику или восстановить стабильность двигательных сегментов.
Как правило, современные оперативные методики позволяют пациенту восстановиться в течение нескольких месяцев. Тем не менее, надо понимать, что любое оперативное вмешательство, тем более, в шейном отделе позвоночника это очень сильный стресс и не доводить состояние здоровья до той черты, когда уже не избежать операции.
Источник
