Компрессионная нагрузка на поясничный отдел позвоночника

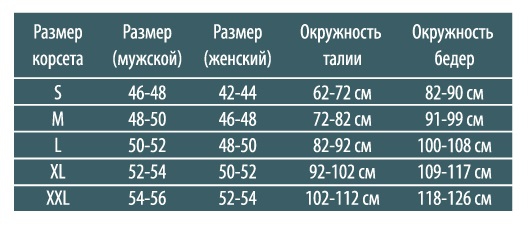
Пояснично-крестцовый корсет – широкий пояс со специальными вставками для необходимого уровня фиксации. Изделие производят из эластичных материалов, которые пропускают воздух. Чтобы обеспечить эффективность пояснично-крестцового корсета, нужно знать, как его правильно подобрать и носить. Пояс надевают в период реабилитации после травм и операций, для снижения болей при радикулите, остеохондрозе, межпозвонковых грыжах. Корсет помогает снизить нагрузку на мышцы и поврежденные позвонки, поддерживает скелет, фиксирует позвоночник в анатомическом положении. Как выбрать пояснично-крестцовый корсет?Чтобы правильно подобрать изделие, необходимо проконсультироваться с ортопедом. Пояса выпускаются разной степени жесткости. Следует ориентироваться на размерные таблицы производителей изделий. Если вы интересуетесь, как подобрать поясничный корсет по размеру, предлагаем основные рекомендации: измерьте обхват талии и бедер; сумму двух измерений разделите на два, результат будет соответствовать размеру корсета; некоторые производители указывают размер по объему талии, другие – по обхвату поясницы (замеряйте ниже талии на 8 см). Таблица размеров по усредненному объему
Таблица размеров с различием для мужчин и женщин
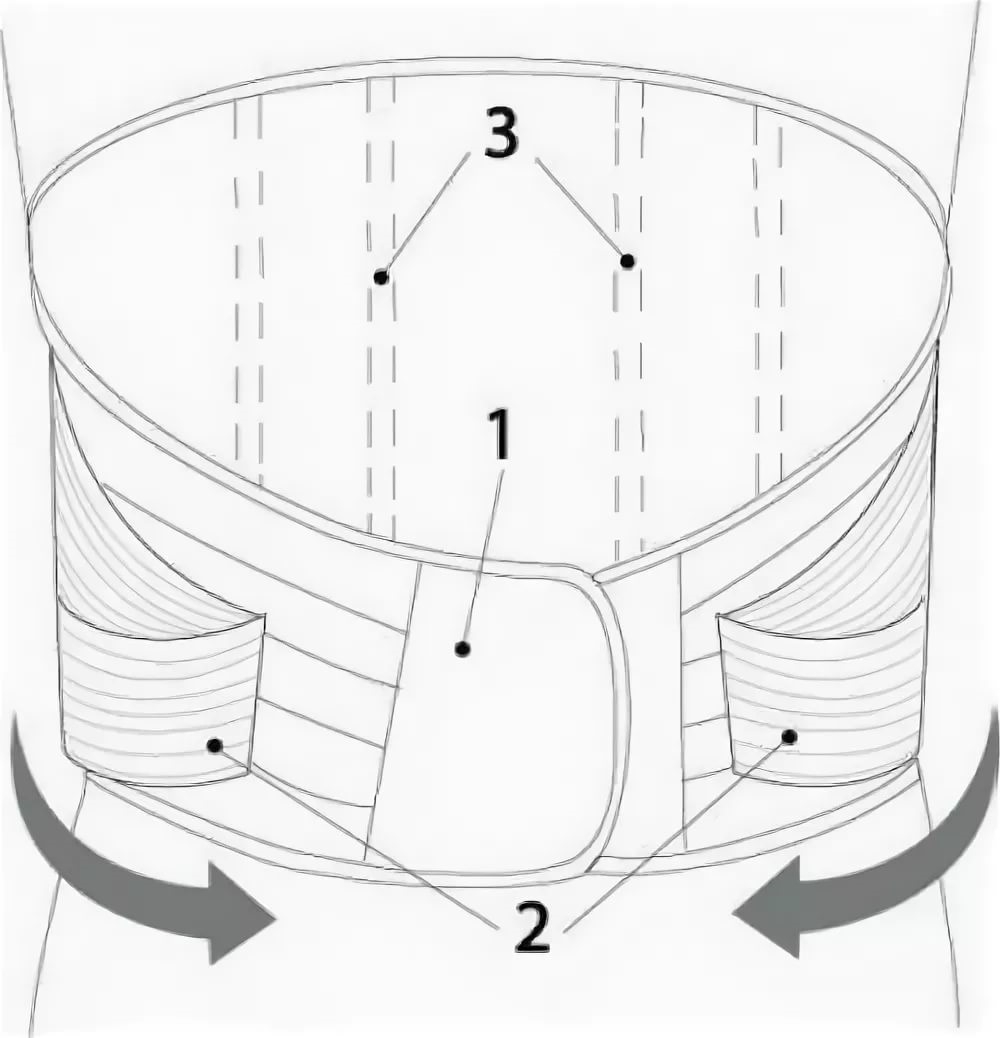
Для комфортного ношения и эффективности корсета выбирайте модель из эластичной и прочной ткани, имеющей поры для циркуляции воздуха. Приятно и удобно пользоваться изделиями из натуральных материалов. Самый комфортный – трикотажный корсет, который не выделяется под одеждой. Сетчатая структура позволяет коже дышать, тело не потеет. Жесткость и степень фиксации определяет врач в зависимости от состояния пациента. Жесткий корсет рекомендуют при сильных болях, отдающих в пах и ягодицы. Изделия назначают при обострении остеохондроза, травмах позвоночника, межпозвонковых грыжах. Приспособление предназначено для полной фиксации, оно способствует разгрузке и стабилизации позвонков. Полужесткие модели эффективны для снятия болевого синдрома при радикулите, смещении позвонков. Их надевают в послеоперационном периоде. Как одевать корсет?После массажа, занятий ЛФК, при восстановлении после травм и в период обострения остеохондроза и радикулита нужно надеть пояснично-крестцовый корсет и сделать это правильно. Основные правила:
Полужесткий корсет рекомендуется носить не снимая не более 3 часов. Потом дайте телу передышку в течение 1 часа, и можно вновь надеть ортез. Правила ношения корсетаЕсли вы не знаете, как правильно носить поясничный корсет, следует придерживаться общих правил:
Признаком чрезмерного затягивания является пульсация в зоне пупка. В такой ситуации необходимо ослабить фиксацию. Если бандаж прокручивается на талии, легко смещается, соскальзывает, значит, изделие затянуто недостаточно – не поддерживает позвоночник должным образом. Как поясничный корсет должен прилегать к спине?Правильно, если по всей площади прилегание одинаковое. Нижним краем изделие должно плотно обхватывать верхнюю область таза, нижним – прилегать к поясничному отделу. Женщинам с узкой талией рекомендуется приобретать модели, разработанные с учетом анатомии женского тела. Поясничный корсет можно одевать как прямо на кожу, так и на нательное белье, что более правильно. Наличие слоя ткани не допустит натирания, минимизирует потоотделение. Если спина сильно вспотела, после снятия ортеза тщательно протрите кожу, чтобы избежать простуды. При уходе за ортопедическим изделием следует придерживаться рекомендаций производителя. Обычно изделия можно стирать на деликатном режиме, лучше – в специальном мешке. Остались вопросы? Позвоните!
Единый номер телефона +7 (812) 407-27-73 : @orto-s.ru Заказать обратный звонок |
Источник
Поясничный отдел позвоночника на протяжении всей жизни испытывает невероятную нагрузку: в то время как нижележащий отдел – крестцовый – сросся в единую кость, «свободным» позвонкам в области талии приходится держать на себе вес головы, туловища и рук человека. Стоит какой-то поясничной структуре (например, межпозвоночному диску при остеохондрозе) выйти из строя, как любые повседневные дела превращаются для больного в испытание.
Можно ли разгрузить больной позвоночник без соблюдения строгого постельного режима? Можно, если перераспределить вес. Для этого необходим корсет – только не тот, что призван очаровывать мужчин и утягивать женские талии, а специальный, ортопедический. Подбирать и использовать этот медицинский аксессуар нужно с умом, иначе толку от его ношения будет немного. И если врач назначил вам корсет – давайте вместе разбираться в тонкостях корсетотерапии!
Что представляет собой ортопедический корсет?
Корсет – это изделие медицинского назначения, которое изготавливают из эластичной ткани, пластика или их комбинации. Как правило, он оснащен костями жесткости из металла и системой крепления в виде застежек, липучек. Современные корсеты малозаметны под одеждой, их легко надевать без посторонней помощи, можно стирать и использовать длительное время.
Какие бывают виды корсетов?
Выделяют корсеты для шейного, грудного, поясничного, грудо-поясничного, крестцового и пояснично-крестцового отделов. Одной из основных характеристик является степень жесткости: слабая, средняя или сильная. Еще корсеты различаются по размерам: каждая модель имеет 3-4 варианта, рассчитанных на людей с разной фигурой.
Читайте также:
Протрузия позвоночника. Что это такое
Подобрать корсет, подходящий по размеру, поможет консультант ортопедического салона, а если вы делаете покупку через интернет – не забудьте измерить окружность талии и сравнить ее с характеристиками товара в описании.
Как выбрать вид и необходимую степень жесткости?
Форму и степень жесткости корсета должен определить врач – это зависит от локализации поврежденного межпозвоночного диска и степени тяжести заболевания. Как правило, при поясничном остеохондрозе используются мягкие или среднежесткие корсеты, а также бандажи – широкие пояса на липучках.
Как именно «работает» корсет при поясничном остеохондрозе?
При поясничном остеохондрозе корсет способен значительно уменьшить боль и сократить сроки восстановления. Лечебный и обезболивающий эффект объясняется тем, что корсет принимает на себя часть нагрузки с околопозвоночной мускулатуры и живота, создает небольшое вытяжение и ограничивает возможность резких движения в пояснице.
Кроме того, некоторые изделия обладают согревающим действием. В результате уменьшается мышечное напряжение, а кровоснабжение в поврежденном участке позвоночника восстанавливается.
А подолгу носить корсет – не вредно?
Некоторые врачи считают, что ношение корсета приводит в перспективе к ослаблению скелетных мышц: якобы при отказе от его использования мускулатура будет не в состоянии удержать вес тела. Следовательно, у пациента продолжится дистрофия хрящей и образуются новые грыжи. Опасаясь таких последствий, ортопед может назначить вам ношение корсета всего на 2-3 часа в день.
На самом деле нет научных доказательств того, что применение поясничных корсетов слабой и средней жесткости может привести к таким осложнениям. Мышечная активность при длительной корсетотерапии сохраняется, поскольку точки крепления поясничных мышц находятся выше и ниже корсета. Своим пациентам я назначаю ношение корсета на весь день, с утра до вечера.
Как правильно пользоваться корсетом?
Надевать и снимать корсет необходимо в положении лежа, по утрам, поверх тонкой майки или сорочки. Не следует сильно затягивать фиксирующие устройства, а в первые дни важно особенно внимательно следить за своим самочувствием: с непривычки долгое ношение корсета может вызывать чувство утомления.
Если у вас гипертоническая болезнь, то режим ношения может быть сокращен до 2-3 часов: длительная фиксация спины в одном положении может вызвать спазм сосудов и привести к повышению давления. Поэтому предупредите ортопеда о сопутствующем заболевании и обязательно измеряйте давление по нескольку раз в день, пока носите корсет.
***
Ношение корсета – отличная альтернатива длительному приему обезболивающих средств и экспериментам с методами народной медицины при поясничном остеохондрозе. Поэтому если вас давно мучают боли в спине – не откладывайте визит к ортопеду, его рекомендации помогут вам правильно подобрать корсет и вернуться – хотя бы отчасти – к активной жизни.
Николай Нигамадьянов
Фото istockphoto.com
Источник
Дата публикации 12 июля 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Компрессионный перелом позвоночника – это повреждение тела одного или нескольких позвонков, которое сопровождается их сдавливанием и снижением высоты. Проявляется болью в спине и деформацией оси позвоночника. Во время движения и в сидячем положении боль может усиливаться. В случае осложнения (воздействия костных отломков на нервные структуры) она будет иррадиировать в конечности (например в кончики пальцев).
Наиболее часто компрессионный перелом возникает в шейном отделе позвоночника при нырянии или ударе тяжёлым предметом по голове. Переломы в грудном и поясничном отделах происходят в результате падения с высоты, автоаварии, спортивных травм и побоев.
Иногда компрессионный перелом возникает и без травмы. Например, чтобы спровоцировать перелом при остеопорозе позвоночника, достаточно неаккуратно присесть, резко наклониться, поднять сумку или чихнуть. Такая хрупкость позвонков вызвана снижением их костной плотности в связи с нарушением метаболизма костной ткани. Позвонки уже не способны выдерживать нормальное давление и склонны к переломам. Аналогичная ситуация может возникнуть при первичной опухоли позвоночника или его поражении метастазами опухоли из другого органа.
Гемангиома позвонков также способствует развитию компрессионного перелома. Достигая определённых размеров в теле позвонка, сосудистая опухоль ослабляет его, тем самым приводя к компрессионному перелому.
В целом, переломы позвоночника являются очень распространённым видом травмы. В мирное время они составляют от 5 % до 20 % всех травм скелета. Частота встречаемости зависит от развитости региона и урбанизации. Например, в регионах с развитой промышленностью частота травмы позвоночника достигает 4 %, в регионах, связанных с лесозаготовкой, – 8 %, на лыжных курортах – 9 % [6][7][8].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы компрессионного перелома позвоночника
К общим симптомам компрессионного перелома относятся: головная боль, тошнота, рвота, слабость в конечностях, удушье, боль в позвоночнике. Характер жалоб зависит от уровня повреждения позвоночника и от того, пострадал ли спинной мозг.
Для повреждений грудного и поясничного отделов позвоночника свойственна выраженная боль в животе. У многих пациентов после травмы внезапно наступает кратковременная остановка дыхания. Она возникает рефлекторно в ответ на боль, ушиб грудной клетки или позвоночника.
После травмы позвонков грудного и пояснично-крестцового отделов у пострадавшего отмечаются боли в зоне повреждения, которые усиливаются во время движения, переворота на живот и подъёма прямых ног вверх. Также при компрессионном переломе позвонков возникает болезненность при ротационных движениях туловища, например, когда человек тянется за ремнём безопасности в автомобиле, наклоняется завязывать шнурки, присаживается на стул или поднимает на вытянутые руки ребёнка [1][4].
Если в отломки позвонка выступают в позвоночный канал и сдавливают корешки спинного мозга, боль может иррадиировать. При переломе позвонка в шейном отеле она распространяется от затылка до лопаток, отдавая в плечо, предплечье и пальцы рук. При переломе позвонка в грудном отделе возникает опоясывающая боль по типу межрёберной невралгии. Она носит стреляющий характер, распространяется по ходу межрёберного промежутка, иногда иррадиирует в грудную клетку. При переломе позвонка пояснично-крестцового отдела боль отдаёт в бедро, голень и стопу.
Сдавление корешков при компрессионном переломе также может сопровождаться не только их раздражением, но и отмиранием. Тогда больной испытывает чувство онемения в зоне иннервации погибшего нерва, мышечные силы снижаются вплоть до пареза или паралича поражённых мышц.
При тяжёлых компрессионных переломах может повредиться сам спинной мозг. Такая травма сопровождается развитием наиболее тяжёлого неврологического дефицита: нарушается чувствительность в конечностях и туловище ниже уровня перелома. В таком случае может парализовать ноги, из-за чего пострадавший не сможет самостоятельно передвигаться.
Некоторые переломы позвоночника могут протекать бессимптомно в связи с отсутствием сдавления спинного мозга или наличием большого резервного пространства в позвоночном канале (как это бывает при остеопорозе или гемангиоме позвонка). Выявляются такие повреждения обычно случайно при рентгенографии или МРТ, или если больной начинает ощущать скованность или дискомфорт в спине [2][3][9].
Патогенез компрессионного перелома позвоночника
Позвоночник является главной опорной структурой нашего тела. Он состоит из 32 позвонков: 7 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 3 копчиковых. Все они между собой соединяются межпозвонковым диском и двумя фасеточными суставами. Связочный аппарат позвоночника представлен четырьмя связками – межостистой, жёлтой, передней и задней. Такое строение позвоночно-двигательных сегментов позволяет человеку удерживать своё тело в вертикальном положении, при этом сохранять достаточную эластичность. Физиологические изгибы придают позвоночнику упругость и помогают смягчать нагрузку на позвоночный столб.
Компрессионный перелом возникает при сгибательных движениях в туловище, например в результате удара спиной. Наступает сильный рефлекторный спазм мышц сгибателей туловища и брюшного пресса, происходит резкий наклон туловища вперёд. Формируется сильное давления на передние отделы позвонков, которое приводит к компрессии (сдавлению) и клиновидной деформации позвонка. Сам позвоночник при этом зачастую остаётся механически стабильным, т. е. без патологической подвижности и смещений, а неврологический дефицит в виде паралича, пареза и онемения в конечностях развивается редко.
В механизме повреждения спинного мозга можно выделить два фактора:
- удар отломками разрушенного позвонка и межпозвонковым диском по спинному мозгу;
- сдавление спинного мозга и его сосудов смещёнными позвонками, фрагментами костных отломков и/или дисков [14][16].
Механизм гибели спинного мозга включает факторы его первичного и вторичного повреждения. Первичное повреждение, как было описано выше, возникает при приложении травмирующей силы непосредственно на спинной мозг, после чего наступает мгновенная компрессия его сосудов. Вторичные повреждающие факторы – это сосудистые, ауторегуляторные и метаболические нарушениями в области травмы. При этих нарушениях развивается спазм или прямое сужение кровеносных сосудов, в результате формируется ишемия в зоне недостаточности кровотока и наступает гибель клеток спинного мозга [11][13].
Классификация и стадии развития компрессионного перелома позвоночника
В позвоночно-спинномозговой травме широкое применение обрела классификация, разработанная международной ассоциацией АО Spine [19]. Она основана на механизме образования травмы. Её принципом является распределение переломов по возрастанию степени тяжести, сложности лечения и прогноза.
Согласно данной классификации, выделяют три типа переломов позвоночника:
- компрессионный (тип А) – повреждение передней части позвоночника;
- дистракционный (тип В) – повреждение передней и задней части позвоночника;
- ротационный (тип С) – повреждение передней и задней части позвоночника со скручиванием.
Компрессионный перелом в свою очередь подразделяют на три подтипа:
- подтип A1 – клиновидный или вдавленный перелом одной площадки позвонка, не затрагивающий его заднюю стенку;
- подтип А2 – раскалывающий перелом с повреждением обеих горизонтальных замыкательных пластинок позвонка, не затрагивающий заднюю стенку;
- подтип A3 – оскольчатый (взрывной) перелом с повреждением одной горизонтальной пластинки и задней стенки позвонка. Такой перелом часто сопровождается травмой спинного мозга, в связи с чем приводит к развитию неврологического дефицита (нарушению чувствительности и двигательной активности) [3].
По локализации выделяют:
- перелом шейного отдела;
- перелом грудного отдела (возникает чаще всего [20]);
- перелом пояснично-крестцового отдела;
- множественные повреждения позвонков;
- многоуровневые повреждения позвонков;
- множественные многоуровневые повреждения.
Осложнения компрессионного перелома позвоночника
Наиболее опасное осложнение – травма спинного мозга и его корешков. Она может нарушить чувствительность отдельных частей тела или привести к хронической боли. Но даже если в момент перелома невральные структуры не повредились, ситуацию может осложнить компрессия спинного мозга смещёнными отломками позвонка. С течением времени продолжающееся сдавление может привести к миелопатии (прогрессирующей ишемии спинного мозга) и параличу мышц [5][9].
Если повреждённый сегмент позвонка вовремя не зафиксировать, нередко развивается нарушение осанки по типу кифоза или сколиоза. Из-за деформации оси позвоночника неправильно перераспределяется нагрузка на межпозвонковые диски, фасеточные суставы, мышцы и связки. В результате наступает преждевременное старение данных структур, прогрессируют такие заболевания, как грыжа межпозвонкового диска, спондилоартроз, спондилёз, остеоартроз, остеохондроз и миофасциальный болевой синдром. При грубых деформациях (на фоне болезни Бехтерева, перенесённого туберкулёза позвоночника или детских идиопатических сколиозах) возможно нарушение работы внутренних органов: лёгких, сердца, желчного пузыря, почек и желудка [17][18].
Диагностика компрессионного перелома позвоночника
Анамнез предполагает уточнение обстоятельств, механизма и время получения травмы. Всё это позволяет прицельно искать тот или иной вид повреждения [4].
Осмотр и пальпация необходимы для определения уровня и объёма дальнейшего обследования [4]. Во время осмотра больного доктор обращает внимание на наличие травмы, видимых деформаций и локализацию следов повреждения. При обнаружении кровоподтёков и деформации в области грудной клетки необходимо исключить перелом рёбер. Искривление позвоночника в нижнем грудном отделе может свидетельствовать не только о костной травме, но и о повреждении внутренних органов.
Пальпация (ощупывание) позвоночника проводится крайне осторожно, чтобы не нанести дополнительную травму и не сместить отломки. Во время обследования врач обнаруживает болезненные места, хруст костных отломков и локальную припухлость. Определять характер патологической подвижности позвоночника нельзя, т. к. это неизбежно приведёт к более тяжёлым повреждениям.
Неврологическое обследование заключается в определении силы мышц, тактильной и болевой чувствительности. Оно позволяет объективно оценить состояние спинного мозга [5]. Для начала необходимо определить чувствительность и двигательные способности частей тела слева и справа, затем оценивается неврологический уровень и полнота повреждения (полное или неполное). В клинической практике для фиксации результатов такого обследования чаще всего используется шкала ASIA [21], представленная ниже.
К инструментальным методам диагностики относятся:
- спондилография;
- миелография;
- компьютерная томография;
- магнитно-резонансная томография.
Спондилография – это стандартное рентгенологическое исследование грудного и пояснично-крестцового отделов позвоночника. Является наиболее доступным методом инструментальной диагностики. Выполняется в прямой и боковой проекциях. Позволяет обнаружить повреждение позвонков и искривление позвоночной оси.
Миелография является вспомогательным методом исследования. Она способна выявить нарушение тока спинномозговой жидкости (ликвора) и уровень блока субарахноидального пространства, визуализировать повреждение твёрдой мозговой оболочки, а также косвенные признаки сдавления спинного мозга и его корешков.
Компьютерная томография (КТ) является оптимальным методом диагностики костной травмы. Она позволяет обнаружить до 25 % повреждений костных структур, которые не были выявлены во время спондилографии. Благодаря КТ можно с высокой точностью диагностировать переломы позвонков любой сложности, даже небольшие переломы дужек и суставных отростков, которые часто упускают при рентгенографии.
Достоверными признаками травм позвонка на снимках КТ считают:
- уменьшение высоты позвонка с нарушением однородности его кортикального (каркасного) слоя;
- двойной контур кортикального слоя, одна из границ которого прерывиста;
- уплотнение губчатого вещества, острые грыжи Шморля – выбухание межпозвонкового диска в тело позвонка;
- отдельные костные фрагменты в области перелома и их выбухание в позвоночный канал;
- смещение позвонка (в том числе и горизонтальное) более чем на 2 мм в грудном отделе и более чем на 3 мм в поясничном отделе;
- скопление свободной крови – признак повреждения сосуда, расположенного вблизи позвоночного столба [7].
Магнитно-резонансная томография (МРТ) – высокочувствительный метод исследования травмы позвоночника. Она позволяет визуализировать самые ранние и незначительные изменения в просвете позвоночного канала, спинном мозге и окружающих структурах. Например, с помощью МРТ можно выявить отёк спинного мозга, диапедезные кровоизлияния (без повреждения сосудов), последствия разрыва и растяжения связочно-мышечного аппарата. Однако у МРТ есть ряд недостатков:
- наличие абсолютных противопоказаний к исследованию: кардиостимулятор и металлические импланты в организме исследуемого, нарушения сердечного ритма по типу мерцательной аритмии, первая половина беременности;
- наличие артефактов (помех) даже от немагнитных металлов;
- продолжительность исследования более 15-20 минут;
- необходимость немагнитного аппарата искусственной вентиляции лёгких для пациентов в тяжёлом состоянии [18].
Лечение компрессионного перелома позвоночника
При травме позвоночника ниже второго шейного позвонка (C2) метод лечения можно определить, используя шкалу SLIC [27].
| Параметры оценки | Баллы |
|---|---|
| Повреждение тела позвонков | |
| Без повреждений | |
| Компрессионный перелом | 1 |
| Компрессионно-оскольчатый перелом | 2 |
| Подвывих или переразгибание | 3 |
| Вывих или переломовывих, нестабильный оскольчатый перелом и другие более тяжёлые повреждения | 4 |
| Повреждение связок и межпозвонкового диска | |
| Без повреждений | |
| Косвенные признаки повреждений (увеличение промежутка между остистыми отростками, изменения сигнала на МРТ) | 1 |
| Разрывы (увеличение площади межпозвонкового диска, подвывихи и вывихи в межпозвонковых суставах, кифоз) | 2 |
| Неврологический статус | |
| В норме | |
| Корешковый синдром (боль из-за сдавления нервных корешков) | 1 |
| Полное повреждение спинного мозга | 2 |
| Неполное повреждение спинного мозга | 3 |
| Длительное сдавление спинного мозга, сопровождающееся признаками неврологического дефицита (нарушением чувствительности) | + 1 |
Выбор тактики лечения зависит от суммы набранных баллов:
- меньше 4 баллов – консервативная терапия (ношение жёсткого воротника, использование halo-аппарата и др.);
- больше 4 баллов – оперативное лечение (устранение компрессии и стабилизация повреждённых структур);
- 4 балла – консервативная или оперативная тактика (на усмотрение хирурга).
В случае стабильного, неосложнённого перелома возможно проведение консервативного лечения в виде симптоматической терапии, соблюдения строгого постельного режима, ограничения осевой нагрузки на позвоночник, ношения жёсткого поясничного корсета или halo-аппарата. Однако продолжительная иммобилизация и постельный режим будут доставлять больному серьёзные неудобства и сопровождаются опасностью образования тромбов, пролежней, застойной пневмонии и др. Поэтому на сегодняшний день лучше отдать предпочтение малоинвазивной хирургической технике. Её объём и сроки зависят от типа и объёма повреждения [3].
Задачи хирургического лечения:
- своевременно устранить компрессию спинного мозга и питающих его сосудов;
- восстановить нормальную ось позвоночника;
- зафиксировать повреждённый позвоночно-двигательный сегмент для быстрой активизации больного.
Если сломана задняя опорная колонна позвоночника, то выполнить эти задачи можно из заднего доступа. Если в результате перелома позвонков повредилась передняя опорная колонна, то для лечения потребуется доступ через грудную клетку.
Показания к экстренному хирургическому лечению:
- наличие признаков неврологического дефицита после травмы;
- компрессия спинного мозга с сужением позвоночного канала;
- компрессия корешков спинного мозга, сопровождаемая онемением, слабостью и болью в руках и ногах по типу межрёберной невралгии;
- нестабильность позвоночно-двигательных сегментов.
Выделяют три основных вида хирургического вмешательства:
- малоинвазивная стабилизация;
- вертебропластика;
- протезирование.
Вертебропластика предполагает укрепление повреждённого позвонка специальным костным цементом. Он вводится в тело позвонка через иглу под рентген-контролем. Спустя 6-11 минут цемент застывает, укрепляя тело позвонка.
Показания к цементированию:
- переломы тел позвонков с их разрушением и кифотической деформацией;
- опухоли или гемангиома подвоночника;
- компрессионные переломы позвонков при остеопорозе.
В случае опухоли и гемангиомы позвоночника вертебропластика не только устраняет возникший компрессионный синдром, но и снижает болевой синдром.
Малоинвазивную стабилизацию можно выполнить с помощью различных конструкций: пластин, транспедикулярных винтов, протезов тел позвонков и др. Для фиксации шейного отдела позвоночника используются межтеловые имплантаты и пластины, для грудного и пояснично-крестцового отделов – различные системы транспедикулярной фиксации, которые можно дополнять межтеловыми трансплантатами и имплантами (кейджами). Данные приспособления стабилизируют позвоночно-двигательные сегменты сразу после операции. Они имплантируются в тело человека на всю жизнь: после сращения перелома система фиксации не доставляет никаких неудобств и не требует удаления.
Показания к малоинвазивной стабилизации:
- травма грудного, шейного и поясничного отделов позвоночника;
- кифотическая деформация позвоночника или отдельных позвоночно-двигательных сегментов.
Преимущества:
- операция проводится без разреза (через проколы в позвонки устанавливаются винты и и скрепляются стержнем);
- незначительная травма мышц;
- минимальная кровопотеря;
- уменьшение послеоперационной боли;
- ранняя активизация – уже на следующий день после операции пациент может встать на ноги и начинать двигательную реабилитацию;
- возможность коррекции кифоза;
- восстановление нормальной подвижности в сегменте после сращения перелома.
При протезировании тело позвонка замещают фрагментом кости из ребра пациента или специальными протезами. При этом установленные протез дополнительно фиксируются пластиной.
Прогноз. Профилактика
Чем раньше будет выполнено оперативное лечение, тем скорее улучшится качество жизни пациента и во время реабилитации, и после его завершения. Если травма была неосложнённой, то больной встаёт на ноги и начинает ходить сразу после фиксации позвоночника или вертебропластики.
Существенных ограничений по завершении хирургического лечения нет. Больной может сидеть и выполнять обычные бытовые нагрузки. Повторные операции по удалению установленных конструкций не требуются.
Профилактика переломов позвоночника в первую очередь основана на предупреждении возникновения травм, цементировании растущих гемангиом позвоночника, своевременном и системном лечении остеопороза [11][12]. Существенно снизить риски компрессионного перелома могут регулярные занятия спортом, тренировки глубоких мышц спины и формирование естественного корсета позвоночника.
Источник


 Санкт-Петербург, ул.Ольминского, 5
Санкт-Петербург, ул.Ольминского, 5