Компрессия поясничного отдела позвоночника лечение
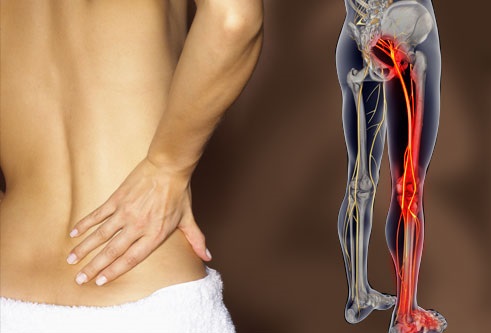
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
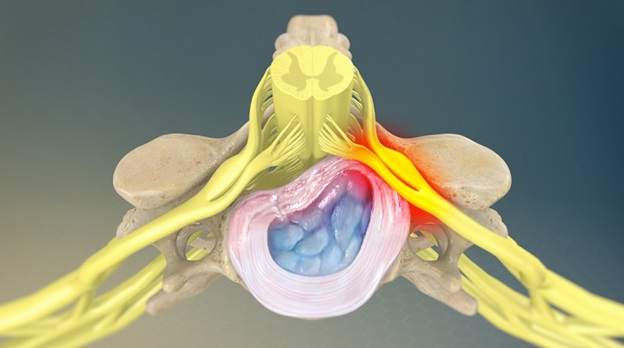
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу – интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
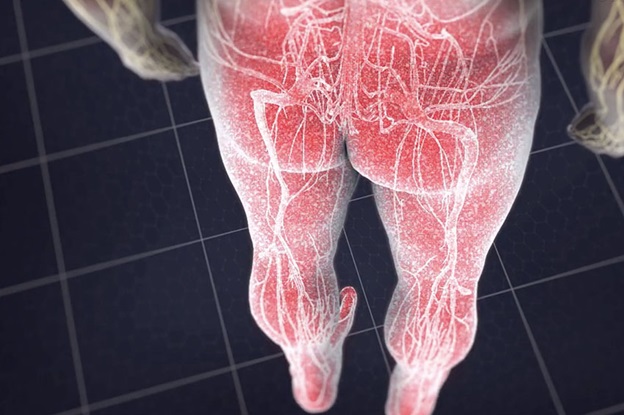
Паттерны боли
- L1 – задняя, передняя и внутренняя поверхность бедра.
- L2 – задняя, передняя и внутренняя поверхность бедра.
- L3 – задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 – задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины – диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ – ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.

Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
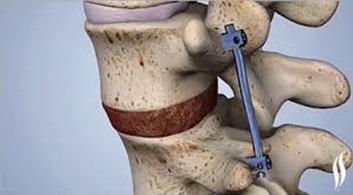
- Фиксация позвонков (спондилодез – передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.
- Продолжать оставаться физически активными и поддерживать форму.
Источник
Компрессия позвонков – это патологическое состояние, при котором на костную ткань оказывается избыточное механическое и амортизационное давление. Чаще всего в молодом возрасте провоцируется протрузией (снижением высоты) межпозвоночного диска. В старшем возрасте может быть обусловлено остеомаляцией или остеопорозом. При отсутствии своевременной медицинской помощи компрессия позвонков приводит к переломам и нарушению иннервации, зачастую с параличом той или иной части тела.
Хроническая компрессия тела позвонка является осложнением длительно протекающего остеохондроза. Для понимания патологических изменений, происходящих в результате развития данного заболевания, стоит ознакомиться с анатомией и физиологией позвоночного столба.
Позвоночник человека – это:
- полое структурное образование, внутри которого располагается спинной мозг, отвечающий за иннервацию и функционирование всего тела;
- сочленение тел позвонков и межпозвоночных хрящевых дисков, соединённых между собой с помощью унковертебральных, фасеточных и дугоотросчатых суставов;
- две продольные длинные связки и множество коротких поперечных;
- несколько физиологических изгибов, обеспечивающих равномерное распределение амортизационной нагрузки.
Между телами позвонков и межпозвоночными дисками располагаются замыкательные платины. В их толще находятся многочисленные кровеносные сосуды, обеспечивающие питание как фиброзному кольцу межпозвоночного диска, так и костным трабекулам тела позвонка.
При остеохондрозе происходят следующие патологические изменения:
- на фоне нарушения диффузного питания происходит обезвоживание фиброзного кольца межпозвоночного диска;
- его поверхность при амортизационной нагрузке растрескивается и покрывается отложениями солей кальция – утрачивается способность получать жидкость при диффузном обмене с окружающими мышечными волокнами и тканями замыкательной пластинки;
- фиброзное кольцо начинает забирать жидкость из расположенного внутри него пульпозного ядра, отвечающего за распределение амортизационной нагрузки и поддержание определённой высоты межпозвоночного диска;
- диск начинает утрачивать свою форму, он выходит за пределы тела позвонка и оказывает давление на окружающие мягкие ткани, возникает болевой синдром;
- при снижении высоты межпозвоночного диска начинается процесс травматического поражения замыкательной пластинки;
- её кровеносные сосуды подвергаются склерозированию и начинается процесс вторичной ишемической реакции;
- в котные трабекулы тела позвонка перестают в полном объеме поступать питательные вещества и минералы;
- начинается процесс деминерализации костной ткани – она утрачивает свою плотность, становится хрупкой и подверженной компрессионным переломам.
Если на этом этапе не начать проводить комплексное лечение остеохондроза, то в скором времени у пациента появятся многочисленные межпозвоночные грыжи и начнет разрушаться костная ткань позвоночника. При любой, даже незначительной, травме возрастает риск компрессионного перелома тела позвонка. Эта травма в ряде случаев приводит к обездвиженности тела человека и стойкой инвалидности, требующей длительного периода реабилитации.
Если у вас присутствует остеохондроз и вы не хотите допустить хронической компрессии тела позвонка, то рекомендуем вам прямо сейчас записаться на бесплатный прием к вертебрологу или неврологу в нашей клинике мануальной терапии в Москве. Здесь ведут прием опытные специалисты. Они проведут осмотр и дадут индивидуальные рекомендации по проведению полноценного безопасного лечения. Записаться на бесплатный прием можно с помощью регистрационной формы, расположенной внизу страницы.
Причины компрессии позвонков
Основная причина компрессии позвонков описана выше – это остеохондроз, в результате длительного развития которого полностью нарушается питание костной ткани и она начинает разрушаться. Но это не единственный фактор негативного влияния. Существует еще много потенциальных причин, приводящих к подобной проблеме со здоровьем опорно-двигательного аппарата.
Рассмотрим самые распространенные причины:
- обездвиженность тела или ведение малоподвижного образа жизни при котором начинают подвергаться дистрофии и атрофии хрящевые ткан межпозвоночных дисков;
- дистрофия и снижение тонуса мышечного каркас спины, поддерживающего позвоночный столб в вертикальном положении и защищающий его частично от травматического компрессионного воздействия;
- курение и употребление алкогольных напитков на регулярной основе – влечет за собой изменение тонуса мелких кровеносных сосудов, что негативно сказывается на питании всех тканей позвоночного столба;
- искривление позвоночника и нарушение осанки с усилением или сглаживанием естественных изгибов – нарушает весь процесс распределения амортизационной и механической нагрузки на тела позвонков в процессе совершения движений телом человека;
- неправильная постановка стопы при ходьбе и беге в виде плоскостопия или косолапости;
- неправильный выбор обуви для повседневной носки и занятий спортом;
- расхождение или перекос костей таза;
- синдром короткой конечности и разрушение крупных суставов (тазобедренного, коленного или голеностопного);
- травматические поражения;
- подъем экстремальных тяжестей;
- падение с высоты или ДТП.
Очень часто компрессия тел позвонков связана с остеопорозом или остеомаляцией. Это системные патологические изменения в организме человека, которые связаны с нарушением усвоения кальция и магния. В результате эти минералы начинают вымываться из костной ткани, ослабляя её и делая подверженной травматическому нарушению целостности. Остеопороз может начинаться довольно поздно – в период после наступления климакса, в 60 – 70 лет. Также известны случаи остеопороза в молодом возрасте. Они в основном связаны с неудачной беременностью у женщин, дефицитом солнечных лучей и недостаточностью витамина D в крови человека, нарушением процесса всасывания кальция и магния в кишечнике.
Еще одна распространённая проблема, в большинстве случаев приводящая к компрессии тел позвонков – болезнь Бехтерева или англизирующий спондилит. При этом ревматоидном процессе происходит утрата позвоночным столбом гибкости. Позвонки жёстко фиксируются в одном положении и подвергаются колоссальным амортизационным и физическим нагрузкам.
Степени компрессии тел позвонков
Компрессия тел позвонков может быть острой или хронической. В первом случае на фоне травматического воздействия наступает одномоментное нарушение целостности костной ткани и появляются выраженные клинические симптомы. При хроническом процессе наблюдается проседание высоты тела позвонка. Клинические симптомы в этом случае во многом зависят от степени поражения.
Вертебрологи выделяют три степени компрессии позвонков:
- снижение высоты менее чем на 30 % – первая;
- снижение высоты от 30 до 49 % – вторая;
- снижение высоты тела позвонка более, чем на 50 % – третья.
При остеохондрозе часто наблюдается 1-2 степени компрессии тел позвонков, при которых происходит постепенное уменьшение высоты этих структурных частей позвоночного столба. Постепенно, с возрастом, происходит уменьшение роста человека. Это обусловлено именно постепенной хронической компрессией костной ткани тел позвонков. Также сокращается высота межпозвоночных дисков.
Третья степень часто диагностируется у пациентов, перенесших травматическое воздействие. Это полноценный компрессионный перелом, при котором требуется экстренная хирургическая помощь. В ходе операции врач восстанавливает целостность поврежденного позвонка.
Компрессия позвонков шейного отдела
Любая компрессия шейных позвонков – это опасное для жизни человека состояние. В большинстве случаев компрессия позвонков шейного отдела приводит к полному параличу тела за счет сдавливания структур спинного мозга. Если патология развивается на фоне остеохондроза, то стоит обратить внимание на следующие характерные клинические симптомы:
- головные боли и ощущение распирания в затылочной части головы;
- ощущение давления на глазные яблоки изнутри (говорит о повышении уровня внутричерепного давления);
- головокружение, тошноту и частые позывы на рвоту;
- часто возникающие предобморочные состояния;
- нарушение сердечного ритма за счет поражения блуждающего нерва.
Для постановки точного диагноза достаточно сделать рентгенографический снимок. На нем будет видно нарушение целостности костной структуры того или иного шейного позвонка.
Компрессия позвонков грудного отдела позвоночника
Острая компрессия грудного позвонка может быть только травматической этиологии. Наиболее часто компрессия позвонков грудного отдела возникает у лиц, попавших в ДТП с экстренным торможением. Инерция движения приводит к тому, что оказывается колоссальная нагрузка на позвоночник. Также компрессия позвонков грудного отдела позвоночника может быть следствием разрушения реберно-позвоночных суставов, развития остеохондроза и сколиоза. Но эти причины встречаются реже.
Основные клинические симптомы:
- затруднение дыхания, ощущение невозможности совершить полноценный вдох;
- сухой надрывный кашель без отделения мокроты и не приносящий облегчения;
- перебои в работе сердца, нарушение сердечного ритма;
- бледность кожных покровов и синюшность носогубного треугольника;
- выраженная слабость в верхних и нижних конечностях;
- может произойти непроизвольное мочеиспускание и опорожнение кишечника;
- острая боль в области грудного отдела позвоночника;
- невозможность самостоятельно сидеть или стоять.
Необходима экстренная хирургическая помощью самостоятельно передвигаться пострадавшему нельзя. Единственная мера оказания первой неотложной помощи до приезда бригады скорой помощи – уложить пострадавшего на ровную жёсткую поверхность на спину.
Компрессия позвонков поясничного отдела
Хроническая компрессия поясничных позвонков часто наблюдается у лиц, занятых тяжелым физическим трудом. Это грузчики, строители, маляры, сталевары, шахтеры и т.д. Эта патология может развиваться у водителей большегрузных автомобилей. Подвержены ей и лица, занимающиеся травмоопасными видами спорта, такими как вольная борьба, тяжелая атлетика, бокс и т.д.
Хроническая компрессия позвонков поясничного отдела наблюдается у людей, страдающих от остеохондроза, спондилоартроза и ретролистеза поясничных позвонков. Перелом может случиться при резком подъеме тяжести, падении на ягодичную область или при повороте туловища. В этот момент возникает острая нестерпимая боль. Буквально тут же появляется выраженная слабость в ногах. Пострадавший может даже упасть, после чего не сможет подняться на ноги. Могут произойти непроизвольная дефекация и мочеиспускание. При болевом шоке пациент может потерять сознание. Необходимо срочно вызвать бригаду скорой медицинской помощи.
Лечение компрессии тел позвонков
Начинать лечение компрессии тел позвонков стоит с оказания неотложной медицинской помощи. В зависимости от степени поражения может применяться хирургическое или консервативное лечение. Костная мозоль формируется в течение 4 – 5 недель. После этого нужно проводить реабилитацию
В ходе реабилитации устраняется потенциальная причина, которая привела к разрушению костной ткани позвонка. В нашей клинике мануальной терапии для лечения применяются следующие методы воздействия:
- массаж и остеопатия помогают восстановить процесс микроциркуляции крови и лимфатической жидкости в очаге поражения;
- лечебная гимнастика и кинезиотерапия повышают тонус мышц и позволяют человеку вновь активно пользоваться верхними и нижними конечностями;
- рефлексотерапия запускает процессы регенерации поврежденных тканей за счет использования скрытых резервов человеческого тела;
- физиотерапия улучшает обмен веществ, ускоряет процесс клеточной регенерации;
- электромиостимуляция, лазерное воздействие и многое другое позволяет ускорить процесс полного восстановления двигательной активности пациента.
Если вам требуется пройти курс реабилитации после перенесенной компрессии тела позвонка, то запишитесь на бесплатный прием к вертебрологу в нашей клинике мануальной терапии в Москве. Врач проведет осмотр, ознакомиться с медицинской документацией и расскажет про перспективы проведения лечения в вашем индивидуальном случае.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
