Как влияет грыжа позвоночника на сердце
Когда речь идет о грыжах грудного, или поясничного отдела позвоночника, то клиника обычно складывается из двух связанных между собой синдромов, и никогда речь не идет о подъеме давления при грыже позвоночника. Первый — это компрессия нервного корешка, с развитием вначале острейший корешковой симптоматики, например, люмбаго. Боль тогда возникает очень острая, как удар электрического тока. Она усиливается при натуживании, чихании, кашле, любом сотрясении отекшего нервного корешка, прижатого грыжей. Второй компонент, который развивается чуть позже — это хроническая, ноющая мышечная боль в спине, которая не такая острая, и связана с возникновением хронического мышечного спазма.
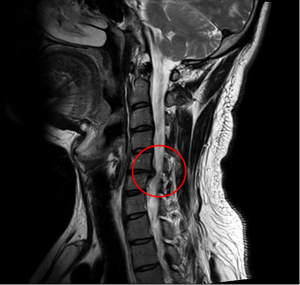
МРТ, локализация в шейном отделе
Если же речь идет о шейном остеохондрозе, то многие проявления болезни появляются не только вблизи позвоночника, не только рядом с грыжей или глубокими мышцами. Возникают так называемые шейные рефлекторные сосудистые синдромы. Они реализуются через спазм и расширение сосудов, которые несут кровь внутрь черепа, к головному мозгу. Кроме того, патологические импульсы возникают при давлении костных структур, грыжевых выпячиваний на волокна, иннервирующие сосуды, то есть на вегетативную нервную систему.
Всё это приводит к возникновению нейроваскулярной симптоматики, которая может приводить к самой разной, казалось бы, не связанной с протрузиями и грыжами симптоматикой. Может изменяться давление при грыже позвоночника в шейном отделе, может возникать головокружение, обмороки, другие симптомы. Разберемся подробнее с самым широко известным синдромом, который называется «синдромом позвоночной артерии», который приводит к вертебробазилярной недостаточности, или нарушению кровообращения задних отделов головного мозга, получающих кровь из вертебральных артерий.
Значимость нейроваскулярной симптоматики
Если посмотреть статистику, то среди пациентов с ишемическим инсультом третья часть имеет нарушение кровотока в вертебробазилярном бассейне, то есть в задних отделах головного мозга, источником кровоснабжения которого являются позвоночные артерии. Если же взять транзиторные ишемические атаки, то есть обратимые приступы инсульта, которые через 24 часа полностью разрешаются, то это ещё больше: до 70% всех случаев — это синдром вертебральной артерии.
Отчего же он возникает? Главные причины — это остеохондроз и дискогенная патология шейного отдела позвоночника. Ведущее место занимают аномальные процессы не только со стороны дисков нижних позвонков шейного отдела, но и со стороны первого, а также второго шейного позвонка, то есть атланта и аксиса. Именно эти процессы чаще всего нарушают кровоток в позвоночных сосудах, и относятся к так называемым компрессионным сосудистым синдромам. Это тем более удивительно, что первый шейный позвонок никак не может иметь грыжу – диска ни между ним и черепом, ни между ним и вторым шейным позвонком просто нет. У атланта тела позвонка нет, оно выродилось, образовав боковые дуги, или массы атланта. Самый верхний шейный позвонок – это просто кольцо.
Всё многообразие причин объединяется в термине «синдром позвоночной артерии». Тот факт, что это диагноз серьезен, подтверждается наличием синдрома позвоночной артерии в МКБ 10 под шифром G99.2. Проявляться синдром позвоночной артерии может различными вариантами. Это задний шейный симпатический синдром, дроп-атаки, повторяющиеся эпизоды вертебробазилярной недостаточности. Прежде, чем разобраться подробно с проявлениями этого синдрома, напомним причины его возникновения.
Причины СВА
У всех пациентов можно выделить три группы причин:
- собственно сосудистые нарушения, когда протрузия или грыжа не при чём. Это заболевания позвоночных артерий, которые приводят к их окклюзии, или к нарушению кровотока. Это наличие тромбозов, это склеротическое сужение просвета, эмболии, воспаление артерий;
- врожденные и приобретенные аномалии хода сосудов, или деформация. Это перегибы, патологическая извитость, которые ведут к дефициту кровотока;
- третья причина наиболее близка к дискогенным поражениям. Это так называемая экстравазальная сосудистая компрессия.
В переводе с латинского «экстравазальный» означает внесосудистый. Что может сдавить сосуд снаружи, если он здоров? Это отростки шейных позвонков, выросшие остеофиты, межпозвонковые грыжи дисков, спайки и рубцы, опухоли, другие структурные дефекты.
Топография позвоночных артерий: ключ к разгадке
Напомним, что существует четыре сегмента, в которых могут поражаться позвоночные артерии, слева и справа по их длиннику:
- первый сегмент — это самое начало артерий, от их отхождения от левой и правой подключичной артерии до места впадения в канал поперечных отростков позвонков, это уровень C5 или C6. Это сегмент V1, который называется превертебральным, вне позвоночных сегментов;
- второй сегмент V2 — это место прохождения позвоночных артерий внутри поперечных отростков, в их канале, от уровня впадения до второго шейного позвонка;
- третий сегмент V3 — это так называемый подзатылочный, от выхода сосудов на уровне второго шейного позвонка до впадения их в полость черепа, где они прободают шейно-затылочную, или окципитальную мембрану.
Топография позвоночных артерий
Именно в этом узком третьем сегменте позвоночные артерии нарушают свой ход, отклоняются вверх и вперёд, входят в полость черепа через большое затылочное отверстие. Поэтому именно в этом сегменте позвоночные артерии могут сдавливаться, вызывая классическую клинику, и в том числе при неправильном положении головы во время сна.
Таким образом, даже без всяких протрузий и грыж одно лишь неправильное положение головы может приводить к выраженной клинической симптоматике, и в том числе — к изменению артериального давления. Как будет протекать типичный синдром позвоночной артерии, или, точнее, приступ?
Клиническая картина
Типичная клиническая картина протекает в две фазы. Первая фаза обычно называется функциональной, или ангиодистонической, активной, или фазой раздражения. Обычно пациента беспокоят головная боль, сопутствующие расстройства вегетативной иннервации. Возникают кохлеовестибулярные расстройства, связанные с нарушением равновесия и походки, а также зрительные феномены. Распишем симптомы подробнее:
- головная боль, как правило, постоянная, может иметь жгучий характер, ныть или пульсировать. Характерно, что усиление боли возникает при движении головой, а также при вынужденной, однообразной позе. Боль распространяется вперёд, от затылка ко лбу, может носить как двухсторонний, так и односторонний характер, В некоторых случаях она симулирует мигрень, когда пульсирует, и располагается с одной стороны, напоминая гемикранию. Но она обычно приходит с затылка, чего не бывает при классической мигрени;
- вестибулярные расстройства — это головокружение, сочетание головокружения и шума в ушах или звона;
- зрительные расстройства — это фотопсии, мерцающие сосудистые звёздочки, искры в глазах или потемнение.
После первой стадии возникает вторая – реактивная, когда уже проявляется кислородное голодание задних отделов мозга, исчерпываются запасы глюкозы в нейронах. Головной мозг – это орган, требующий самое большое количество глюкозы из всех, и если сохраняется компрессия сосудов, или продолжается их спазм, то возникает ишемия. Это уже нарушение кровообращения головного мозга, которое может привести к обратимому (ТИА) или необратимому инсульту. У таких пациентов возникает расстройство походки, тошнота и рвота, расстройства речи, падения, а также изменения артериального давления.
Вряд ли у пациента с синдромом позвоночной артерии, или с шейными межпозвонковыми грыжами повышение артериального давления будет изолированным, без других симптомов. Клиническая картина вертебробазилярной недостаточности всегда будет комплексной. У пациента, скорее всего, такое повышение давления будет сочетаться с головной болью, головокружениями, источником будет резкий поворот или наклон головы. Часто возникает подобная симптоматика после неудачного ночного положения головы на подушке, когда пациента утром тошнит и рвет, кружится голова, повышается или падает артериальное давление, и человек не может встать, а вызывает скорую помощь.
О диагностике
Для того чтобы разобраться, есть у пациента синдром вертебральной артерии при наличии протрузии и грыжи шейного отдела, необходимо провести полный комплекс обследований. Это осмотр ортопеда, выявление нарушений биомеханики, и ограничения объема движений в шейном отделе. Обязательно пальпируются мышцы, исследуются места повышенного тонуса, их болезненности. Отмечается наличие онемения в затылочной области, болезненности при пальпации, сглаженность шейного лордоза.
Довольно часто при пальпации врач определяет так называемые триггерные точки, нажатие на которых вызывает появление головной боли. Обязательно должна проводиться рентгенограмма в двух проекциях, с функциональными пробами, и обязательной оценкой атланто-аксиального сочленения. Проводится допплерография, как внемозговых, так и внутримозговых сосудов, то есть экстра — и интракраниального отдела для оценки симметрии кровотока, и наличия его редукции (нехватки).
В случае развития острой неврологической симптоматики и подозрения на инсульт необходима срочная госпитализация и проведение экстренной компьютерной томографии для исключения кровоизлияния, и госпитализация в профильный стационар. Если же у пациента существуют грыжи дисков в шейном отделе, остеофиты, то необходимо в плановом порядке повторение МРТ шейного отдела с разрешением не менее 1,5 Тесла, чтобы выявить факт компрессии и положение выпячивания.
У таких пациентов даже в межприступный период имеется психовегетативная симптоматика. Они раздражительны, имеется слабость, обидчивость, тревога, у них плохой сон, снижена память и способность к сосредоточению.
Лечение повышенного давления
После того, как установлена точная причина компрессии и обязательно — ее уровень, назначается лечение. Лекарственные способы используют при острой симптоматике, когда у пациента имею кризовые подъемы артериального давления, вестибулярные расстройства – тошнота, неукротимая рвота. С этой целью используются инъекционные формы противовоспалительных препаратов, средства, которые улучшают венозный отток, мозговое кровообращение, противорвотные препараты. С целью борьбы с артериальной гипертензией применяют антагонисты кальция, при наличии тахикардии — бета-адреноблокаторы, в качестве симптоматической терапии могут назначаться анальгетики, ноотропные препараты, вестибулолитики, например, Бетагистин.
Огромную роль играют немедикаментозные средства лечения. В первую очередь — это активные методы ортезирования, когда с профилактической целью необходимо ношение воротника Шанца в случае наличия симптомов, или если пациент планирует какую-либо двигательную активность. Так, воротник Шанца, заранее надетый перед мойкой окон, или ремонтом автомобильной подвески в яме, позволяет избежать резких движений шеи и приступов головокружения, даже обмороков. Однако, не следует носить воротник Шанца постоянно, во избежание появления слабости шейной мускулатуры.
После разрешения клинической симптоматики показаны массаж, мягкие техники мануальной терапии. Практика показывает, что попытка жестких тракций при наличии нарушений в шейном отделе позвоночника может приводить не только к усилению симптоматики, но к возникновению транзиторных ишемических атак, даже инсульта. Техника должна использоваться исключительно для снятия мышечного шейного напряжения, не более того.
Показаны различные физиотерапевтические методы, электрофорез, в случае наличия рубцово-спаечных процессов возможен электрофорез лидазы, в том числе через глазные яблоки, витамина B1, эуфиллина. В случае постоянной экстра — или интравазальной компрессии, высокого риска развития инсультов, необходима нейрохирургическая коррекция, например, при наличии выраженного сдавления соответствующего участка сосуда остеофитами, или костными фрагментами.
Остеофиты на рентгене
В заключение следует сказать, что если остеохондроз шейного отдела позвоночника сочетается с артериальной гипертонией, то такое взаимное течение отягощает и усугубляет проявление отдельных заболеваний. Давление может быть стойко повышенным, лекарства малоэффективными, а сам пациент может не замечать, не ощущать нарушений в шейном отделе позвоночника, если они не проявляются тяжелыми расстройствами вертебробазилярной недостаточности.
Поэтому обязательно при наличии синдрома вертебральной артерии и подъемах артериального давления, необходимо исключить другие причины артериальной гипертонии: заболевания сердца, стеноз почечных артерий, гемодинамические, эндокринные причины. Только в этом случае лечение принесёт максимальную эффективность.
Источник
Перебои в сердце при остеохондрозе — явление нередкое и, чтобы объяснить его, необходимо иметь представление о процессах внутри самого позвоночника. Остеохондроз — это заболевание позвоночного столба, при котором развиваются хронические дегенеративно-воспалительные изменения с нарушением межпозвонковых суставов и хрящей. Заболеванием страдают 65% населения земли. Число больных с каждым годом продолжает увеличиваться в связи с ростом гиподинамий, неправильным питанием и метаболическими нарушениями.
Выраженные проявления остеохондроза появляются в 45–50 лет, до этого он развивается практически бессимптомно. При этом всегда налицо ухудшение кровоснабжения и спазм в околопозвонковых мышцах, сращение позвонков. Симптоматика у остеохондроза многолика, при нем часто возникают боли и дисфункции в самых разных органах, например, перебои в работе сердца, то есть изменение его ритма. При этом чаще всего аритмия выражена в форме экстрасистолий.
Механизм развития остеохондроза
В молодом возрасте при любой нагрузке на позвоночник она компенсируется межпозвонковым диском. Он в данном случае работает как амортизатор. Со временем по разным причинам диски изнашиваются: кровоснабжение их постепенно ухудшается за счет уменьшения количества сосудов, при этом диск постепенно ссыхается. На его поверхности появляются трещинки, они ширятся и углубляются, и защитное фиброзное кольцо диска разрывается. Пульпа диска при этом выпячивается, и развивается межпозвонковая грыжа. Компенсаторно начинают срастаться соседние позвонки. Они срастаются с дисками, ограничивая подвижность позвоночного столба. Формируется спондилез, который является следующим этапом остеохондроза.
Таким способом организм пытается уменьшить болевой синдром и замедлить процесс дегенерации. Диски при этих процессах начинают истончаться (протрузии дисков). Кроме того, даже малые нагрузки уже вызывают в позвоночнике боли, снижается выносливость. Эпизодические вначале, они впоследствии становятся постоянными. Причем боли появляются не только в сердце, но остеохондроз и тахикардия оказываются взаимосвязанными обязательно.
Симптоматические проявления
Симптомы остеохондроза определяются поражением определенного отдела позвоночника: шейный, грудной, поясничный. При шейном остеохондрозе часто возникают головные мигренозные боли, особенно в затылке, боли в шее и воротниковой зоне. При движениях головы появляются головокружения, предобморочные состояния вплоть до потери сознания. Тахикардия при остеохондрозе шейного отдела сопровождается всегда цефалгией, особенно по утрам. Характерным является появление боли в нижних позвонках шеи при остеохондрозе шейного отдела.
При поражениях в грудном отделе характерны, как правило, межреберные невралгии. Это резкие интенсивные боли, которые усиливаются при смехе, кашле, вдохе. О наличии именно позвоночной патологии будут говорить удушье, сердцебиение, повышение потливости, усиленный твердый пульс и артериальная гипертензия.
Грудной остеохондроз чаще вызывает перебои в сердце, чем другие отделы. При нем чаще развиваются сколиоз и искривление осанки.
Поясничный остеохондроз также может быть причиной тахикардий, но механизм здесь несколько другой: при раздражении нервных окончаний в процесс вовлекается кора надпочечников, которая при этом начинает выделять из-за этого повышенное количество вещества, провоцирующего спазм сосудов (катехоламины). Из-за них появляются перепады АД и учащение пульса.
Механизм появления аритмий
Влияет ли остеохондроз на появление болей в сердце и почему? Однозначный ответ — да. Главной причиной становится сдавление вертебральной или позвоночной артерии, которая проходит вдоль всего позвоночника и кардиального нерва. Вертебральная артерия снабжает кровью 25% мозговых клеток. Сдавление ее может произойти спастически сокращенными мышцами, остеофитами на телах позвонков в результате спондилеза. При этом повышается АД, и последующая перекачка крови из предсердий в желудочки происходит с повышенным усилием и нарушениями ритма.
Кроме того, развивается ишемия мозга, т.е. гипоксия, вызывающая спазм сосудов и мышц. Из-за этого нарушается центральная иннервация внутренних органов, в том числе и сердца. Таким образом, возникает нарушение сердечной деятельности с перебоями ритма. При этом чаще возникает тахикардия.
Околопозвоночные ткани воспаляются, переднекорешковые нервные окончания спинного мозга раздражаются. И если эти окончания иннервируют сердце, они могут вызывать аритмию. Все очень четко взаимосвязано. Количество импульсов от окончаний при воспалительных реакциях увеличивается и появляется зона патологических импульсов в дополнение к нормально работающему синусовому узлу. При этом сердцебиение при остеохондрозе с его частотой, ритмом и определенной последовательностью сокращений нарушается.
Аритмии чаще возникают при нарушенной осанке:
- сколиозы;
- сутулость в результате гиподинамий;
- длительные однообразные нагрузки;
- сидение в неудобной позе.
При появлении таких перебоев лечат не сердце, а позвоночник. Аритмии при остеохондрозах отличаются некоторыми проявлениями.
Виды аритмий
При остеохондрозе грудного отдела позвоночника, так же как и шейного, чаще развиваются 2 вида аритмий:
- синусовая тахикардия;
- экстрасистолия.
При синусовой тахикардии ЧСС достигает более 90 ударов/мин. — учащенное сердцебиение. Такое возможно и в норме при повышенных нагрузках у здоровых людей. Физиологическая тахикардия отличается от патологической: при последней тахикардия возникает в покое без видимых на то причин, при этом появляется ощущение сердцебиения, нередко может возникать чувство жжения за грудиной. Нарушение сердцебиения при остеохондрозе отмечается постоянно, при покое оно не уходит. Оно становится выраженней при нагрузке на позвоночник и смене позы на более неудобную, при резких поворотах головы. При нарушении сердцебиения всегда сохраняется синусовый ритм. Лечение остеохондроза ликвидирует и тахикардию. Тахикардия при шейном и грудном остеохондрозе возникает почти одинаково часто.
Экстрасистолия случается реже, потому что она появляется уже в самых поздних, запущенных стадиях остеохондроза. Это ускоренное внеочередное сокращение сердца, которое следует за нормальным, или несколько подряд. Патология может не ощущаться или чувствоваться в виде замирания, усиления толчка за грудиной. Пульс при этом ослаблен или отмечается его выпадение. Аускультативно выслушиваются нарушения ритма.
Экстрасистолии вначале кратковременны, но затем могут повысить риск хронической гипоксии миокарда. Особенность еще и в том, что экстрасистолы при остеохондрозе всегда возникают после усиления физической нагрузки. Еще одна дифференциация: сначала появляется обострение остеохондроза в виде скованности и зажатости околопозвоночных мышц и боли в шейном отделе, а затем уже развиваются аритмии.
Вертеброгенные аритмии
Они носят постоянный характер, усиливаются и вызываются при физических нагрузках, сохраняют синусовый ритм. Аритмия при остеохондрозе нередко сочетается с повышением АД, головокружениями. После пролеченного остеохондроза кардиосимптомы проходят.
Почему они появляются при усилении физических нагрузок? Потому что миокард при этом попадает в условия гипоксии, и дополнительные сердечные сокращения помогают ему проталкивать кровь дальше по сосудам. Таким образом возникает тахикардия и сердцебиение.
Ошибки в лечении
Без полного обследования проводить лечение гипотензивными препаратами нельзя, потому что при остеохондрозе они эффекта не дадут, а вот развитие к ним привыкания в последующем затруднит лечение.
Нельзя лечить сердце при остеохондрозе приложением грелок, посещением парилок и саун: тепло будет способствовать развитию отечности тканей вокруг диска и еще большему ущемлению корешков в позвоночнике. Будет спровоцирован новый приступ.
Нельзя самим проводить массаж и пытаться вправлять позвонки.
Симптомы аритмий при остеохондрозе
Основной симптом — кардиалгии и учащение сердцебиения, но все это часто нерезко выражено. К тому же налицо:
- напряжение и несильная боль между лопатками;
- ощущение удушья на вдохе;
- потливость и общая слабость;
- бледность лица, цианоз губ;
- ощущение внутреннего дискомфорта;
- приступы жара или разливающегося тепла с приступами сверлящей боли в грудине;
- временами приступообразное полуобморочное состояние с мельканием мушек перед глазами, головокружения;
- чувство замирания и усиления толчка в груди;
- онемение, слабость левой руки и особенно пальцев (мизинца).
Всегда отмечается усиление симптоматики в ночные часы, когда больной находится в постели, при движениях головы или рук (интересно то, что при ходьбе аритмий не бывает). Это состояние длительное, по несколько часов. Кардиопрепараты эффекта не дают и тахикардию не снимают. Иногда боли могут появляться в грудном верхнем наружном квадранте слева, который иннервируется корешками 5–7 позвонков шейного отдела, также затрагивается левая часть лица, рука и шея. Такие боли длительные, они держатся неделю, проведение ЭКГ изменений не отмечает.
Доказательством вертеброгенного происхождения сердечной боли в таких случаях, т.е. от остеохондроза, служит такой эксперимент: при боли в сердце вводится в качестве обезболивающего новокаин в зону 6, 7 шейного и 1 грудного позвонков. При этом боли прекращались. А при введении нового раздражающего вещества, даже в виде дистиллированной воды в те же точки, боли усиливались.
Также отличительной особенностью вертеброгенных кардиалгий является положительность симптома Нери: наклон подбородка к груди боли в сердце усиливает. Это показатель имеющейся межпозвонковой грыжи.
При пальпации позвонков отмечается усиление сердечных болей. При вертеброгенных кардиалгиях не бывает страха смерти и тревоги. Боли эти не угрожают жизни, часто они возникают во сне. Выраженность экстрасистолий при остеохондрозе может быть 3 степеней:
- слабая — несколько десятков лишних сокращений за сутки;
- средняя — несколько сотен;
- высокая степень — до 1000 и больше.
При ИБС боли более интенсивны и не такие длительные, они всегда связаны с физическим напряжением, но не зависят от нагрузки на позвоночник. Но остеохондроз и аритмия сердца имеют и обратную связь: гипертрофированные отделы сердца могут иметь нарушения ритма и по другим причинам. При этом происходит нарушение обменных процессов в средней части позвоночника ввиду нарушений общего кровообращения. Тогда симптомы остеохондроза усугубляются.
Диагностика и лечение кардиалгий при остеохондрозе
Существенную роль в постановке правильного диагноза играет ЭКГ. Проводят КТ или МРТ вертебрального столба. При лечении сердечных проявлений, спровоцированных остеохондрозом, терапия всегда имеет целью улучшить состояние позвоночника. Поэтому применяются:
- точечные массажи;
- местное лечение раздражающими мазями;
- физиолечение;
- мануальная терапия.
Общий массаж спины неприемлем, поскольку он способствует только расслаблению поверхностных мышц. До глубоких мышц спины он просто не доходит, а именно их требуется расслабить, они окружают позвонки и диски.
Для согревания применяют мази со змеиным и пчелиным ядом, перцовые и скипидарные — Живокост, Капсикам, Апизартрон, Никофлекс, Финалгон и др. Эти мази снимают спазм глубоких мышц и восстанавливают питание тканей.
Симптомы боли хорошо снимаются анальгетиками, но причину заболевания они не устраняют.
Читайте также: Улучшаем мозговое кровообращение при остеохондрозе шеи
Источник
