Как лечить позвоночник отдающий в ногу
Различные боли в ногах довольно часто сопровождают протрузии, и особенно грыжи поясничного отдела позвоночника. Лечение этих отдаленных болей в ногах при межпозвонковых грыжах существенно улучшает качество жизни. Особенно это лечение важно в зрелом и пожилом возрасте. Ведь боли в ногах при межпозвонковых грыжах, в основном, возникают именно у пожилых. Каковы возрастные и анатомические предпосылки к тому?
Предпосылки болевого синдрома
В возрасте суставные отростки позвонков, как медиальные, так и латеральные, становятся источниками роста остеофитов.
Это приводит к уменьшению размеров межпозвонковых отверстий. Жировая ткань, которая поддерживает корешок со всех сторон, подвергается постепенной атрофии, а паутинная оболочка спинного мозга, которая окутывает корешок, также изменяется, постепенно атрофируется. Сами нервные корешки постепенно все хуже проводят импульсы, как сами волокна, так и ганглии. Всё это приводит к недостаточности межпозвонкового отверстия, корешок не становится источником серьезной боли только лишь при условии покоя. Как только возникают какие-либо нагрузки на позвоночный столб, то такие условия покоя нарушаются, возникает выраженный болевой синдром.
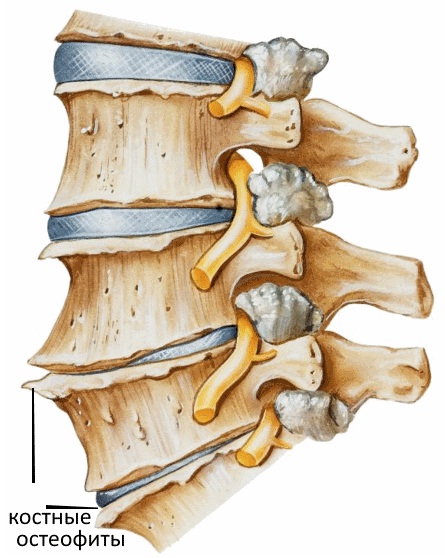
Остеофиты на рентгене
Многочисленные физиологические исследования показали, что уменьшение высоты межпозвонкового диска приводят к приближению тел соседних позвонков друг к другу. Соответствующие отверстия между позвонками также уменьшаются в размерах. Если возникает движение разгибания в пояснице, то часто верхний позвонок немного соскальзывает относительно нижнего. И если это соскальзывание происходит при нестабильности, уменьшенном размере межпозвонковых отверстий, то часто возникает компрессия нервов, даже процесс воспалительного асептического эпидурита.
В межпозвонковых отверстиях корешки перестают залегать нормально, они смещаются вверх, перерастягиваются. Когда возраст пациента приближается к 50 годам, то эта симптоматика, связанная с отдаленной болью в ноге проявляется довольно ясно.
Кстати, когда корешок сдавливается в межпозвонковом отверстии, то поражается корешок по уровню верхнего позвонка. Так, если у пациента имеется грыжа L5-S1, то речь идет о поражение корешка L5, а при возникновении грыжи L4-L5 симптомы соответствует поражению корешка L4.
Наиболее характерным является течение болей при наличии фораминальных грыж, которые появляются вовсе не с ноющей боли в пояснице, а со стойких, стреляющих корешковых болей. Особенно эти боли выражены при наклоне пациента в больную сторону, при малейшем сотрясении корешка. Это кашель, чихание, смех, натуживание в туалете. При этом развивается характерная клиническая картина с появлением боли в соответствующей конечности, боль в ноге отдает по всей её длине, вплоть до большого пальца.
Самая неблагоприятная ситуация возникает при наличии секвестрированной грыжи, если секвестр смещается книзу и происходит раздражение нервов конского хвоста. Соответствующие симптомы описаны ниже. Кроме грыжи диска, корешок может быть компремирован другими структурами, которые тоже нужно учитывать. Это:
- сдавление корешка в боковом кармане позвонков;
- частое образование спаек, в том числе после операции;
- анатомические особенности строения суставных отростков позвонков, которые приводят к удлинению корешка, огибании им корня дужки позвонка;
- компрессия воспалённой, утолщенной жёлтой связкой и остеофитами.
Рассмотрим, как может болеть нога в зависимости от локализации грыжи.
Симптомы и локализация болей в ноге
Важно помнить, что при патологических изменениях в сегментарных корешках не всегда возникают классические, яркие признаки раздражения или выпадение функций, как в учебнике. Границы сегментарных дерматомов «в жизни» не такие чёткие, как на картинках. Зоны поражения могут быть расплывчатыми: то шире, то уже. Это также связано со степенью корешковой компрессии. Рассмотрим вкратце основные локализации при протрузиях и грыжах поясничного отдела позвоночника, вызывающие симптомы болей в ноге.
L5-S1
Это самая «нежная» пара корешков, последняя в поясничном отделе между нижним поясничным позвонком и кольцом таза. Именно на этот позвоночный сегмент приходится самая большая нагрузка. И тот же сегмент является самым подвижным, имеющим высокий риск спондилолистеза. Если между третьим и четвертым поясничным позвонком подвижность составляет 12 градусов относительно плоскостей межпозвонковых дисков, между четвёртым и пятым – 16°, то на этом уровне она достигает 20° и выше. Поэтому данный диск быстрее изнашивается.
Чаще всего на этом уровне возникает так называемая заднебоковая локализация грыж. Это возможно потому, что здесь внизу задняя продольная связка не полностью закрывает стенку позвоночного канала, а только на 75%. Поэтому в случае выпадения грыж, по бокам оказывается свободное пространство от этой связки, и грыжам «удобно» выпадать назад, вбок. В вышележащих отделах грыжи чаще бывают срединными, или парамедианными. Такая особая локализация грыжи воздействует на корешок L5. Это приводит к тому, что корешок L5, как верхний, ущемляется грыжей значительно чаще, чем первая пара нижних крестцовых корешков, несмотря на их излишнюю натянутость.
Тяжелее всего протекает секвестрированная грыжа, когда выпавший секвестр смещается к отверстию первого крестового сегмента. Симптомами компрессии будут сильные иррадиирующие боли, которые распространяются вниз от поясницы и большой ягодичной мышцы. Они распространяются по заднему краю бедра снаружи, по краю голени также снаружи, до наружного края стопы. Очень часто боли иррадиируют до пальцев, до мизинца, но весьма редко доходят до большого пальца. Иногда боль распространяется лишь до пятки, но тоже по её наружной стороне.
Очень характерным следует назвать покалывание, парестезии и ползание мурашек, то есть расстройства чувствительности в этих зонах. Если у пациента острая или подострая стадия, то при кашле и чихании, при сильном нажатии в области крестцовых отверстий возникает резкое усиление боли по типу корешковой, и она отдает в ногу. В этом же сегменте при тщательном исследовании отмечается гипалгезия, то есть снижение болевой и тактильной чувствительности. Невролог может обнаружить снижение силы трехглавой мышцы голени на стороне поражения, иногда – низкий тонус и гипотрофию икроножной мышцы, падает сила пальцев стопы, особенно наружного края, то есть мизинца. Больному трудно стоять на носках с пораженной стороны. При исследовании рефлексов отмечается уменьшение ахиллова рефлекса или его полное отсутствие на стороне поражения.
Удивительно, но иногда вместо гипотрофии мышц голени иногда она парадоксально увеличиваются в размерах, Но это вовсе не стоит приписывать увеличению силы мышцы, поскольку такая псевдогипертрофия возникает за счёт вегетативно-трофических нарушений, связанных с расстройством иннервации. Причина здесь – мышечное воспаление, или миозит, а также венозный застой.
Следует особо сказать, что нижележащий корешок, S1 можно отличить от поражения корешка L5 наличием выраженных вегетативных нарушений, изменением сосудистой гемодинамики, расстройствами микроциркуляции, и другими симптомами, которые можно увидеть. Это изменения температуры и цвета кожи, похолодание стопы или избыточной горячностью. Возникает мраморный оттенок кожных покровов, а также изменение данных при УЗИ сосудов нижних конечностей.
Из всех операций по протрузиям и грыжам на поясничном отделе позвоночника пациенты с поражением корешка L5 составляют третью часть от всех оперативных вмешательств. Если имеется грыжа диска L5-S1, то этот корешок будет страдать в 95% случаев, и очень редко поражается изолированный корешок S1. Если же речь идет о грыжах на один сегмент выше, уровень 4-5, то практически у всех пациентов возникает вовлечение этого корешка в воспалительный процесс.
L4
Этот спинномозговой корешок выходит под более пологим углом, чем нижележащие корешки. Он немного меньше их, короче их, и поэтому ущемляется реже. Другой особенностью этого корешка можно считать своеобразное строение корня дужки его позвонка со своеобразной вырезкой. Она довольно высокая, и «щадит» корешок, поэтому его ущемление возникает не в области своей дужки, а в эпидуральном пространстве.
Поэтому четвёртый поясничный корешок поражается довольно редко, и грыжи компремируют его примерно в 7 – 10% всех случаев. Но вот клинические проявления поражения этого корешка встречаются часто, хотя пациенты оперируются всего лишь в 17-20% всех случаев. Чаще поражается правый корешок.
Как же проявляется поражение этого корешка? Это нерезкие боли, обычно с вегетативным компонентом. Это ощущение распирания, жжения, мозжащая боль. Такая неприятная, трудноощущаемая боль обычно отдает в бедро, до колена, и очень редко ниже. Иррадиация, или распространение боли отмечается по передневнутренней стороне бедра. В этом же районе возникают парестезии, или нарушение чувствительности.
При поражении этого корешка расстройства чувствительности обычно заканчиваются на уровне колена, и до стопы не распространяются. Примерно такая же картина, с выраженным вегетативным компонентом, а также поражением чувствительности возникает при компрессии трех верхних поясничных корешков.
Расстройства двигательной функции при патологии L4 связаны с нарушением функции очень крупной, четырёхглавой мышцы бедра. Квадрицепс бедра распрямляет согнутую ногу, и позволяет нам подниматься по ступенькам. Поэтому вот у таких пациентов возникает слабость в бедре при подъеме на лестнице, но при изолированном поражении 4 корешка сохраняется коленный рефлекс. Если же он выпадает на стороне поражения, то это связано с тем, что кроме 4 корешка поражаются ещё и верхние, то есть L3. После удаления протрузии или грыжи, после микродискэктомии, этот корешок восстанавливается быстрее, чем на других уровнях. Кстати, дуга коленного рефлекса как раз замыкается на этом корешке.
L1-L3
Эти корешки относятся к верхнепоясничным, и грыжи, оперированные по поводу корешковой компрессии на этом уровне, встречаются довольно редко. Это 3-4% случаев от всех оперированных пациентов. Этих корешки поражаются обычно у лиц старше 50 лет, и клиническая картина на этом уровне уже вызвана не только сдавливанием верхних корешков, но и структур конского хвоста. Грыжа, расположенная в этом отделе также влияет и на конус спинного мозга – ведь на этом уровне еще заканчивается спинной мозг. Период корешковых болей проявляется снижением, выпадением чувствительности, и боли проходят по коже внутреннего и переднего участка бедра. Если грыжа имеет серединную локализацию, то возникают симптомы конского хвоста, о чем будет сказано ниже. Если верхнепоясничная грыжа растягивает твердую мозговую оболочку, то могут присоединяться и признаки поражения нижних поясничных корешков, потому что в нижнем отделе также будет натянута мозговая оболочка. В некоторых случаях такие симптомы поражения нижележащих сегментов даже выходят на первый план, кажутся основными, и это при незначительной разрешающей способности томографа может привести к ошибкам.
Очень важной особенностью протрузий и грыж с поражением корешков верхнепоясничного отдела позвоночника будет особый, мучительный оттенок болей, с оттенком гиперпатии, или повышенной раздражительности и избыточной болевой чувствительности. Возникают парестезии, довольно часто в области колен пациент ощущает зябкость и онемение, которое распространяется как выше, так и ниже по внутренней поверхности бедра, ногу «тянет». Это связано с поражением внутреннего кожного нерва бедра, что особенно характерно для мужчин пожилого возраста после резкого движения.
Боли и нарушение чувствительности при поражении верхних корешков возникают и в пояснице, они периодически отдают по передней поверхности бедра при ходьбе. При этом может быть слабость, гипотрофия и сниженный тонус квадрицепса бедра, уменьшение или полное исчезновение коленного рефлекса, а также снижение чувствительности в соответствующих дерматомах.
Синдром конуса и эпиконуса
В конце спинного мозга есть две структуры: конус и эпиконус. Конус соответствует нижним крестцовым сегментам, и структурам копчикового отдела. Он обеспечивает вегетативную иннервацию органов малого таза, но для ног двигательных веточек он не отдает. Эпиконус, который расположен выше, «заведует» сегментами от L4 до S2, там содержатся нейроны, которые иннервируют мышцы, от седалищного нерва.
Если поражается эпиконус спинного мозга, то будет вялый паралич стопы и ягодицы, будет отсутствовать ахиллов рефлекс. Чувствительные нарушения будут в аногенитальной области, при этом в случае строгого поражения только конуса будет задета только аногенитальная зона. Поражение эпиконуса будет более широким, в форме так называемых «штанов наездника». Если будет вовлечен конус, то у пациента появляется недержание мочи и кала, причём истинного характера. Если же добавится поражение эпиконуса, то тогда проводниковые расстройства будут формировать и типичную задержку мочи. Классический синдром конского хвоста проявляется резкими, сильными стреляющими болями в бедра и промежность, часто возникают односторонние нарушения болевой и температурной чувствительности в ногах, иногда появляются тазовые расстройства и онемение промежности, у мужчин развивается импотенция.
Отчего появляются боли при позвоночной грыже
Из вышесказанного понятно, что боли при наличии деструкции межпозвонкового диска формируются не только от того, что сам разрушенный хрящ непосредственно сдавливает нервные корешки. Это могут делать фасции и связки, причём натянутые от грыжи на достаточном удалении. Болевой компонент связан с различными вариантами боли по окраске, появлением чувствительных и вегетативных расстройств, с нарушением вегетативно-сосудистой иннервации, венозным расстройством и отёком мышц.
Наконец, нельзя не вспомнить о компоненте вторичного мышечного спазма, который возникает как диффузная боль низкой интенсивности в спине и пояснице, беспокоит в течение недель и месяцев. В некоторых случаях мышцы, будучи подвержена спазму, формируют локальный стойкий болевой синдром, например, грушевидной мышцы. Неврологу необходим точный топический диагноз, связанный с правильной локализацией очага поражения.
Возможные осложнения
Сама по себе выраженная болезненность в пояснице с иррадиацией в ногу является фактором, значительно ухудшающим качество жизни. При продолжительности болей свыше 2 месяцев, которые невозможно купировать консервативными способами, показано оперативное вмешательство. Если боль сопровождается:
- двигательными расстройствами;
- прогрессирующей слабостью в мышцах конечностей;
- расширением зоны нарушений чувствительности;
- прогрессирующей гипотрофией мышц;
- угнетением сухожильных рефлексов;
- появлением тазовых расстройств.
То тогда решение об оперативном вмешательстве необходимо принимать максимально быстро.
Осложнением отдельных видов межпозвонковых грыж будет стойкое нарушение функции тазовых органов, императивные позывы к мочеиспусканию, затем истинное недержание мочи и кала, стреляющие боли в ноги, а также прогрессирование паралича.
Наконец, при поражении верхних поясничных сегментов с феноменом компрессии дурального мешка и спинного мозга может развиться миелопатия, которая будет уже иметь не односторонний характер. Прогрессирование двустороннего периферического паралича в сочетании с нарушением функции тазовых органов будет превращать пациента в глубокого инвалида, который будет перемещаться на инвалидном кресле. Учитывая, что это во многих случаях можно избежать, необходимо как можно быстрее проводить точную инструментальную диагностику, и выбирать способ лечения.
Основные принципы лечения
Говоря о лечении любых грыж межпозвоночных дисков, нужно помнить, что единственным способом радикального избавления от страданий, является современное малоинвазивное оперативное вмешательство. Только в случае эндоскопической микродискэктомии, лазерной вапоризации и других способов можно радикально освободиться от грыжевого выпячивания.
В том случае, если вы можете выбрать место лечения, есть возможность пролечиться платно, то рекомендуем обратить внимание на чешских нейрохирургов. Отличие чешской системы здравоохранения от стран – лидеров в медицине состоит в том, что в Чехии на законодательном уровне закреплена необходимость реабилитационного этапа, который привязан к той клинике, в которой делается оперативное вмешательство. Это значит, что при необходимости пациенту не придётся искать специалистов по физической реабилитации, инструкторов лечебной физкультуры и специалистов физиоотделений. Вся программа лечения, от диагностики, собственно операции и необходимой реабилитации, будет проведена в одном и том же лечебном учреждении, и по приемлемым ценам.
Все способы консервативной терапии (НПВС) – нестероидные противовоспалительные препараты, применение миорелаксантов центрального действия, симптоматическая терапия, обезболивающие препараты – помогают только лишь ликвидировать последствия грыжи, то есть снять воспаление, убрать отёк, восстановить нарушенные функции нервных корешков и разрешить мышечный спазм. Спустя несколько месяцев после лечения обычно все симптомы возвращаются, а иногда и многократно усиливаются. Это связано с прогрессированием грыжи, увеличением её размеров, появлением грыж других локализаций.
Само собой разумеется, любые народные препараты, такие как мази из меда и прополиса, компрессы из хрена, и другие сомнительные способы лечения позволяют лишь ненадолго снять боль, избавиться от симптомов, или даже просто отвлечь внимание пациента.
Общий минус консервативной терапии в том, что при улучшении самочувствия люди считают, что это – заслуга лекарств, и что грыжа исчезла безвозвратно. Это большая ошибка, грыжа никуда не исчезает, и при малейшем нарушении режима, при переохлаждении поясницы, при подъёме тяжести, при резком движении, – все симптомы возвращаются.
Поэтому если у вас или ваших близких имеются вышеописанные жалобы и симптомы, такие, как:
- стреляющие боли в ногах;
- онемение кожи бедра и стопы;
- слабость в мышцах стопы или бедра;
- трудность при вставании на пятки и носки;
- слабость в ноге при подъеме по лестнице, –
То не обязательно ждать осложнений и инвалидности. Как избавиться от межпозвоночной грыжи? Нужно в плановом порядке выполнить МРТ с разрешением не менее 1,5 Тл, и проконсультироваться у невролога или нейрохирурга, чтобы как можно быстрее выполнить операцию. Это радикально избавит от грыжи, и улучшит качество жизни и свободы движения.
Источник
С ситуацией, когда остеохондроз отдает в ногу, может столкнуться любой пациент, который не уделяет должного внимания лечению данного заболевание. При дегенеративных дистрофических изменениях в межпозвоночных дисках постепенно нарастает компрессия на корешковые нервы. При значительной протрузии диска может возникнуть грыжевое выпячивание пульпозного ядра, которое будет раздражать окружающие мягкие ткани и провоцировать сильнейшее воспаление.
Все эти факторы приводят к тому, что начинает страдать иннервационная система нижних конечностей
Остеохондроз поясничного отдела отдает в ногу только в том случае, если патологические изменения затронули один из крупных нервов, отвечающих за иннервацию нижней конечности. В большинстве случаев страдает седалищный нерв. Он проходит по задней поверхности бедра и в подколенной ямке разделяется на две ветви. Может защемляться как на выходе корешковых нервов через фораминальные отверстия в телах позвонков, так и при прохождении им сквозь туннель в толще грушевидной мышцы. Она при обострении поясничного остеохондроза часто подвергается статическому перенапряжении. Спазмированном мышечные волокна давят на седалищный нерв.
Второй по частоте поражения – бедренный нерв. Он отвечает за иннервацию передней поверхности бедра и голени. Его поражение чаще всего происходит при развитии остеохондроза на уровне межпозвоночных дисков L3-L4 и L4-L5. Реже поражается паховый нерв. В его патологической деформации чаще всего виноваты спазмы мышц передней брюшной стенки и воспаление в пояснично-крестцовом нервном сплетении. Также может поражаться латеральный подкожный нерв, отвечающий за чувствительность наружной поверхности бедра и голени.
По ходу обозначенных выше нервов распространяется болевой синдром. В зависимости от того, какая структура повреждения, боль может локализоваться на передней, задней, наружной или внутренней поверхности бедра и голени. По наличию дополнительных клинических признаков, таких как парестезии, области онемения, снижение кожной чувствительности, изменение интенсивности проявления сухожильных рефлексов, врач сможет поставить боле точный диагноз и обозначить локализацию остеохондроза в пояснично-крестцовом отделе позвоночника.
Если у вас остеохондроз поясничного отдела отдает в ногу, вам нужно незамедлительно посетить врача невролога или вертебролога. В Москве можно записаться на первичный бесплатный прием к этим докторам в нашей клинике мануальной терапии. Здесь ведут прием опытные специалисты. Вам будет поставлен точный диагноз, назначено адекватное и безопасное лечение.
Для того, чтобы записаться на бесплатный прием, позвоните нам по указанному номеру телефона или заполните форму записи, расположенную внизу данной страницы.
Может ли остеохондроз отдавать в ногу
Ответ на вопрос о том, может ли остеохондроз отдавать в ногу, положительный – действительно это дегенеративное дистрофическое заболевание позвоночго столба способно провоцировать появление болевого синдрома и других неврологических проявлений в тканях нижних конечностей. Это обусловлено анатомией и физиологией. Вот несколько фактов, позволяющих понять механизм распространения боли при остеохондрозе по нижним конечностям:
- позвоночный столб является центральной частью опорно-двигательного аппарата;
- внутри позвоночника находится спинной мозг, осуществляющий контроль за всеми функциями тела человека, в том числе двигательная активность нижних конечностей обеспечивается аналогичным образом;
- от спинного мозга через фораминальные отверстия в телах позвонков отходят корешковые нервы – они парные и отвечают каждый за иннервацию своей половины тела;
- корешковые нервы надежно защищены от компрессии с помощью межпозвоночных хрящевых дисков, разделяющих между собой соседние тела позвонков;
- при остеохондрозе высота межпозвоночных дисков снижается, на корешковые нервы начинает оказываться компрессионная нагрузка.
Помимо корешковых нервов в пояснично-крестцовом отделе позвоночника расположено несколько крупных нервных сплетений. Поражаются чаще всего поясничное и крестцовое, «конский хвост». При их воспалении или ущемлении могут выпадать функции нижних конечностей, внутренних органов брюшной полости.
Если при остеохондрозе боль отдает в ногу, то это неблагоприятный клинический признак. Он может свидетельствовать о следующих патологических изменениях в тканях:
- воспаление за счет ущемления нервного волокна;
- повреждение мягких тканей разрастающимися краеугольными остеофитами на телах позвонков;
- перенапряжение мышц спины и поясницы при длительном разрушении межпозвоночного диска;
- снижение высоты межпозвоночного диска и его проседание с компрессией корешкового нерва;
- выпадение межпозвонковой грыжи, которая оказывает раздражающее действие и давит на корешковые нервы и их ответвления;
- сужение просвета спинномозгового канала (при смещении позвонков или при выпадении в его просвет грыжи).
Все эти патологии представляют собой серьезную опасность для здоровья человека. При длительной компрессии корешкового нерва или его ответвления возможна атрофия нервного волокна. При этом страдает сенсорная и моторная активность нижних конечностей. Восстановить иннервацию и подвижность ноги в будущем будет очень сложно. Поэтому следует как можно раньше обращаться за медицинской помощью.
Особую опасность собой представляет секвестрирование грыжи межпозвоночного диска. При секвестре происходит отделение части пульпозного ядра от фиброзного кольца межпозвоночного диска. Она начинает свободно двигаться вдоль позвоночного столба. Если это происходит снаружи, то провоцирует постоянную боль, воспаление нервного волокна и других мягких тканей. Если секвестрированная грыжа попадает внутрь спинномозгового канала, то наступает парализация нижних конечностей. Нарушается работа внутренних органов брюшной полости и малого таза. В такой ситуации пациенту необходима экстренная хирургическая операция.
Также стоит как можно быстрее обратиться за помощью к неврологу, если шейный остеохондроз отдает в ногу, поскольку это состояние может быть опасно для жизни человека. Шейный отдел позвоночника отличается особой гибкостью и подвижностью. Межпозвоночные диски здесь достаточно слабые и при неблагоприятных факторах воздействия быстро подвергаются дегенеративным дистрофическим изменениям.
При снижении высоты межпозвоночных дисков шейные позвонки могут смещаться относительно друг друга. При антелистезе и ретролистезе возрастает вероятность сужения спинномозгового канала. В этом случае может появляться слабость в ногах и руках, головокружение, нарушение сердечного ритма и т.д. При тотальном стенозе спинного мозга в шейном отделе позвоночника может наступит внезапная остановка сердца и дыхания. Без своевременно оказанной медицинской помощи пациент может умереть. Поэтому шутить с таким серьезным заболеванием, как шейный остеохондроз не следует. Занимайтесь его лечением своевременно.
Еще одна опасность шейного остеохондроза заключается в том, что высок риск развития синдрома задней позвоночной артерии. Эти важнейшие кровеносные сосуды выходят из полости грудной клетки в области 6-7 шейных позвонков. Затем, вдоль крючкообразных отростков позвонков они направляются к овальному отверстию в черепной коробке. Они отвечают за кровоснабжение задних частей головного мозга.
При развитии дегенеративных дистрофических изменений в шейном отделе позвоночника ход задних позвоночных артерий становится затрудненным, извитым. Структуры головного мозга не получают в достаточном количестве питание и кислород. Это может спровоцировать слабость в ногах, частичный парез мышц и другие проявления транзиторного нарушения мозгового кровообращения.
В какую ногу отдает при остеохондрозе
От того, в какую ногу отдает при остеохондрозе боль, врач может определить локализацию пораженного межпозвоночного диска. Как уже говорилось выше, от спинного мозга отходят парные корешковые нервы. Один из них отвечает за иннервацию левой половины тела, другой – правой. Соответственно, если поражается левый сегмент диска, то остеохондроз отдает в левую ногу, а по месту проявления клинических признаков можно примерно определить – какой именно диск пострадал. Аналогичным образом, если в большей степени поврежден правый сегмент диска, то остеохондроз отдает в правую ногу, сопровождаясь различными неврологическими проявлениями.
Остеохондроз может отдавать в ногу и при выпадении грыжевого выпячивания пульпозного ядра с той или иной стороны. Боковая локализация межпозвоночной грыжи часто появляется у пациентов, которые привыкли поднимать и переносить тяжести в одной руке. Они не следят за своей осанкой. Высок риск подобного заболевания у пациентов со сколиозом грудного отдела позвоночника.
При появлении боли по ходу седалищного нерва также следует исключать ряд других заболеваний. В первую очередь проводится дифференциальная диагностика для исключения синдрома грушевидной мышцы. В её толще проходит седалищный нерв. Неправильно проведенная внутримышечная инъекция, ушиб, растяжение – все это может спровоцировать процесс рубцевания в толще грушевидной мышцы. Симптомы этого заболевания напоминают пояснично-крестцовый остеохондроз. Однако лечение несколько отличается.
Если боль отдается в левую или правую ногу, то также стоит исключать деформирующий остеоартроз правого или левого подвздошно-крестцового сустава. Это заболевание провоцирует появление болей в области поясницы и крестца. Усиливаются боли при ходьбе или длительном нахождении на ногах. Бол может распространяться по внутренней и внешней поверхности бедра до колена.
Остеохондроз отдает в ногу: что делать и как лечить?
Первое, что делать, если остеохондроз отдает в ногу, это обращаться за медицинской помощью. Только опытный невролог сможет правильно определить настоящую причину иррадиации боли и устранить её.
Если остеохондроз отдала в ногу, перед тем, как лечить данное состояние, необходимо провести полноценное клиническое обследование. Рекомендует сделать рентгенографические снимки пояснично-крестцового отдела позвоночника, подвздошно-крестцового и тазобедренного суставов. Также может быть показано проведение МРТ обследования.
Лечение при состоянии, когда остеохондроз отдает в ногу, нужно начинать с устранения компрессии на корешковые нервы и их ответвления. Поэтому наиболее эффективно на ранних стадиях терапии использовать методику мануального вытяжения позвоночного столба. В результате этой процедуры увеличиваются межпозвоночные промежутки, диски получают возможность восстановить свою физиологическую форму. Устраняется давление с нервного волокна, что способствует полному устранению болевого синдрома.
Затем разрабатывается индивидуальный курс лечения остеохондроза. В нашей клинике мануальной терапии применяется остеопатия, рефлексотерапия, массаж, лечебная гимнастика, кинезиотерапия, воздействие лазером и многое другое.
Если вам требуется проведение безопасного и эффективного курса лечения остеохондроза позвоночго столба, то запишитесь на первичный бесплатный прием неврологу или вертебролога в нашей клинике мануальной терапии прямо сейчас.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
