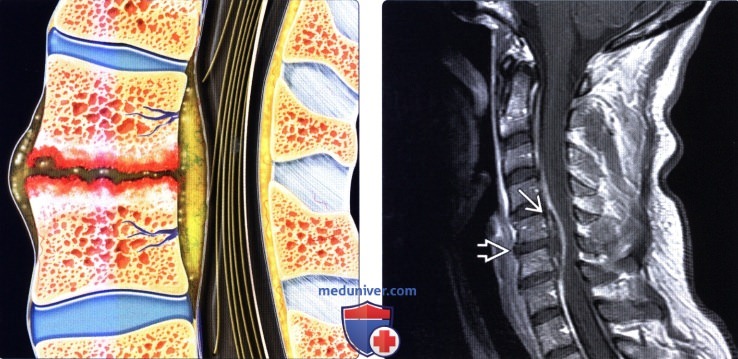
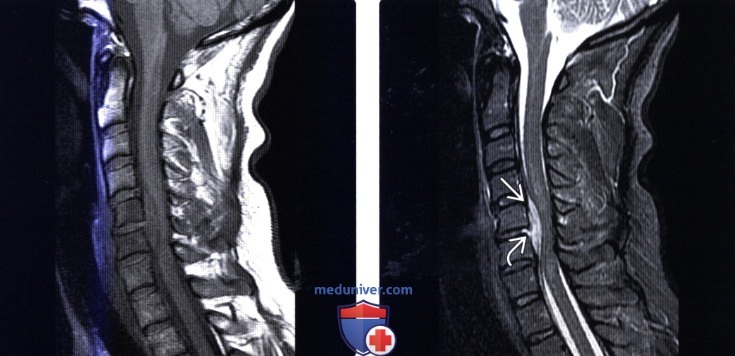
Эпидурит позвоночника мрт диагностика

Спинальный эпидурит (epiduritis; синоним: спинальный эпидуральный абсцесс, наружный гнойный пахименингит, гнойный перипахименингит) — это воспалительный острый или хронический процесс в эпидуральном пространстве и на наружной поверхности твердой мозговой оболочки спинного мозга [4].
Классификация.
Классически выделяют, как и в любом другом воспалительном заболевании, острую и хроническую форму. Чаще всего поражаются позвонки нижнего грудного и поясничного отдела.
В зависимости от локализации заболевания выделяют эпидурит:
1) ограниченный – область поражения ограничивается только грыжевым выпячиванием;
2) неограниченный – воспалительный процесс наблюдается в нисходящих и восходящих сегментах;
3) распространенный односторонний – воспаление наблюдается только с одной стороны;
4) распространенный двусторонний – процесс воспаления захватывает обе стороны [3] ;
5) рубцово-спаечный – может возникнуть после операции по удалению грыжи или другого вмешательства. При этом на месте проведенных манипуляций возникают фиброзные разрастания, которые и вызывают воспаление.
6) Различают внутренний и наружный эпидурит спинного мозга. Первая разновидность встречается редко. Чаща наблюдается наружный вид, при котором воспалительный процесс всегда распространяется на жировую клетчатку эпидурального пространства. Еще чаще процесс начинается с эпидуральной клетчатки и потом распространяется на наружные слои твердой оболочки. [2]
Кроме того, выделяют две формы заболевания:
1) Гнойный: Самая тяжелая форма заболевания, характеризуется наличием гнойного очага в области эпидурального пространства.
2) Негнойный (серозные, серозно-фиброзные, гиперпластические): часто имеет скрытый характер течения. В ходе развития заболевания не наблюдается возникновение нарушений неврологического плана. Вялотекущие процессы могут привести к изменениям в эпидуральной клетчатке, а также нарушить целостность твердой мозговой оболочки. Часто фиброзная ткань разрастается, а воспаление переходит на мягкие оболочки спинного мозга. Нарушается ликворообращение, сосуды сдавливаются. Результатом такого воздействия становятся ишемические изменения в спинном мозге [3].
2. Этиология и патогенез.
Гнойный эпидурит обычно развивается как осложнение гнойных процессов рядом с эпидуральным пространством: остеомиелита позвоночника, заднего медиастинита, паравертебрального абсцесса, абсцесса легкого и др., или общей гнойной инфекции: сепсиса (чаще стафилококкового, реже стрептококкового, пневмококкового), гнойного тонзиллита, рожи, пиелита, инфицированного аборта, фурункулеза. В эпидуральное пространство возбудитель попадает per continuitatem или гематогенным путем. Локализуется процесс чаще всего в нижнем грудном отделе. Абсцесс обычно распространяется на протяжении 3—4 позвонков. Через твердую мозговую оболочку возбудитель не проникает, поэтому мягкие оболочки и спинной мозг обычно в воспалительном процессе непосредственна не участвуют. Но они могут, конечно, страдать от давления, воздействия токсинов, расстройства кровообращения и лимфообращения и других патогенных факторов [1, 3].
Негнойный эпидурит, согласно мнению исследователей, нередко протекает латентно. Эпидуральная клетчатка отличается высокой реактивностью и вовлекается в процесс при многих местных и общих инфекциях, особенно при аллергических реакциях. Острые негнойные эпидуриты обычно вполне доброкачественны и не вызывают стойких неврологических нарушений. Наряду с этим встречаются хронически текущие негнойные пахименингиты и эпидуриты, вызывающие массивные изменения в эпидуральной клетчатке и твердой мозговой оболочке. Жировая ткань замещается грануляционной, в оболочке происходит разрастание фиброзной ткани. С течением времени воспалительные изменения могут перейти и на мягкие мозговые оболочки. Плотная фиброзная ткань, как кольцом окружая спинной мозг, нарушает ликворообращение, сдавливает сосуды и вызывает ишемические изменения в спинном мозге и его оболочках [1, 3].
Подобные гиперпластические формы пахименингита и эпидурита, при которых твердая мозговая оболочка может стать толще нормальной в 5—10 раз, срастаясь с надкостницей позвонков, с одной стороны, и с мягкими оболочками — с другой, постепенно прогрессируя, дают клиническую картину опухоли спинного мозга. Это гипертрофический пахименингит, по терминологии старых авторов [2].
Хронический эпидурит — вторичное заболевание, осложняющее туберкулез, сифилис (редко), бруцеллез. Может выявляться в связи с травмой позвоночника, перенесенной за много лет до появления симптомов эпидурита, с наличием инородного тела или опухолью в позвоночном канале, с простудой. Хронические заболевания позвоночника воспалительного и дегенеративного характера также могут осложниться хроническими эпидуритом. Эпидурит может проявляться одним очагом, несколькими отдельными очагами или поразить диффузно все эпидуральное пространство. Страдают преимущественно грудной или одновременно грудной и поясничный отделы. Много реже встречается описанный старыми авторами гипертрофический шейный пахименингит. Рубцовые изменения и воспалительные наслоения сильнее выражены по задней поверхности дурального мешка, реже наблюдается их более или менее одинаковое развитие в виде муфты по всей окружности твердой мозговой оболочки. [2]
3. Клиническая картина
Гнойный эпидурит.
Болезнь начинается остро, реже подостро. Появляются симптомы тяжелой острой инфекции: слабость, недомогание, головные боли, отсутствие аппетита, гектическая лихорадка, изменения крови септического характера (ускоренная СОЭ, нейтрофильный сдвиг). На этом фоне развиваются корешковые боли, симптомы натяжения, парестезии, нарушение функции тазовых органов. Позднее возникают параличи, чаще всего в форме нижнего парапареза (параплегии) спастического характера. При поражении на шейном уровне развивается тетрапарез разной выраженности до плегии. Нередко наблюдаются корешковые симптомы выпадения: вялость отдельных рефлексов, гипестезия, похудание мышц [1, 2]
Негнойный_эпидурит.
Начинается процесс большей частью подостро сильными корешковыми болями и болями в позвоночнике, сопровождающимися рефлекторным напряжением мышц спины. Иногда возникает приступ, напоминающий люмбаго. Локализация местных корешковых болей зависит, от топики процесса. Часто наступает ремиссия (характеризуется уменьшением радикулярных болей, относительным восстановлением функций тазовых органов и движений в пораженных конечностях, снижением температуры до субфебрильной) , после чего боли возобновляются. Кроме того, возникают тазовые расстройства различной степени. Исследование ликвора обычно обнаруживает белково-клеточную диссоциацию или даже полный синдром Фруэна — Нонне. Все неврологические симптомы с течением времени нарастают. Наряду с этим больные жалуются на боли в области позвоночника при отсутствии изменений костей на рентгенограмме, движения позвоночника на уровне очага ограничены, постукивание по одному или нескольким остистым отросткам болезненно. Температура тела может быть как нормальной, так и может незначительно колебаться. Кровь также большей частью не изменена. В периоды обострения процесса СОЭ повышена, выявляется нейтрофильный сдвиг [1, 2].
4. Диагностика
Для распознавания спинальных эпидуритов предложена (Д. Куимов) следующая триада:
– острые корешковые боли на фоне высокой температуры и менингеальных явлений;
– синдром нарастающего сдавления спинного мозга — острый компрессионный синдром;
– наличие гнойного или инфекционного очага в организме (по МРТ). Кроме того проводится, в первую очередь, лабораторная диагностика ( Лейкоцитоз со сдвигом влево, повышение СОЭ, СРБ). Так же в ходе оперативного лечение возможно применение цитологического исследования. Кроме того, важно проводить дифференциальную диагностику со спондилодисцитами, спондилитами, паравертебральными абсцессами, менингитом, миелитом, опухолевым поражением [1].
Диагностика острых гнойных эпидуритов не представляет больших затруднений. Хронические эпидуриты обнаруживаются либо на операции по поводу других поражений спинного мозга, либо на секции [5].
5. Лечение
Классически выделяют консервативное и хирургическое лечение. В случае описываемого заболевания без применения обоих типов лечения нельзя обойтись.
При установлении гнойного этиологии эпидурита показаны срочная ламинэктомия и опорожнение эпидурального пространства от гнойного экссудата с последующим энергичным лечением антибиотиками. Во время операции вскрывать твердую мозговую оболочку не следует. Применяют антибиотики широкого спектра действия (чаще пенициллины) [2].
В случае негнойного эпидурита- лечение так же, в первую очередь, хирургическое. Антибиотики назначаются до и после операции [2].
В последующем показано проведение разного по длительности ( в зависимости от выраженности неврологического дефицита) реабилитационного лечения, включая лечебную гимнастику и физиопроцедуры. Кроме того, при длительном обездвиживании пациента нельзя забывать о риске ТЭЛА и проводить антикоагулянтную терапию и другие виды симптоматического лечения.
6. Прогноз
Прогноз во многом зависит от того, насколько рано пациент обратится к специалисту. Ранняя диагностика позволяет начать своевременное лечение и снизить негативные последствия заболевания. Безусловно необходимо своевременно выявить возбудителя процесса инфицирования и провести грамотное оперативное вмешательство и антибактериальную терапию. Если лечение было начато несвоевременно, то эпидурит может закончиться выздоровлением или перейти в хроническую форму. Среди последствий в этом случае отмечают нарушения двигательных способностей в виде пареза, плегии, расстройств чувствительности, а также расстройств функции тазовых органов ( недержание мочи или хроническая задержка). Кроме того, при длительной иммобилизации больного, могут образоваться пролежни, ТЭЛА, различная урогенитальная инфекция. При несвоевременном или неполном лечении больной может навсегда остаться инвалидом.
Список литературы:
- Клинические рекомендации по диагностике и лечению воспалительных заболеваний позвоночника и спинного мозга, 2015г
- http: //surgeryzone. net/nevrologia/epidurit-spinnogo-mozga. html
- http: //neurodoc. ru/bolezni/spinnoy-mozg/epidurit. html
- http: //www. medical-enc. ru/m/26/epidurit. shtml
- https: //ortocure. ru/pozvonochnik/prochee/epidurit. html
Источник
МРТ при эпидуральном абсцессеа) Терминология: б) Лучевая диагностика эпидурального абсцесса:
в) Дифференциальная диагностика: г) Патология: д) Клинические вопросы: – Также рекомендуем “Лучевая диагностика эпидурального абсцесса” Редактор: Искандер Милевски. Дата публикации: 18.8.2019 |
Источник
МРТ при болевом синдроме, вызванном повреждением поясничного отдела позвоночника
Боль в пояснице знакома практически каждому человеку и нередко приводит к временной нетрудоспособности. Наиболее распространенной является боль в пояснице, вызванная изменениями пояснично-крестцового отдела позвоночника. Классические проявления заболеваний поясничного отдела позвоночника общеизвестны: при боли в пояснице, иррадиирующей в ягодицы и по задней поверхности ног, диагноз ставится быстро. Трудности возникают, когда боль иррадиирует в промежность, мошонку или по передней поверхности ног. В этом случае ошибочно подозревают паховую грыжу или грыжу запирательного отверстия со сдавлением нервов. Сложности возникают и в диагностике спондилоартропатий, распространенность которых в настоящее время гораздо шире, чем принято считать. Во избежание ошибок в подобных случаях всегда нужно исключить болезнь позвоночника.
Основные причины, вызывающие болевой синдром, выявляемые при МРТ исследовании, следующие:
Вследствие большой нагрузки и отсутствия реберной защиты, поясничный отдел поражается наиболее часто. Боль и сопутствующие ей симптомы чаще всего вызваны повреждением межпозвонковых дисков, при этом чаще поражаются L4/5, L5/S1 диски.
Основной симптом остеоартроза – выраженное ограничение движений. В большинстве случаев больные какое-то время справляются с этим неудобством, но по мере прогрессирования остеоартроза происходят подвывихи суставных отростков позвонков, что ведет к сужению межпозвоночных отверстий, а сопутствующий остеохондроз приводит к стенозу позвоночного канала. Перечисленные изменения приводят к сдавлению спинномозговых нервов и деформации дурального мешка, являясь причиной радикуло- и миелопатий.
Грыжи межпозвоночных дисков и остеофиты могут вызывать воспалительный процесс в эпидуральном пространстве и на наружной поверхности твёрдой мозговой оболочки спинного мозга (эпидурит).
Остеохондроз, деформирующий спондилоз. Стеноз позвоночного канала; компрессия дурального мешка. Экстрадуральное объемное образование на уровне L3-L4 (susp. эпидурит)

Грыжа диска L5/S1

Грыжа диска L4/5 с каудальной миграцией


Остеохондроз. Грыжи L4-S1; грыжевой секвестр L5/S1 с краниальной миграцией на педикулярный уровень

Боль при этом возникает по причине натяжения связок позвоночника или раздражении спинномозговых корешков.
Антелистез L5 позвонка, «вакуум»-феномен диска L5-S1


Неврологическая симптоматика появляется, когда опухоль сдавливает или прорастает спинномозговые корешки или спинной мозг. Симптомы весьма разнообразны, характерно их неуклонное прогрессирование.
Самые частые из злокачественных новообразований – миеломная болезнь и метастазы в позвоночник.
Патологическая инфильтрация (метастазы или первично-множественная опухоль) крестца

Интрадуральное объемное образование на уровне L5 позвонка | |
 |  |
Объемное образование крестца (патологическая инфильтрация, деструкция, паравертебральный компонент) диф диагноз с метастазом

Очаговые изменения тела L3 позвонка (гемангиома). Хондроз

Объемное образование крестца (патологическая инфильтрация); верифицировано- миеломная болезнь

Метастазы

Встречаются как травматические, так и патологические компрессионные переломы, вызванные разрушением позвонков вследствие миеломной болезни, метастатического поражения или остеопороза.
Патологический перелом L4 позвонка; остеопоротический перелом L2 позвонка; ретролистез L2. | Остеопороз. Остеопоротические переломы L2-L5 позвонков | Остеопороз. Остеопоротические переломы Th11, Th12 позвонков, остеопоротические деформации тел L1-L3, L5 позвонков |
 |  |  |
Компрессионный перелом L1 позвонка (хронический период)

Перелом L4 позвонка (горизонтальный)

Компрессионно-оскольчатый перелом L1 позвонка (хр период)

Остеомиелит L4-L5

Эпидуральный абсцесс

Спондилит L4-S1; эпидурит; абсцедирование в передних отделах позвоночного канала

Спондилит; контактная деструкция. Стеноз позвоночного канала (врожденно узкий позвоночный канал)

Спондилит Th12-L1, L5-S1 подострый период

Эта группа заболеваний характеризуется поражением крестцово-подвздошных суставов и позвоночника, олигоартритом и энтезопатиями. Перечисленные выше симптомы возникают в покое (особенно утром, после сна) и уменьшаются после физической нагрузки.
Двусторонний сакроилиит 4 ст (частичное синостозирование), вне стадии обострения; деформирующий спондилоз на уровне Th12-S1 сегментов (б-нь Бехтерева)

Левосторонний сакроилеит; хондроз, протрузия L4/5

Анкилозирующий спондилоартрит (болезнь Бехтерева).

Сосудистая мальформация позвоночного канала; миелопатия

Постконтраст

Мальформации – синостоз L4-L5

Конкресценция тел L3-L4; остеопоротическая деформация тела Th12

По мнению некоторых специалистов, боль в нижней части спины – своеобразная расплата человечества за прямохождение, когда наибольшая нагрузка ложится на поясничный отдел позвоночника, несущий основное бремя массы человеческого тела. Пагубное влияние оказывают также гиподинамия, неправильное питание, ожирение, стрессы. Боль в пояснице может возникнуть только однажды и исчезнуть без следа, а может возвращаться снова и снова, причиняя немалые страдания. Боли в пояснице – неспецифический симптом, который может быть вызван множеством причин. Достоверно поставить топический диагноз и своевременно начать лечение клиницисту помогают множество разнообразных методов обследования, среди которых в настоящее время главенствующую роль занимает современный метод – МРТ поясницы.
Источник