Эпидуральная область в позвоночнике
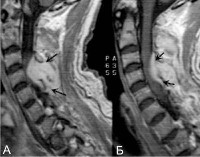
Спинальный эпидуральный абсцесс – ограниченное гнойное воспаление эпидурального спинномозгового пространства. Проявляется острой болью в спине, трансформирующейся в корешковый синдром, появлением и прогрессированием парезов, тазовых расстройств и чувствительных нарушений в соответствии с топикой абсцесса. В ходе диагностики оптимальным является проведение МРТ спинного мозга, при отсутствии такой возможности – спинальной пункции и миелографии. Лечение состоит в как можно более ранней оперативной декомпрессии спинного мозга с дренированием абсцесса, проводимой на фоне массивной антибиотикотерапии.
Общие сведения
Спинальный эпидуральный абсцесс – локальный гнойно-воспалительный процесс, возникающий в эпидуральном пространстве. Последнее представляет собой щель, располагающуюся между твердой (дуральной) спинальной мозговой оболочкой и стенками позвоночного канала. Эпидуральное пространство заполнено рыхлой клетчаткой и венозными сплетениями. По нему гнойное воспаление может распространяться в церебральном или каудальном направлении, занимая пространство, соответствующее нескольким позвоночным сегментам.
В литературе по неврологии спинальный эпидуральный абсцесс можно встретить под синонимичным названием «ограниченный гнойный эпидурит». Частота встречаемости эпидурального абсцесса спинного мозга в среднем составляет 1 случай на 10 тыс. госпитализаций. Наиболее часто, примерно в половине случаев, наблюдается абсцесс среднегрудного отдела позвоночника. Около 35% приходится на эпидуральные абсцессы поясничного отдела, 15% – на шейный отдел. Заболевают преимущественно люди в возрасте от 40 до 75 лет с пониженной сопротивляемостью иммунной системы. Современная тенденция к росту заболеваемости, по всей видимости, обусловлена увеличением численности пожилого населения и количества лиц с пониженным иммунитетом.

Спинальный эпидуральный абсцесс
Причины спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс является следствием попадания в субдуральное пространство инфекции. В качестве инфекционных агентов могут выступать стафилококки (50-60% случаев), стрептококковая инфекция, анаэробные микроорганизмы, специфические возбудители (например, палочка туберкулеза), грибы. Занос инфекции в эпидуральное пространство возможен гемато- и лимфогенным способом из существующих в организме удаленных инфекционных очагов, таких как фурункулез, заглоточный абсцесс, нагноившаяся киста средостения, инфекционный эндокардит, пиелонефрит, гнойный цистит, периодонтит, гнойный отит, пневмония и пр.
Спинальный эпидуральный абсцесс может возникнуть в результате распространения гнойного воспаления из рядом расположенных структур при остеомиелите или туберкулезе позвоночника, абсцессе поясничной мышцы, пролежнях, ретроперитонеальном абсцессе. Примерно до 30 % случаев эпидурального абсцедирования связаны с проникновением инфекции вследствие травмы позвоночника, например, перелома позвонка с вклинением его частей или осколков в клетчатку эпидурального пространства. Возможно образование посттравматической гематомы с ее последующим нагноением. В редких случаях спинальный эпидуральный абсцесс формируется как осложнение эпидуральной анестезии, люмбальных пункций или хирургических операций на позвоночнике.
Немаловажное значение в развитии абсцедирования имеет иммунокомпрометированное состояние организма больного, при котором проникающие в субдуральное пространство микроорганизмы не получают достойного отпора иммунной системы. Причинами снижения иммунного ответа могут быть пожилой возраст, хронический алкоголизм, наркомания, ВИЧ-инфекция, сахарный диабет и др.
Формирование абсцесса в спинальном эпидуральном пространстве сопровождается развитием ликвороциркуляторного блока и нарастающей компрессией спинного мозга. В отсутствие быстрой ликвидации абсцесса в спинном мозге на фоне сдавления происходят необратимые дегенеративные процессы, влекущие за собой формирование стойкого неврологического дефицита.
Симптомы спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс манифестирует соответствующей его локализации разлитой болью в спине, подъемом температуры тела до высоких цифр, ознобами. Отмечается локальная ригидность позвоночных мышц, болезненность перкуссии остистых отростков, положительные симптомы натяжения. Затем наступает 2-я стадия болезни – боль трансформируется в корешковый синдром, что сопровождается снижением сухожильных рефлексов в соответствии с уровнем поражения. На 3-ей стадии возникают парезы и тазовые нарушения, свидетельствующие о компрессии проводящих спинальных путей, зачастую наблюдаются парестезии. Переход в 4-ую стадию сопровождается быстрым нарастанием парезов вплоть до полных параличей, проводниковыми нарушениями чувствительности.
Неврологическая картина неспецифична. Периферические вялые параличи отмечаются на уровне локализации субдурального абсцесса, а ниже этого уровня определяются проводниковые расстройства: центральные параличи и сенсорные нарушения. В проекции абсцесса на поверхности спины может наблюдаться гиперемия кожи и отечность подлежащих тканей.
Скорость развития клиники в соответствии с указанными выше стадиями вариативна. Острый субдуральный абсцесс характеризуется формированием параличей спустя несколько суток от дебюта болезни, хронический – через 2-3 недели. При хроническом абсцессе высокая лихорадка зачастую отсутствует, чаще наблюдается субфебрилитет. Трансформация острого абсцесса в хронический сопровождается снижением температуры тела и некоторой стабилизацией клиники, иногда уменьшением выраженности симптомов спинальной компрессии. Течение хронического абсцесса представляет собой смену обострений и затуханий клинических симптомов.
Диагностика спинального эпидурального абсцесса
Неспецифичность симптомов и данных неврологического статуса не позволяют неврологу и нейрохирургу достоверно диагностировать спинальный субдуральный абсцесс. Заподозрить его можно при наличии инфекционного процесса в области позвоночного столба или удаленного очага гнойной инфекции. При остром процессе возникают соответствующие изменения в клиническом анализе крови (ускорение СОЭ, лейкоцитоз), хронический абсцесс характеризуется слабой выраженностью островоспалительных изменений крови. Данные о характере возбудителя может дать бакпосев крови.
Проведение рентгенографии позвоночника помогает выявить или исключить остеомиелит и туберкулезный спондилит. Люмбальная пункция возможна только при расположении абсцесса выше нижнегрудных сегментов. Поражение ниже грудного уровня является противопоказанием для ее проведения, поскольку существует опасность внесения пункционной иглой инфекции в арахноидальное пространство с развитием гнойного менингита. В таких случаях возможна субокципитальная пункция.
Люмбальную или субокципитальную пункцию совмещают с проведением соответственно восходящей или нисходящей миелографии. Последняя выявляет экстрадуральное (частичное или полное) сдавление спинного мозга, однако малоинформативна в отношении дифференциации вызвавшего компрессию объемного образования, т. е. не может различить абсцесс, гематому и опухоль спинного мозга. Наиболее надежным и безопасным способом диагностировать спинальный субдуральный абсцесс является проведение КТ, оптимально – МРТ позвоночника.
Лечение и прогноз спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс является показанием к срочному хирургическому вмешательству. Проводится декомпрессия спинного мозга путем ламинэктомии и дренирование субдурального пространства. При наличии остеомиелита в ходе операции производится удаление нежизнеспособных костных тканей с последующей фиксацией позвоночника. Своевременно проведенная операция предотвращает развитие парезов или уменьшает их степень.
Антибиотикотерапия начинается эмпирически (до получения результатов бакпосева) еще на стадии предоперационной подготовки с парентерального введения препаратов широкого спектра (амоксициллина, рифампицина, ванкомицина, цефотаксима), их комбинации или комбинированных антибактериальных препаратов (например, амоксициллин+клавулановая кислота). Затем переходят на пероральный прием антибиотиков. Продолжительность лечения антибиотиками составляет от 1 до 2 мес. При диагностике туберкулеза проводится консультация фтизиатра и назначается противотуберкулезная терапия.
От 18% до 23% случаев субдурального абсцесса спинного мозга заканчиваются смертельным исходом в результате сепсиса, ТЭЛА и др. осложнений. Наиболее неблагоприятный прогноз у пожилых пациентов при осуществлении хирургического вмешательства после развития параличей. При ранней диагностике и проведении оперативного лечения до возникновения парезов прогноз благоприятный. После операции отмечается остановка прогрессирования неврологических нарушений. Однако при выраженном характере неврологического дефицита его регресс не происходит даже в случаях, когда оперативное лечение проводилось в первые 6-12 ч его появления.
Источник
Спинальный эпидурит (epiduritis; синоним: спинальный эпидуральный абсцесс, наружный гнойный пахименингит, гнойный перипахименингит) – это воспалительный острый или хронический процесс в эпидуральном пространстве и на наружной поверхности твердой мозговой оболочки спинного мозга [4].
Классификация.
Классически выделяют, как и в любом другом воспалительном заболевании, острую и хроническую форму. Чаще всего поражаются позвонки нижнего грудного и поясничного отдела.
В зависимости от локализации заболевания выделяют эпидурит:
1) ограниченный – область поражения ограничивается только грыжевым выпячиванием;
2) неограниченный – воспалительный процесс наблюдается в нисходящих и восходящих сегментах;
3) распространенный односторонний – воспаление наблюдается только с одной стороны;
4) распространенный двусторонний – процесс воспаления захватывает обе стороны [3] ;
5) рубцово-спаечный – может возникнуть после операции по удалению грыжи или другого вмешательства. При этом на месте проведенных манипуляций возникают фиброзные разрастания, которые и вызывают воспаление.
6) Различают внутренний и наружный эпидурит спинного мозга. Первая разновидность встречается редко. Чаща наблюдается наружный вид, при котором воспалительный процесс всегда распространяется на жировую клетчатку эпидурального пространства. Еще чаще процесс начинается с эпидуральной клетчатки и потом распространяется на наружные слои твердой оболочки. [2]
Кроме того, выделяют две формы заболевания:
1) Гнойный: Самая тяжелая форма заболевания, характеризуется наличием гнойного очага в области эпидурального пространства.
2) Негнойный (серозные, серозно-фиброзные, гиперпластические): часто имеет скрытый характер течения. В ходе развития заболевания не наблюдается возникновение нарушений неврологического плана. Вялотекущие процессы могут привести к изменениям в эпидуральной клетчатке, а также нарушить целостность твердой мозговой оболочки. Часто фиброзная ткань разрастается, а воспаление переходит на мягкие оболочки спинного мозга. Нарушается ликворообращение, сосуды сдавливаются. Результатом такого воздействия становятся ишемические изменения в спинном мозге [3].
2. Этиология и патогенез.
Гнойный эпидурит обычно развивается как осложнение гнойных процессов рядом с эпидуральным пространством: остеомиелита позвоночника, заднего медиастинита, паравертебрального абсцесса, абсцесса легкого и др., или общей гнойной инфекции: сепсиса (чаще стафилококкового, реже стрептококкового, пневмококкового), гнойного тонзиллита, рожи, пиелита, инфицированного аборта, фурункулеза. В эпидуральное пространство возбудитель попадает per continuitatem или гематогенным путем. Локализуется процесс чаще всего в нижнем грудном отделе. Абсцесс обычно распространяется на протяжении 3-4 позвонков. Через твердую мозговую оболочку возбудитель не проникает, поэтому мягкие оболочки и спинной мозг обычно в воспалительном процессе непосредственна не участвуют. Но они могут, конечно, страдать от давления, воздействия токсинов, расстройства кровообращения и лимфообращения и других патогенных факторов [1, 3].
Негнойный эпидурит, согласно мнению исследователей, нередко протекает латентно. Эпидуральная клетчатка отличается высокой реактивностью и вовлекается в процесс при многих местных и общих инфекциях, особенно при аллергических реакциях. Острые негнойные эпидуриты обычно вполне доброкачественны и не вызывают стойких неврологических нарушений. Наряду с этим встречаются хронически текущие негнойные пахименингиты и эпидуриты, вызывающие массивные изменения в эпидуральной клетчатке и твердой мозговой оболочке. Жировая ткань замещается грануляционной, в оболочке происходит разрастание фиброзной ткани. С течением времени воспалительные изменения могут перейти и на мягкие мозговые оболочки. Плотная фиброзная ткань, как кольцом окружая спинной мозг, нарушает ликворообращение, сдавливает сосуды и вызывает ишемические изменения в спинном мозге и его оболочках [1, 3].
Подобные гиперпластические формы пахименингита и эпидурита, при которых твердая мозговая оболочка может стать толще нормальной в 5-10 раз, срастаясь с надкостницей позвонков, с одной стороны, и с мягкими оболочками – с другой, постепенно прогрессируя, дают клиническую картину опухоли спинного мозга. Это гипертрофический пахименингит, по терминологии старых авторов [2].
Хронический эпидурит – вторичное заболевание, осложняющее туберкулез, сифилис (редко), бруцеллез. Может выявляться в связи с травмой позвоночника, перенесенной за много лет до появления симптомов эпидурита, с наличием инородного тела или опухолью в позвоночном канале, с простудой. Хронические заболевания позвоночника воспалительного и дегенеративного характера также могут осложниться хроническими эпидуритом. Эпидурит может проявляться одним очагом, несколькими отдельными очагами или поразить диффузно все эпидуральное пространство. Страдают преимущественно грудной или одновременно грудной и поясничный отделы. Много реже встречается описанный старыми авторами гипертрофический шейный пахименингит. Рубцовые изменения и воспалительные наслоения сильнее выражены по задней поверхности дурального мешка, реже наблюдается их более или менее одинаковое развитие в виде муфты по всей окружности твердой мозговой оболочки. [2]
3. Клиническая картина
Гнойный эпидурит.
Болезнь начинается остро, реже подостро. Появляются симптомы тяжелой острой инфекции: слабость, недомогание, головные боли, отсутствие аппетита, гектическая лихорадка, изменения крови септического характера (ускоренная СОЭ, нейтрофильный сдвиг). На этом фоне развиваются корешковые боли, симптомы натяжения, парестезии, нарушение функции тазовых органов. Позднее возникают параличи, чаще всего в форме нижнего парапареза (параплегии) спастического характера. При поражении на шейном уровне развивается тетрапарез разной выраженности до плегии. Нередко наблюдаются корешковые симптомы выпадения: вялость отдельных рефлексов, гипестезия, похудание мышц [1, 2]
Негнойный_эпидурит.
Начинается процесс большей частью подостро сильными корешковыми болями и болями в позвоночнике, сопровождающимися рефлекторным напряжением мышц спины. Иногда возникает приступ, напоминающий люмбаго. Локализация местных корешковых болей зависит, от топики процесса. Часто наступает ремиссия (характеризуется уменьшением радикулярных болей, относительным восстановлением функций тазовых органов и движений в пораженных конечностях, снижением температуры до субфебрильной) , после чего боли возобновляются. Кроме того, возникают тазовые расстройства различной степени. Исследование ликвора обычно обнаруживает белково-клеточную диссоциацию или даже полный синдром Фруэна – Нонне. Все неврологические симптомы с течением времени нарастают. Наряду с этим больные жалуются на боли в области позвоночника при отсутствии изменений костей на рентгенограмме, движения позвоночника на уровне очага ограничены, постукивание по одному или нескольким остистым отросткам болезненно. Температура тела может быть как нормальной, так и может незначительно колебаться. Кровь также большей частью не изменена. В периоды обострения процесса СОЭ повышена, выявляется нейтрофильный сдвиг [1, 2].
4. Диагностика
Для распознавания спинальных эпидуритов предложена (Д. Куимов) следующая триада:
– острые корешковые боли на фоне высокой температуры и менингеальных явлений;
– синдром нарастающего сдавления спинного мозга – острый компрессионный синдром;
– наличие гнойного или инфекционного очага в организме (по МРТ). Кроме того проводится, в первую очередь, лабораторная диагностика ( Лейкоцитоз со сдвигом влево, повышение СОЭ, СРБ). Так же в ходе оперативного лечение возможно применение цитологического исследования. Кроме того, важно проводить дифференциальную диагностику со спондилодисцитами, спондилитами, паравертебральными абсцессами, менингитом, миелитом, опухолевым поражением [1].
Диагностика острых гнойных эпидуритов не представляет больших затруднений. Хронические эпидуриты обнаруживаются либо на операции по поводу других поражений спинного мозга, либо на секции [5].
5. Лечение
Классически выделяют консервативное и хирургическое лечение. В случае описываемого заболевания без применения обоих типов лечения нельзя обойтись.
При установлении гнойного этиологии эпидурита показаны срочная ламинэктомия и опорожнение эпидурального пространства от гнойного экссудата с последующим энергичным лечением антибиотиками. Во время операции вскрывать твердую мозговую оболочку не следует. Применяют антибиотики широкого спектра действия (чаще пенициллины) [2].
В случае негнойного эпидурита- лечение так же, в первую очередь, хирургическое. Антибиотики назначаются до и после операции [2].
В последующем показано проведение разного по длительности ( в зависимости от выраженности неврологического дефицита) реабилитационного лечения, включая лечебную гимнастику и физиопроцедуры. Кроме того, при длительном обездвиживании пациента нельзя забывать о риске ТЭЛА и проводить антикоагулянтную терапию и другие виды симптоматического лечения.
6. Прогноз
Прогноз во многом зависит от того, насколько рано пациент обратится к специалисту. Ранняя диагностика позволяет начать своевременное лечение и снизить негативные последствия заболевания. Безусловно необходимо своевременно выявить возбудителя процесса инфицирования и провести грамотное оперативное вмешательство и антибактериальную терапию. Если лечение было начато несвоевременно, то эпидурит может закончиться выздоровлением или перейти в хроническую форму. Среди последствий в этом случае отмечают нарушения двигательных способностей в виде пареза, плегии, расстройств чувствительности, а также расстройств функции тазовых органов ( недержание мочи или хроническая задержка). Кроме того, при длительной иммобилизации больного, могут образоваться пролежни, ТЭЛА, различная урогенитальная инфекция. При несвоевременном или неполном лечении больной может навсегда остаться инвалидом.
Список литературы:
- Клинические рекомендации по диагностике и лечению воспалительных заболеваний позвоночника и спинного мозга, 2015г
- http: //surgeryzone. net/nevrologia/epidurit-spinnogo-mozga. html
- http: //neurodoc. ru/bolezni/spinnoy-mozg/epidurit. html
- http: //www. medical-enc. ru/m/26/epidurit. shtml
- https: //ortocure. ru/pozvonochnik/prochee/epidurit. html
Источник
