Иммобилизация позвоночника при остеохондрозе видео

Упражнения для пояснично-крестцового отдела позвоночника при остеохондрозе.
Пояснично-крестцовый остеохондроз — хроническая патология, сопровождающаяся постепенным разрушением позвонков и межпозвоночных дисков. При отсутствии врачебного вмешательства заболевание быстро прогрессирует, может стать причиной утраты работоспособности, привести к инвалидности. В терапии остеохондроза используются консервативные методики, а при их неэффективности проводится артропластическая операция. В лечении используются фармпрепараты, физиопроцедуры, массаж, иглоукалывание. Не менее востребована ЛФК (лечебная физическая культура) при остеохондрозе пояснично-крестцового отдела позвоночника. Регулярное выполнение комплекса упражнений практикуется в ортопедии, ревматологии для лечения и профилактики заболевания, а также с целью реабилитации пациентов.
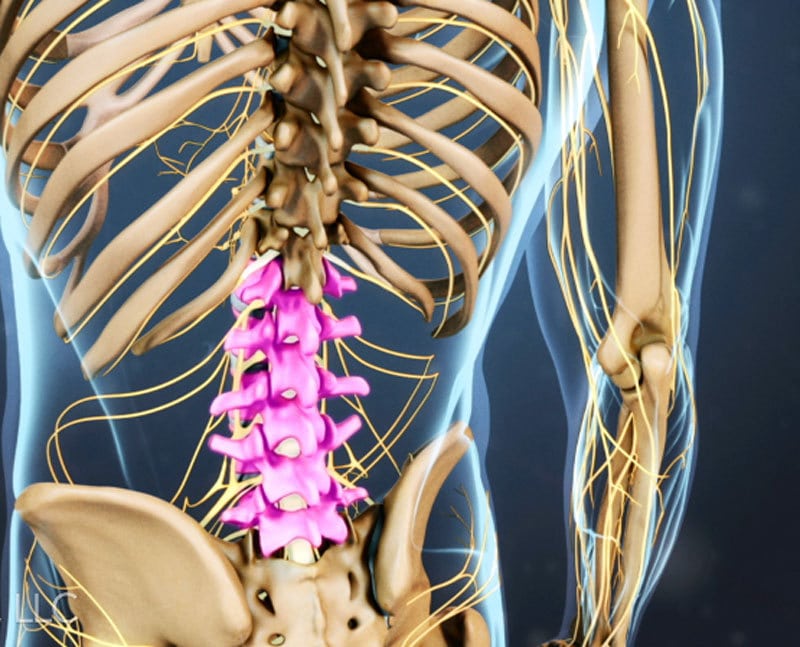
Место локализации патологического процесса — пояснично-крестцовый отдел позвоночника.
Основные цели лечебной гимнастики и физкультуры
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
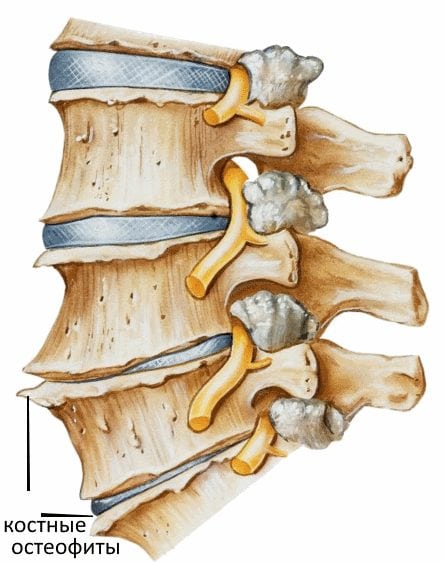
Сразу после диагностирования пояснично-крестцового остеохондроза все усилия врачей направлены на снижение выраженности симптоматики. Им назначаются противовоспалительные нестероидные средства, глюкокортикостероиды, мази с разогревающим действием. Как только исчезают боли, рассасываются отеки, движения становятся более уверенными, необходимо улучшить кровоснабжение в тканях. Деструктивно-дегенеративные изменения позвонков необратимы — невозможно медикаментозно устранить остеофиты (костные наросты), восстановить разрушенные гиалиновые хрящи. Основной задачей терапии становится предупреждение распространения патологических процессов на здоровые участки позвоночника.

Используемые для этого препараты нередко оказывают выраженные побочные эффекты, интенсивность которых нарастает при длительном приеме. Поэтому врачи настоятельно рекомендуют пациентам ежедневно выполнять упражнения при пояснично-крестцовом остеохондрозе. Регулярные тренировки оказывают многоплановое положительное воздействие на состояние нижнего отдела позвоночника:
- ускорение кровообращения. Увеличивается приток крови к поврежденным позвонкам, насыщая ткани питательными и биологически активными веществами. Ускоряются процессы метаболизма и регенерация соединительнотканных структур;
- улучшается микроциркуляция. Исключается вероятность формирования локализованных отеков, сдавливания ими чувствительных нервных окончаний — частой причины боли в пояснице;
- выведение токсичных веществ. Ускорение кровообращения и микроциркуляции позволяет очистить позвонки от накопившихся продуктов воспалительного процесса и разрушения тканей;
- укрепление мышечного корсета. Ускорение обмена веществ и поступление в мышцы достаточного количества кислорода улучшает состояние мышечных волокон. Они становятся более крепкими и в то же время эластичными.
Многие авторские методики лечения заболевания опорно-двигательного аппарата (Гитт, Бубновский) основаны именно на укреплении мышечного корсета.
Без регулярных тренировок для предупреждения смещения позвонков относительно друг друга больному приходится носить жесткие и полужесткие бандажи, ортезы. Они ограничивают объем движений, к тому же такая иммобилизация ухудшает кровообращение в пояснично-крестцовом отделе. А при укреплении собственного мышечного корсета пациент не только отказывается от ортопедических приспособлений, но и начинает вести активный образ жизни.
Рекомендации ортопедов, ревматологов, реабилитологов
Самое важное в выполнении упражнений — отсутствие нагрузки на поврежденные диски. Нельзя делать больше подходов, чем рекомендовал врач ЛФК, из-за повышенной вероятности травмирования. Практикуются только статистические нагрузки, но не динамические. Это означает, что полностью исключены резкие рывки, повороты, наклоны. Движения должны быть медленными, плавными, осторожными, с небольшой амплитудой. Это поможет укрепить мышечный корсет и избежать повреждения мягких тканей при смещении позвонков.

Упражнение для укрепления мышечного корсета.
Что еще рекомендуют врачи ЛФК своим пациентам:
- тренироваться нужно ежедневно один раз в день или разбить комплекс на 2-3 части. Тренировку можно пропустить при плохом самочувствии: повышении температуры тела, желудочно-кишечном расстройстве, приступе артериальной гипертензии;
- нагрузки следует увеличивать постепенно. Некоторые пациенты приступают к тренировкам с большим энтузиазмом, стараются в совершенстве выполнять весь комплекс. Результатом могут стать боли в мышцах, а иногда и рецидив остеохондроза;
- тренироваться необходимо в удобной, просторной одежде из воздухопроницаемых материалов. Во время выполнения упражнений человек потеет. Одежда из синтетики удерживает тепло, что довольно опасно при вялотекущем воспалительном процессе в позвоночнике;
- выполнять упражнения лучше всего через 2-3 часа после приема пищи. Тренировки на полный желудок будут такими же эффективными для позвонков, а вот на пищеварительных процессах они скажутся негативно.
Врачи ЛФК рекомендуют прислушиваться к собственным ощущениям, возникающим во время тренировок. Если при выполнении определенного упражнения чувствуется боль или дискомфорт, то количество подходов лучше сократить или заниматься менее интенсивно. Иногда во время тренировки возникает приятное ощущение при растягивании мышц. Так организм сигнализирует о необходимости выполнять это упражнение как можно чаще.
Во время занятий нужно пить много жидкости (при отсутствии противопоказаний) — чистой воды, слабосоленой негазированной минеральной воды, несладких морсов, компотов, соков. Это повысит лечебную эффективность упражнений, ускорит обмен веществ и заживление тканей, улучшит общее состояние здоровья.
Упражнения при крестцово-поясничном остеохондрозе
Комплекс упражнений при остеохондрозе пояснично-крестцового отдела позвоночника должен составлять только врач ЛФК или реабилитолог. Все упражнения стандартны, но определить, какие из них нужны конкретному пациенту, способен только опытный специалист. Врач принимает во внимание множество факторов — стадию течения патологии, степень разрушения межпозвонковых дисков и даже физическую подготовку человека. Комплексы упражнений будут существенно отличаться у пожилой женщины с лишним весом и у молодого человека, генетически предрасположенного к развитию заболевания.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Прежде чем приступать к основной тренировке, необходимо подготовить мышцы, суставы, позвоночник к предстоящим нагрузкам. Обязательно проводится разминка в течение 10-15 минут. Врачи ЛФК также советуют принять теплый душ, энергично растереться жесткой мочалкой, а затем полотенцем. Какие упражнения помогут ускорить кровообращение в организме:
- ходьба на месте с согнутыми в локтях руками. Не следует сильно приподнимать колени, иначе можно устать уже на этапе разминки;
- при отсутствии шейного остеохондроза вращение головой. Движения должны быть плавными, медленными, приносить удовольствие. Нельзя запрокидывать голову или сильно нагибать ее к плечам;
- вращения плечами, их опускание и подъем. При выполнении упражнения задействуется только плечевой пояс, а руки остаются вытянутыми вдоль тела, ладони прижаты к бедрам;
- вращение тазом. Слегка расставить ноги, ладони приложить к талии. Двигать тазом сначала из стороны в сторону, а затем вращать по кругу и по траектории «восьмерки»;
- наклоны. Положить руки на пояс, наклоняться из стороны в сторону медленно и плавно. То, что упражнение выполняется правильно, подскажет отсутствие дискомфортных ощущений. Затем немного откинуться назад и наклониться вперед.
Об эффективности ЛФК в терапии пояснично-крестцового остеохондроза свидетельствует улучшение самочувствия на стадии разминки. Увеличивается подвижность нижней части спины, движения становятся более уверенными.
Исходное положение — лежа на спине
При вялотекущем воспалительном процессе и иногда возникающих болезненных ощущениях выполнять упражнения можно на ортопедическом матрасе. В период ремиссии тренировки проводятся на жесткой поверхности пола.

Упражнения лежа при поясничном остеохондрозе.
Наибольшая терапевтическая эффективность характерна для таких упражнений:
- положить одну ладонь на верхнюю часть живота, другую на грудь, расслабиться. Глубоко вдохнуть, стараясь приподнять живот (спина прижата к полу!). Задерживать дыхание не дольше 3-5 секунд. Выдохнуть, втягивая живот. При правильном выполнении упражнения должно возникнуть напряжение в диафрагме;
- вытянуть руки вдоль тела ладонями вниз. Вдохнуть, одновременно сжимая кулаки и направляя носки стоп к корпусу. Выдохнуть, принять исходное положение;
- расслабиться, руки лежат ладонями вверх. Медленно сгибать ногу в колене. Слегка подтягивать к корпусу и отводить в сторону. Также плавно возвращаться в исходное положение. Повторить упражнение с другой ногой;
- «велосипед» — одно из самых эффективных упражнений для укрепления мышц нижней части спины. Нельзя чрезмерно интенсивно вращать согнутыми в коленях ногами. Выполнение упражнения имитирует езду на велосипеде, но в замедленном темпе;
- опереться на локти, ладони сжать в кулаки. Приподнимать таз, удерживая его в такой позиции в течение 5 секунд. Медленно принять исходное положение;
- распрямить и вытянуть руки в стороны, расслабиться. Поднимать руки вверх, стараясь подтягиваться за ними.
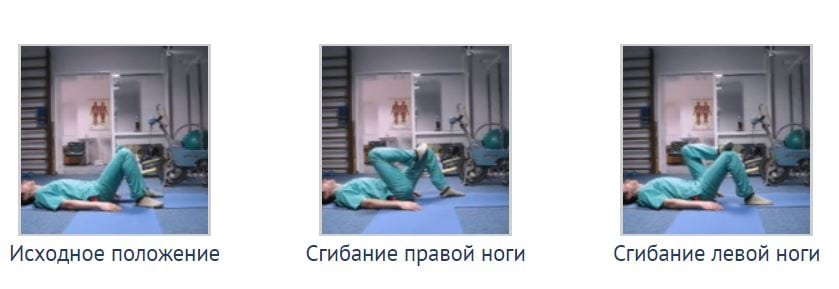
На начальном этапе тренировок ЛФК при пояснично-крестцовом остеохондрозе выполнять упражнения нужно по 5-10 раз. По мере укрепления мышечного корсета следует доводить количество повторов до 40-50.
Исходное положение – лежа на животе
При выполнении этих упражнений могут напрягаться мышцы шеи. Врачи ЛФК рекомендуют снизить нагрузки, используя компактный валик из поролона. Как выполнять упражнения:
- лечь на живот, руки вытянуть вдоль тела ладонями вниз. Приподнимать ноги – сначала поочередно, а затем вместе. На начальном этапе тренировок допускается упор на ладони;
- руки расставить в сторону, отводить прямые ноги в сторону на максимально возможное расстояние. Принять исходное положение, поочередно сгибать ноги в коленях;
- руки расставить на ширине плеч, вдохнуть, опереться на них и прогнуться. Задержаться в такой позиции на 5 секунд, затем выдохнуть и опуститься на пол;
- вытянуть руки вверх, а затем одновременно приподнимать сначала левую ногу и правую руку, затем правую ногу и левую руку.

Упражнения из положения лежа на животе.
После тренировки нельзя сразу вставать, заниматься делами. Необходимо расслабиться, полежать еще 5-10 минут для восстановления дыхания.
Исходное положение — стоя на четвереньках
Людям с системными заболеваниями опорно-двигательного аппарата стоит во время тренировок пользоваться мягкими наколенниками. Какие упражнения входят в комплекс:
- медленно клониться вниз и приседать на пятки. Руки от поверхности пола при этом отрывать нельзя. Задержаться в позиции на 4 секунды, вернуться в исходное положение;
- приподнимать 10 раз сначала одну, затем другую ногу. Теперь выполнять упражнение, каждый раз меняя ногу;
- стараться максимально приблизить локоть к противоположному колену. По мере наращивания мышечного корсета касаться локтем колена;
- расслабиться и прогнуть на выдохе спину вниз. Задержаться в этой позиции 3 секунды, вдохнуть и принять исходное положение.

Упражнение из положения на четвереньках.
В начале тренировок достаточно сделать 5-10 подходов. Через несколько месяцев регулярных занятий это количество должно увеличиться до 50-60.
Врачи предупреждают пациентов, что целеустремленность человека очень важна для лечения остеохондроза пояснично-крестцового отдела с помощью ЛФК. Нередко приходится преодолевать себя на начальном этапе тренировок. Несомненно, от боли проще избавиться, приняв таблетку. Но именно пассивность пациента нередко становится причиной инвалидности. Чем систематичнее занимается человек, тем меньше вероятность обострения заболевания.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
Остеохондроз позвоночника – самое распространенное заболевание в структуре патологий скелетно-мышечной системы человека. Заболевание характеризуется стадийно развивающимися дегенеративно-дистрофическими изменениями на позвоночно-двигательном сегменте (ПДС), то есть на определенном уровне. Поражение ПДС может быть одиночным или множественным. В последнем случае дегенерации диагностируются на 2 и более уровнях позвоночного столба.
Запущенный остеохондроз.
Этиологическую основу развития патологии составляют локальные метаболические нарушения в позвоночнике, толчок к которым дают интенсивные динамические нагрузки, гиподинамия, травмы, болезни обмена веществ, инфекции. Патогенез остеохондроза изначально начинает развиваться в межпозвонковых дисках, затем распространяется на смежные позвонки, фасеточные суставы, связочный аппарат. Основные патологические изменения при остеохондрозе – появление костно-хрящевых конгломератов в виде остеофитов и межпозвоночных протрузий/грыж, развитие на их фоне нестабильности ПДС, стеноза позвоночного канала, компрессии нервных и сосудистых образований, сдавления спинного мозга (стеноз).
Течение остеохондроза, в зависимости от его локализации и запущенности, сопровождается различной интенсивности статическими, неврологическими, вегетативно-висцеральными расстройствами. Самые распространенные и наиболее сложно переносимые пациентами симптомы – выраженный болевой синдром, снижение подвижности в позвоночнике и/или конечностях, мышечная слабость в руках и/или ногах, частые головные боли, нарушение координации.
По статистике, болезнь, постепенно ведущая к деградации структур и к угнетению функций позвоночника и ЦНС, присутствует у каждого второго человека. Чаще всего остеохондроз возникает в возрасте 35-40 лет, однако механизмы его развития сегодня нередко «включаются» и у лиц 20-35 лет. Это – приобретенное хроническое заболевание, от которого консервативно избавиться невозможно, но заметно притормозить его эволюцию при своевременной и правильно организованной терапии вполне реально.
Боль — главный симптом.
К сожалению, многие пациенты недооценивают всю сложность и проблематику остеохондроза, пренебрегая крайне необходимыми правилами регулярного квалифицированного лечения и соблюдения специального физического режима. Или, что не лучше, «уходят» с головой в апробацию не всемогущих народных рецептов и всяческих сомнительных гимнастик из интернета. В связи с этим патология запускается до такой степени, что принести облегчение пациенту может уже только оперативное вмешательство. О том, кому и в каких случаях при остеохондрозе назначается операция, в чем ее особенности (хирургические приемы, эффект, риски и т.д.), в полном объеме будет освещено далее.
Кому при остеохондрозе рекомендована операция?
Далеко не каждый случай остеохондроза является поводом для экстренной хирургической помощи. Однако примерно 10%-15% пациентов с данным диагнозом нуждается в нейрохирургическом лечении. Хирургия первостепенно назначается как жизненно необходимая мера при явной угрозе причинения критического вреда структурам центральной нервной системы, прежде всего спинному мозгу, нервным сплетениям, сосудистым магистралям. Ведь при такой клинической картине риск инвалидности возрастает в разы.
Разрастающиеся остеофиты.
Инвалидизация преимущественно связана с появлением парезов и параличей, зоной локализацией которых могут выступать верхние и нижние конечности, иногда вся половина тела ниже эпицентра поражения ПДС. При тяжелом остеохондрозе в области шеи не исключена провокация им инсульта. Все это очень серьезно и не всегда обратимо, поэтому для отдельных пациентов, чтобы не допустить такого плачевного исхода, надобность операции даже не обсуждается. Также более чем убедительным обоснованием к назначению вмешательства при данном диагнозе является неэффективность активной консервативной терапии.
Локализация боли и пареза.
Первые пациенты нейрохирургического профиля (с показаниями к операции) – это люди, имеющие один или несколько критериев из этого списка.
- Признаки острого сдавливания корешков конского хвоста поясничного отдела:
- расстройство чувствительности в стопах;
- мышечная слабость в бедрах;
- онемение в области промежности;
- утрата коленных/ахилловых рефлексов;
- яркая боль в пояснично-крестцовом сегменте;
- мучительный болевой синдром, отдающий в конечности;
- дисфункция работы тазовых органов – непроизвольно возникающий акт мочеиспускания или дефекации, репродуктивная несостоятельность, пр.
- Упорный корешковый синдром или синдром нестабильности позвонков на любом из уровней, когда консервативная терапия на протяжении максимум 3-4 месяцев не дает результатов.
- Синдром позвоночной артерии в шейном отделе с формированием как преходящих, так и стойких цереброспинальных нарушений:
- мучительная пульсирующая головная боль (затылок-виски-лоб) постоянного характера, реже приступообразного;
- частые головокружения, вплоть до потери сознания;
- тошнота, рвота на почве сильной головной боли или смены положения тела;
- гипертензивный синдром, признаки стенокардии;
- преследующий шум, звон в ушах;
- офтальмологические расстройства (снижение зрения, пелена в глазах, боль в глазных яблоках, др.);
- речевые расстройства;
- выраженные вестибулярные нарушения.
Синдром позвоночной артерии.
Безусловно, лишь на основании жалоб больного ни один специалист не будет поднимать вопрос об операции. Только после детального изучения истинной клиники патогенеза посредством рентгена, МРТ, неврологических тестов и прочих методов диагностики в совокупности с оценкой анамнеза и ранее проведенных терапевтических мер окончательно решается, нужна ли человеку с остеохондрозом операция.
Противопоказания к операции
К оперативному вмешательству невозможно приступить, если обнаружены сопутствующие проблемы со здоровьем следующего плана:
- активные инфекционные, воспалительные процессы локальные и общие;
- аутоиммунные заболевания в стадии декомпенсации (сахарный диабет, тиреоидит и пр.);
- некомпенсированные хронические патологии сердца, почек, легких, печени;
- выраженные нарушения свертывающих функций крови;
- тяжелый тромбоз глубоких вен нижних конечностей;
- недавно перенесенный инсульт или инфаркт.
После устранения путем специфического корректирующего курса лечения перечисленных факторов, что в большинстве случаев выполнимо, оперативное вмешательство по поводу последствий остеохондроза может быть разрешено.
Виды операций при остеохондрозе
В борьбе со спинальными дегенерациями, сильно усложняющими жизнь пациента, используются различные декомпрессивные и стабилизирующие методики. Предназначением декомпрессивных операций является выполнение декомпрессии (освобождения от сдавления) нервных окончаний, спинного мозга, сосудов путем устранения основного источника, создающего проблему. Например, путем удаления костных краевых наростов, межпозвоночной грыжи и т. п. Стабилизирующие техники служат для стабилизации (укрепления) гипермобильных, смещенных позвонков в анатомически правильной позиции. Какие именно декомпрессивно-стабилизирующие хирургические методы при остеохондрозе активно практикуют нейрохирурги, знакомим дальше.
Микродискэктомия
Микродискэктомия – наиболее востребованный способ хирургии при остеохондрозе, поскольку чаще всего патология осложняется межпозвоночной грыжей диска. Чтобы ликвидировать грыжевое выбухание, сдавливающее вокруг себя нервные/сосудистые ткани, его иссекают специальными микрохирургическими инструментами. Весь сеанс удаления грыжи происходит под постоянным контролем интраоперационного микроскопа с мощными увеличивающими и визуализационными возможностями. Процедура выполняется под общим наркозом.
Срез тканей.
Сначала хирург открывает доступ к диску, делая небольшой кожный разрез (до 4 см) на спине в проекции пораженного МПД. Если поражение концентрируется в шейном отделе, разрез и манипуляции будут осуществляться со стороны передней поверхности шеи. Затем после лояльного сдвижения мышц в сторону (мышцы не режут), хирург экономно резецирует желтую связку. Если в том есть необходимость, специалист специальным инструментом в виде кусачек убирает остеофиты, частично межпозвонковые суставы.
После бережно по отношению к нервным корешкам производится удаление грыжевой ткани с максимально возможной сохранностью диска. Заканчивают операцию лазерным облучением прооперированного диска с целью ускорения регенерации его тканей и профилактики рецидива.
Если диск сохранить невозможно (часто бывает на шейных уровнях), его полностью удаляют. После полной потери диска обязательно устанавливаются межтеловые стабилизаторы – костные трансплантаты, кейджи, имплантаты диска или др. При частичной микродискэктомии целесообразность применения систем стабилизации решается индивидуально.
Фасетэктомия
Суть данной методики заключается в удалении фасеточных суставов, если они стали причиной сужения спинномозгового канала. Также метод может быть применен в качестве начального этапа к другой операции на позвоночнике, чтобы обеспечить свободный доступ к манипуляциям на иных структурах, которые сдавливают нервные корешки и спинной мозг. Чаще используется частичная фасетэктомия, так как полное удаление междупозвоночных суставов, может привести к нестабильности позвоночника.
Анатомия.
Фасеточная эктомия проходит под общей анестезией. В ходе манипуляций используется рентгенографический контроль. Во время оперативного вмешательства больной лежит на животе. Через 3-4-саниметровый разрез после сдвижения мышечных волокон и открытия фасеточных суставов, используя микрохирургические фрезы и кусачки, врач резецирует в нужном объеме суставные отростки.
Далее в зависимости от показаний выполняют артродез дугоотростчатых сочленений, иногда установку стабилизирующей конструкции или же переходят к другой операции, например, микродискэктомии. Хирургический процесс заканчивают послойным наложением на операционную рану компактного шва.
Ламинэктомия
Спинальная методика распространена при остеохондрозе, спровоцировавшем сужение позвоночного канала с защемлением нервных образований. Суть ламинэктомии заключается в резекции ламины (дужки) позвонка, за счет чего достигается декомпрессия нервного корешка. Вмешательство может быть самостоятельной процедурой или вспомогательным способом к другой операции для обеспечения максимального доступа к содержимому полости позвоночного канала.
Анестезиологическое пособие во время операции применяется общего типа. Пациента укладывают на живот или на бок. Разрез, открывающий доступ к позвонкам, по длине может составлять от 3 см до 10 см. После рассечения и раздвижения мягких тканей над интересующей областью, под рентген-контролем производится удаление (частичное или полное) дужек позвонков при помощи щипцов-кусачек. Зачастую в подсечении нуждается и некоторый фрагмент фасеточных суставов.
Если процедура была задействована в качестве вспомогательного метода, далее продолжатся хирургические действия по устранению грыжи, остеофитных наростов, рубцовых образований или др. Отметим, что ламинэктомированные костные единицы слишком подвержены дестабилизации. Поэтому на финальном этапе после любого вмешательства, где применялась ламинэктомия, производят спондилодез позвонков.
Фораминотомия
Фораминтомия используется при остеохондрозах, сопровождающихся фораминальным межпозвонковым стенозом и корешковым болевым синдромом. Декомпрессионная технология проходит под контролем КТ-флюороскопии, эндоскопа или микроскопа. Декомпрессия невральных структур по способу фораминотомии – это расширение межпозвонкового (фораминального) отверстия посредством удаления патологически измененной части позвонка (костных шипов), возможно, с малой частью диска. С недавних пор стали выполнять фораминотомию при помощи эндоскопа, что позволило значительно сократить степень хирургической инвазии.
Нейрохирургический сеанс чаще предполагает применение общего вида наркоза. Если главным техническим компонентом контроля будет выступать эндоскоп, делается небольшой разрез, как правило, не превышающий 1 см. Через разрез к патологическому объекту аккуратно, обходя опасные зоны, подводят эндоскопический зонд, который снабжен мощным светоизлучающим источником и видеокамерой. Глядя на интраоперационный экран, куда благодаря эндоскопу поступает информация из анатомических просторов позвоночной системы, хирург убирает все стенозирующие факторы. В целях удаления костной или фиброзно-хрящевой ткани используются микроинструменты, которые вставляются в рабочий отсек зонда эндоскопа.
Пункционная нуклеопластика
Нуклеопластика – самая неагрессивна нейрохирургическая тактика, используемая при остеохондрозе. Манипуляции осуществляются через крохотный (до 3-5 мм) пункционный прокол, анестезиологическое пособие может быть местного типа. Показаниями к подобной процедуре служат небольшие пролапсы диска на стадии протрузии (до 6 мм, в шейном отделе – до 4 мм), сочетаемые с хронической дискогенной болью.
В основу метода положено воздействие на студенистое ядро определенным типом излучения (лазерным, холодноплазменным, радиочастотным) или напором физраствора. Излучающие потоки подаются через электрод, введенный внутрь диска, а изотоническая жидкость – через канюлированный зонд. Все разновидности нуклеопластики предполагают разрушение примерно 15% от общего объема пульпозной ткани, за счет чего происходит снижение внутридискового давления. В результате деформированное фиброзное кольцо возвращается в свое нормальное положение, параметры диска восстанавливаются, болевой синдром быстро исчезает. Процессы обратного втяжения кольца после данного сеанса занимают до 4 недель.
Несмотря на такое ценное преимущество, как минимальная травматичность, метод нуклеопластики не всегда дает стойкий и продолжительный эффект, после него все равно рано или поздно (спустя 1-3 года) возникают рецидивы грыжи. При наступлении рецидива пациенту уже будет рекомендовано пройти полноценную операцию – микродискэктомию. Нуклеопластика обычно не предполагает госпитализации, человек после нее через пару часов может самостоятельно уйти домой. Реабилитация проходит, как правило, быстро и без осложнений.
Технологии стабилизации позвоночника
Мы уже неоднократно упоминали тактики стабилизации, которые так часто сочетаются с открытыми хирургическими методами. К ним не обращаются при пункционных способах. Стабилизирующая операция – это различные приемы установки и фиксации имплантационных и трансплантационных материалов для предупреждения или ликвидации спондилолистеза и синдрома позвонковой нестабильности.
Фиксация поясничного отдела при помощи металлоконстркуции.
Стабилизирующие мероприятия подразумевают выполнение многокомпонентного комплекса трудоемких задач. Преимущественное их количество требует полного удаления межпозвоночного диска, иногда даже проведения корпэктомии (извлечения тел позвонков). Все вживляемые имплантаты крепятся к сохраненным костным элементам, находящимся в пределах проблемного ПДС и/или в непосредственном соседстве с ним.
Среди популярных имплантационных технологий, применяемых при тяжело протекающем остеохондрозе, можно выделить технологии жесткой и динамической фиксации. Жесткая стабилизация нацелена на достижение надежной неподвижности того или иного позвоночного уровня. Динамическая стабилизирующая техника предполагает коррекцию подвижности ПДС с устранением нестабильности, но с сохранением некоторого объема движений между костными поверхностями. Ведущими тактиками динамического типа являются установка функционального эндопротеза межпозвоночного диска и имплантация между остистыми отростками силиконово-полиэстерового имплантата с функциями стабилизатора и амортизатора (н-р, из серии DIAM).
В целях полного обездвиживания патологических хребтовых зон используются аутотрансплантаты кости в чистом виде или имплантаты, наполненные костной стружкой, которые помещаются в свободное межпозвонковое пространство (между позвонками). После вживления аутокости или межтелового кейджа с костным компонентом соответствующий уровень подвергается прочной фиксации специальными соединительными пластинами и винтами из титанового материала. Жесткая стабилизация через несколько месяцев после операции приводит к сращению двух или более смежных позвонковых тел в единый неподвижный конгломерат. После такого сращения позвонки не будут больше перекручиваться и соскальзывать относительно друг друга, раздражая нервные корешки и причиняя пациенту боль.
Возможные осложнения после операции
Любая операция на позвоночнике сопряжена определенным процентом риска возможных осложнений. Но на степень риска прямо влияет длительность выраженных симптомов остеохондроза, адекватность диагностики и выбранной стратегии хирургического лечения, качество исполнения каждого этапа операции и послеоперационной реабилитации. Негативные реакции представлены:
- рецидивами остеохондроза, в том числе на других сегментах, соседствующих с прооперированным уровнем;
- локальными инфекционно-воспалительными процессами;
- медленным сращением, несращением или неправильной консолидацией костей в случае применения технологий спондилодеза/артродеза;
- поломкой, смещением внедренных стабилизирующих систем;
- интраоперационным ранением спинного мозга, нерва, сосуда;
- тромбофлебитом вен нижних конечностей (редко тромбоэмболией).
Массивное вмешательство на шейном отделе.
Послеоперационная реабилитация
Реабилитация после операции, нацеленной на устранение последствий остеохондроза, в среднем длится 2,5-4 месяца. Иногда срок восстановления может занять более продолжительное время, вплоть до 6-12 месяцев. У большинства пациентов уже в ранний период после вмешательства отмечается заметный регресс боли и неврологического дефицита. По окончании идеально проведенного восстановления (от и до) после успешно реализованной операции ожидает полноценное возобновление качества жизни или максимально приближенное к норме.
В течение нескольких недель самым строжайшим образом соблюдается иммобилизация прооперированного отдела, чтобы не препятствовать правильной регенерации тканей, затронутых операцией, и дополнительно не травмировать их недопустимыми движениями. Практически после каждого вмешательства назначается своеобразный ортопедический режим, включающий ношение поясничного бандажа, грудного корсета или шейного воротника для максимальной разгрузки слабого отдела. Неотъемлемой частью всей реабилитации является ЛФК (сначала упражнения выполняют в постели). Лечебную гимнастику назначать и контролировать обязан исключительно лечащий врач. Со средины реабилитационного цикла вводятся процедуры физиотерапии и массажа.
Сразу после операции примерно на 3 недели всегда прописываются интенсивные курсы антибиотикотерапии, противотромбозного лечения во избежание развития раневой инфекции, тромбоза вен ног и тромбоэмболии легочной артерии. Против послеоперационной боли и отеков применяются обезболивающие пероральные или инъекционные препараты из категории НПВС, реже – из серии
