Грыжа шейного отдела позвоночника температура



Грыжи в шейном отделе вторые по частоте возникновения. Он образован 7 позвонками, наиболее подвижными из которых является участок между 5 и 6 позвонками. Поэтому именно в этом позвоночно-двигательном сегменте наблюдается образование выпячивания межпозвоночного диска, что называют грыжей диска С5–С6. Способствуют их развитию перенесенные ранее травмы, остеохондроз, длительное сохранение вынужденного положения со склоненной головой, например, при работе со смартфоном, планшетом и т. д. Это в сочетании со слабостью мышечно-связочного аппарата создает все предпосылки для растягивания фиброзного кольца, образованию протрузии, а затем и грыжи шеи С5–С6.

Основная опасность заболевания заключается в стенозе спинного мозга. А поскольку на уровне шейных позвонков находятся его верхние отделы, их компрессия может приводить к тяжелейшим неврологическим осложнениям.
Виды грыж шейного отдела позвоночника
Фиброзное кольцо может истончаться и деформироваться в любом месте. Поэтому различают передние и задние (дорзальные) грыжи С5–С6. Первые возникают достаточно редко и не представляют серьезной опасности для жизни и здоровья. Но дорзальные грыжи выпячиваются в позвоночный канал, средняя ширина которого составляет всего 1,5–2 см. Поэтому их образование грозит стенозом спинного мозга и компрессией нервных окончаний, что вызывает тяжелые неврологические нарушения.

В зависимости от того, в какую часть позвоночного канала выпячивается межпозвоночный диск, расположенный между 5 и 6 позвонком, различают следующие виды грыж:
- медианные – располагаются по центру диска, что может вызывать дискомфорт с одной или обеих сторон тела;
- парамедианные – образуются с левой или правой стороны задней части межпозвонкового диска, поэтому нарушения чувствительности и боли присутствуют только в одной руке;
- фораминальные – выпячивание формируется в одной из самых узких анатомических структур позвоночника, фораминальных отверстия, где проходят чувствительные нервные корешки, что усложняет диагностику, симптомы и лечение грыжи С5–С6;
- диффузные – страдает вся поверхность диска, что провоцирует двусторонние нарушения.
В связи с особенностями расположения грыжа диска С5–С6 шейного отдела позвоночника может сдавливать кровеносные сосуды, отвечающие за кровоснабжение мозга. Это способно приводить к инсульту. А при отделении от нее секвестра требует срочная операция.
Симптомы:
Первыми признаками образования грыжи шейного отдела позвоночника С5–С6 являются:
- острая боль в шее при поворотах головы;
- ограничение подвижности шеи;
- иррадиация болей в плечо, руку и голову (нередко присутствуют мигренеподобные боли);
- головокружения;
- слабость и онемение бицепсов, разгибателей запястья;
- ощущение покалывания или ползанья мурашек, отдающие в кисть и большой палец;
- повышение артериального давления;
- шум в ушах;
- изменение голоса.
Поскольку симптомы грыжи диска шейного отдела позвоночника С5–С6 очень сходны с проявлениями других заболеваний, без проведения инструментальных методов диагностики не всегда удается обнаружить ее на ранних стадиях развития. Поэтому проводится несоответствующее ситуации лечение. В результате патология прогрессирует и может развиваться стеноз спинного мозга, что еще более усугубляет состояние больного и вызывает:

- выраженную слабость одной или обеих рук;
- сложности при захвате предметов, выполнении мелких движений;
- сильные боли.
В подобных случаях больным требуется неотложная медицинская помощь.
Диагностика
При возникновении болей в шее, отдающих в плечевой пояс, голову и руки, следует обратиться к неврологу или вертебрологу. Врач проведет осмотр и при возникновении подозрений на образование грыжи шеи 5 и 6 позвонка назначит инструментальные методы диагностики:
- КТ;
- МРТ;
- рентген;
- электромиографию.

Наиболее полную информацию о состоянии хрящевых тел позвоночника предоставляет МРТ. Метод позволяет получить послойные снимки тканей и точно оценить расположение выпячивания, его размеры.
Консервативные методы лечения
Когда присутствие грыжи шейного отдела позвоночника С5–С6 подтверждено и определены ее размеры, при отсутствии тяжелых неврологических нарушений лечение начинают с назначения консервативной терапии. Ее применение целесообразно при грыже диска С5–С6 до 0,3 см, максимум 0,5 см.
Терапия включает:
- медикаментозное лечение;
- вытяжение позвоночника;
- ЛФК;
- физиотерапию.
Также на время лечения рекомендуется носить воротник Шанса. Он поможет уменьшить нагрузку на пораженный позвоночно-двигательный сегмент, что создаст благоприятные условия для его восстановления. Важно соблюдать правильный режим отдыха и работы, не перегружать шею.
Как лечить грыжу шейного отдела позвоночника С5–С6 в каждом случае решается врачом индивидуально. Это зависит не только от ее размеров, но и имеющейся клинической картины.
Медикаментозное лечение
Изначально всем пациентам назначается комплекс лекарственных средств, сочетание которых позволяет уменьшить воспалительный процесс и боли, улучшить нервную проводимость и создать хорошие предпосылки для регенерации хрящевой ткани. Это:
- НВПС – обладают обезболивающими и противовоспалительными свойствами;
- миорелаксанты – устраняют спазмы мышц, что уменьшает болевой синдром и улучшает трофику тканей;
- витамины группы В – положительно влияют на качество проведения нервных импульсов;
- хондропротекторы – способствуют улучшению состояния хрящей.
Вытяжение позвоночника
Поскольку образование грыжи обычно спровоцировано повышенным давлением позвонков на диск, увеличение расстояния между ними должно приводить к улучшению состояния пациента. С этой целью применяется вытяжение позвоночника или тракционная терапия. Курс сеансов позволяет уменьшить нагрузку на межпозвонковый диск и тем самым снизить интенсивность болей.

ЛФК
Лечебная гимнастика помогает укрепить мышцы шеи и создать поддержку для позвоночника. Комплекс упражнений подбирается индивидуально. Для получения эффекта его нужно выполнять ежедневно, но если в ходе любого упражнения возникают боли, следует немедленно обратиться к врачу.

Физиотерапия
Для улучшения обменных процессов и ускорения восстановления тканей назначается курс сеансов электрофореза, магнитотерапии, ультразвуковой терапии.

Операция при грыже диска на уровне С5–С6
Сегодня по возможности стараются избежать оперативных вмешательств в области шейного отдела позвоночника. Но иногда другого выхода нет. Спинальные хирурги рекомендуют операцию при:
- отсутствии эффекта от консервативного лечения после 1–3 месяцев непрерывного проведения и сохранении острых болей;
- нарастании неврологических нарушений;
- существенном снижении качества жизни.
Современные технологии позволяют предельно снизить интраоперационные риски и избежать развития осложнений. Поэтому хирургическое лечение грыжи диска С5–С6 шейного отдела позвоночника осуществляется посредством:
- нуклеопластики;
- эндоскопической операции;
- микродискэктомии.
Нередко патология требует полного удаления пораженного межпозвонкового диска. В таких случаях для сохранения нормального объем движений рекомендуется эндопротезирование диска с применением имплантатов М6-С. Они очень похожи на природный межпозвоночный диск как внешне, так и функционально, выдерживают десятки тысяч циклов движения и не ограничивают подвижности позвоночно-двигательного сегмента. Если возможности установить эндопротез нет, нейрохирурги применяют тактику транспедикулярной фиксации или добиваются спондилодеза сохранившихся позвонков.
Нуклеопластика
Это самая малотравматичная операция, практически лишенная вероятности развития осложнений. Она выполняется через точечный прокол мягких тканей и погружение в центр диска С5–С6 канюли или специального инструмента. Посредством действия лазера, холодной плазмы, радиоволн или напора жидкости (гидропластика) разрушается часть пульпозного ядра. В результате выпирающая его часть немного втягивается назад, что устраняет давление с нервных окончаний и мгновенно приводит к устранению болей.

Сегодня чаще проводится именно гидропластика, поскольку ее технология исключает риск сильного нагрева тканей и позволяет точно контролировать, какой объем пульпозного ядра будет удален. Таким образом можно за один сеанс провести лечение нескольких грыж, например С5–С6, С6–С7.
После операции остается лишь точечный прокол, который не требует наложения швов. Послеоперационный рубец не образуется.
Эндоскопическая операция
Это щадящая методика удаления грыжи С5–С6, так же предполагающая точечный прокол, но несколько большего диаметра, чем при нуклеопластике. Сквозь него вводится специальное эндоскопического оборудование, оснащенное камерой. Поэтому контроль над манипуляциями осуществляется через монитор.

Микродискэтомия
Если невозможно удалить грыжу диску 5 и 6 позвонка щадящими методами проводится микродискэтомия с тотальной заменой м/п диска. Операция выполняется под общим наркозом. Для получения доступа к позвоночнику разрез делают на передней поверхности шеи, но его размер обычно не превышает 1,5–2 см. Несмотря на кажущуюся травматичность, хирургическое вмешательство не сопряжено с серьезными кровопотерями и занимает не более 1–1,5 часов.

Реабилитация
Как будет протекать реабилитация и какие ограничения будут накладываться, зависит от вида проведенной операции. После гидропластики пациент может в тот же день покинуть клинику, полностью избавившись от болей и вернуться к привычному для себя образу жизни. Эндоскопическое удаление грыжи диска Ц5–Ц6 предполагает пребывание в стационаре несколько дней.
После же микродискэтомии выписка пациента из стационара проводится обычно на 5–7 день, но для полного восстановления требуется несколько месяцев. В этот период пациентам запрещаются лишь серьезные физические нагрузки, другие ограничения не накладываются.
Для ускорения процессов восстановления назначаются:
- медикаментозная терапия – обычно рекомендуются аналгетики или препараты группы НПВС для устранения послеоперационных болей и воспалительного процесса;
- физиотерапия – процедуры магнтитотерапии, электрофореза ускоряют процессы регенерации тканей;
- ЛФК – специальные упражнения помогают укрепить мышцы и создать надежную поддержку позвоночнику;
- ношение ортопедического воротника – помогает уменьшить нагрузку на шейный отдел позвоночника.
Именно гимнастика при грыже шейного отдела позвоночника С5–С6 помогает предотвратить рецидив и избежать образования выпячивания в другом позвоночно-двигательном сегменте. А для улучшения результата пациентам рекомендуется регулярно посещать бассейн.

Таким образом, тактика лечения грыжи С5–С6 хорошо отработана. Но чтобы лечение было результативным и малотравматичным стоит обращаться только к врачам-вертебрологам, хорошо разбирающимся в тонкостях диагностики и лечения заболеваний позвоночника. Именно этот специалист сможет сказать, нужна ли операция в конкретном случае или нет.
Источник
Многих людей интересует вопрос, может ли быть температура при остеохондрозе. С одной стороны, жар указывает на инфекционные, воспалительные или онкологические заболевания, к которым остеохондроз не относится. С другой, у многих людей с этой патологией наблюдается умеренно повышенная температура. Опасно ли это явление, о чем оно может говорить?

Выясним, бывает ли температура при остеохондрозе, до каких цифр она может повышаться, каковы причины непродолжительной горячки, возникающей на фоне заболеваний позвоночника.
Может ли повышаться температура при остеохондрозе
Важно знать! Врачи в шоке: “Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует…” Читать далее…
Термином «остеохондроз» объединяют совокупность дистрофических изменений в межпозвоночных дисках (МПД), возникающих под действием травмирующих факторов или вследствие естественного старения организма. Заболевание имеет невоспалительный характер и само по себе не может вызывать лихорадку.
Начальные деформации грудного отдела позвоночника.
Однако со временем остеохондроз осложняется спондилезом, спондилоартрозом, межпозвоночными грыжами и т. д. Все это приводит к изменению расстояния между позвонками, сужению спинномозгового канала, образованию остеофитов. Защемление спинномозговых корешков или травматизация мягких тканей нередко сопровождается развитием воспалительного процесса и незначительным повышением температуры.
Может ли при остеохондрозе быть температура? Да, но она возникает не из-за самого заболевания, а вследствие возникших осложнений. Причиной могут быть неспецифические или специфические болезни позвоночника.
Прежде чем говорить о повышении температуры, давайте выясним ее нормальные значения. Многие из вас уверены, что нормой является показатель термометра 36,6.Но все немного иначе: нормальная температура тела может находиться в пределах 36,5-37,2 градусов Цельсия. Кстати, абсолютно физиологичны ее колебания на протяжении суток: измеряя температуру вечером, вы можете получить более высокие цифры.
Остеохондроз и температура 37 градусов — нормальное явление для многих людей. Если у вас нет других тревожных симптомов, пугаться и переживать нет смысла.
Причины незначительного повышения температуры тела
Иногда при остеохондрозе температура резко повышается до 37-38 градусов. Вместе с этим появляются трудности при сгибании и разгибании позвоночника, чувство скованности, сильные боли в спине, иррадиирующие в разные части тела. Подобные симптомы обычно указывают на развитие неспецифических осложнений остеохондроза. Давайте посмотрим, какими они бывают.
Таблица 1. Неспецифические заболевания позвоночника, сопровождающиеся временным повышением температуры тела
| Болезнь | Отличительные признаки | Причина повышения температуры |
| Грыжа МПД | Резкая боль в шее или пояснице, возникающая после поднятия тяжести | Воспалительный процесс в МПД вследствие его повреждения. Сдавление грыжей спинномозгового корешка |
| Сужение позвоночного канала | Боль в пояснице, перемежающаяся хромота, чувствительные и двигательные нарушения в нижних конечностях | Защемление нервных корешков до их выхода из канала спинного мозга |
| Радикулит | Резкие боли в спине, иррадиирующие в верхнюю или нижнюю конечность. Симптомы появляются после переохлаждения или тяжелой физической работы | Воспалительный процесс в спинномозговых корешках. Повышение температуры может спровоцировать и сопутствующее простудное заболевание |
| Воспаление мышц и/или связок | Ноющие боли в спине, имеющие постоянный характер. Чувство скованности и онемения | Развитие воспалительного процесса в спазмированных мышцах или поврежденных связках |
Бывает ли температура при неосложненном шейном или поясничном остеохондрозе? Да, это случается при длительном течении болезни, сопровождающемся выраженными деструктивными процессами в позвоночном столбе. Известны случаи, когда у людей с остеохондрозом на протяжении многих месяцев сохранялась температура 37,5 градусов.
Грыжи межпозвонковых дисков
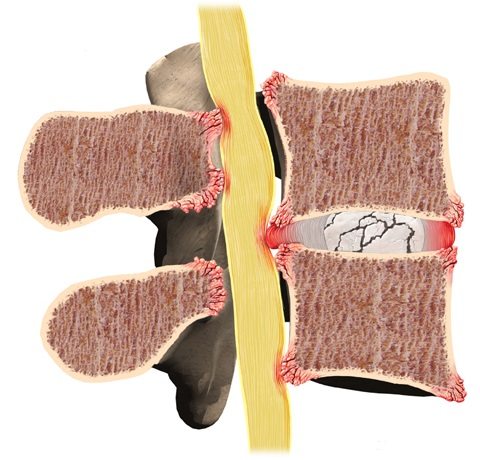
Грыжей МПД называют разрыв фиброзного кольца диска с последующим смещением пульпозного ядра. Причиной может быть поднятие тяжести, резкое неуклюжее движение или тяжелая физическая работа. Формирование грыжи обычно сопровождается развитием воспалительного процесса. Иногда защемляется спинномозговой корешок, что приводит к появлению еще и неврологической симптоматики.
Признаки грыжи пояснично-крестцового отдела:
- резкая внезапная боль в пояснице, нередко иррадиирующая в нижнюю конечность;
- трудности при сгибании и разгибании позвоночника;
- слабость в ногах;
- невозможность выполнять ежедневную работу, вести привычный образ жизни.
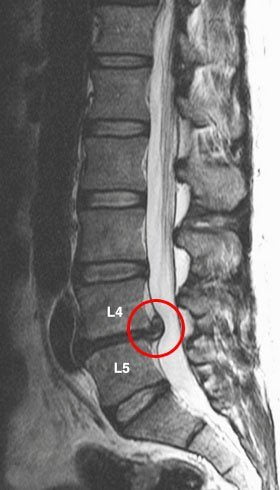
Грыжа поясничного отдела.
Характерные признаки грыжи МПД шейного отдела позвоночника:
- боли в шее, распространяющиеся на затылок и верхнюю конечность;
- чувство скованности, онемения в шейной области;
- головокружение и головная боль;
- незначительный подъем артериального давления;
- онемение пальцев рук, слабость в верхних конечностях.
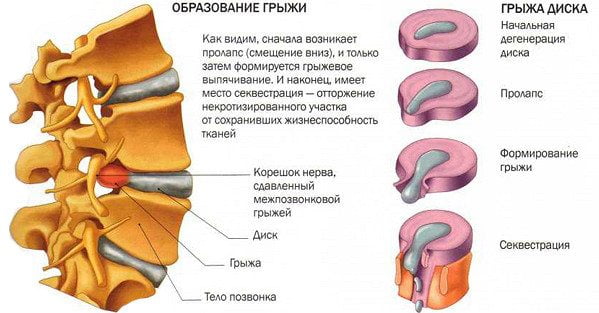
Грыжи грудного отдела проявляются болезненными ощущениями и ограничением подвижности позвоночника. Из-за этого больному становится трудно подолгу сидеть в одной и той же позе. Такие грыжи появляются у людей со сколиозом, кифозом или кифосколиозом. Причина их образования — чрезмерная нагрузка на МПД вследствие искривления позвоночника.
Внезапное повышение температуры при остеохондрозе шейного и поясничного отделов позвоночника нередко указывает на наличие осложнений. При появлении этого симптома нужно сходить к врачу и пройти обследование.
Стеноз спинномозгового канала
Развивается преимущественно в пояснично-крестцовом отделе позвоночника. Причинами могут быть остеохондроз, врожденные пороки развития, анкилозирующий спондилоартрит, перенесенные операции на позвоночном столбе. Стеноз спинномозгового канала может приводить к травматизации нервных корешков и развитию воспалительного процесса в них.
Причины патологии:
- образование межпозвоночных грыж;
- смещение позвонков относительно друг друга;
- оссификация желтой связки;
- разрастание краевых остеофитов;
- деформация межпозвонковых суставов вследствие спондилоартроза.
Высокая температура при остеохондрозе грудного отдела позвоночника – крайне тревожный симптом. Протрузии, грыжи и защемления нервных корешков в этом отделе встречаются очень редко. Лихорадка и боли в грудной клетке могут свидетельствовать о туберкулезе или опухоли позвоночника.
Поражение нервных корешков
Радикулит может развиваться из-за защемления спинномозговых корешков грыжами МПД. Его причиной также может быть переохлаждение, острая интоксикация, сдавление нервов спазмированными мышцами спины или шеи.
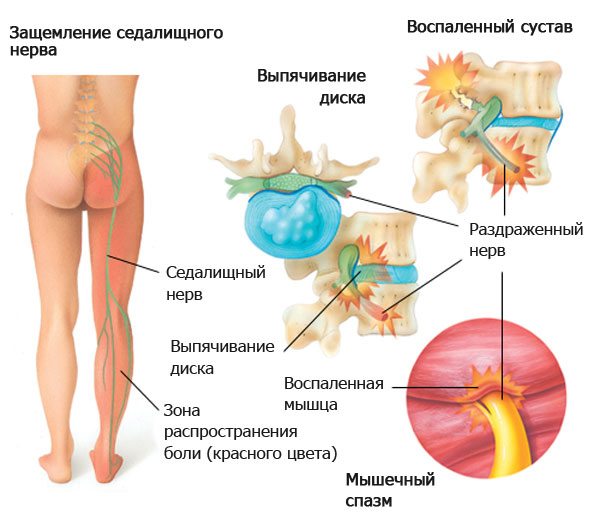
При радикулите температура может повышаться до 37-37,2 градусов. Если она поднялась выше этих цифр, следует заподозрить более серьезную патологию. Под маской радикулита может скрываться мочекаменная болезнь, пиелонефрит, гломерулонефрит, опухоли или туберкулез позвоночника, ревматические заболевания и т. д.
Не путайте повышенную температуру при шейном остеохондрозе с затылочной невралгией, вызванной переохлаждением. Последняя проявляется сильными болями в затылке и нередко сопровождается головной болью, насморком, кашлем и другими простудными явлениями.
Воспаление мышц и связок
Воспалительный процесс может развиваться в связках или мышцах на фоне длительно текущего остеохондроза, осложненного спондилоартрозом или миофасциальным болевым синдромом. Воспаление может распространяться с пораженных межпозвонковых суставов или развиваться в мышцах из-за их постоянного спазма. Патология сопровождается ноющими болями и скованностью в спине.
Высокая температура при остеохондрозе
В 1-2% случаев болезненные ощущения в спине и появление жара являются следствием специфических заболеваний позвоночника. К ним относятся туберкулезный спондилит, болезнь Бехтерева, злокачественные и доброкачественные новообразования. В этом случае повышается температура выше 37,8 градусов, появляются другие тревожные симптомы.
Заподозрить наличие специфических болезней можно в таких случаях:
- появление первых болей в спине в возрасте менее 20 или более 50 лет;
- наличие серьезных травм позвоночника в анамнезе;
- перенесенные в прошлом онкологические заболевания;
- беспричинная потеря массы тела;
- кашель, кровохарканье;
- хроническая боль, усиливающаяся со временем и не связанная с физической активностью;
- патологические изменения в анализах крови;
- наличие деструкции позвонков при рентгенологическом исследовании позвоночника;
- отсутствие реакции на лечение на протяжении 1 месяца и более.
При длительном повышении температуры выше допустимой нормы и появлении тревожных симптомов немедленно идите в больницу. Своевременное обращение к врачу поможет вам выявить опасные для жизни заболевания вовремя и как можно раньше начать лечение.
Что делать при повышении температуры
Если у вас поднялась температура и появились боли в спине, вам в любом случае нужно сходить к врачу. Тот осмотрит вас и назначит нужные исследования. Это поможет определить причину жара и удостовериться, что серьезных заболеваний нет.
Диагностическая программа должна включать общеклинические исследования. С их помощью можно обнаружить болезни почек, туберкулез, ревматологические заболевания, воспалительные процессы в организме и т. д.
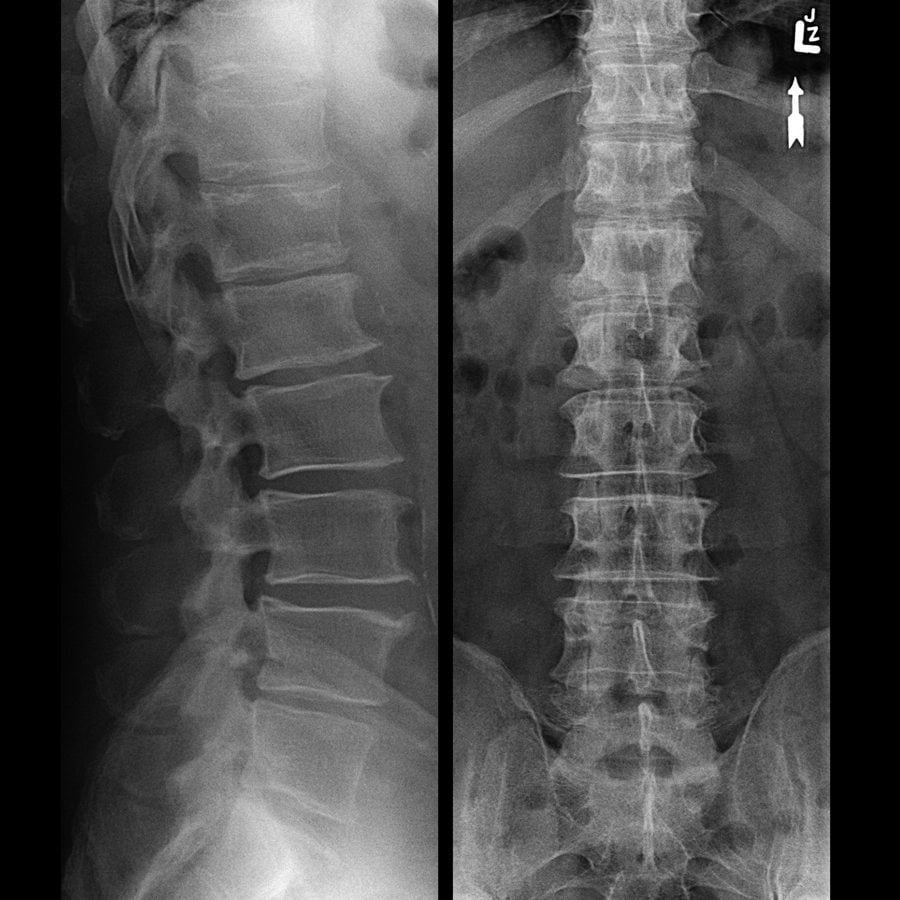
Выявить патологические изменения в позвоночнике можно с помощью рентгенографии или магнитно-резонансной томографии. Первый метод является более доступным и дешевым, но малоинформативным. С его помощью выявляют только далеко зашедший остеохондроз, осложненный спондилезом. Диагностировать болезнь на ранних стадиях можно лишь благодаря МРТ, позволяющая увидеть практически любые изменения в МПД и межпозвонковых суставах.
При незначительном повышении температуры тела нет смысла принимать жаропонижающие средства. Препараты из группы НПВС можно использовать для купирования вертеброгенных болей, вызванных осложнениями остеохондроза. Применять их лучше после консультации с врачом.
Похожие статьи
Как забыть о болях в суставах и остеохондрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от ОСТЕОХОНДРОЗА существует! Читать далее >>>
загрузка…
Источник