Гной в позвоночнике грудного отдела
Абсцесс позвоночника – это абсцесс или, проще говоря, гнойник, который располагается в эпидуральном пространстве, то есть в позвоночном канале, где находится спинной мозг с его оболочками и нервными корешками.
Наиболее распространенным местом является грудной отдел позвоночника (около 50%), затем поясничный (35%) и шейный (15%). Кроме того, по отношению к дуральному мешку, он может быть расположен сзади и спереди. Абсцесс позвоночника бывает на фоне остеомиелита позвоночника или спондилита (воспаления тела позвонка с некрозом), дисцита (воспаления межпозвонкового диска), спондилодисцита (воспаления тела позвонка и межпозвонкового диска).
Синонимы: спинальный эпидуральный абсцесс, спинальный абсцесс, эпидуральный абсцесс позвоночника, натечник позвоночника.
Классификация спинального абсцесса.
Натечник позвоночника различается по времени.
Выделяют следующие периоды:
- Острый (продолжительностью до 12-16 дней), для которого характерно наличие явного гноя в эпидуральном пространстве.
- Хронический (продолжительностью более 12-16 дней), характеризующийся образованием грануляционной ткани в эпидуральном пространстве, может существовать несколько месяцев.
Симптомы эпидурального абсцесса позвоночника.
- Болевой синдром. Боль в позвоночнике обычно очень сильная. Может быть болезненность при постукивании по позвоночнику.
- Неврологические симптомы, заключающиеся в повреждении нервных корешков, а затем и спинного мозга. Они проявляются в виде корешковых болей, онемения, снижения чувствительности, пареза вплоть до плегии и нарушения функции органов малого таза. При абсцессах на уровне поясницы и грудного отдела позвоночника вышеуказанные нарушения возникают в ногах, а при абсцессах на уровне шеи – в ногах и руках.
- Лихорадка (повышение температуры тела выше 37,0⁰), профузное потоотделение и сильный озноб.
- Послеоперационный натечник позвоночника может проявляться только локальной болью в зоне операции и неврологическими симптомами, а остальная симптоматика либо минимально выражена, либо полностью отсутствует.
Причины абсцесса позвоночника.
Источники инфекции.
- Чаще всего гематогенное распространение, то есть распространение с кровью (в 26-50% случаев). Возбудитель инфекции попадает непосредственно в эпидуральное пространство или в позвонок или диск с последующим эпидуральным распространением.
Источники:
- Чаще всего кожная инфекция (фурункул, абсцесс, карбункул, рожистое воспаление, флегмона и д.р.)
- Парентеральная инфекция, то есть после внутривенного вливания, особенно при внутривенном употреблении наркотиков.
- Бактериальный эндокардит (воспаление внутренней оболочки сердца).
- Мочевая инфекция.
- Дыхательная инфекция (отиты, синуситы, пневмония).
- Зубной и глоточный абсцессы.
- Прямое распространение, то есть через местные ткани.
Источники:
- Пролежни.
- Абсцесс поясничной мышцы.
- Проникающая травма (ранение брюшной или грудной полости, шеи).
- Глоточная инфекция.
- Медиастенит (воспаление средостения).
- Паранефральный абсцесс на фоне пиелонефрита (воспаления почек).
- После операций на позвоночнике.
Источники:
- Открытая операция по поводу травмы позвоночника, грыжи диска и других дегенеративных заболеваний позвоночника.
- Закрытое вмешательство, например, установка люмбального наружного дренажа или эпидурального катетера для эпидуральной анестезии, люмбальная пункция.
Надо отметить, что открытые операции и закрытые вмешательства крайне редко вызывают инфицирование позвоночника.
- Недавняя травма спины.
- Неустановленный источник.
Сопутствующие заболевания.
Сопутствующие хронические заболевания, которые сопровождаются нарушением иммунитета:
- Сахарный диабет.
- Внутривенное злоупотребление наркотиками.
- Хроническая почечная недостаточность.
- Алкоголизм.
- Рак.
- Повторные мочевые инфекции.
- ВИЧ.
Возбудители эпидурального абсцесса позвоночника.
- Бактерии:
- Чаще всего золотистый стафилококк (более 50% случаев).
- Аэробные и анаэробные стрептококки.
- Кишечная палочка.
- Синегнойная палочка.
- Пневмококки.
- Энтеробактер.
- Микобактерия туберкулеза (в 25% случаев спинальных эпидуральных абсцессов). Такие абсцессы обычно сочетаются с остеомиелитом позвоночника.
- Грибки:
- Криптококкоз.
- Аспергиллез.
- Бруцеллез.
- Паразиты: эхинококкоз.
- Множественные возбудители (около 10% случаев).
Диагностика абсцесса позвоночника.
Методы диагностики:
- Наличие симптоматики, которая описана выше.
- Общий анализ крови: в случае острого спинального абсцесса часто бывает лейкоцитоз (повышение лейкоцитов) в среднем до 16,7х109, при хроническом количество лейкоцитов обычно в пределах нормы, в среднем до 9,8х109, СОЭ (скорость оседания эритроцитов) в большинстве случаев более 30 мм/ч.
- Посев крови на бактериальную флору полезен в некоторых случаях для определения возбудителя.
- Диаскинтет используется для исключения туберкулезных поражений позвоночника; он заключается в проведении внутрикожного теста, который вызывает специфическую кожную реакцию у людей с туберкулезной инфекцией; более эффективен, чем тест Манту.
- ПЦР-диагностика на туберкулез (полимеразная цепная реакция), очень чувствительный метод, суть которого заключается в выявлении в исследуемом материале не самого возбудителя, а частиц его ДНК.
- МРТ (магнитно-резонансная томография) является методом выбора, обязательным при натечнике позвоночника, остеомиелите позвоночника и дисците.
- КТ (компьютерная томография): в литературе есть описание обнаружения газа внутри позвоночного канала при эпидуральном абсцессе позвоночника, но КТ более информативна для остеомиелита позвоночника, который часто сопровождает спинальный абсцесс.
Лечение абсцесса позвоночника.
Консервативная терапия.
В случаях, когда нет неврологических расстройств, возможна консервативная терапия до появления деформации позвоночника. Суть лечения заключается в использовании антибиотиков и иммобилизации позвоночника шейным воротником или поясничным корсетом.
Поясничный корсет.Воротник Филадельфия
Если возбудитель и источник натечника позвоночника неизвестны, то наиболее вероятен золотистый стафилококк. В этом случае антибиотики подбирают эмпирически по схеме: Цефалоспорины III поколения + Ванкомицин + Рифампицин (могут быть противопоказания, необходимо проконсультироваться с врачом!).
Антибиотики меняют в зависимости от результатов посевов или обнаружения источника.
После 3-4 недель лечения антибиотиками внутривенно обычно достаточно 4-недельного курса пероральных антибиотиков. При сопутствующем остеомиелите позвоночника курс внутривенного лечения антибиотиками может составлять 6-8 недель. На продолжительность курса лечения могут влиять повторные анализы СОЭ (в случае положительного эффекта должна снижаться) и картина МРТ. Во время лечения антибиотиками иммобилизация позвоночника требуется в среднем в течение 6 месяцев.
Хирургическое лечение спинального абсцесса.
Цели хирургичсекого лечения:
- Установление возбудителя и диагноза; берется ткань для посева на бактериальную флору.
- Удаление гноя и грануляционной ткани в случаях сдавления нервных структур и появления неврологического дефицита (пареза, плегии, дисфункции органов малого таза, нарушения чувствительности) или постоянной корешковой боли.
- Радикальная санация и стабилизация позвоночника.
В большинстве случаев абсцесс позвоночника располагается позади дурального мешка, поэтому для доступа к нему требуется ламинэктомия или гемиламинэктомия – операция, при которой удаляется дужка позвонка или половина дужки соответственно. Ламинэктомия обычно дополняется стабилизацией позвоночника, так как может развиться нестабильность. То есть выполняется транспедикулярная фиксация (ТПФ) – титановые винты вкручиваются в тела позвонков через корни дуг, а затем скрепляются продольными и поперечными балками.
Если обнаружен гной, то ТПФ опасно выполнять, так как металлическая структура все еще является инородным телом и может привести к хронизации гнойного процесса. В этом случае ТПФ выполняют вторым этапом после излечения эпидурального абсцесса. При отсутствии признаков остеомиелита позвоночника, после простой ламинэктомии на одном уровне и антибиотикотерапии, нестабильность обычно не развивается. Если гной обнаружен, операция заканчивается установкой дренажной промывной приточно-отточной системы. Если выявлена только грануляционная ткань, то установка промывной системы не требуется.
Ламинэктомия.ТПФ. 1-тело позвонка; 2-дужка позвонка; 3-титановый винт; 4-ламинэктомия.
При сочетании спинального абсцесса, расположенного перед дуральным мешком, с остеомиелитом позвоночника, показана радикальная санация, сопровождающаяся реконструкцией передней части позвоночника титановыми кейджами и прочной фиксацией. То есть удаляются поврежденные тела позвонков с межпозвоночными дисками, вместо которых устанавливаются титановые имплантаты. Цель состоит в том, чтобы избавиться от очага инфекции и стабилизировать позвоночник. Нет побочных эффектов, связанных с использованием кейджей при наличии активной гнойной или туберкулезной инфекции.
Исходы абсцесса позвоночника.
Летальные исходы абсцесса позвоночника наблюдаются в 18-23% случаев, но в основном у пожилых пациентов и пациентов с параличом до операции. Это происходит из-за развития осложнений, например, тромбоэмболии легочной артерии (ТЭЛА), сепсиса, пневмонии, урологической инфекции и других.
Улучшение при тяжелом неврологическом дефиците встречается редко, даже если операция проводится в первые 6–12 часов.
У молодых пациентов без неврологического дефицита исход обычно благоприятный.
Источник картинки к статье: (c) Can Stock Photo
Литература
- Нейрохирургия / Марк С.Гринберг; пер. с англ. – М.: МЕДпресс-информ, 2010. – 1008 с.: ил.
- Практическая нейрохирургия: Руководство для врачей / Под ред. Б.В.Гайдара. – СПб.: Гиппократ, 2002. – 648 с.
- Зиятдинов, К М. Диагностика и оперативное лечение туберкулезного спондилита / К.М. Знятдинов, В.Н. Лавров, А.Б. Кожевников II Сб, науч. тр./ МНИИТ.- М., 1998 С.
- Корнилов Б.М., Овчинников О.Д., Миничев С.Б. и др. Гнойно-воспалительные заболевания позвонков и межпозвонковых дисков // Лечение больных с гнойно- септическими осложнениями травм. Прокопьевск, 1997 С.
- Лавров, В,Н, Новые технологи» о хирургическом лечении туберкулезного спондилита / В.Н. Лавров // Пробл. Туберкулеза -2002 № 2.-С.
- Морозов А.К., Ветрилэ С.Т., Колбовский Д.А. и др. Диагностика неспецифических воспалительных заболеваний позвоночника // Вестн. травматол. и ортопед. им. Н.Н. Приорова. № 2 2006 С.
Термины и определения
Парез – неполный паралич или слабость отдельных мышц или целых конечностей.
Плегия – полный паралич отдельных мышц или целых конечностей.
Гипестезия – снижение чувствительности на поверхности кожи.
Дуральный мешок – мешок, состоящий снаружи из твердой мозговой оболочки и содержащий внутри ликвор, нервные корешки и спинной мозг.
Эпидуральное пространство – пространство вокруг дурального мешка.
Источник
Гнойный спондилит или остеомиелит позвоночника – заболевание редкое, но тяжелое. Поражая все элементы позвоночника, вплоть до костного мозга, недуг диагностируется чаще всего у мужчин после 50 лет. Чтобы избежать серьезных необратимых изменений в организме, важно вовремя распознать признаки болезни и остановить развитие патологического процесса.
Что такое гнойный спондилит?
 Остеомиелит относится к инфекционным заболеваниям. Гнойная инфекция, попадая в организм человека, локализуется в позвонках, запуская воспалительные реакции. В 50% случаев местом своего обитания вредная бактерия выбирает поясничный отдел позвоночника, реже – грудной или шейный.
Остеомиелит относится к инфекционным заболеваниям. Гнойная инфекция, попадая в организм человека, локализуется в позвонках, запуская воспалительные реакции. В 50% случаев местом своего обитания вредная бактерия выбирает поясничный отдел позвоночника, реже – грудной или шейный.
Разрушение позвоночного столба начинается с костной ткани (дуг и отростков), затем в зону риска попадают межпозвоночные диски, связочно-мышечный аппарат, нервные корешки и спинной мозг. Дальнейшее развитие недуга приводит к деформации позвоночника, интоксикации всего организма и сопровождается сильным болевым синдромом.
Причины возникновения
Возбудителем становятся пиогенные бактерии, образовывающие гной. В большинстве случаев это золотистый стафилококк. Ячмени, фурункулы, карбункулы – это 100% золотистый стафилококк. Любой гнойный очаг на коже или слизистой активизирует деятельность этих патогенных микроорганизмов, устойчивых к внешнему воздействию и провоцирующих воспалительные процессы. Кроме того, стафилококки вырабатывают сильнейшие яды, усугубляющие протекание болезни.
Исходя из этого, к факторам, способствующим проникновению бактерий в организм, можно отнести:
- внутривенные инъекции,
- венозный катетер,
- хирургические вмешательства или инструментальные манипуляции,
- сепсис,
- проникающие ножевые или огнестрельные ранения.
Источником спинальных инфекции нередко выступают хронические заболевания мочеполовой системы, сахарный диабет, тонзиллит, туберкулез, цирроз печени, злокачественные образования, варикозная болезнь вен, атеросклероз сосудов.
Слабая иммунная защита организма также благоприятствует размножению и бурной деятельности бактерий. Противостать стафилококку и предупредить возникновение болезни затруднительно людям в возрасте, хроническим алкоголикам, носителям ВИЧ-инфекции, наркоманам.
Врач-ортопед, стаж работы 12 летСтрептококки и стафилококки вызывают гнойный спондилит не у всех, кто имеет определенные проблемы со здоровьем. Поводом для обращения к врачу должны стать не предпосылки к инфекции, а симптомы болезни.
Классификация заболевания

Пиогенные бактерии и другие патогенные микробы, поражающие позвоночник, провоцируют развитие неспецифического остеомиелита. Специфический возникает как результат осложнения тяжелых инфекционных заболеваний: сифилиса, брюшного тифа, гонореи, туберкулеза.
Классической формой принято считать гематогенно-гнойный спондилит, при котором возбудители заболевания переносятся из источников инфицирования в позвоночник током крови. Два других пути: через лимфу или открытую рану (перелом) позвонка.
Различают острую и хроническую форму заболевания с периодами ремиссии и обострения. Классификация по характеру распространения инфекции за пределы тела позвонка включает очаговый, диффузно-очаговый и разлитой типы заболевания.
Симптомы остеомиелита позвоночника
Острая форма дает о себе знать уже через пару дней после начала воспалительного процесса. Высокая температура (38-39 градусов), слабость, сонливость, озноб, боль в мышцах и голове – все эти типичные для многих заболеваний признаки не сразу позволяют определить развитие опасной патологии. Ее характерными проявлениями становятся отеки мягких тканей спины, красная горящая кожа и болевые ощущения при прикосновении к месту поражения.
Шейный и грудной отделы
Локализация бактерий в позвонках шеи и в области грудной клетки позволит обнаружить их по таким симптомам:
- рвота, тошнота,
- расстройство зрения, слуха,
- вкусовые нарушения,
- судороги и онемение конечностей,
- нарушение сознания, галлюцинации,
- сухой кашель и боль в груди,
- запрокинутая назад или вбок голова.
Поясничная часть позвонка
Распространение инфекции в поясничном отделе кроме болевого синдрома проявится следующими признаками:
- онемение, отек или парез конечностей,
- задержка мочи,
- скованность движений,
- спазмы и напряжение мышц спины,
- выпрямление физиологического лордоза.
В дальнейшем картина дополняется постоянной слабостью, снижением артериального давления, воспалением близлежащих суставов, потерей веса, стойкой ноющей болью в спине. На коже появляются абсцессы.
Врач-ортопед, стаж работы 12 летБолезнь может развиваться постепенно, без выраженных симптомов, что затрудняет своевременную диагностику.
Методы диагностики
Чтобы определиться с постановкой диагноза, врач изучает анамнез пациента: пол, возраст, условия проживания, медицинские вмешательства, симптомы заболевания. Наличие гнойных ранок на коже и боль при надавливании на остистые отростки не всегда являются признаки остеомиелита, что диктует необходимость проведения дополнительных методов исследования.
Лабораторный
Общий анализ крови и мочи покажет повышенный уровень лейкоцитов, лимфоцитов, СОЭ, кроме этого будут выявлены С- реактивный белок и частички эпителия. Иммунологические и бактериологические исследования крови фиксируют воспалительный процесс и распространение патологии в организме. Наибольшую информативность несет пункционная биопсия очага поражения. Она позволяет обнаружить инфекционный агент у 50-70% пациентов.
Инструментальный
Рентгенография позвоночного столба только спустя 1-3 месяца от начала инфицирования способна показать наличие явных дистрофических изменений в его структуре:
- сужение дискового пространства,
- разрушение и сдавливание тела позвоночника,
- плотные костные новообразования на позвонках,
- размытый контур внутренних мышц таза.
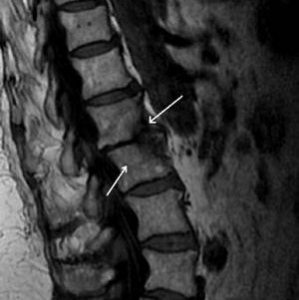
К более точным и эффективным методам относятся компьютерная и магнитно-резонансная томография. Уже на ранних стадиях заболевания (2-4 недели) они дают четкую картину расположения абсцессов вдоль позвоночника, выявляют очаги поражения, позволяют оценить состояние спинного мозга.
Уточнить диагноз помогает сцинтиграфия. Радиоизотопное сканирование позвоночника с помощью гамма-томографа основано на введении в кровь установленного количества радиоактивных изотопов. Препарат проникает в ткани и начинает излучать лучи, которые поставляют нужные сведения о патологических процессах в организме и их динамике.
Микробиологический
«Золотой стандарт» исследования всех инфекционных заболеваний – микробиологический метод. Он основан на выделении из крови или пункции микроба и изучения его под микроскопом. Анализ помогает точно определиться с типов возбудителя, его спецификой и чувствительностью к антибактериальной терапии.
Виды лечения
Острая фаза недуга предполагает соблюдение постельного режима в течение 3-4 месяцев. Рекомендуется использовать специальные гипсовые кровати и корсеты, фиксирующие положение тела и предотвращающие деформацию позвоночника. Консервативные методы успешно применяются в большинстве случаев заболевания и включают в себя медикаментозное и физиотерапевтическое лечение.
Медикаментозное
Антибактериальная терапия позволяет бороться с возбудителем инфекции. Как правило, это пенициллин, а также антибиотики из класса фторхинолонов и цефалоспоринов III-IV поколения, обладающие высокой активностью против бактерий. Их применение желательно уже с первых дней начала заболевания.

Важное место в лечении занимает антисептическая обработка ран, дезинтоксикация организма, прием иммуностимуляторов и средств, корректирующих объем, микроциркуляцию и состав крови.
В схему лечения входят и противовоспалительные нестероидные препараты, обладающие обезболивающим эффектом.
Хирургическое
Хирургическое вмешательство требуется в 10-20% всех случаев заболевания, при появлении серьезных осложнений и неврологических нарушений. Зачастую необходимость в нем возникает в запущенных стадиях, когда консервативные методы не смогли дать положительный результат.
Операция проводится под общим наркозом. Ее цель , вскрытие воспалительных очагов, очищение их от гноя, удаление пораженных тканей. Восстановление целостности позвоночника осуществляется за счет установки стабилизирующих металлоконструкций и аутотрансплантации.
Физиотерапевтическое
 Физиотерапия дополняет основное лечение и применяется после купирования воспалительного процесса и стабилизации состояния пациента. Она включает в себя массаж спины, электрофорез, УВЧ. Такие процедуры ускоряют регенерацию тканей, нормализуют кровообращение, снижают болевые ощущения.
Физиотерапия дополняет основное лечение и применяется после купирования воспалительного процесса и стабилизации состояния пациента. Она включает в себя массаж спины, электрофорез, УВЧ. Такие процедуры ускоряют регенерацию тканей, нормализуют кровообращение, снижают болевые ощущения.
В более поздний период (через 1-2 месяца после выздоровления) желательно начать ежедневные занятия лечебной физкультурой, по возможности пройти санаторно-курортное лечение.
Гнойный спондилит не лечится народными средствами и в домашних условиях. Этот тяжелый недуг в своей острой фазе требует постоянного наблюдения врачей, контролирующих его протекание.
Врач-ортопед, стаж работы 12 летДо конца ХIХ века от гнойного спондилита по всему миру умирало 35-60% от общего числа людей, зараженных этой болезнью. С развитием медицины и разработкой антибиотиков статистика значительно улучшилась: только 2-4% от всех видов инфекционного поражения костного скелета приходятся на долю спондилита.
Осложнения и последствия
 Несвоевременная диагностика и неправильное лечение чревато рядом опасных для жизни осложнений и последствий. Гнойные абсцессы переходят на другие внутренние органы, а их вскрытие приводит к сепсису и образованию внутренних свищей в бронхах, прямой кишке, вагине.
Несвоевременная диагностика и неправильное лечение чревато рядом опасных для жизни осложнений и последствий. Гнойные абсцессы переходят на другие внутренние органы, а их вскрытие приводит к сепсису и образованию внутренних свищей в бронхах, прямой кишке, вагине.
Воспалительный процесс затрагивает спинной мозг и поражает нервные окончания. Прорыв гноя в спиномозговой канал приводит к сдавливанию нервной ткани, содержащейся в нем, что чревато утратой двигательной и осязательной функции, рефлекторной деятельности, нарушением работы органов малого таза. Грозное осложнение остеомиелита – гнойный менингит.
Не остановленный во время патологический процесс, станет виновником необратимой деформации позвоночника и дегенерации костной ткани. Как результат – паралич конечностей и инвалидность.
Профилактика
Учитывая то, что основным виновником болезни выступает стафилококк, важно поддерживать и укреплять иммунную систему, способную дать достойный отпор этому опасному микробу. Отказ от вредных привычек, регулярная двигательная активность, здоровое питание не допустят появление болезненных факторов, защитят организм и предотвратят возникновение болезни.
Важно вовремя выявлять и лечить острые и хронические заболевания, следить за состоянием кожи, не пренебрегать профилактическими методами.
Лечение, начатое на ранних стадиях заболевания, дает благоприятные прогнозы. Спустя 0,5-1,5 года возможно полное выздоровление, но для этого потребуется длительная и трудоемкая терапия. Достичь положительного стойкого результата, избежать нежелательных рецидивов, можно на основании комплексного подхода в лечении, которое включает в себя обязательное выполнение всех назначений и рекомендаций специалиста.
Источник
