Дегенеративный спондилез поясничного отдела позвоночника
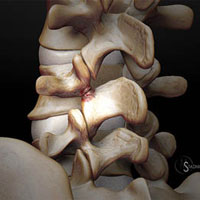

Термин деформирующий спондилез имеет латинские корни (spondyl означает позвоночник, а osis – нарушения) и термин отражает наличие проблем в позвоночнике. В настоящее время этим термином обозначают дегенеративные изменения в суставах позвоночника (остеоартроз или остеоартрит) и также, как и остеохондроз, спондилез является инволюционным процессом в позвоночнике. По мере старения организма происходит изнашивание структур позвоночника, особенно суставов, связок,межпозвонковых дисков.
Тем не менее, старение организма процесс сугубо индивидуальный. Подобно тому, как некоторые люди начинают седеть раньше, также и развитие спондилеза у кого – то проявляется раньше. В самом деле, некоторые люди могут не испытывать вообще болевых проявлений. Все зависит от того, как часть позвоночника подверглась дегенерации, и как эти изменения оказывают влияние на спинной мозг или спинномозговые корешки.
Деформирующий спондилез может развиваться во всех отделах позвоночника (в шейном грудном и поясничном) и, в зависимости от локализации дегенеративных изменений при спондилезе, будет соответствующая симптоматика. Спондилез (деформирующий спондилез) нередко называют остеоартритом или остеоартрозом позвоночника.
Деформирующий спондилез является дегенеративным процессом, который идет параллельно с остеохондрозом и происходят дегенеративные изменения в следующих структурах позвоночника.
Межпозвонковые диски. С возрастом у людей происходят определенные биохимические изменения, влияющие на ткани всего организма. Происходят изменения также в структуре межпозвоночных дисков (в фиброзном кольце, в студенистом ядре). Фиброзное кольцо состоит из 60 или более концентрических полос коллагенового волокна. Пульпозное ядро представляет собой является желеобразное вещество внутри межпозвоночного диска, окруженное фиброзным кольцом. Ядро состоит из воды,коллагеновых волокон и протеогликанов. Дегенеративные инволюционные изменения могут ослабить эти структуры, в результате чего фиброзное кольцо изнашивается или рвется. Содержание воды в ядре с возрастом уменьшается, что оказывает влияние на амортизационные свойства межпозвонкового диска. Результатом структурных изменений при дегенерации диска может быть уменьшение высоты межпозвонкового диска и увеличение риска грыжи диска.
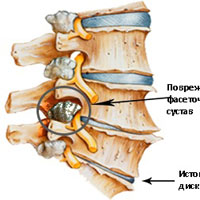
Фасеточные суставы (или зигапофизеальные суставы). Каждое тело позвонка имеет четыре фасеточных сустава, которые работают как шарниры. Это позволяет позвоночнику сгибаться, разгибаться и поворачиваться. Как и другие суставы, фасеточные суставы покрыты хрящевой тканью. Хрящевая ткань представляет собой особый вид соединительной ткани, которая обеспечена смазкой и хорошей скользящей поверхностью. При дегенеративных изменениях в фасеточных суставах происходит исчезновение хрящевой ткани и формирование остеофитов. Эти изменения могут привести к гипертрофии суставов (остеоартриту, остеоартрозу).
Кости и связки. Остеофиты могут образовываться вблизи конца пластин позвонков, что может приводить к нарушению кровоснабжения позвонка. Кроме того, концевые пластины могут уплотняться из-за склеротических явлений; утолщению или уплотнению костей под торцевыми пластинами. Связки представляют собой полосы фиброзной ткани, связывающих позвонки и они защищают позвоночник от избыточных движений, например гиперэкстензии. Дегенеративные изменения приводят к тому, что связки теряют свою прочность.Изменения, например, желтой связки могут привести к уплотнению и утолщению связки, что в свою очередь может привести к воздействию на твердые мозговые оболочки.
Симптомы при спондилезе различных отделов
Спондилез шейного отдела. Сложная анатомическая структура шейного отдела позвоночника и широкий диапазон движения делают этот отдел позвоночника очень подверженным нарушениям, связанными с дегенеративными изменениями. Боли в шее при спондилезе в этом отделе являются распространенным явлением. Боль может иррадиировать в плечо или вниз по руке. Когда остеофиты вызывают компрессию нервных корешков, иннервирующих конечности, кроме боли может также появиться слабость в верхних конечностях. В редких случаях, костные шпоры(остеофиты), которые образуются в передней части шейного отдела позвоночника, могут привести к затруднению при глотании (дисфагии).
При локализации спондилеза в грудном отделе позвоночника боль, обусловленная дегенеративными изменениями (спондилезом), часто появляется при сгибании туловища вперед и гиперэкстензии. Флексия вызывает фасеточно обусловленную боль.
Спондилез поясничного отдела позвоночника часто встречается у людей старше 40 лет. Наиболее частыми жалобами бывают боль в пояснице и утренняя скованность. Изменения, как правило, имеют место в нескольких двигательных сегментах. На поясничный отдел позвоночника приходится воздействие большей часть веса тела. Поэтому, когда дегенеративные изменения нарушают структурную целостность, симптомы, включая боль, могут сопровождать любую физическую деятельность. Движение стимулирует болевые волокна в фиброзном кольце и суставах. Сидение в течение длительного периода времени может привести к болям и другим симптомам из-за давления на поясничные позвонки. Повторяющиеся движения, такие как поднятие тяжестей и наклон туловища могут увеличить болевые проявления.
Симптомы спондилеза могут варьировать от легких до тяжелых и приобрести хронический характер или даже привести к инвалидизации. Они могут включать:
- Шейный отдел
- Боль, которая появляется и исчезает
- Боль, которая распространяется в плечи, руки, кисти, пальцы
- Утренняя скованность в шее или плече или ограничение диапазона движений после пробуждения
- Болезненность в шее или плече или онемение
- Слабость или покалывание в шее, плечах, руках, кисти, пальцах
- Головная боль в затылочной области
- Нарушение равновесия
- Трудности с глотанием
- Грудной отдел позвоночника
- Боль в верхней и средней части спины
- Боль появляется при сгибании и выпрямлении туловища
- Утренняя скованность в спине после пробуждения
- Поясничный отдел позвоночника
- Боль, которая появляется и исчезает
- Утренняя скованность в пояснице после вставания с кровати
- Боль, которая уменьшается при отдыхе или после тренировки
- Болезненность в пояснице или онемение
- Ишиалгия (от умеренной до интенсивной боли в ногах)
- Слабость, онемение или покалывание в нижней части спины, ногах или стопах
- Нарушение ходьбы
- Нарушение функции кишечника или мочевого пузыря (это симптомы возникают достаточно редко, но возможны при компрессии конского хвоста).
Причины деформирующего спондилеза
Старение организма является основной причиной спондилеза. Тело подвергается ежедневным нагрузкам в течение многих лет и в течение времени происходят изменения различных структур позвоночника. До появления симптоматики, такой как боли и скованность, происходит дегенерация структур позвоночника. Спондилез представляет собой каскадный процесс : одни анатомические изменения приводят к другим, что приводит к изменениям в структуре позвоночника. Эти изменения в совокупности и вызывают спондилез и соответствующую симптоматику.
Как правило, в первую очередь дегенеративные изменения начинаются в межпозвонковых дисках. По этой причине, у пациентов со спондилезом часто также имеется остеохондроз. Последствия этих дегенеративных изменений в позвоночнике тесно связаны между собой.
Изменения начинаются в дисках, но, в конечном счете, процесс старения оказывает влияние и на другие составные части двигательных сегментов позвоночника. С течением времени, коллаген, из которого состоит фиброзное кольцо, начинает изменяться. Кроме того, уменьшается содержание воды в диске. Эти изменения уменьшают амортизационные функции диска и возможность абсорбции векторов нагрузки. При дегенерации диск становится тоньше и плотнее, что приводит уже к изменениям в суставах, которые берут часть нагрузки диска на себя, обеспечивая стабилизацию позвоночника. При истончении диска хрящи суставов начинают быстрее изнашиваться, увеличивается мобильность позвоночника, и возникают условия для раздражения нервных корешков, располагающихся рядом. Эта гипермобильность, в свою очередь, вызывает компенсационную реакцию организма в виде избыточного разрастания костной ткани в области суставов (остеофитов). Остеофиты при достаточном увеличении могут оказывать компрессионное воздействие на корешки спинного мозга и вызывать соответствующую клиническую картину. Остеофиты также могут вызвать стеноз спинномозгового канала. Как правило, причиной стеноза спинномозгового канала является не остеохондроз, а спондилез.
В развитии спондилеза в определенной степени играет роль генетическая детерминированность. Также определенное влияние оказывают вредные привычки, например, такие как курение.
Диагностика
Не всегда легко определить, что именно спондилез является причиной болевого синдрома в спине потому, что спондилез может развиваться постепенно, как результат старения организма, а также болевой синдром может быть обусловлен другим дегенеративным состоянием, таким как остеохондроз. Прежде всего, врача-невролога интересуют ответы на следующие вопросы:
- Начало болевых проявлений
- Вид деятельности, предшествовавший появлению болей
- Какие мероприятия проводились для снятия боли
- Наличие иррадиации болей
- Факторы, усиливающие боль или уменьшающие боль
Врач невролог также проведет физикальный осмотр и изучит неврологический статус пациента (осанка, объем движений в позвоночнике, наличие мышечного спазма). Кроме того врачу-неврологу необходимо осмотреть также суставы (тазобедренные суставы, крестцово-подвздошные суставы), так как суставы могут быть также источником болей в спине. Во время неврологического обследования врач- невролог проверит сухожильные рефлексы, мышечную силу, наличие нарушений чувствительности.
Для верификации диагноза необходимы также инструментальные методы, такие как рентгенография, МРТ или КТ, которые позволяют визуализировать изменения в позвоночнике. Рентгенография хорошо отражает изменения в костных тканях и позволяет визуализировать наличие костных разрастаний (остеофитов). Но для более точного диагноза предпочтительнее такие методы, как КТ или МРТ, которые визуализируют также мягкие ткани (связки, диски, нервы). В некоторых случаях возможно применение сцинтиграфии, особенно если необходимо дифференцировать онкологические процессы или инфекционные (воспалительные) очаги.
При наличии повреждения нервных волокон врач может назначить ЭНМГ, которое позволяет определить степень нарушения проводимости по нервному волокну и определить как степень повреждения, так и уровень повреждения. На основании совокупности клинических данных и результатов инструментальных методов обследование врач-невролог может поставить клинический диагноз спондилеза и определить необходимую тактику лечения.
Лечение
В большинстве случаев течение спондилеза достаточно медленное и не требует практически никакого лечения. При активном течении спондилеза требуется лечение, которое может быть как консервативным, так и в некоторых случаях оперативным. Наиболее часто при спондилезе требуется консервативное лечение. Для лечения спондилеза применяются различные методы лечения.
Иглорефлексотерапия. Этот метод лечения позволяет уменьшить боли в спине и шее. Иглы, которые вводятся в определенные точки, могут также стимулироваться как механически, так и с помощью электрических импульсов. Кроме того, иглоукалывание увеличивает выработку собственных обезболивающих (эндорфинов).
Постельный режим. В тяжелых случаях при выраженном болевом синдроме может потребоваться постельный режим в течение не более 1-3 дней. Длительный постельный режим увеличивает риск развития таких осложнений, как тромбоз глубоких вен и гипотрофия мышц спины.
Тракционная терапия. В большинстве случаев, вытяжение позвоночника требуется редко или используется для облегчения симптомов, связанных со спондилезом.
Мануальная терапия. Манипуляции мануального терапевта с использованием различных техник позволяют увеличить мобильность двигательных сегментов, снять мышечные блоки.
Медикаментозное лечение. Препараты для лечения спондилеза в основном используются для снятия болевых проявлений. Это такие препараты, как НПВС.Кроме того, могут быть использованы миорелаксанты, если есть признаки мышечного спазма. Для релаксации спазма мышц могут также быть использованы транквилизаторы, которые позволяют также улучшить сон. Опиоды применяются при лечении болевого синдрома только эпизодически, при сильных болевых проявлениях. Любое медикаментозное лечение должно проводиться только по назначению лечащего врача, так как почти все препараты обладают рядом побочных действий и имеют определенные противопоказания.
Эпидуральная инъекции стероидов иногда применяются при болевых синдромах и позволяют снять болевые проявления, особенно когда есть отек и воспаление в области спинномозговых корешков. Как правило, стероид вводится в сочетании с местным анестетиком. Действие таких инъекций обычно ограничивается 2-3 днями, но это позволяет снять патологический процесс и подключить другие методы лечения.
Инъекции в фасеточные суставы также применяются при лечении спондилеза и улучшают подвижность фасеточных суставов, уменьшают болевые проявления, обусловленные артрозом фасеточных суставов.
ЛФК. Этот метод лечения является одним из наиболее эффективных методов лечения спондилеза. Дозированные физические нагрузки позволяют восстановить нормальный мышечный корсет, уменьшить болевые проявления, увеличить стабильность позвоночника, улучшить состояние связочного аппарата и приостановить прогрессирование дегенеративных процессов в позвоночнике. Как правило, ЛФК назначается после купирования острого болевого синдрома.
Физиотерапия. Современные методы физиотерапии (например, ХИЛТ – терапия, УВТ терапия, электростимуляция, криотерапия) позволяют не только уменьшить болевые проявления, но и воздействовать в определенной степени на развитие дегенеративных процессов в позвоночнике.
Корсетирование. Применение корсетов при спондилезе возможно на непродолжительный промежуток времени, так как длительное использование корсета может привести к атрофии мышц спины.
Изменение образа жизни. Снижение веса и поддержание здорового образа жизни со сбалансированным питанием, регулярными физическим нагрузками, отказом от курения могут помочь при лечении спондилеза в любом возрасте.
Хирургические методы лечения
Лишь в небольшом проценте случаев при спондилезе требуется оперативное лечение. Хирургические методы лечения в основном необходимы при наличии стойкой, резистентной к консервативному лечению неврологической симптоматики (слабость в конечностях, нарушения функции мочевого пузыря, кишечники или другие проявления компрессионного воздействия на спинной мозг и корешки). Оперативное лечение заключается в декомпрессии нервных структур (например, удаление остеофитов оказывающих компрессионное воздействие на нервные структуры). В зависимости от объема операции, возможно проведение спондилодеза для стабилизации позвонков. В настоящее широко применяются малоинвазивные методы хирургического лечения, что позволяет быстрее восстановить функцию позвоночника и нормализовать качество жизни.
Источник
Спондилез поясничного отдела – это дегенеративная патология, которая в большей степени поражает пациентов в возрасте 35 – 40 лет. У более молодых пациентов спондилез поясничного отдела позвоночника встречается редко. Чаще всего в молодом возрасте это заболевание носит посттравматический характер.
Давайте разберемся для начала, что такое деформирующий спондилез поясничного отдела и каким образом он формируется. Итак, позвоночный столб состоит из отдельных тел позвонков. В поясничном отделе их пять. Они обладают массивными телами, дугообразными и остистыми отростками. Тело позвонка вместе с дугообразными отростками формирует овальное отверстие спинномозгового канала. Внутри находится спинной мозг, от которого отходят корешковые парные нервы. Они ветвятся, формируют пояснично-крестцовое нервное сплетение и отвечают за иннервацию тканей нижних конечностей, органов брюшной полости и малого таза.
Тела позвонков между собой разделяют хрящевые межпозвоночные диски. Их основная функция – обеспечение защиты корешковых нервов от компрессионного давления со стороны теле позвонков. Вторичная функция – распределение амортизационной нагрузки от движения тела по всему позвоночному столбу. Частично амортизационная нагрузка снижается за счет присутствия физиологических изгибов позвоночного столба.
Межпозвоночный диск состоит из плотной хрящевой оболочки (фиброзного кольца) и внутреннего студенистого тела (пульпозного ядра). Собственной кровеносной сети у межпозвоночного диска нет. Он получает питание диффузным путем при обмене жидкостями с замыкательной пластинкой, которая располагается между ним и телом позвонка. Частично диффузное питание межпозвоночных дисков обеспечивается паравертебральным мышцами.
Оказываемое повышенное давление на позвоночный столб, например при избыточной массе тела или тяжелом физическом труде, приводит к тому, что замыкательные пластинки склерозируются и утрачивают способность обеспечивать питание хрящевой ткани фиброзного кольца. Оно обезвоживается, покрывается сеточкой тонких трещин. Они заполняются отложениями солей кальция. В результате межпозвоночный диск утрачивает способность получать диффузное питание при обмене жидкостями с окружающими паравертебральным мышцами.
Начинается забор жидкости из расположенного внутри фиброзного кольца пульпозного ядра. Оно утрачивает свою массу и не может поддерживать нормальную высоту диска. Она снижается и диагностируется стадия протрузии. Уже на этой стадии может начать развиваться спондилез за счет отложения солей кальция по краям тел позвонков.
Деформирующий спондилез поясничного отдела позвоночника – это присутствие многочисленных остеофитов по краевым поверхностям тел позвонков. Они затрудняют подвижность, травмируют окружающие мягкие ткани и вызывают сильный болевой синдром. Диагностировать патологию достаточно легко. Необходимо сделать рентгенографический снимок поясничного отдела позвоночника в нескольких проекциях.
Причины спондилеза поясничного отдела позвоночника
На сегодняшний день считается, что спондилез вызывает остеохондроз поясничного отдела позвоночника. О том, как развиваются дегенеративные дистрофические изменения в межпозвоночных дисках, описали выше.
Сейчас рассмотрим, как связаны между собой остеохондроз и спондилез поясничного отдела позвоночника в разрезе факторов риска развития обоих заболеваний. Установленный факт – эти патологии не развиваются у людей, которые исключают из своей жизни следующие факторы риска:
- избыточная масса тела – каждый лишний килограмм создает колоссальное давление на замыкательные пластинки, осуществляющие диффузное питание хрящевых тканей фиброзного кольца межпозвоночного диска;
- недостаточное употребление чистой питьевой воды в сутки – провоцирует снижение кровотока и ухудшает реологические свойства крови;
- курение и употребление алкогольных напитков – приводит к резкому сужению кровеносных сосудов и прекращает полноценное диффузное питание хрящевой ткани позвоночного столба;
- тяжелые физические нагрузки без предварительно предпринятых мер безопасности;
- неправильная организация своего спального или рабочего места так, что на мышцы спины оказывается повышенная компенсаторная нагрузка;
- нарушение осанки или искривление позвоночного столба;
- дегенеративные заболевания крупных суставов нижних конечностей;
- неправильная постановка стопы, выражающаяся в плоскостопии или косолапости;
- неправильный выбор обуви, ношение высокого каблука женщинами и т.д.
Дегенеративный спондилез поясничного отдела может развиваться не только на фоне остеохондроза. Его потенциальными причинами могут стать:
- искривление позвоночника, при котором происходит частичное сближение отдельных тел позвонков, они соприкасаются, травмируются и на их поверхности формируются костные наросты (остеофиты);
- остеолиз, остеомаляция и остеопороз – состояния, при которых происходит разрежение костной ткани, могут формировать трещины и переломы тел позвонков с последующим образованием костных мозолей;
- нестабильность положения тел позвонков, их периодическое соскальзывание или смещение относительно друг друга;
- разрушение межпозвоночных суставов (унковертебральных, фасеточных, дугоотросчатых и т.д.);
- травматические воздействия (переломы, трещины, растяжения и разрывы связочной и сухожильной ткани);
- перекос костей таза;
- синдром короткой конечности;
- туберкулез, сифилис и другие инфекции, провоцирующие размягчение костной ткани.
Это далеко не полный перечень потенциальных причин развития спондилеза поясничного отдела позвоночного столба. Необходимо учитывать и некоторые индивидуальные факторы. Поэтому во время первичного приема опытный врач всегда расспросит пациента об условиях его жизни и труда, наследственности, привычках и других важных аспектах анамнеза. Не рекомендуется скрывать какие-то сведения, поскольку это может иметь чрезвычайно важное значение для разработки плана последующего лечения.
Степени спондилеза поясничного отдела позвоночника
В клинической диагностике выделяют четыре степени спондилеза поясничного отдела. Спондилез 1-ой степени поясничного отдела диагностируется крайне редко, поскольку он не дает абсолютно никаких дифференцированных от основного заболевания признаков. Пациент продолжает испытывать болезненность, характерную для остеохондроза. На рентгенографическом снимке спондилез 1 степени поясничного отдела позвоночника проявляется сближением тел позвонков и присутствием характерных сколов на них. Грубых костных наростов пока нет.
Спондилез 2-ой степени поясничного отдела проявляется скованность и нарушением подвижности в утренние часы. Но спустя 2-3 часа после пробуждения все неприятные ощущения проходят. В течение дня может беспокоить характерный хруст при резких движениях. В вечернее время происходит напряжение мышц спины и появляется ломота в пояснице. На рентгенографическом снимке при второй степени уже видны начальные проявления роста остеофитов. На этой стадии еще возможно проведение консервативного лечения без хирургической операции.
Третья и четвертая степень спондилеза характеризуется сращиванием соседних тел позвонков. Утрачивается подвижность в пораженном отделе. Страдают корешковые нервы. Зачастую этот процесс сопровождается радикулопатией.
Признаки и симптомы спондилеза поясничного отдела позвоночника
Первые признаки спондилеза поясничного отдела позвоночника проявляются на второй стадии развития заболевания. Это хруст в позвоночнике, боль и скованность движений. Эти признаки спондилеза поясничного отдела находят свое подтверждение при рентгенографическом обследовании позвоночного столба.
Очень часто симптомы спондилеза поясничного отдела сопровождаются неврологическими проявлениями:
- боль распространяется по ходу защемленного корешкового нерва и в зону, за иннервацию которой он отвечает;
- появляются участки снижения кожной чувствительности;
- постепенно развивается онемение;
- выпадают некоторые сухожильные рефлексы;
- начинается дистрофия мышечного волокна;
- появляются проблемы, связанные с недостаточной работоспособностью сосудистой стенки.
Клинические симптомы спондилеза поясничного отдела позвоночника на поздних стадиях – это неподвижность пораженного участка, невозможность совершать наклоны или повороты, постоянно присутствующая нестерпимая боль.
Перед тем, как лечить спондилез поясничного отдела позвоночника
Перед тем, как лечить спондилез поясничного отдела, необходимо провести тщательную дифференциальную диагностику. Рекомендуем обратиться на прием к вертебрологу или ортопеду. Эти специалисты смогут разобраться в причинах и последствиях данного патологического процесса и назначить эффективное консервативное лечение. Если нет возможности попасть на прием к этим врачам, то запишитесь к участковому терапевту или невропатологу.
Перед тем, как лечить спондилез поясничного отдела позвоночника, нужно установить причину его развития. Для этого назначается рентгенографическое исследование. Снимки позволяют увидеть наглядно образование остеофитов. Если этого сделать не удается, то рекомендуется проведение МРТ и КТ обследования. Также целесообразно провести анализ крови на ревмофакторы. Это позволит исключить ревматоидную природу образования анкилоза. В ряде случаев спондилез провоцируется болезнью Бехтерева и системной красной волчанкой. Для их лечения требуется применение гормональных препаратов, чтобы остановить аутоиммунный процесс воспаления.
Лечение спондилеза поясничного отдела позвоночника
Лечение спондилеза поясничного отдела на первой и второй стадии патологического процесса можно проводить консервативными методами. Официальная медицина предлагает использовать нестероидные противовоспалительные средства, миорелаксанты и хондропротекторы. Сразу отметим, что это исключительно симптоматическая терапия. Она позволяет на некоторое время избавиться от негативных проявлений патологии. Но само заболевание при этом продолжает развиваться.
Поэтому целесообразно использовать альтернативное лечение спондилеза поясничного отдела позвоночника, которое направлено на устранение причины развития заболевания и его последствий. С этой целью используется мануальная терапия, лечебная гимнастика и физкультура. Начинать лечение нужно с восстановления нормальной структуры позвоночного столба. Здесь может потребоваться вытяжение, остеопатия и массаж. Затем с помощью рефлексотерапии можно запустить процесс регенерации поврежденных тканей. Лечебная гимнастика и кинезиотерапия позволят укрепить мышечный каркас спины, снять спазм и восстановить диффузное питание хрящевой ткани межпозвоночных дисков. Также рекомендуется использовать физиопроцедуры, лазерное воздействие, электромиостимуляцию и многое другое.
Рекомендуем проводить лечение спондилеза поясничного отдела позвоночника в специализированных клиниках мануальной терапии.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники “Свободное движение”. На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(9) чел. ответили полезен
Источник
