Дегенеративное проявление остеохондроза позвоночника

Остеохондроз позвоночника — это дегенеративно-дистрофическое поражение межпозвоночных дисков, тела позвонков, связочного аппарата, при котором разрушается костная и хрящевая ткани шейного, грудного и поясничного отделов позвоночника.
Содержание статьи:
- Этиология и патогенез остеохондроза позвоночника
- Симптомы остеохондроза позвоночника
- Диагностика остеохондроза позвоночника
- Осложнения остеохондроза
- Лечение остеохондроза позвоночника
Патология поражает весь двигательный сегмент позвоночника, диск, оба тела позвонков, прилегающие нервные и мышечные структуры. Это заболевание часто называют «болезнью цивилизации», которая связана с прямохождением и нагрузкой на позвоночник каждый день.
Основная причина остеохондроза позвоночника — микротравмы при физических нагрузках, неправильное питание, сидячий образ жизни и даже генетическая предрасположенность. Если это заболевание прогрессирует, то страдает в первую очередь межпозвоночный диск и прилегающие к нему структуры. Центральная часть диска видоизменяется, что приводит к утрате амортизирующих свойств позвонка, в следствии чего на фиброзном кольце образуются трещины и утончения.
Американские статисты говорят, что первая причина ограничения активности людей до 45 лет — это боли в спинном и шейном отделах позвоночника. В группе риска оказываются большинство городских жителей, водителей, значительную часть времени проводящих в сидячем положении, перезагружая позвоночник.
Причиной более 70% случаев боли в спине является остеохондроз. С возрастом риск заболевания возрастает.
Этиология и патогенез остеохондроза позвоночника
Остеохондроз позвоночника имеет длительный патогенез развития (от нескольких месяцев до десятилетий). Это зависит от факторов, влияющих на развитие заболевания.
Факторы риска:
- Возраст. В этой группе риска находятся люди преклонного возраста (старше 60). У людей младше 35 лет —заболевание встречается редко. Вследствие возрастных изменений происходят нарушения в гормональном фоне человека, что делает мышечную ткань и стенки кровеносных сосудов более пористыми, а значит более уязвимыми. Это провоцирует нарушения обмена веществ, перегружает межпозвоночные диски.
- Аутоиммунные заболевания, которые могут воспринять хрящевую ткань как инородную и начать разрушать ее.
- Травмы позвоночника. Это одна из главных причин развития остеохондроза у людей молодого возраста. Считается, что более половины людей, имеющих травмы позвоночника в молодом возрасте, страдают остеохондрозом позвоночника в старости.
- Избыточный вес, уменьшающий срок изнашиваемости межпозвоночных дисков. Хрящевые диски служат своего рода амортизаторами позвоночника, которые обеспечивают его подвижность во время физической нагрузки, ходьбы, бега и пр. и защищают костную ткань от разрушения и появления микротрещин. Тяжесть лишнего веса делает нагрузку еще более сильной, что ускоряет процесс разрушения хрящевых дисков.
- Плоскостопие.
- Генетическая предрасположенность.
- Заболевания эндокринной системы, которые провоцируют нарушения метаболизма, что в свою очередь негативно влияет на состояние хрящевой ткани.
Остеохондроз может длительное время находиться в «спящем состоянии». Многие пациенты узнают о заболевании при наличии сильных болевых ощущений, когда дистрофический процесс в хрящевой ткани уже повредил нервные корешки.
Существуют такие этапы патогенеза остеохондроза позвоночника:
- Нарушение кровообращения в межпозвоночных дисках и прилегающих структурах.
- Нарушение гормонального фона и обмена веществ в организме и межпозвоночных дисках, в частности.
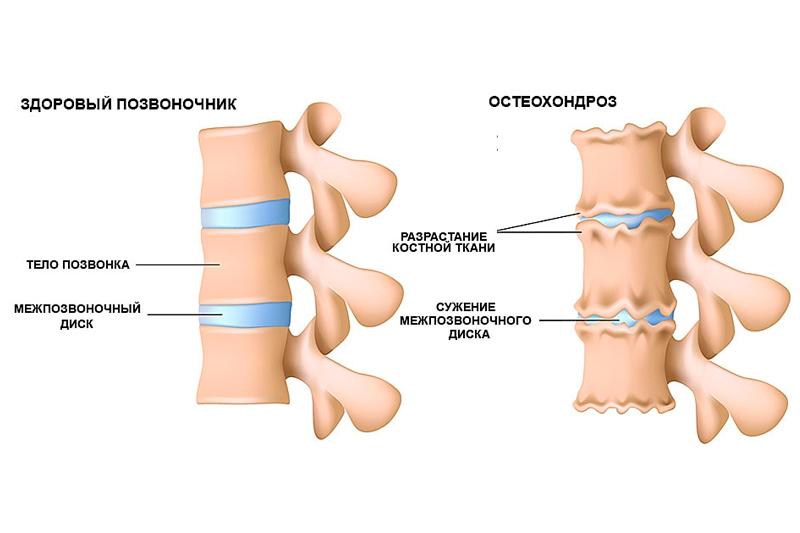
- Деградационные процессы пульпозного ядра. На этом этапе происходит изменение строения межпозвоночного диска — уменьшается ядро, происходит утончение самого диска, нагрузка на фиброзное кольцо увеличивается, что влечет за собой различные расслоения, микротрещины, иногда разрывы.
- Протрузия межпозвоночных дисков — выпячивание ткани межпозвоночных дисков, зачастую в сторону позвоночного канала, ущемляя его, вызывая сильные болевые ощущения.
- Межпозвоночные грыжи. Прогрессирование протрузии приводит к разрушению связок, изменению высоты и формы диска, что в свою очередь провоцирует образование грыж.
- Компрессия корешковых артерий.
- Хроническая недостаточность кровоснабжения спинного мозга.
Симптомы остеохондроза позвоночника
По мере развития остеохондроза в межпозвоночных дисках и в самих хрящах возникают патологии, которые впоследствии накладываются друг на друга и могут спровоцировать появление межпозвоночной грыжи.
Симптоматика может быть как общей, так и специфической, характерной для патологических изменений в хрящах, межпозвоночных дисках, прилегающих тканях.
Самым первым признаком остеохондроза следует назвать ноющую боль в спине, онемение позвоночных отделов, ограниченность движений, усиление боли при физических нагрузках.
Специфические симптомы остеохондроза:
- Шейный остеохондроз характеризуется нарушением кровообращения, что вызывает головокружение, боль и шум в ушах, головную боль. Мозг плохо обогащается кислородом и питательными веществами, в следствии чего у человека возникает стрессовое состояние.
- Остеохондроз грудного отдела, сопровождающийся зачастую межреберной невралгией. Наблюдаются болевые ощущения в груди и ребрах.
- Остеохондроз поясничного отдела провоцирует развитие заболеваний люмбаго, пояснично-крестцового (ишиас) и поясничного радикулита. При ишиасе поражается седалищный нерв, наблюдается боль и гипотония в ягодицах, а также гипотония в икрах.
Симптоматика шейного остеохондроза:
- Цирвикалгия — болевые ощущения в шейном отделе. Характер боли разнообразный (тупая, резкая, усиливается при наклонах головы и туловища, при кашле), зависит от фактора воздействия на данный отдел позвоночника.
- Цервикобрахиалгия — болевые ощущения в шейном отделе позвоночника, отдающие в руку, онемение.
- Плече-лопаточный переартроз и переартрит — болевые ощущения в плечевом суставе, в ключице, ограничение движения руки сверху в низ.
- Эпикондилез — боль в локтевом суставе, ограниченность движений.
- Синдром позвоночной артерии — так называемая шейная мигрень, ноющие головные и шейные боли, тошнота, временами рвота, нарушение координации движений — пошатывание при ходьбе, шум в ушах.
Один из наиболее частых признаков шейного остеохондроза — нарушение циркуляции крови, что ведет к частым головокружениям, обморокам и головным болям.
Симптоматика грудного остеохондроза:
- Торакалгия — болевые ощущения в груди, боли связаны с неподвижностью (проявляются при длительном сидении, ночью), усиливаются при физической активности, глубоком вдохе, кашле.
- Кардиалгический синдром.
- Синдром задней грудной стенки — боли в области лопаток, болевые ощущения зависят от положения тела.
- Синдром передней лестничной мышцы.
- Трункалгический синдром — боль в половине грудной клетки.
- Усугубление межреберной невралгии.
Симптоматика поясничного остеохондроза:
- Люмбалгия — боль в нижней части спины, прострелы. Больной ощущает дискомфорт при попытке сесть или встать. Боль усиливается при физической активности, кашле, глубоком вдохе, наклонах.
- Люмбоишиалгии — болевые ощущения в пояснице, отдающие в ногу. Может наблюдаться парестезия, онемение ноги, мышечные спазмы, боли в суставах.
- Сосудистые синдромы — дебютируют при компрессии сосудов, не сопровождаются болевыми ощущениями, наблюдается слабость в мышцах, синдром конуса — слабость в обеих стопах, нарушения функциональности тазовых органов.
Симптоматика остеохондроза в поясничном отделе разнообразна. Эта часть позвоночника нагружена более других.
Диагностика остеохондроза позвоночника
При первых болях в спине необходимо провести обследование для установления источника болевых ощущений. Остеохондроз — сложно диагностируемое заболевание, так как болевые ощущения могут быть вызваны другими патологиями, не связанными с позвоночником. Пациенту потребуются консультации нескольких специалистов: невролога, в первую очередь, ортопеда, вертебролога.
Методы диагностики остеохондроза:
- Рентгенография. Проводится для точного определения высоты межпозвоночных дисков или изменения в строении позвонков, изменений диаметра отверстий между позвонками. Рентгенография чаще всего делается в двух позициях — лежа на спине и на боку. Две разные проекции снимков позволяют более точно определить наличие патологии. Иногда делают рентгенограмму с опущенной нижней челюстью.
- МРТ и КТ. Результаты МРТ считаются более точными и помогают быстрее определить локализацию сегментов, которые были поражены патологией, наличие или отсутствие межпозвоночных грыж, сдавливание корешков.
- Лабораторные анализы: анализ крови на определение уровня кальция в крови и скорости оседания эритроцитов. Лабораторные исследования назначают самыми первыми, долее, уже на основании этих результатов, врач направляет на аппаратное диагностирование.
Важно дифференцировать остеохондроз позвоночника в ряде других заболеваний с похожей клинической картиной, например: новообразования на позвоночнике онкологического характера, нарушение целостности хрящевой ткани, воспалительные процессы, перемежающая хромота, образование кист на внутренних органах, мочекаменная болезнь, гастрит, пиелонефрит, язва желудка, стенокардия, нарушения нервной системы. С этой целью могут быть назначены исследования органов пищеварения, нервной системы, кровообращения. Применяют такие методы диагностики — кардиограмма, ультразвуковое исследование, элекроэнцефалография, эндоскопическое исследование (органы пищеварения).
Осложнения остеохондроза
Чаще всего течение данного заболевания сопровождается неврологическими осложнениями:
- Стадия. Осложнения, вызванные протрузией — резкие болевые простреливающие ощущения.
- Стадия. Радикулиты, которые характеризуются болевыми синдромами и другой симптоматикой, зависящей от локализации радикулита.
- Стадия. Патологии корешков и спинного нерва, наличие межпозвоночных грыж. Нередко возникает парез мышц, вызывающий вследствие паралич всего тела.
- Стадия. Нарушение циркуляции крови и кровоснабжения всего спинного мозга. Симптомы: постоянные сильные боли в спине, паралич определенных групп мышц, ишемический инсульт спинного мозга.
Лечение остеохондроза позвоночника
Процесс лечения любой разновидности остеохондроза преследует одну цель — обезболить, предотвратить разрушение и деформацию тканей позвоночника. Лечение может быть консервативным или хирургическим. Тип и метод лечения назначается индивидуально для каждого пациента, исходя из поставленного диагноза (стадия, тип заболевания, общее самочувствие пациента).
В остром периоде болевого синдрома рекомендуется расслабление и покой, приписываются противовоспалительные препараты (диклоберл, вольтарен), инъекции спазмолитических смесей, витамин В, препараты для растирки — дип рилиф, живокост и пр. по мере ослабления болевого синдрома может быть назначен курс лечебной физкультуры и физиотерапии (диадинамические токи, электрофорез, магнитотерапия).
Применение консервативных методов лечения длится примерно два месяца. Кроме перечисленных методов лечения могут применяться также массажи, мануальная терапия, рефлексотерапия, вытяжка. Результат консервативного лечения напрямую зависит от настойчивости и исполнительности самого пациента.
Существует также хирургический метод лечения, который используется при наличии межпозвоночных грыж давностью более полугода, сдавливания корешков спинного мозга вследствие уменьшения щели между позвонками. Принцип оперативного лечения заключается в удалении деформированного диска. Реабилитационный период после операции составляет примерно полгода. Реабилитация включает в себя ЛФК, физиотерапию, прием витаминов.
Профилактика остеохондроза позвоночника состоит в борьбе с факторами риска — ведение активного способа жизни, занятие спортом, правильное питание, использование корсетов и специальных поясов при нагрузках на спину, сон на ортопедических матрацах и подушках, избежание переохлаждения и травм.
Источник

У многих слово «остеохондроз» ассоциируется со старостью. Есть мнение, что это болезнь бабушек и дедушек, при которой “в пояснице стреляет” и “спину ломит”. Однако в этом заблуждении есть лишь доля истины: действительно, остеохондроз – это дегенеративные
(то есть вызванные нарушением местного обмена веществ) изменения в позвоночнике, которые неминуемо появляются у всех пожилых людей. Однако остеохондроз сегодня обнаруживают у 9 человек из 10 старше 45 лет, а первые проявления болезни могут начинаться уже в 25 лет.
Этот недуг даже называют “болезнью цивилизации”, так как главная причина остеохондроза – неправильная “эксплуатация” позвоночника. Дело в том, что современный человек подвергает его чрезмерным нагрузкам, причем, что парадоксально, не тогда, когда бегает или поднимает тяжести, а тогда, когда сидит, часами не поднимаясь со стула. Эта нагрузка называется статической и она очень коварна. Потому что человек думает, что отдыхает, когда сидит. Но на самом деле позвоночник в сидячей позе работает с повышенной нагрузкой.
Как устроен позвоночник?
Чтобы понять, что такое остеохондроз, нужно разобраться в том, что собой представляет позвоночник человека. Все мы знаем, что позвоночник состоит из позвонков, последовательно соединенных между собой межпозвонковыми дисками. Всего у человека обычно 33-34 позвонка: 7 из них формируют шейный отдел, 12 – грудной, 5 (или 6 у небольшого процента людей) – поясничный, еще 5 позвонков, срастаясь между собой, образуют крестец и, наконец, копчиковый отдел состоит из еще пяти (или четырех – в зависимости от индивидуальных особенностей) позвонков. Позвонки – это, по сути, кости, и они неподвижны, а вот чтобы они могли свободно двигаться, обеспечивая подвижность всему нашему телу, а также чтобы не разрушались от ударов и трений, между каждым позвонком есть прослойка из студенистого вещества (так называемое пульпозное ядро), окруженного прочными многослойными пластинами (фиброзным кольцом). Все вместе это называется межпозвонковым диском.
Кроме того, в структуре позвоночника есть многочисленные связки, сосуды, нервы. Это очень сложный орган, который во многом определяет работу почти всех систем организма, так как защищает спинной мозг и оказывает влияние на его работу.
Позвонки и межпозвонковые диски в течение жизни человека непрерывно обновляются. Это возможно за счет того, что они хорошо снабжаются кровью и всегда обеспечены хорошим питанием. Однако если по какой-то причине питание в позвоночник начинает поступать в недостаточном количестве, пульпозное ядро теряет свои свойства, межпозвонковый диск становится плоским и менее упругим, в фиброзном кольце появляются трещины, а сами позвонки начинают смещаться в разные стороны и сближаться друг с другом. Все это приводит к целому ряду опасных отклонений – в первую очередь к воспалению как в самом позвоночнике, так и в окружающих его тканях, и к сдавливанию спинного мозга и спинных нервов.
Интересно, что такое понятие, как “остеохондроз позвоночника” существует преимущественно на постсоветском пространстве. В зарубежной литературе происходящие с позвоночниками изменения называют “грыжами”, “миофасциальными болями”, “повреждениями диска”, “дорсопатией”. Так что если вам приходилось слышать что-то подобное и о себе, то значит у вас – остеохондроз позвоночника. Что же касается межпозвоночной грыжи, то ее в России принято считать одной из стадий остеохондроза.
Болезнь не имеет острого течения и развивается постепенно: сначала межпозвонковый диск сужается, становится дегенеративно измененным, потом появляются протрузии – пульпозное ядро как бы выдавливается наружу и смешивается с фиброзным кольцом, но не разрывает его. Когда же происходит разрыв фиброзного кольца, говорят о межпозвоночной грыже. При последней, самой тяжелой, стадии остеохондроза, межпозвонковые диски полностью изнашиваются, позвонки начинают тереться друг об друга и тоже разрушаться, на них появляются патологические костные наросты и остеофиты. На последней стадии позвоночник как бы становится “окаменелым”, то есть теряет свою подвижность, что способно привести к инвалидизации.
Причины развития болезней позвоночника
По какой же причине происходят все вышеописанные дегенеративные изменения?
Как уже было сказано, главная причина – это ненормальная нагрузка на позвоночник: например, когда человеку приходится много сидеть в неудобных позах, “скрючившись”, шейные и грудные отделы испытывают напряжение и не получают необходимого питания. Кроме того, остеохондроз может развиваться из-за нарушения осанки. Впрочем, занятия спортом, в особенности силовым, с нарушением техники
выполнения упражнений, также может приводить к дегенеративным изменениями в позвоночнике.
Другая распространенная причина – любые травмы спины. На развитие остеохондроза также могут влиять наследственные генетические предрасположенности, гормональные нарушения, лишний вес, неправильное питание, недостаточное потребление воды и, как результат, обезвоживание, курение и злоупотребление алкоголем.
Женщины нередко с первыми проявлениями остеохондроза сталкиваются во время беременности, затем, когда молодым мамам приходится кормить ребенка в неудобных для себя позах и часто носить его на руках, состояние позвоночника заметно ухудшается.
Симптомы остеохондроза
Симптомы остеохондроза разнообразны и зависят от того, в каком именно отделе произошли нарушения. Боль – это главное проявление данной патологии, однако до момента разрыва фиброзного кольца она слабо выражена, может быть нудной, давящей, и пациенты могут даже не обращать на нее внимания. Чаще боль усиливается по утрам или после физической нагрузки, отдает в руки, ноги, шею, ребра и грудь (в этом случае остеохондроз легко спутать с ишемической болезнью сердца).
Кроме того, в конечностях могут появляться онемения и покалывания.
При остеохондрозе в шейном отделе возможно появление головных болей, порой очень сильных, головокружений, тошноты, свиста в ушах. Развитие грыжи, приводящей к сдавливанию нервных окончаний, может приводить к нарушению в работе связанных с пострадавшим нервом внутренних органов. Например, при грыже в поясничном отделе могут появиться проблемы с мочеиспусканием, исчезнуть потенция, в грудном – нарушение пищеварения, в шейном – проблемы с кровоснабжением головного мозга.
Диагностика остеохондроза
Отличить остеохондроз от других болезней внутренних органов и определить источник боли может только врач. На сегодняшний день самым надежным методом диагностики заболеваний позвоночника считается магнитно-резонансная томография.
Рентген – тоже надежный, но менее информативный способ исследования. На рентгеновском снимке можно увидеть изменения в межпозвонковых дисках, но нельзя, например, увидеть грыжи и оценить состояние спинного мозга и степень его сдавливания смещенными позвонками. Кроме того, МРТ позволяет отличить остеохондроз от других опасных болезней, включая злокачественные образования и Болезнь Бехтерева.
Можно ли вылечить остеохондроз?
К сожалению, вылечить остеохондроз нельзя, но можно облегчить состояние больного иостановить дальнейшее разрушение межпозвоночного диска, однако для этого необходимо полностью изменить образ жизни – заняться лечебной физкультурой, плаванием, регулярно проходить курсы массажа или мануальной терапии, начать правильно питаться и отказаться от вредных привычек. Спорт, массаж, правильное питание и снижение веса могут оказать значительно больший и долговременный лечебный эффект, чем лекарственные препараты.
Об эффективности хондропротекторов – препаратов, восстанавливающих хрящевую ткань и, якобы, укрепляющих фиброзное кольцо, врачи спорят до сих пор, их эффективность не достаточно доказана, однако так как вреда они точно не приносят, их можно применять для лечения остеохондроза.
При сильном болевом синдроме врач может назначить нестероидные противовоспалительные препараты (НПВП), миорелаксанты (препараты, расслабляющие мышцы), а также анальгетики.
Используют в лечении остеохондроза и витамины, так как их нехватка провоцирует дальнейшее разрушение межпозвоночного диска: витамины группы B, например, способствуют улучшению белкового обмена между тканями, а так как белок – главный строительный материал в организме, то нормализация белкового обмена способствует восстановлению нервной и хрящевой ткани. Витамин А улучшает кровоснабжение. Однако с приемом витаминов, как и любых других лекарственных средств, нужно быть осторожными, так как они могут вызывать тяжелые побочные реакции, и принимать их можно только после консультации с врачом и под его наблюдением.
Возможно и оперативное лечение остеохондроза, но, как правило, к нему прибегают тогда, когда наблюдается значительное сужение спинномозгового канала и чрезмерное сдавливание нервов и спинного мозга образовавшимися грыжами. В этом случае ситуация оказывается настолько тяжелой, что пациент, например, не может ходить, у него начинают отказывать внутренние органы или же возникает риск развития инсульта. Чаще всего к таким тяжелым последствиям приводит остеохондроз шейного и поясничного отдела позвоночника, дегенеративные изменения в грудном отделе даже при наличии грыж практически никогда не требуют оперативного лечения.
Сегодня в медицинскую практику активно внедряются методы так называемой щадящей хирургии, когда врачам удается сохранить целостную структуру позвонков за счет удаления части пульпозного ядра при помощиэндоскопа. Прибор вводится к месту поражения позвоночника через небольшие разрезы на коже, что позволяет избежать большой кровопотери. Так как во время операции больному не удаляют весь диск, то в целом не нарушается биомеханика позвоночника, и это сокращает восстановительный период. Нередко пациенты уже через сутки после операции встают на ноги. Однако по-прежнему любые операции на позвоночнике чреваты осложнениями и последующими рецидивами болезни, поэтому опытные специалисты будут стараться до последнего оттягивать оперативное лечение. И здесь все зависит от самих пациентов: если они будут выполнять все рекомендации врачей и заниматься своим здоровьем, то даже при наличии грыж смогут обойтись без операции.
Автор: Юлия ГВОЗДЕВА
Источник
