Дефанс шейного отдела позвоночника
Мышечный дефанс – это клинический симптом, который опытному врачу может сказать очень многое о состоянии хрящевых тканей позвоночного столба и поражении корешковых нервов. Подразделяется на церебральный, вертебральный и локальный. Для понимания этого патологического процесса и способа определения степени дефанса мышц предлагаем ознакомится с этим материалом.
Начнем с того, что дефанс мышц является хоть и патологическим, но компенсаторным механизмом, действие которого направлено на обеспечение защиты тканей при нарушении целостности отдельных структур опорно-двигательного аппарата. Это если говорить про дискогенный или вертеброгенный синдром натяжения мышечного волокна. При локальном процессе нарушения иннервации дефанс чаще всего говорит о блокировке кровоснабжения и развитии ишемии. Поэтому защитные механизмы срабатывают таким образом, чтобы за счет натяжения мышцы обеспечить хотя бы временное восстановление кровотока.
При церебральной этиологии дефанса происходит блокировка работоспособности мышцы. Таким образом обеспечивается несколько иное действие защитного механизма. Натяжение мышцы способствует увеличению церебрального кровотока. Мозг получает больше артериальной крови и ресурсов для быстрого восстановления своей нормальной работы. Также дефанс мышц может быть связан с блокировкой распространения инфекции и другими причинами. Более детально поговорим обо всем этом в этой статье.
Если у вас присутствует напряжение мышц, которые вы не можете самостоятельно расслабить, то советуем как можно быстрее обратиться к врачу. Если это мышцы спины и шеи, то запишитесь на бесплатную консультацию вертебролога в нашей клинике мануальной терапии. Если мышцы напряжены в области бедра, ягодиц, голеней, рук, то вам желательно попасть на прием к неврологу или ортопеду. Эти доктора также ведут бесплатный прием пациентов в нашей клинике мануальной терапии в Москве.
Причины мышечного дефанса поясничного отдела
Чаще всего симптом мышечного дефанса определяется в поясничном отделе позвоночного столба. Это обусловлено анатомическими особенностями и физиологической нагрузкой.
Позвоночный столб человека состоит из отдельных тел позвонков. Между ними располагаются хрящевые диски. Они отвечают за распределение амортизационной нагрузки и защиту корешковых нервов, отходящих от спинного мозга через боковые фораминальные отверстия.
А теперь давайте рассмотрим, как устроен процесс иннервации мышечного волокна:
- каждый миоцит обладает собственным нервным окончанием;
- в основном это нервное волокно моторного типа;
- по нему приходит электрический импульс, дающий сигнал миоциту сократиться или расслабиться;
- за счет согласованного сокращения и расслабления отдельных групп миоцитов происходит движение мышц.
Сигнал приходит из двигательного центра, расположенного в головном мозге. Чрез структуры спинного мозга импульс проходит к корешковому нерву, в сплетение и затем направляется к миоцитам. Если на этому пути существует препятствие, то возникает чрезмерное напряжение мышечного волокна.
Мышечный дефанс поясничного отдела в большинстве случаев является защитной рефлекторной реакцией. Он возникает при следующих заболеваниях:
- дегенеративное дистрофическое разрушение хрящевого межпозвоночного диска (остеохондроз);
- протрузия (снижение высоты) межпозвоночного диска – 2-ая стадия остеохондроза;
- межпозвоночная грыжа – 3-ая стадия остеохондроза;
- нестабильность положения тел позвонков и межпозвоночных дисков, их периодическое смещение с компрессией спинного мозга;
- искривление позвоночного столба;
- перелом или трещина тела позвонка, его остистого или поперечного отростка;
- растяжение паравертебральных связок и сухожилий;
- травматическое воздействие на область поясницы и крестца;
- стеноз спинномозгового канала;
- плексит пояснично-крестцового нервного сплетения;
- синдром грушевидной мышцы и т.д.
Дефанс поясничных мышц является важнейшим симптомом для определения состояния хрящевых межпозвоночных дисков. При оценке интенсивности проявления данного клинического симптома чем выше степень натяжения мышечного волокна, тем серьезнее проблема со здоровьем у человека.
Устранять самостоятельно чрезмерное натяжение мышц в области поясницы нельзя. Это приводит к тому, что усугубляется давление на поврежденные межпозвоночные диски. Увеличивается быстро размер грыжевого выпячивания пульпозного ядра. В итоге это может привести к секвестрованию межпозвоночной грыжи и необходимости проведения экстренного хирургического вмешательства.
Длительно наблюдающийся дефанс поясничных мышц очень опасен. Он может спровоцировать следующие патогенные процессы:
- изменение осанки и искривление позвоночного столба со сглаживанием физиологического поясничного и грудного изгибов;
- это в свою очередь негативно влияет на положение внутренних органов брюшной полости и грудной клетки;
- может возникнуть опущение матки (у женщин), мочевого и желчного пузыря;
- развивается компрессия сердечной мышцы и легочной ткани;
- происходит деформация и разрушение хрящевой ткани в подвздошно-крестцовых суставах, что в значительной степени отягощает течение остеохондроза.
При обнаружении синдрома натяжения мышечного волокна в поясничном отделе позвоночника необходимо как можно быстрее устранять причину этой компенсаторной реакции. Провокационными факторами могут быть:
- избыточная масса тела (ожирение) – увеличивается давление на хрящевые межпозвоночные диски;
- тяжелый физический труд, связанный с подъемом и переносом тяжестей;
- прием алкогольных напитков и курение – уменьшается интенсивность микроциркуляции крови и лимфатической жидкости в области паравертебральных мышц и они утрачивают способность обеспечивать полноценное диффузное питание хрящевых дисков;
- неправильная организация спального и рабочего места;
- нарушение осанки и искривление позвоночника;
- тяжелая беременность (у женщин).
В ходе первичной бесплатной консультации в нашей клинике мануальной терапии врач дает пациенту индивидуальные рекомендации, при соблюдении которых устраняется действие негативных факторов. Это способствует более быстрому выздоровлению.
Что делать при дефансе паравертебральных мышц спины
Любой дефанс мышц спины – это патологическое состояние. При нем помощь пациенту должна оказываться как можно быстрее. Но стоит понимать, что просто использование миорелаксантов не даст лечебного эффекта и может причинить серьезный вред.
Миорелаксанты – это фармаколочгеиские препараты, которые блокируются способность миоцитов сокращаться. Таким образом происходит принудительное расслабление чрезмерно напряжённых мышц. Организм человека лишается своей защитной способности. На поврежденные ткани межпозвоночных дисков начинает оказываться колоссальное давление. В большинстве случаев это приводит либо к разрыву фиброзного кольца, либо к увеличению размеров грыжи (если экструзия произошла до появления синдрома натяжения).
При купировании дефанса происходит увеличение компрессионной и ишемической нагрузки на корешковые нервы и их ответвления. При атрофии корешкового нерва восстановление иннервации в будущем может потребовать значительного времени. В ряде случаев восстановить поврежденное нервное волокно не удается.
Поэтому не стоит заниматься самостоятельной диагностикой и лечением. Вся информация, представленная в этой статье, может быть использована вами исключительно в ознакомительных целях. Для постановки точного диагноза и проведения лечения стоит обратиться к врачу.
Первое, что нужно делать при обнаружении дефанса паравертебральных мышц – записаться на бесплатный прием вертебролога в нашей клинике мануальной терапии в Москве. В ходе первичного бесплатного приема специалист проведет полноценный осмотр и поставит предварительный диагноз. Затем вам будут даны индивидуальные рекомендации по проведению обследования и лечения того заболевания, которое и провоцирует избыточное мышечное натяжение.
Дефанс шейных мышц – причина головной боли
Особую опасность представляет собой дефанс мышц шеи – напряжение в области воротниковой зоны и выше. Очень часто это симптом разрушения межпозвоночных дисков. Не исключено искривление позвоночного столба и развитие синдрома задней позвоночной артерии.
При постоянном мышечном напряжении блокируется церебральный кровоток. На начальной стадии заболевания это вызывает регулярное появление так называемых головных болей мышечного перенапряжения.
Постепенно включается механизм вторичной компенсаторной реакции. В кровь выходит большое количество гормонов, отрицательно влияющих на тонус мышечной стенки кровеносных сосудов. Возникает сосудистый спазм. Это провоцирует повышение уровня артериального давления. При длительном течении патологии у пациента развивается артериальная гипертензия. В большинстве случаев именно мышечный дефанс шеи является причиной внезапного развития ишемического инсульта головного мозга и парализации человека.
Дефанс шейных мышц – это серьезная патология. При её появлении следует как можно быстрее обратиться к опытному неврологу или вертебрологу. Мануальное вытяжение позвоночного столба позволит снять избыточную компрессию с корешковых нервов и межпозвоночных дисков. Это будет способствовать физиологическому расслаблению мышц шеи и воротниковой зоны.
Затем целесообразно пройти полноценный курс лечения остеохондроза. Он может включать в себя следующие виды лечебного воздействия:
- массаж для купирования избыточного напряжения мышечного волокна;
- остеопатию – для восстановления нарушенного процесса микроциркуляции крови и лимфатической жидкости;
- рефлексотерапию для запуска процесса регенерации тканей за счет использования скрытых резервов человеческого организма;
- лазерное воздействие и многое другое.
Для проведения комплексного лечения любого отдела позвончого столба следует обращаться к вертебрологу или неврологу. К сожалению, участковый терапевт в городской поликлинике не заинтересован в том, чтобы проводить именно лечение подобных дегенеративных процессов. Основная его задача, продиктованная медико-экономическими стандартами- как можно быстрее вернуть пациента к выполнению его профессиональных обязанностей. Человек должен как можно быстрее вернуться к работе. А как будет чувствовать себя его позвоночник – это участковому терапевту совершенно неважно.
Как определить степень дефанса мышц
Пациенту совершенно не нужно знать о том, как определить степень дефанса мышц, поскольку это входит в компетенцию того доктора, который занимается проведением диагностики.
Субъективно оценить этот параметр практически невозможно. Даже при минимальной степени чрезмерного натяжения паравертебральных мышц вам будет казаться, что движения в буквальном смысле этого слова парализованы или скованы.
Опытный врач степень натяжения определяет при проведении пальпации. Затем его выводы подтверждаются оценкой степени ограничения амплитуды подвижности и другими важными факторами.
Не занимайтесь самостоятельной диагностикой и лечением. Обращайтесь своевременно к врачу.
В Москве вы можете получить консультацию опытного вертебролога или невролога совершенно бесплатно в нашей клинике мануальной терапии. Заполните форму, расположенную далее на странице. В ближайшее время с вами свяжется администратор клиники и согласует время, удобное для вашего визита к нам.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
Цервикальный спондилез – распространенное дегенеративное заболевание шейного отдела позвоночника. Считается, что развитие спондилеза связано с возрастными изменениями в межпозвоночных дисках. Клинически наблюдается несколько синдромов. К ним относятся: боль в шее и плече, субокципитальная и головная боль, корешковые симптомы и цервикальная спондилогенная миелопатия. По мере дегенерации диска, механические нагрузки увеличиваются и происходит образование остеофитов , которые формируются вдоль вентральной части спинального канала.
Часто при спондилезе встречаются, связанные с этим состоянием, дегенеративные изменения в фасеточных суставах, гипертрофия желтой связки и окостенение задней продольной связки. Все это может способствовать поражению чувствительных к боли структур (например, нервов, спинного мозга), что создает различные клинические синдромы. Спондилотические изменения часто наблюдаются у людей старшей возрастной группы. Тем не менее, только у небольшого процента пациентов с рентгенографическими признаками цервикального спондилеза отмечается симптоматика.

Лечение спондилеза шейного отдела позвоночника обычно консервативное; наиболее часто используемые методы лечения – нестероидные противовоспалительные препараты (НПВП), физические модальности и модификации образа жизни. Иногда проводится оперативное лечение.
Хирургическое лечение рекомендуется при шейной радикулопатии с наличием стойкой симптоматики и отсутствием эффекта от консервативного лечения.
Показания для хирургического лечения цервикальной спондилогенной миелопатии несколько противоречивы, но большинство клиницистов рекомендуют оперативную терапию при наличии умеренной и тяжелой миелопатии.
Эпидемиология
Цервикальная спондилогенная миелопатия является наиболее распространенной причиной нетравматического спастического парапареза и квадрипареза. Почти у 23,6% пациентов с нетравматическими миелопатическими симптомами, отмечалась цервикальная спондилогенная миелопатия.
Цервикальный спондилез чаще встречается у мужчин.
Результаты исследований с помощью рентгенографический данных показали, что спондилезные изменения наиболее распространены у лиц старше 40 лет. В конце концов, более 70% мужчин и женщин страдают в зрелом возрасте спондилезом, но радиографические изменения более выражены у мужчин, чем у женщин.
Причины шейного спондилеза
Кости и хрящевые ткани в шее склонны к износу, что может привести к развитию шейного спондилеза. Наиболее вероятные причины развития состояния:
- Костные шипы (остеофиты)
Эти разрастания костей являются результатом того, что организм в ответ на увеличение нагрузок пытается увеличить количество костной ткани для того, чтобы усилить позвоночник. Однако дополнительные костные образования могут оказывать давление на нервные структуры с формированием болевых проявлений.
- Дегенерация дисков
Между позвоночными костями располагаются диски, которые представляют собой толстые подушечки, которые поглощают векторы силы при подъеме тяжестей, скручивании и других действий. Материал внутри этих дисков может со временем высыхать. Это приводит к тому, что костные поверхности позвонков начинают соприкасаться при движении, что может стать источником боли. По данным клиники Мейо, процесс дегенерация ,как правило, начинается примерно в 40 лет.
- Грыжа межпозвоночного диска
В межпозвонковых дисках могут образоваться трещины, что позволяет амортизирующему материалу диска вытекать. Выбухающие диски могут оказывать компрессионное воздействие на корешки или спинной мозг с развитием определенной неврологической симптоматике (боли, нарушения чувствительности, мышечная слабость).
- Травма
Если у пациента были повреждения шеи, например, хлыстовая травма во время ДТП – это ускоряет дегенеративные процессы.
- Уплотнение связок
Плотные связки, которые соединяют позвоночные кости друг с другом, могут с течением времени стать еще более жесткими, что влияет на мобильность двигательных сегментов шеи.
- Избыточная нагрузка
Некоторые профессии или хобби связаны с повторяющимися движениями или подъемами тяжестей.
Факторы риска
Наибольшим фактором риска развития шейного спондилеза является старение. Цервикальный спондилез, как правило, связан с инволюционными изменениями в суставах шеи. Грыжа диска, дегенерация и костные разрастания (остеофиты) – все это связано с инволюционными изменениями в организме.
Другие факторы риска:
- травмы шеи
- работа, связанная с подъемом тяжестей, которая создает дополнительную нагрузку на шею
- длительное удерживание шеи в неудобном положении или повторение в течение дня одних и тех же движений шеи
- генетическая детерминированность
- курение
- избыточный вес и неактивность
Симптомы шейного спондилеза
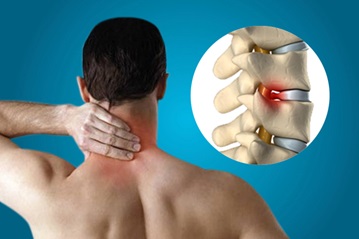
У большинства людей с наличием спондилеза шейного отдела позвоночника могут не отмечаться значительные симптомы. Если же появляются симптомы, то они могут быть вариабельны (легкие или тяжелые), острые и хронические.
Распространенным симптомом является боль вокруг лопатки. Некоторые жалуются на боль по ходу руки и пальцев. Боль может усиливаться:
- в положении стоя
- в положение сидя
- при чихании
- при кашле
- разгибание шеи
Другим распространенным симптомом является мышечная слабость. Слабость мышц затрудняет подъем рук или захватывание предметов.
Другие распространенные симптомы включают:
- скованность, которая постепенно увеличивается
- головные боли, которые чаще всего возникают в задней части головы
- нарушения чувствительности в верхних или нижних конечностях
Симптомы, которые встречаются реже, часто включают нарушения координации движений и потерю контроля функций мочевого пузыря или кишечника. Такая симптоматика требует экстренной медицинской помощи.
Когда нужно обратиться к врачу?
Если у человека внезапно появилось онемение или покалывание в плече, руках или ногах, или если пациент потерял контроль функции кишечника или мочевого пузыря, то необходимо обратиться за медицинской помощью как можно скорее!
Если дискомфорт и боль начинают нарушать повседневную деятельность, то необходимо пройти консультацию врача-невролога. Несмотря на то, что спондилез является частью инволюционных изменений, тем не менее существуют различные методы лечения позволяющие улучшить самочувствие и уменьшить симптомы .
Диагностика
Постановка диагноза «спондилез шейного отдела позвоночника» требует дифференциальной диагностики с другими состояниями с аналогичными симптомами. Диагностика заболевания основана на данных физического осмотра , результатах визуализации и нейрофизиологических исследований .
Физический осмотр
Вначале врач выясняет наличие симптомов, их интенсивность, локализацию, историю заболевания. Затем проводится неврологическое обследование, которое включает изучение рефлексов, тестирование мышечной силы, определение сенсорного дефицита и диапазона движения в шее. Врач может провести анализ ходьбы для того, чтобы определить, насколько поврежден спинной мозг.
Если врач подозревает шейный спондилез, то для верификации диагноза он назначает визуализационные тесты и нейрофизиологические исследования.
Методы визуализации
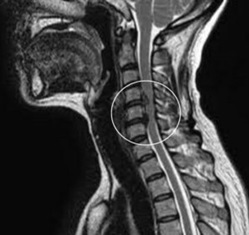
- Рентгенографию можно использовать для визуализации костных шпор и других аномалий.
- КТ может предоставить более подробные изображения шеи.
- МРТ-сканирование, которое создает изображения с использованием радиоволн и магнитного поля, помогает врачу обнаружить компрессию нервных структур.
- Миелограмма – при этой процедуре используется введение контраста в определенные участки позвоночника. Затем используется КТ-сканирование или рентгенография для получения более подробных изображений этих областей.
- ЭМГ (ЭНМГ) используются для проверки функциональности нервных волокон, метод проверяет электрическую активность нервов и проведение импульсов до мышц.
- ЭНМГ определяет скорость и силу сигналов, которые посылает нерв. Это позволяет определить наличие и уровень повреждения нервных волокон.
Лечение спондилеза шейного отдела позвоночника
Задача лечения шейного спондилеза – это снижение болевых проявлений, уменьшение риска постоянного повреждения и восстановление нормального образа жизни пациента. Нехирургические методы обычно очень эффективны и позволяют избежать хирургического вмешательства..
Методы лечения спондилеза шейного отдела позвоночника включают иммобилизацию шеи, фармакологическое лечение, модификации образа жизни и физические модальности (например, тракцию, манипуляции, упражнения).
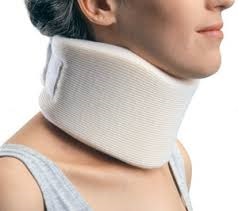
•Иммобилизация шеи (с помощью мягкого воротника или жесткого ортеза) часто используется в качестве неоперативного метода лечения боли в области шеи и / или субокципитальных болевых синдромов, вызванных спондилезом и цервикальной радикулопатией.
По мере улучшения симптомов воротник необходимо носить только во время напряженной работы. В конце концов, можно прекратить ношение воротника.
Более жесткие ортезы и устройства могут лучше ограничивать движение шейного отдела позвоночника, но они могут уменьшить мышечный тонус и вызывать скованность шеи. Использование ежедневной программы упражнений для шеи позволяет ограничить потерю мышечного тонуса.
Фармакологическое лечение включает в себя несколько вариантов.
- НПВП являются основой фармакологического лечения. Они эффективны в снижении биологических эффектов воспаления и боли. Их использование должно контролироваться на предмет появления неблагоприятных эффектов, таких как гастропатия, почечная токсичность, гипертония, повреждения печени и кровотечения. Селективные ингибиторы циклооксигеназы-2 (ЦОГ-2), такие как целекоксиб, могут снизить риск желудочно-кишечной токсичности, но они увеличивают риск сердечнососудистых осложнений.
- Антидепрессанты. Эти медикаменты показаны при наличии хронических болевых синдромов
- Мышечные релаксанты, такие как каризопродол и циклобензаприн, также могут быть эффективны у пациентов со спазмом в мышцах шеи.
- Опиоиды – эти препараты могут назначаться пациентам с интенсивной болью. Кроме того, для пациентов пожилого возраста с наличием противопоказаний для применения НПВП опиоды могут быть разумной альтернативой , но с учетом развития зависимости ,их необходимо использовать осторожно .
- Стероиды. Использование стероидов противоречиво. У некоторых пациентов с тяжелой радикулопатией пероральный прием стероидов может быстро уменьшать боль и интенсивность симптоматики. Прием стероидов может также иметь хороший эффект у пациентов с прогрессирующей шейной спондилогенной миелопатией . Эпидуральные инъекции стероидов могут помочь пациентам с корешковыми симптомами.
- Препараты для лечений нейропатической боли. Такие препараты, как габапентин, могут быть достаточно эффективными при хронической боли, обусловленной шейным спондилезом.
•Модификации образа жизни (например, обучение механике тела, методы релаксации, осознание позы, эргономика и / или изменения на рабочем месте) могут облегчить симптомы.
Физические терапия относятся к числу самых старых методов лечения заболеваний позвоночника.
• Тракционная терапия. Механическое растяжение шеи с помощью специализированного оборудования позволяет увеличить расстояние между позвонками, уменьшить компрессию корешков и улучшить циркуляцию в эпидуральном пространстве.
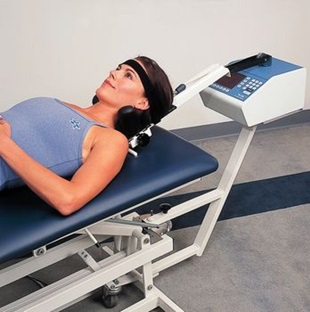
•Мануальная терапия. Манипуляции, которые используются врачами мануальными терапевтами и остеопатами, были описаны еще 4000 лет назад. Этот метод остается популярным методом лечения болей в спине.
Методы варьируются и включают в себя низкоскоростные манипуляции с большой амплитудой; высокоскоростные манипуляции с малой амплитудой (например, толчки или импульсная манипуляция) и маневры.
Противопоказаниями для проведения мануальной терапии являются: переломы позвонков, дислокации, инфекции, злокачественные опухоли, спондилолистез, миелопатия, различные ревматологические и соединительно-тканевые расстройства и наличие объективных признаков компрессии нервного корешка.
•ЛФК. Упражнения, которые используются для лечения болей в шее , включают в себя изометрические упражнения для укрепления шеи, на растяжку и гибкость шеи и плеч , физические нагрузки для укрепления спины и аэробные упражнения.
Другие часто используемые методы лечения включают тепло, холод, иглоукалывание, массаж, инъекции в триггерные точки, чрескожную электрическую нервную стимуляцию и низкоинтенсивный холодный лазер. Большинство пассивных модальностей, используемых для лечения остеохондроза шейного отдела позвоночника, выполняются физиотерапевтами и врачами ЛФК и наиболее эффективны в комбинации с другими методами лечения.
хирургическое>
Если имеется тяжелая симптоматика, которая резистентна к проводимым консервативным методам лечения, то может потребоваться операция. Хирургические процедуры включают удаление костных шипов (остеофитов), части костей позвонков или грыжи диска для того, чтобы ликвидировать механическое воздействие этих образований на нервные структуры.
Хирургическое лечение спондилеза шейного отдела позвоночника требуется достаточно редко . Тем не менее, врач может порекомендовать операцию , если есть сильные боли и двигательные нарушения .
Источник
