Что такое гной в позвоночнике
Спинальный эпидуральный абсцесс – ограниченное гнойное воспаление эпидурального спинномозгового пространства. Проявляется острой болью в спине, трансформирующейся в корешковый синдром, появлением и прогрессированием парезов, тазовых расстройств и чувствительных нарушений в соответствии с топикой абсцесса. В ходе диагностики оптимальным является проведение МРТ спинного мозга, при отсутствии такой возможности – спинальной пункции и миелографии. Лечение состоит в как можно более ранней оперативной декомпрессии спинного мозга с дренированием абсцесса, проводимой на фоне массивной антибиотикотерапии.
Общие сведения
Спинальный эпидуральный абсцесс – локальный гнойно-воспалительный процесс, возникающий в эпидуральном пространстве. Последнее представляет собой щель, располагающуюся между твердой (дуральной) спинальной мозговой оболочкой и стенками позвоночного канала. Эпидуральное пространство заполнено рыхлой клетчаткой и венозными сплетениями. По нему гнойное воспаление может распространяться в церебральном или каудальном направлении, занимая пространство, соответствующее нескольким позвоночным сегментам.
В литературе по неврологии спинальный эпидуральный абсцесс можно встретить под синонимичным названием «ограниченный гнойный эпидурит». Частота встречаемости эпидурального абсцесса спинного мозга в среднем составляет 1 случай на 10 тыс. госпитализаций. Наиболее часто, примерно в половине случаев, наблюдается абсцесс среднегрудного отдела позвоночника. Около 35% приходится на эпидуральные абсцессы поясничного отдела, 15% – на шейный отдел. Заболевают преимущественно люди в возрасте от 40 до 75 лет с пониженной сопротивляемостью иммунной системы. Современная тенденция к росту заболеваемости, по всей видимости, обусловлена увеличением численности пожилого населения и количества лиц с пониженным иммунитетом.

Спинальный эпидуральный абсцесс
Причины спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс является следствием попадания в субдуральное пространство инфекции. В качестве инфекционных агентов могут выступать стафилококки (50-60% случаев), стрептококковая инфекция, анаэробные микроорганизмы, специфические возбудители (например, палочка туберкулеза), грибы. Занос инфекции в эпидуральное пространство возможен гемато- и лимфогенным способом из существующих в организме удаленных инфекционных очагов, таких как фурункулез, заглоточный абсцесс, нагноившаяся киста средостения, инфекционный эндокардит, пиелонефрит, гнойный цистит, периодонтит, гнойный отит, пневмония и пр.
Спинальный эпидуральный абсцесс может возникнуть в результате распространения гнойного воспаления из рядом расположенных структур при остеомиелите или туберкулезе позвоночника, абсцессе поясничной мышцы, пролежнях, ретроперитонеальном абсцессе. Примерно до 30 % случаев эпидурального абсцедирования связаны с проникновением инфекции вследствие травмы позвоночника, например, перелома позвонка с вклинением его частей или осколков в клетчатку эпидурального пространства. Возможно образование посттравматической гематомы с ее последующим нагноением. В редких случаях спинальный эпидуральный абсцесс формируется как осложнение эпидуральной анестезии, люмбальных пункций или хирургических операций на позвоночнике.
Немаловажное значение в развитии абсцедирования имеет иммунокомпрометированное состояние организма больного, при котором проникающие в субдуральное пространство микроорганизмы не получают достойного отпора иммунной системы. Причинами снижения иммунного ответа могут быть пожилой возраст, хронический алкоголизм, наркомания, ВИЧ-инфекция, сахарный диабет и др.
Формирование абсцесса в спинальном эпидуральном пространстве сопровождается развитием ликвороциркуляторного блока и нарастающей компрессией спинного мозга. В отсутствие быстрой ликвидации абсцесса в спинном мозге на фоне сдавления происходят необратимые дегенеративные процессы, влекущие за собой формирование стойкого неврологического дефицита.
Симптомы спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс манифестирует соответствующей его локализации разлитой болью в спине, подъемом температуры тела до высоких цифр, ознобами. Отмечается локальная ригидность позвоночных мышц, болезненность перкуссии остистых отростков, положительные симптомы натяжения. Затем наступает 2-я стадия болезни – боль трансформируется в корешковый синдром, что сопровождается снижением сухожильных рефлексов в соответствии с уровнем поражения. На 3-ей стадии возникают парезы и тазовые нарушения, свидетельствующие о компрессии проводящих спинальных путей, зачастую наблюдаются парестезии. Переход в 4-ую стадию сопровождается быстрым нарастанием парезов вплоть до полных параличей, проводниковыми нарушениями чувствительности.
Неврологическая картина неспецифична. Периферические вялые параличи отмечаются на уровне локализации субдурального абсцесса, а ниже этого уровня определяются проводниковые расстройства: центральные параличи и сенсорные нарушения. В проекции абсцесса на поверхности спины может наблюдаться гиперемия кожи и отечность подлежащих тканей.
Скорость развития клиники в соответствии с указанными выше стадиями вариативна. Острый субдуральный абсцесс характеризуется формированием параличей спустя несколько суток от дебюта болезни, хронический – через 2-3 недели. При хроническом абсцессе высокая лихорадка зачастую отсутствует, чаще наблюдается субфебрилитет. Трансформация острого абсцесса в хронический сопровождается снижением температуры тела и некоторой стабилизацией клиники, иногда уменьшением выраженности симптомов спинальной компрессии. Течение хронического абсцесса представляет собой смену обострений и затуханий клинических симптомов.
Диагностика спинального эпидурального абсцесса
Неспецифичность симптомов и данных неврологического статуса не позволяют неврологу и нейрохирургу достоверно диагностировать спинальный субдуральный абсцесс. Заподозрить его можно при наличии инфекционного процесса в области позвоночного столба или удаленного очага гнойной инфекции. При остром процессе возникают соответствующие изменения в клиническом анализе крови (ускорение СОЭ, лейкоцитоз), хронический абсцесс характеризуется слабой выраженностью островоспалительных изменений крови. Данные о характере возбудителя может дать бакпосев крови.
Проведение рентгенографии позвоночника помогает выявить или исключить остеомиелит и туберкулезный спондилит. Люмбальная пункция возможна только при расположении абсцесса выше нижнегрудных сегментов. Поражение ниже грудного уровня является противопоказанием для ее проведения, поскольку существует опасность внесения пункционной иглой инфекции в арахноидальное пространство с развитием гнойного менингита. В таких случаях возможна субокципитальная пункция.
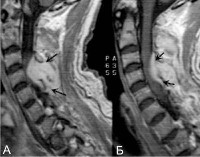
Люмбальную или субокципитальную пункцию совмещают с проведением соответственно восходящей или нисходящей миелографии. Последняя выявляет экстрадуральное (частичное или полное) сдавление спинного мозга, однако малоинформативна в отношении дифференциации вызвавшего компрессию объемного образования, т. е. не может различить абсцесс, гематому и опухоль спинного мозга. Наиболее надежным и безопасным способом диагностировать спинальный субдуральный абсцесс является проведение КТ, оптимально – МРТ позвоночника.
Лечение и прогноз спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс является показанием к срочному хирургическому вмешательству. Проводится декомпрессия спинного мозга путем ламинэктомии и дренирование субдурального пространства. При наличии остеомиелита в ходе операции производится удаление нежизнеспособных костных тканей с последующей фиксацией позвоночника. Своевременно проведенная операция предотвращает развитие парезов или уменьшает их степень.
Антибиотикотерапия начинается эмпирически (до получения результатов бакпосева) еще на стадии предоперационной подготовки с парентерального введения препаратов широкого спектра (амоксициллина, рифампицина, ванкомицина, цефотаксима), их комбинации или комбинированных антибактериальных препаратов (например, амоксициллин+клавулановая кислота). Затем переходят на пероральный прием антибиотиков. Продолжительность лечения антибиотиками составляет от 1 до 2 мес. При диагностике туберкулеза проводится консультация фтизиатра и назначается противотуберкулезная терапия.
От 18% до 23% случаев субдурального абсцесса спинного мозга заканчиваются смертельным исходом в результате сепсиса, ТЭЛА и др. осложнений. Наиболее неблагоприятный прогноз у пожилых пациентов при осуществлении хирургического вмешательства после развития параличей. При ранней диагностике и проведении оперативного лечения до возникновения парезов прогноз благоприятный. После операции отмечается остановка прогрессирования неврологических нарушений. Однако при выраженном характере неврологического дефицита его регресс не происходит даже в случаях, когда оперативное лечение проводилось в первые 6-12 ч его появления.
Источник
Абсцесс позвоночника – это абсцесс или, проще говоря, гнойник, который располагается в эпидуральном пространстве, то есть в позвоночном канале, где находится спинной мозг с его оболочками и нервными корешками.
Наиболее распространенным местом является грудной отдел позвоночника (около 50%), затем поясничный (35%) и шейный (15%). Кроме того, по отношению к дуральному мешку, он может быть расположен сзади и спереди. Абсцесс позвоночника бывает на фоне остеомиелита позвоночника или спондилита (воспаления тела позвонка с некрозом), дисцита (воспаления межпозвонкового диска), спондилодисцита (воспаления тела позвонка и межпозвонкового диска).
Синонимы: спинальный эпидуральный абсцесс, спинальный абсцесс, эпидуральный абсцесс позвоночника, натечник позвоночника.
Классификация спинального абсцесса.
Натечник позвоночника различается по времени.
Выделяют следующие периоды:
- Острый (продолжительностью до 12-16 дней), для которого характерно наличие явного гноя в эпидуральном пространстве.
- Хронический (продолжительностью более 12-16 дней), характеризующийся образованием грануляционной ткани в эпидуральном пространстве, может существовать несколько месяцев.
Симптомы эпидурального абсцесса позвоночника.
- Болевой синдром. Боль в позвоночнике обычно очень сильная. Может быть болезненность при постукивании по позвоночнику.
- Неврологические симптомы, заключающиеся в повреждении нервных корешков, а затем и спинного мозга. Они проявляются в виде корешковых болей, онемения, снижения чувствительности, пареза вплоть до плегии и нарушения функции органов малого таза. При абсцессах на уровне поясницы и грудного отдела позвоночника вышеуказанные нарушения возникают в ногах, а при абсцессах на уровне шеи – в ногах и руках.
- Лихорадка (повышение температуры тела выше 37,0⁰), профузное потоотделение и сильный озноб.
- Послеоперационный натечник позвоночника может проявляться только локальной болью в зоне операции и неврологическими симптомами, а остальная симптоматика либо минимально выражена, либо полностью отсутствует.
Причины абсцесса позвоночника.
Источники инфекции.
- Чаще всего гематогенное распространение, то есть распространение с кровью (в 26-50% случаев). Возбудитель инфекции попадает непосредственно в эпидуральное пространство или в позвонок или диск с последующим эпидуральным распространением.
Источники:
- Чаще всего кожная инфекция (фурункул, абсцесс, карбункул, рожистое воспаление, флегмона и д.р.)
- Парентеральная инфекция, то есть после внутривенного вливания, особенно при внутривенном употреблении наркотиков.
- Бактериальный эндокардит (воспаление внутренней оболочки сердца).
- Мочевая инфекция.
- Дыхательная инфекция (отиты, синуситы, пневмония).
- Зубной и глоточный абсцессы.
- Прямое распространение, то есть через местные ткани.
Источники:
- Пролежни.
- Абсцесс поясничной мышцы.
- Проникающая травма (ранение брюшной или грудной полости, шеи).
- Глоточная инфекция.
- Медиастенит (воспаление средостения).
- Паранефральный абсцесс на фоне пиелонефрита (воспаления почек).
- После операций на позвоночнике.
Источники:
- Открытая операция по поводу травмы позвоночника, грыжи диска и других дегенеративных заболеваний позвоночника.
- Закрытое вмешательство, например, установка люмбального наружного дренажа или эпидурального катетера для эпидуральной анестезии, люмбальная пункция.
Надо отметить, что открытые операции и закрытые вмешательства крайне редко вызывают инфицирование позвоночника.
- Недавняя травма спины.
- Неустановленный источник.
Сопутствующие заболевания.
Сопутствующие хронические заболевания, которые сопровождаются нарушением иммунитета:
- Сахарный диабет.
- Внутривенное злоупотребление наркотиками.
- Хроническая почечная недостаточность.
- Алкоголизм.
- Рак.
- Повторные мочевые инфекции.
- ВИЧ.
Возбудители эпидурального абсцесса позвоночника.
- Бактерии:
- Чаще всего золотистый стафилококк (более 50% случаев).
- Аэробные и анаэробные стрептококки.
- Кишечная палочка.
- Синегнойная палочка.
- Пневмококки.
- Энтеробактер.
- Микобактерия туберкулеза (в 25% случаев спинальных эпидуральных абсцессов). Такие абсцессы обычно сочетаются с остеомиелитом позвоночника.
- Грибки:
- Криптококкоз.
- Аспергиллез.
- Бруцеллез.
- Паразиты: эхинококкоз.
- Множественные возбудители (около 10% случаев).
Диагностика абсцесса позвоночника.
Методы диагностики:
- Наличие симптоматики, которая описана выше.
- Общий анализ крови: в случае острого спинального абсцесса часто бывает лейкоцитоз (повышение лейкоцитов) в среднем до 16,7х109, при хроническом количество лейкоцитов обычно в пределах нормы, в среднем до 9,8х109, СОЭ (скорость оседания эритроцитов) в большинстве случаев более 30 мм/ч.
- Посев крови на бактериальную флору полезен в некоторых случаях для определения возбудителя.
- Диаскинтет используется для исключения туберкулезных поражений позвоночника; он заключается в проведении внутрикожного теста, который вызывает специфическую кожную реакцию у людей с туберкулезной инфекцией; более эффективен, чем тест Манту.
- ПЦР-диагностика на туберкулез (полимеразная цепная реакция), очень чувствительный метод, суть которого заключается в выявлении в исследуемом материале не самого возбудителя, а частиц его ДНК.
- МРТ (магнитно-резонансная томография) является методом выбора, обязательным при натечнике позвоночника, остеомиелите позвоночника и дисците.
- КТ (компьютерная томография): в литературе есть описание обнаружения газа внутри позвоночного канала при эпидуральном абсцессе позвоночника, но КТ более информативна для остеомиелита позвоночника, который часто сопровождает спинальный абсцесс.
Лечение абсцесса позвоночника.
Консервативная терапия.
В случаях, когда нет неврологических расстройств, возможна консервативная терапия до появления деформации позвоночника. Суть лечения заключается в использовании антибиотиков и иммобилизации позвоночника шейным воротником или поясничным корсетом.
Поясничный корсет. Воротник Филадельфия
Если возбудитель и источник натечника позвоночника неизвестны, то наиболее вероятен золотистый стафилококк. В этом случае антибиотики подбирают эмпирически по схеме: Цефалоспорины III поколения + Ванкомицин + Рифампицин (могут быть противопоказания, необходимо проконсультироваться с врачом!).
Антибиотики меняют в зависимости от результатов посевов или обнаружения источника.
После 3-4 недель лечения антибиотиками внутривенно обычно достаточно 4-недельного курса пероральных антибиотиков. При сопутствующем остеомиелите позвоночника курс внутривенного лечения антибиотиками может составлять 6-8 недель. На продолжительность курса лечения могут влиять повторные анализы СОЭ (в случае положительного эффекта должна снижаться) и картина МРТ. Во время лечения антибиотиками иммобилизация позвоночника требуется в среднем в течение 6 месяцев.
Хирургическое лечение спинального абсцесса.
Цели хирургичсекого лечения:
- Установление возбудителя и диагноза; берется ткань для посева на бактериальную флору.
- Удаление гноя и грануляционной ткани в случаях сдавления нервных структур и появления неврологического дефицита (пареза, плегии, дисфункции органов малого таза, нарушения чувствительности) или постоянной корешковой боли.
- Радикальная санация и стабилизация позвоночника.
В большинстве случаев абсцесс позвоночника располагается позади дурального мешка, поэтому для доступа к нему требуется ламинэктомия или гемиламинэктомия – операция, при которой удаляется дужка позвонка или половина дужки соответственно. Ламинэктомия обычно дополняется стабилизацией позвоночника, так как может развиться нестабильность. То есть выполняется транспедикулярная фиксация (ТПФ) – титановые винты вкручиваются в тела позвонков через корни дуг, а затем скрепляются продольными и поперечными балками.
Если обнаружен гной, то ТПФ опасно выполнять, так как металлическая структура все еще является инородным телом и может привести к хронизации гнойного процесса. В этом случае ТПФ выполняют вторым этапом после излечения эпидурального абсцесса. При отсутствии признаков остеомиелита позвоночника, после простой ламинэктомии на одном уровне и антибиотикотерапии, нестабильность обычно не развивается. Если гной обнаружен, операция заканчивается установкой дренажной промывной приточно-отточной системы. Если выявлена только грануляционная ткань, то установка промывной системы не требуется.
Ламинэктомия. ТПФ. 1-тело позвонка; 2-дужка позвонка; 3-титановый винт; 4-ламинэктомия.
При сочетании спинального абсцесса, расположенного перед дуральным мешком, с остеомиелитом позвоночника, показана радикальная санация, сопровождающаяся реконструкцией передней части позвоночника титановыми кейджами и прочной фиксацией. То есть удаляются поврежденные тела позвонков с межпозвоночными дисками, вместо которых устанавливаются титановые имплантаты. Цель состоит в том, чтобы избавиться от очага инфекции и стабилизировать позвоночник. Нет побочных эффектов, связанных с использованием кейджей при наличии активной гнойной или туберкулезной инфекции.
Исходы абсцесса позвоночника.
Летальные исходы абсцесса позвоночника наблюдаются в 18-23% случаев, но в основном у пожилых пациентов и пациентов с параличом до операции. Это происходит из-за развития осложнений, например, тромбоэмболии легочной артерии (ТЭЛА), сепсиса, пневмонии, урологической инфекции и других.
Улучшение при тяжелом неврологическом дефиците встречается редко, даже если операция проводится в первые 6-12 часов.
У молодых пациентов без неврологического дефицита исход обычно благоприятный.
Источник картинки к статье: (c) Can Stock Photo
Литература
- Нейрохирургия / Марк С.Гринберг; пер. с англ. – М.: МЕДпресс-информ, 2010. – 1008 с.: ил.
- Практическая нейрохирургия: Руководство для врачей / Под ред. Б.В.Гайдара. – СПб.: Гиппократ, 2002. – 648 с.
- Зиятдинов, К М. Диагностика и оперативное лечение туберкулезного спондилита / К.М. Знятдинов, В.Н. Лавров, А.Б. Кожевников II Сб, науч. тр./ МНИИТ.- М., 1998 С.
- Корнилов Б.М., Овчинников О.Д., Миничев С.Б. и др. Гнойно-воспалительные заболевания позвонков и межпозвонковых дисков // Лечение больных с гнойно- септическими осложнениями травм. Прокопьевск, 1997 С.
- Лавров, В,Н, Новые технологи» о хирургическом лечении туберкулезного спондилита / В.Н. Лавров // Пробл. Туберкулеза -2002 № 2.-С.
- Морозов А.К., Ветрилэ С.Т., Колбовский Д.А. и др. Диагностика неспецифических воспалительных заболеваний позвоночника // Вестн. травматол. и ортопед. им. Н.Н. Приорова. № 2 2006 С.
Термины и определения
Парез – неполный паралич или слабость отдельных мышц или целых конечностей.
Плегия – полный паралич отдельных мышц или целых конечностей.
Гипестезия – снижение чувствительности на поверхности кожи.
Дуральный мешок – мешок, состоящий снаружи из твердой мозговой оболочки и содержащий внутри ликвор, нервные корешки и спинной мозг.
Эпидуральное пространство – пространство вокруг дурального мешка.
Источник
