Что делать если болит спина в пояснице в области позвоночника

Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% – заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
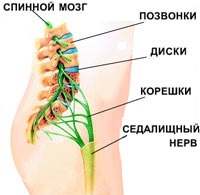
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
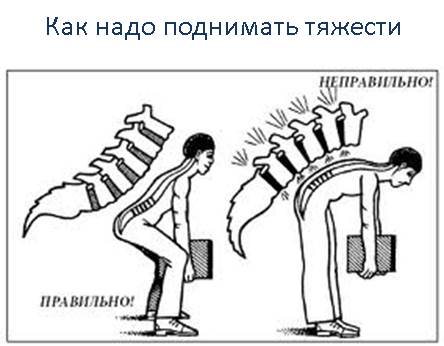
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
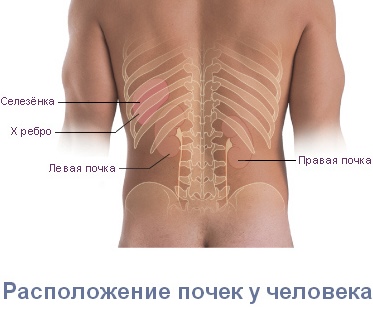
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
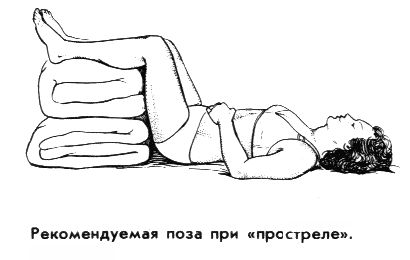
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник
Дискомфорт, который приносит боль в пояснично-крестцовом отделе позвоночника, может быть временным или постоянным, слабым и усиливающимся при каких-либо внешних факторах и т.д. Болезненность в нижней части спины не является самостоятельным заболеванием, а служит признаком какого-либо нарушения в организме. Связано это нарушение может быть с опорно-двигательным аппаратом или с проблемами внутренних органов. Если игнорировать сигнал, который посылает вам организм, то это помимо дискомфорта может также привести к ухудшению состояния здоровья в целом и нарушению двигательных функций в частности.
Патогенез болей в области крестца
Пояснично-крестцовый отдел позвоночника берет на себя основную нагрузку при ходьбе. И если спина болит именно в крестцовом отделе позвоночника, то объясняться это может любой причиной – от заболеваний самого позвоночника и неврологических нарушений до наличия новообразований в организме. Дискомфорт может проявляться внезапно резкой болью, усиливаться при наклонах и какой-либо физической нагрузке, при нахождении в одной позе в течение длительного времени. Иногда боли в пояснично-крестцовом отделе позвоночника мешают даже просто выпрямиться, что сказывается на образе и качестве жизни. Если крестец начинает болеть даже при сидении, то это может указывать на серьезность болезни и представлять угрозу для здоровья. Не затягивайте с визитом к врачу! Записывайтесь на консультацию при первых болезненных ощущениях.
Причины болей в области крестца
Боль в крестцовом отделе – следствие и признак возникшей, развивающейся или ухудшающейся патологии в организме человека. Этот дискомфорт может указывать на самые различные проблемы – начальную стадию радикулита, приобретенные или врожденные аномалии, смещение поясничного позвонка, патологические процессы в тканях и мышцах и т.д. Если боль в крестце возникает у женщин (как правило, слева), то это часто симптом гинекологического заболевания. Другой причиной боли в крестцовом отделе позвоночника могут быть проблемы с мочеполовой системой. Также к болезненному дискомфорту приводят возрастные изменения, различные проблемы с обменом веществ и т.д. Установить точную причину сможет только врач (например, невролог) после тщательно проведенного осмотра и диагностики.
Травмы
Боль в крестце не возникает просто так. На это всегда есть причины. Одна из самых распространенных – травмы, которые приносят еще больший дискомфорт, когда человек занимает определенное положение. Травма может быть получена случайно вследствие несчастного случая, автомобильной аварии, падения или нанесена человеку намеренно. При получении травмы необходимо немедленно обратиться к врачу, чтобы начать лечение и свести к минимуму риск серьезных последствий. Очень часто травма приводит к смещению крестцовых и тазовых костей, что вызывает проблемы с работой нервов и сосудов. Смещение бывает двух видов, каждый из которых имеет свои признаки:
- при смещении правых тазовых костей наблюдаются сильные боли и нарушение работы правой ноги, а также возникают проблемы с ЖКТ, человек теряет вес и часто плохо себя чувствует;
- при смещении левых тазовых костей у человека есть проблемы с работой левой ноги и дополнительно имеются такие симптомы, как частые запоры, простуды, нарушение работы легких и сердца, а также лишний вес.
Если после травмы или ушиба боль не проходит, а только усиливается, незамедлительно обращайтесь к специалисту.
Остеохондроз
Остеохондроз в пояснично-крестцовом отделе, как одно из распространенных заболеваний, возникает у многих по причине нездорового образа жизни, нарушения питания, постоянных стрессов, а также из-за травм и возрастных изменений. Также болезнь может развиться из-за воспаления суставов позвоночника, болезни Бехтерева и артрита. Как распознать остеохондроз в крестце? На это заболевание могут указывать следующие симптомы:
- регулярное появление болей в пояснично-крестцовом отделе позвоночника, то есть постоянно болит поясница без видимых на то причин, даже в состоянии покоя. Иногда боль может отдавать в ноги и ягодицы;
- в запущенных случаях боль возникает, даже когда человек кашляет или чихает и при самой незначительной физической активности;
- нарушается подвижность поясницы, и становится больно даже немного наклоняться;
- к этому добавляется общая раздражительность, слабость, нарушения сна, поскольку человеку трудно найти удобную позу.
Хронический простатит
Если у женщин боль в позвоночнике в крестцовом отделе может быть связана с гинекологическими заболеваниями, то у мужчин дискомфорт часто бывает вызван хроническим простатитом. При этом боль часто носит ноющий характер, отдает в ногу или распространяется либо по правой, либо по левой стороне. Такие признаки уже свидетельствуют о том, что болезнь находится в запущенной стадии. При хроническом простатите боль может появляться не только в области крестца, но также внизу живота, в области прямой кишки и ануса, в половом органе и отдавать в ноги.
Характеристика болей в крестце
Характер боли является одним из признаков, которые врач учитывает при поиске первопричины.
Боли в крестце, сочетающиеся с болями в пояснице
Боль в крестце может появляться по причине нарушения костной структуры этой части опорно-двигательного аппарата, или быть вызвана каким-либо заболеванием. Если установлено последнее, то все болезни, которые приводят к боли в крестце, объединяют словом сакродиния. При этом часто боль может отдавать в другие отделы позвоночника и нижней части туловища, и тогда пациент говорит, что болит или поясница, или копчик, или крестец. Если у вас боли в крестце и пояснице появляются одновременно, источником этой боли может быть любая причина. Одна из основных причин боли и там, и там – остеохондроз. Но сказать точно, где этот источник и по какой причине он возник, сможет только врач. Для этого потребуется тщательная и продуманная диагностика.
Боли в крестце справа и слева
Боль может появляться справа или слева, если произошло смещение крестцовых позвонков, например, при травмах или ушибах. Болезненность с обеих сторон часто возникает при воспалениях и инфекциях в данной области, и может сопровождаться прихрамыванием или судорогами ног. Если боль в пояснично-крестцовом отделе позвоночника появляется справа и слева даже во время сидения, то необходимо срочно обратиться к врачу за грамотным лечением.
Ноющие боли в крестце
Острые и ноющие боли в пояснично-крестцовом отделе позвоночника возникают часто по причинам появления и развития патологий внутренних органов – почек, простаты, кишечника, придатков и т.д. Если боль носит ноющий характер и не утихает даже в период отдыха (например, в положении лежа), то, возможно, речь идет об онкологическом заболевании, при котором метастазы уже проникли в крестец. Также ноющие боли характерны при пояснично-крестцовом радикулите, при смещении крестцово-подвздошного сочленения. Боль может отдавать в колено или в заднюю поверхность бедра.
Как лечить боль в крестце?
Любые самостоятельные действия исключаются. Для того чтобы знать, как и чем снять и лечить пояснично-крестцовый отдел позвоночника, если он болит, нужно знать причину появления боли в нем и иметь медицинское образование. Поэтому при первых признаках обращайтесь к врачу.
Обезболивание (анестезия)
Лечение подбирается в соответствии с причиной и индивидуальной ситуацией каждого пациента. Но большинству для снятия болевого синдрома назначаются обезболивающие препараты – это могут быть как таблетки и мази, так и препараты для внутримышечного и внутривенного введения. Если боль очень сильная, то пациенту может быть назначена блокада (комплекс анальгетиков) болевого участка. Блокаду вводят в позвоночный канал в крестцово-подвздошную область или в те участки мышц, где сосредоточен основной болевой синдром.
Мануальная терапия, иглоукалывание, массаж
Если болит пояснично-крестцовый отдел позвоночника, чем лечить, знает опытный специалист, который кроме медикаментов может назначить пациенту такие способы воздействия на болевой синдром, как иглоукалывание, мануальная терапия и массаж. Данные методы полезны, когда требуется исправить имеющиеся смещения костей в области таза, снять напряжение и отек с мышц, улучшить кровоток и подачу кислорода к мышцам, суставам и расположенным рядом органам, а также выровнять положение внутренних органов, если они смещены.
Физиотерапия
Физиотерапевтические процедуры при боли в крестце подразумевают применение УВЧ и СМТ (воздействие на болевые участки синусоидальными токами). Они помогают снять отек и воспаления в области крестца и поясницы и улучшить подвижность суставов.
Лечебная физкультура
Для того чтобы позвоночник и спина меньше травмировались, а также при ряде травм и патологий, которые вызвали боль в позвоночнике в крестцовом отделе, полезны правильно подобранные упражнения. ЛФК позволяет уменьшить нагрузку на кости, мышцы и суставы, снять напряжение и укрепить мышечный корсет.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Боль в области поясницы знакома каждому человеку, мало тех, кто с ней не сталкивался. Иногда достаточно длительное время провести в положении сидя, чтобы появилась боль в пояснице. Согласно статистическим данным боль в области поясницы ощущают 60-90% людей. Боль в пояснице находится на втором месте после острых респираторных заболеваний и является частой причиной временной нетрудоспособности.
В 80% Боль в области поясницы связана с патологией позвоночника, остальные 20% – связанны с сопутствующими заболеваниями внутренних органов. Боль в области поясницы может быть невинным функциональным расстройством, исчезающим бесследно, а может указывать на серьезные проблемы с позвоночником или внутренними органами. Поэтому важно, вовремя обратиться к врачу, диагностировать проблему и избежать тяжелых осложнений.
[1], [2], [3], [4]
Причины боли в области поясницы
Причины боли в области поясницы многообразны. Они могут быть первичными, связанными с патологией позвоночного столба и вторичными, связанными с заболеваниями внутренних органов. Совместно с причинами необходимо учитывать и предрасполагающие факторы, которые могут спровоцировать или усилить болевой синдром. К таким факторам относятся:
- Особенности профессиональной деятельности (тяжелые физические нагрузки, например грузчики, строители или спортсмены, которые поднимают тяжести и т.д.).
- Длительное нахождение в положении сидя, особенно ежедневное.
- Малоподвижный образ жизни.
- Избыточный вес.
- Несбалансированное питание (недостаток кальция, фосфора, белка, витаминов в организме).
- Вредные привычки – употребление спиртных напитков и алкоголя.
Уменьшив или исключив вышеописанные факторы воздействия на организм, это уже огромный шаг для улучшения общего здоровья и состояния позвоночника, и как следствие устранение или уменьшение болей в спине.
Разобравшись с предрасполагающими факторами, перейдем непосредственно к причинам болей в области поясницы.
Первичные причинные факторы болей в спине связаны с дегенеративно-дистрофическими процессами в позвоночнике, к ним относятся:
- Остеохондроз – дегенеративно-дистрофические изменения в межпозвоночных дисках и хрящах, что приводит к деформации дисков и возникновению грыжи.
- Спондилез – дегенеративный процесс, при котором происходит образование костных наростов на позвонках (т.е. разрастание костной ткани), как компенсаторная реакция на чрезмерные нагрузки. Разрастание костной ткани приводит к спазмированию мышц вокруг позвоночника, ограничивает его подвижность, возможно травмирование корешковых нервов в пояснично-крестцовом отделе и оболочек спинного мозга.
- Спондилоартроз – прогрессирующая дегенерация суставной поверхности позвонков пояснично-крестцового отдела с вовлечением в патологический процесс связок, мышц, суставной капсулы и разрастанием краевых остеофитов. Данный процесс приводит к деформации межпозвоночных дисков, уменьшается суставная щель, ограничивается подвижность позвоночника, отмечается боль и напряжение мышц вокруг позвоночника. Могут со временем сдавливаться спинномозговые корешки.
- Спондилолистез – характеризуется смещением позвонков относительно друг друга, вследствие чего изменяется просвет позвоночного канала, травмируются спинномозговые корешки.
- Грыжи межпозвоночных дисков.
Вторичные причинные факторы, возникающие вследствие сопутствующей патологии в организме, к ним относятся:
- Нарушение метаболизма, недостаток микро- и макроэлементов в организме, вследствие чего изменяется костный скелет (например – остеомаляция, остеопороз, гемохроматоз, алкаптонурия).
- Искривление позвоночного столба (лордоз, кифоз, сколиоз).
- Расположенные вблизи позвоночного столба злокачественного новообразования или его метастазирование в позвоночник.
- Метастазы в позвонки или эпидуральные.
- Лимфогрануломатоз, лимфома или миеломная болезнь.
- Инфекционные заболевания:
- Эпидурит (спинальный эпидуральный абсцесс).
- Спондилит (остеомиелит позвоночника).
- Болезнь Пота (туберкулезный спондилит).
- Гнойный дисцит.
- Травмы позвоночного столба (например, переломы позвонков).
- Аутоиммунные заболевания:
- Ревматоидный артрит.
- Синдром Рейтера (одновременное поражение суставов, мочевыделительной системы и конъюнктивы глаз).
- Болезнь Бехтерева (анкилозирующий спондилоартрит).
- Боль в спине психогенного характера (психические расстройства), а также после перенесенного инсульта.
- Заболевания желудочно-кишечного тракта (например, непроходимость кишечника, аппендицит).
- Специфические и неспецифические болезни органов малого таза (почечная колика, воспаление яичников, венерические заболевания).
- Боль в пояснице во время физиологических процессов у женщин (во время менструаций и беременности).
[5], [6], [7], [8], [9]
Как проявляется боль в области поясницы?
Как проявляется боль в области поясницы, спросите Вы? По – разному. Боль в пояснице может быть в зависимости от степени ее выраженности:
- Острой, стреляющего характера, достаточно сильная, внезапная (люмбаго).
- Хронической, длительностью более трех месяцев. Такая боль часто носит тупой, ноющий характер (люмбалгия или люмбоишалгия).
Кроме того боль в области поясницы может принимать рецидивирующее течение и время от времени давать о себе знать.
Возникновение боли в пояснице связано с ущемлением нервных корешков, спазмированием, отечностью и раздражением мышц, связок, позвонков и межпозвоночных дисков пояснично-крестцового отдела.
Боль в области поясницы может быть:
- Механической, которая возникает или увеличивается обычно во второй половине дня, после физических нагрузок и уменьшается или проходит после отдыха. Возникновение такой боли обусловлено дегенеративно-дистрофическими или функциональными нарушениями структур спины. Отмечается у людей среднего возраста или у пожилых.
- Воспалительной – возникает или усиливается в первой половине дня, уменьшается при выполнении физических нагрузок и при приеме нестероидных противовоспалительных средств, характерна утренняя скованность. Причиной такой боли являются воспалительные спондилопатии. Начала болезни отмечается в молодом возрасте.
В зависимости от того какие структуры повреждены выделяют следующие виды боли в области поясницы:
- Местная (локальная) боль в поясничной области. Возникает вследствие повреждения и раздражения структур поясничного отдела (суставы, костно-мышечный аппарат, связки). Данная боль четко локализованная, постоянного характера, обычно не сильная. Может меняться в зависимости от положения тела.
- Рефлекторная (отраженная) боль в поясничной области.
- Боль, которая иррадиирует в поясничный отдел позвоночника вследствие заболеваний внутренних органов (органы малого таза и брюшной полости). Данная боль может отдавать в область ягодиц и бедер. Такая боль глубокая, тянущая и ноющая, не проходит в покое.
- Боль, которая возникает вследствие поражения крестца. Может иррадиировать в паховую область и область ягодиц, бедер, вплоть до ступней. Боль длительная, тупая, рассеянного характера.
- Корешковая боль в поясничной области. Возникает вследствие раздражения корешков спинномозговых нервов. Корешковая боль по интенсивности сильнее рефлекторной и иррадиирует от позвоночника на периферию. Такая боль находится в области иннервации спинномозгового корешка и может отдавать в нижние конечности до пальцев ног. Кашель, чихание или другое напряжение усиливают корешковую боль.
- Мышечная боль (фибромиалгия) – боль, возникающая вследствие защитного спазма мышц. Встречается чаще всего и возникает при многих заболеваниях позвоночника. Длительная, хроническая напряженность мышц вызывает ноющую, иногда судорожную боль.
Тупая и ноющая боль в области поясницы
Тупая и ноющая боль в области поясницы, может быть проявлением самых разнообразных заболеваний позвоночника и внутренних органов (остеохондроз, грыжи межпозвоночные, инфекции, опухоли и т.д.). Возникают боли такого характера, как правило, постепенно. Но в зависимости от серьезности патологического процесса тупая и ноющая боль может прогрессировать и трансформироваться в острую. Чаще тупая и ноющая боль в области поясницы встречается у женщин во время менструаций, в период беременности и при инфекциях мочеполовой системы (например, пиелонефрит). Чтобы правильно определиться с причинным фактором тупой боли в поясничной области необходимо обратиться за помощью к специалисту, который проведет дифференциальную диагностику и назначит оптимальную терапию.
[10], [11], [12]
Острая боль в спине в области поясницы
Острая боль в области поясницы возникает внезапно, довольно мучительная и приносит выраженный дискомфорт, значительно ограничивает двигательную активность. Может возникать в результате резких движений – повороты туловища, наклоны, подъем тяжестей, резкий подъем из положения сидя. Острая боль в области поясницы может свидетельствовать о серьезных заболеваниях позвоночника или внутренних органов. Причинами острой боли в пояснице могут быть:
- травма позвоночника (например, перелом),
- резкое растяжение мышц спины,
- смещение межпозвоночных дисков,
- межпозвоночная грыжа поясничного отдела,
- артроз межпозвонковых суставов (фасеточный синдром),
- артроз тазобедренных суставов (коксартроз),
- эпидурит,
- инфекции мочеполовой системы.
В случае острой боли в области поясницы необходим постельный режим (принять наиболее удобное положение, в котором боль наименее ощутима) и вызов врача. Самолечением лучше не заниматься, т.к. это может привести к серьезным осложнениям вплоть до инвалидизации.
Диагностика боли в спине в области поясницы
Диагностика боли в области поясницы проводится врачом неврологом, вертебрологом и основывается на проведении следующих мероприятий.
- Сбор анамнеза (истории болезни) врачом. Выясняются причинные и предрасполагающие факторы (возможные травмы, сопутствующие заболевания, особенности профессиональной деятельности и т.д.).
- Осмотр (в том числе пальпация), с помощью которого проводится оценка общего состояния, ортопедического и неврологического статуса (оценивают подвижность нижнего отдела спины, чувствительность в области поясницы и т.д.).
- Дополнительные методы обследования:
- проведение рентгенографии пояснично-крестцового отдела позвоночного столба,
- компьютерная томография позвоночника (оценивается состояние позвонков, межпозвоночных дисков, мягких тканей, кровеносных сосудов и т.д.),
- магнитно-резонансная томография позвоночника,
- при необходимости назначается миелография (рентгенконстрастное исследование проводящих путей спинного мозга – вводят контрастное вещество в спинномозговой канал, делают рентген и таким образом определяют его проходимость, которая может быть нарушена из-за опухолей, грыж, стенозов),
- сцинтиграфия костей (радионуклидное исследование), назначается в случае неинформативности предыдущих методов рентгенологического исследования. С его помощью можно определить опухоли, артриты и т.д.
- общеклинические исследования (общий анализ крови и мочи, биохимический анализ крови)
- Консультация узких специалистов (при необходимости):
- хирурга,
- ортопеда,
- уролога или нефролога,
- гинеколога,
- инфекциониста,
- проктолога,
- кардиолога,
- гастроэнтеролога,
- онколога.
[13], [14], [15], [16], [17]
Лечение боли в спине в области поясницы
Лечение боли в области поясницы зависит от причины ее возникновения, от тяжести процесса и, как правило, консервативное (оперативное лечение не исключено).
- Устранение причины, вызвавшей боль в пояснице (лечение сопутствующих заболеваний, остеохондроза, грыж и т.д.).
- Постельный режим, постель должна быть жесткая (обычно кладут щит под матрац).
- Сбалансированное питание с достаточным количеством витаминов, белка, микро- и макроэлементов (особенно кальция и фосфора).
- Симптоматическая терапия:
- нестероидные противовоспалительные средства – диклоберл, мовалис, ибупрофен – эффективно устраняют воспаление и боль,
- возможно использование анальгетиков таких как – анальгин, баралгин,
- применение миорелаксантов, уменьшающих мышечный спазм и напряжение (мидокалм, тизанидин),
- назначают витамины группы В (улучшают обменные процессы в клетке) и витамин С (укрепляет сосуды и повышает иммунитет),
- использование средств местного назначения (мази, гели или компрессы) – финалгон, фастум – гель, кетонал, индометациновая или ортофеновая мази. Компрессы с димексидом или новокаином.
- противовирусные препараты и иммуномодуляторы (Анаферон, эхинацея),
- Использование препаратов уменьшающих дегенеративно – дистрофические процессы в костно-хрящевой ткани (Артрофон, Дона, Структум).
- Возможно назначение лечебных блокад – введение обезболивающих средств (новокаина, лидокаина) в место, где больше всего выражена боль, так называемые триггерные точки (чаще всего проводится эпидуральная блокада с введением анальгетика в эпидуральное пространство позвоночника). Возможна блокада с комбинированным применением новокаина и кортикостероидного препарата (Кортизон, Дипроспан).
- Физиотерапевтическое лечение:
- электрофорез с использованием кальция, лидазы, новокаина.
- фонофорез (использование ультразвука) – улучшает и ускоряет процессы заживления, оказывает противовоспалительное и обезболивающее действие, уменьшает отеки,
- электростимуляция мышц (расслабляет мышцы, улучает лимфо- и кровообращение мышц вокруг позвоночника),
- амплипульстерапия (оказывает обезболивающий и сосудисто-трофический эффект),
- парафинолечение (восстанавливает и улучшает нервно-мышечное проведение, процессы метаболизма, улучшает лимфо- и кровообращение),
- рефлексотерапия (иглоукалывание, электроакупунктура, лазеротерапия),
- бальнеотерапия (применение сульфидных, радоновых, натриевых ванн и др.),
- грязелечение (использование грязевых аппликаций невысоких температур).
- Лечебная гимнастика, начинается с минимальных нагрузок и под строгим контролем врача. Проводится после снятия острых болей.
- Лечебный массаж (укрепляет мышцы спины и способствует стабилизации позвоночника), проводится исключительно специалистом, после острого периода.
- Рекомендуется ношение корсетов, полукорсетов, бандажей, эластичных поясов, реклинаторов. С их помощью проводиться лечение и профилактика боли в пояснице, т.к. они ограничивают объем движений, уменьшают боль и спазм мышц.
- При неэффективности консервативных методов и прогрессировании процесса, сопровождающегося нарушением функций внутренних
