Болит грудной отдел позвоночника у ребенка

Статья посвящена вопросам диагностики и терапии боли в спине у детей и подростков
Введение
Наиболее частыми причинами боли в спине у детей являются доброкачественная скелетно-мышечная боль и травмы. Несмотря на высокую распространенность скелетно-мышечной боли (около 50%), достаточно часто могут выявляться специфические причины болевых синдромов: инфекционная спинальная патология, воспалительные спондилоартропатии, остеоид-остеома, грудной гиперкифоз Шейермана — Мау, сподилолиз и спондилолистез [1]. В практике важно обучение врачей различных специальностей (педиатров, ортопедов, неврологов) особенностям осмотра детей с жалобами на боль в спине и использованию доказательных эффективных алгоритмов диагностики и лечения.
Эпидемиология
Вопреки распространенному мнению о том, что «у детей спина болит редко», боли в спине отмечаются у детей достаточно часто, особенно в подростковом возрасте [1, 2]. Частота встречаемости боли в спине линейно нарастает с возрастом и пубертатным развитием детей [3]. В большинстве случаев причинами боли в спине являются скелетно-мышечные нарушения, при начальных проявлениях болевой синдром слабо выражен, регрессирует самостоятельно, и большинство родителей и детей не обращаются за медицинской помощью. В результате крупнейшего эпидемиологического кросс-секционального исследования были опрошены более 5000 детей и взрослых молодого возраста. Выявлено, что в возрасте 12 лет 7% детей как минимум один раз испытывали боль в спине. Общая частота встречаемости боли в спине увеличивалась до 50% к 18 годам в женской популяции и к 20 годам в мужской [4]. В каждый определенный день 1% детей в возрасте 12 лет жалуются на боль в спине, 5% — в 15 лет и каждый 10-й — в 20 лет [5]. Интересные данные получены при анализе факторов, ассоциированных с болью в спине в детской популяции. В школьном возрасте риск развития боли в спине выше у девочек, у детей, которые длительно смотрят телевизор, много времени проводят за компьютером, а также имеют аффективные (тревожные) расстройства и семейный анамнез боли в спине. Профессиональные занятия спортом также достоверно ассоциированы с болевым синдромом в спине. В то же время умеренная спортивная нагрузка, преимущественно аэробная, является фактором профилактики различных болевых синдромов, например боли в шее и спине, головной боли напряжения, мигрени [6].
Данные о частоте и структуре специфических причин боли в спине немногочисленны и сильно зависят от анализируемой популяции. В одном из проспективных исследований проанализированы данные 73 детей, обратившихся вспециализированную клинику с хронической болью в спине, длившейся более 3 мес. Пациенты после оперативных вмешательств не были включены в исследование. У 60 детей (82%) основной причиной боли были скелетно-мышечные нарушения, и только у 13 пациентов (18%) выявлены определенные заболевания, которые были источниками болевого синдрома: спондилолиз с/без спондилолистеза (9), болезнь Шейермана — Мау (2), остеоид-остеома (1), экструзия межпозвоночного диска [7]. По данным ретроспективного анализа данных 116 подростков, получавших лечение в ортопедической клинике, у 63 человек (55%) боль в спине была связана со скелетно-мышечными причинами с/без сколиоза. Болезнь Шейермана — Мау была выявлена в 23 случаях (20%), спондилолиз/спондилолистез — у 18 пациентов (16%), другие причины, включая 2 экструзии межпозвоночных дисков, — у 12 пациентов (10%) [8]. Также проводился анализ структуры болевого синдрома в спине у детей, поступивших с данной жалобой в отделение неотложной помощи. В 25% случаев причиной боли была острая травма, в 24% случаев — мышечно-тонический синдром. У 13% пациентов (достаточно часто) боль в спине была проявлением криза при серповидно-клеточной анемии. В 13% случаев болевой синдром имел неясную этологию, в 5% случаев был вызван инфекцией мочевыделительной системы, в 4% — острой вирусной инфекцией [9]. Более чем в 90% случаев болевой синдром в спине продолжается у детей менее 4 нед. Интересны данные лонгитудинальных исследований течения боли в спине у детей: одна группа детей (n=225) с жалобой на боль в спине была обследована в 9, 13 и 15 лет. В 7% случаев боль отмечалась в каждом из возрастов [10].
Причины боли в спине у детей
Доброкачественная скелетно-мышечная боль и травмы являются наиболее частыми причинами боли в спине у детей.
Источниками скелетно-мышечной боли в большинстве случав являются мышцы, связки, суставы (дугоотросчатые и крестцово-подвздошные), межпозвонковые диски и костные структуры позвоночника.
Наиболее частым источником боли в спине у детей и подростков является мышечно-тонический, миофасциальный синдром (МФС). Данный синдром может развиваться как на фоне ортопедической патологии (выраженный сколиоз, кифосколиоз, асимметрия таза, длины ног), так и на фоне мышечного перенапряжения и травм. Чаще мышечная боль локализуется в области паравертебральных мышц, трапециевидных мышц с иррадиацией в зоны отраженной боли от миофасциальных точек с усилением при скручивании и разгибании.
Выделено несколько факторов, ассоциированных с мышечной болью в спине у детей и подростков:
Ношение тяжелого рюкзака. Согласно рекомендациям Американской ассоциации педиатров, масса рюкзака должна составлять не более 10–20% от массы тела ребенка [11].
Использование мягких матрасов (ассоциировано с болью и утренней скованностью в спине) [12].
Интенсивные занятия спортом / нарушения техники тренировок (неправильная посадка на велосипеде, неправильный подбор обуви для бега и т. д.) [13].
Психосоциальный дистресс, тревога/депрессия [14].
В большинстве случаев мышечная боль в спине регрессирует спонтанно, при невыраженном болевом синдроме предпочтительно использование нелекарственных методов терапии (ЛФК, массаж).
При костных источниках болевого синдрома, как правило, боль локализуется по центральной оси позвоночника с усилением при экстензии и ротации, что, однако, не является специфичным признаком. Как уже отмечалось, костные причины болевого синдрома в спине у детей достаточно редки. Среди них наиболее распространенными являются спондилолиз, спондилолистез, сколиоз, ювенильный кифоз Шейермана — Мау, реже — ювенильный остеопороз, врожденное отсутствие ножки позвонка, перелом апофиза позвонка или Limbus vertebra (смещенный позвонковый апофиз), стрессовые повреждения КПС при занятиях спортом.
Спондилолиз и спондилолистез. Спондилолиз — это врожденный или приобретенный одно/двухсторонний дефект (несращение/повреждение) в зоне дуги позвонка в межсуставной области. В большинстве случаев спондилолиз отмечается на нижнем поясничном уровне, преимущественно L5. При двухстороннем повреждении (или врожденном несращении) тело позвонка может смещаться вперед (спондилолистез) [15]. Факторами риска развития спондилолиза и спондилолистеза являются занятия определенными видами спорта с сочетанием часто повторяющейся флексии/экстензии и гиперэкстензии в поясничном отделе (например, спортивные гимнастика и танцы, фигурное катание, тяжелая атлетика, волейбол, футбол, большой теннис). Обычно клинические проявления спондилолиза отмечаются в подростковом возрасте при наличии провоцирующих факторов. Для спондилолиза характера острая простреливающая (прокалывающая) боль в поясничном отделе с усилением при гиперэкстензии и уменьшением в покое. При осмотре пациента может выявляться повышенное мышечное напряжение (с акцентом на стороне патологии) в паравертебральных мышцах с усилением при экстензии и/или наклоне вбок, а также болезненность при пассивном подъеме прямой ноги и наклоне вперед. Дополнительно может оказаться полезным проведение теста гиперэкстензии на одной ноге, когда пациент стоит на одной ноге и наклоняется (прогиб) назад с возможным испилатеральным усилением болевого синдрома, при этом данный тест не является специфичным для спондилолиза [16].
В процессе быстрого роста в подростковом возрасте при наличии предрасполагающих факторов спондилолиз может осложняться спондилолистезом, что клинически ассоциировано с персистированием болевого синдрома.
Сколиоз — латеральное искривление позвоночника с углом (угол Кобба) отклонения более 10°. Как правило, сколиоз сочетается с различными вариантами ротации позвоночника. Сколиз может быть идиопатическим или развиваться в результате различных патологических процессов (врожденные аномалии развития, мышечный спазм, инфекции, опухоли). Идиопатический вариант сколиоза встречается в большинстве случаев — 80–85%. Распространение сколиоза в подростковой популяции составляет около 3% [17]. У пациентов со сколиозом достоверно чаще отмечается скелетно-мышечный болевой синдром. Однако в связи с гипердиагностикой сколиоза следует комплексно подходить к выявлению причин боли в спине с общей оценкой биомеханических, ортопедических и неврологических проявлений. Отклонение менее 10° (угол Кобба) рассматривается в пределах допустимой физиологической асимметрии.
Болезнь Шейермана — Мау. Ювенильный кифоз определяется как передняя клиновидная деформация (компрессия) на 5° и более как минимум в 3 смежных позвонках и обычно выявляется с помощью рентгенографии [18]. Точная этиология болезни Шейермана — Мау остается неизвестной. Рассматривается вариант генетической предиспозиции, что подтверждается данными исследований среди близнецов [19]. В качестве возможных факторов риска наиболее часто отмечаются длительный постельный режим (по различным причинам) и состояния, сопровождающиеся транзиторным остеопорозом [20]. Также было отмечено, что подростки с данной патологией несколько выше сверстников и имеют укороченный размер грудины, что может приводить к предрасположенности компрессионного повреждения передней части позвонков. В то же время нет убедительных данных, показывающих взаимосвязь между занятиями спортом (в т. ч. тяжелой атлетикой) и развитием болезни Шейермана — Мау.
Частота встречаемости ювенильного кифоза оценивается в диапазоне 4–8%, заболевание чаще встречается у мальчиков [21]. Клинические проявления болезни Шейермана неспецифичны: обычно отмечаются подострые боли в грудном и, реже, поясничном отделах, без связи с травмой, с усилением при физической нагрузке и снижением после отдыха. Ювенильный кифоз может сочетаться со спондилолизом и реже, при выраженных изменениях, с миелопатией [22, 23].
При болезни Шейермана отмечается жесткий (ригидный) кифоз с образованием относительно острого угла, который не сглаживается при наклоне вперед, экстензии и в положении лежа на животе. Также при осмотре можно выявить компенсаторный поясничный гиперлордоз и хамстринг-синдром. Однако данные проявления не служат облигатными признаками ювенильного кифоза, «золотым стандартом» диагностики является анализ рентгенографических снимков.
Как правило, проводится консервативное лечение с акцентом на немедикаментозные методы терапии (лечебная гимнастика, массаж), ограничение возможных провокаторов скелетно-мышечной боли (эргономика рабочего места учащегося), при остром болевом синдроме возможно использование анальгетиков (парацетамол, ибупрофен). При кифозе более 60°, персистирующем болевом синдроме, дополнительных ортопедических нарушениях (спондилолиз, спондилолистез) или неврологических осложнениях (миелопатия) возможно проведение оперативного ортопедического лечения [24].
Дискогенные болевые синдромы. Несмотря на то, что болевые синдромы, связанные с повреждением межпозвонковых дисков, в подростковом возрасте встречаются реже, чем у взрослых, около 10% персистирующей боли в спине у подростков связано с дискогенной патологией [25]. Факторами риска экструзии межпозвонковых дисков являются острая травма, ювенильный кифоз, семейный анамнез, ожирение, гиподинамия. Занятие некоторыми видами спорта достоверно ассоциировано с повышенным риском развития грыжи диска — тяжелая атлетика, спортивная гимнастика, фигурное катание и спорт с повышенным риском травм (горные лыжи, регби, бокс, хоккей и др.) [26].
Клинические проявления дискогенной патологии у подростков схожи с таковыми у взрослых. Различают вариант аксиальной дискогенной боли и радикулярного болевого синдрома с возможным развитием клиники радикулопатии или миелопатии. При дискогенной боли часто может быть ограничен наклон вперед с усилением болевого синдрома.
Диагностика причины боли в спине у детей и подростков
Первичный осмотр ребенка с болью в спине должен быть направлен на исключение специфических причин болевого синдрома с дальнейшим определением оптимальной тактики терапии и профилактики. Основные неспецифические и специфические причины боли в спине у детей представлены в таблице 1.

Анализ анамнеза, ортопедический и неврологический осмотры в большинстве случаев позволяют выявить источник боли и поставить верный диагноз, сформировать план терапии. При скелетно-мышечной боли, как правило, не требуется дополнительных обследований. Дополнительные обследования (лабораторная диагностика и визуализация) требуются при наличии признаков специфической этиологии болевого синдрома, так называемых «сигналов опасности», или «красных флажков» (табл. 2).

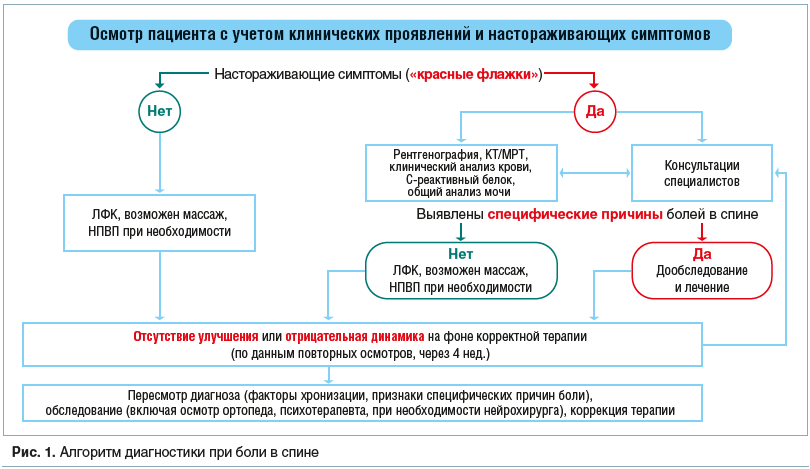
Диагностический алгоритм боли в спине в детском возрасте представлен на рисунке 1.
Основные подходы к терапии боли в спине у детей и подростков
Основой терапии и профилактики скелетно-мышечной боли в спине является немедикаментозная терапия. Среди методов наибольшую эффективность показывают индивидуальные занятия ЛФК с обучением двигательному контролю, сохранение повседневной активности, выявление и коррекция факторов, способствующих скелетно-мышечной боли [27]. В дополнение возможно использование массажа, однако данные клинических исследований по эффективности массажа, иглорефлексотерапии и физиолечения достаточно противоречивы и не показывают убедительных положительных результатов [28]. С учетом особенностей скелетно-мышечной боли у детей и подростков (болезнь Шейермана — Мау, идиопатический сколиоз, спондилолиз, сподилолистез), при персистировании болевого синдрома рекомендовано использовать мультидисциплинарный подход с осмотром ортопеда, врача ЛФК и невролога.
Фармакологическое лечение боли в спине у пациентов детского возраста используется по возможности наиболее кратковременно. Основной целью терапии является быстрое, эффективное и безопасное купирование острого болевого синдрома, способствующее нормализации повседневной активности детей, предотвращению или снижению риска рецидива и хронизации боли. Оптимальным подходом является использование препаратов с высокой эффективностью и низким спектром развития нежелательных реакций.
«Золотым стандартом» и наиболее широко применяемыми в педиатрической практике препаратами для купирования острой боли в спине и в составе комплексной терапии хронического болевого синдрома являются лекарственные средства из группы нестероидных противовоспалительных препаратов (НПВП), среди которых у детей чаще всего используют ибупрофен, как и анальгетик ацетаминофен.
Заключение
Периодические боли в спине у детей отмечаются часто, в подростковом возрасте их распространенность практически сопоставима с таковой у взрослых.В большинстве случаев причинами болевого синдрома являются доброкачественная скелетно-мышечная боль или легкая травма. С целью выявления специфических причин боли в спине рекомендовано для скрининга использовать систему «сигналов опасности» / «красных флажков», при необходимости — лабораторную диагностику (клинический анализ крови, С-реактивный белок и др.) и методы визуализации (рентгенография, компьютерная томография или магнитно-резонансная томография). Сохранение болевого синдрома более 4 нед. является показанием для повторного анализа истории заболевания и обследования пациента с целью исключения специфических причин болевого синдрома. Основой лечения и профилактики скелетно-мышечной боли является использование различных методов ЛФК с обучением двигательному контролю, сохранение повседневной активности, а также корректирование имеющихся у конкретного пациента факторов риска. При остром болевом синдроме коротким курсом возможно использование НПВП.
Источник
Боли неясной этиологии возникают у детей при следующих состояниях:
Нарушения осанки:
– астенический кифоз – лордоз;
– кифоз подростков;
– болезнь Шейерманна.
Болезни позвоночника:
– асептический некроз Кальве;
– остеофиброз Яффе-Лихтенштейна;
– остеопороз.
Опухоли:
– лейкоз;
– эозинофильная гранулема;
– гемангиома;
– аневризма.
Травмы:
– переломы.
Воспаления:
– остит;
– туберкулезный спондилит;
– абсцесс в области поясничной мышцы.
Заболевания межпозвоночных суставов:
– ревматоидный артрит;
– ревматическая лихорадка.
Заболевания межпозвоночных дисков:
– пролапс пульпозного ядра.
Боли в области копчика:
– травма;
– синдром мышцы, поднимающей задний проход;
– воспаления;
– опухоли.
Остановимся более подробно на заболеваниях, вызывающих болевые ощущения в области спины и позвоночника.
Болезнь Шейерманна. У всех детей с “плохой осанкой” (кифоз, кифосколиоз, сколиоз) при болях в спине необходимо проводить рентгенологическое исследование для исключения болезни Шейерманна (неравномерность покровных пластинок, узелки Шморля, циркулярные перерождения тел позвонков). Заболевание обычно проявляется в возрасте 10-16 лет, причем самым ранним симптомом еще до появления болей бывает быстрая утомляемость при длительном сидении с согнутой спиной.
Синдром Кальве. Еще до появления рентгенологических изменений имеет место вяло текущий или острый процесс с болями в затылке, спине или крестце. Иногда боли иррадиируют в живот или напоминают боли при межреберной невралгии. Чаще заболевают мальчики в возрасте 4-7 лет. В дальнейшем формируется кифоз.
Диагностика: рентгенологически – остеопороз и уплощение отдельных тел позвонков вплоть до образования полоски. Межпозвоночные диски без особенностей.
Остеофиброз. Прогрессирующий кифосколиоз позвоночника иногда может вызывать боли в спине.
Диагностика: рентгенологически – остеопороз позвоночника, выступающие края позвонков, деформация по типу “рыбьего позвонка”, узелки Шморля.
Остеопороз. У детей возможен остеопороз после больших доз кортикостероидов, длительной иммобилизации, при синдромах мальабсорбции, гематологических заболеваниях и ревматических артритах.
Диагностика: рентгенологическое исследование.
Лейкемия. Следует помнить, что боли в спине неясного генеза могут быть самым первым симптомом лейкоза. Разрежение и остеопороз костей позвоночника обнаруживаются значительно позднее.
Диагностика: рентгенологическое исследование позвоночника и длинных трубчатых костей.
Нейробластома. У детей бывают редко. Характерные признаки: корешковые боли, нарушение чувствительности, боли при статической нагрузке, кифоз и сколиоз, обусловленные контрактурой мышц определенного отдела позвоночника.
Диагностика: на рентгенограмме костные узуры, расширение спинномозгового, канала (симптом Элсберга-Дайка), деформация тела позвонка, межпозвоночного хряща, изменение межпозвоночного отверстия.
Гемангиома позвонков. Разлитые боли в спине, главным образом на уровне III-IX грудных позвонков, с корешковыми симптомами.
Диагностика: локальное разрежение, напоминающее медовые соты, губчатого вещества с тяжистым склерозом в центре.
Эозинофильная гранулема. После общего недомогания с субфебрильной температурой могут появиться локальные, иногда очень сильные боли в спине. При тщательной пальпации в черепе, ключице, ребре часто находят безболезненные, иногда флюктуирующие опухоли.
Диагностика: гематологические и биохимические изменения отсутствуют.
Рентгенологически обнаруживают участки остеолизиса в телах позвонков при сохранившихся покровных пластинках. Позднее наблюдается клиновидная или плоская деформация позвонков. Близлежащие межпозвоночные диски не поражены.
Остит. Характерны разлитые или локальные боли в спине с ограничением подвижности позвоночника. При поражении одного позвонка в нижнем грудном или поясничном отделе имеет место ограниченность разгибания бедра. Остит часто сопровождается абдоминальными симптомами: защитным напряжением мышц, метеоризмом, непроходимостью. Установить локализацию пораненного позвонка можно по повышенной чувствительности при постукивании по остистым отросткам, а также по иррадиации болей или гиперестезии в соответствующей зоне Геда.
Диагностика: ранним рентгенологическим симптомом является сужение межпозвоночных щелей. Позднее образуется костная полость со склерозом по краям (томография). Сцинтиграфия. При остром течении наблюдаются лейкоцитоз, лихорадка и повышенная СОЭ. Поражение шейного отдела позвоночника в первую очередь следует дифференцировать с заглоточным абсцессом, кривошеей, менингитом.
Хронический остит позвоночника. При хроническом остите преимущественно поражаются длинные трубчатые кости. Если процесс переходит на позвоночник, часто в течение нескольких месяцев отмечаются неясные боли ревматоидного характера, тупые боли с иррадиацией в пределах зон Геда. Остит позвоночника, как правило, является осложнением сепсиса, сальмонеллеза, бруцеллеза, туберкулеза.
Диагностика: рентгенологически – резко ограниченные круглые или овальные полости в кости со склерозированным краем (абсцесс Броди) или локальные уплотнения губчатого слоя вплоть до плотности слоновой кости (склерозирующий остит Гарре). Возможно также изолированное поражение межпозвоночных дисков без эрозии тел позвонков. Позднее рентгенологически наблюдается прогрессирующее сужение просвета между позвонками (“дисцит”).
Туберкулезный спондилит. Клинические симптомы такие же, как и при остите, но часто положительна туберкулиновая проба и резко повышена СОЭ.
Диагностика: рентгенологически определяют натечный абсцесс, остеопороз близлежащих межпозвоночных дисков, костные каверны, сужение межпозвоночных дисков, анкилозирование позвонков.
Ревматоидный артрит. При этом заболевании у детей нередко в процесс вовлекаются верхние шейные позвонки. Если это единственный симптом, то заболевание следует дифференцировать с кривошеей, пролапсом межпозвоночного диска, менингитом. Могут быть изолированно поражены и другие отделы позвоночника, даже сочленения нижнего поясничного отдела; при этом может быть склонность к образованию сросшихся позвонков и слиянию остистых отростков. Возможна комбинация данного заболевания с болезнью Шейерманна, что осложняет постановку диагноза.
Диагностика: рентгенологическое исследование. До тех пор пока поражены только позвонки, постановка диагноза в связи с негативными серологическими пробами затруднена.
Ревматическая лихорадка. Может наблюдаться изолированное поражение межпозвоночных сочленений, что создает дифференциально-диагностические трудности, однако постоянные положительные пробы на ревматизм проясняют диагноз.
Заболевания межпозвоночных дисков. Болезни межпозвоночных дисков в детском возрасте и у подростков редки. Наряду с болями в спине и крестцовой области характерны локальные боли при надавливании и постукивании на высоте болезненного диска, боли при растяжении, усиление болей во время кашля или сжатия, иррадиация болей в пределы локализации процесса с соответствующей неврологической симптоматикой в области раздраженных нервов, рефлекторное ограничение подвижности позвоночника в пораженном отрезке.
Диагностика: рентгенологически – суженная или клиновидная межпозвоночная щель. Наблюдаются вторичные изменения кромок покровных и опорных пластинок.
Боли в области копчика. У детей боли в области копчика особенно с иррадиацией в спину, бедро или пах, особенно во время или после длительного сидения, часто являются следствием травмы копчика. При ректальном исследовании необходимо обратить внимание не только на копчик, но и на мышцы диафрагмы таза, их болезненность и напряженность после исключения воспалительного процесса или опухоли в области копчика должны вызвать подозрение на синдром levator ani (спазм мышц, обусловленный сидением с приподнятым тазом).
Боли в спине, обусловленные заболеваниями внутренних органов. Заболевания отдельных органов вследствие сегментарности иннервации могут вызвать неясные боли в спине. Ценным диагностическим признаком болей такого генеза является наличие сегментарной гиперестезии или гиперестезии с одной стороны, а также вазомоторные симптомы. Гиперестезия справа указывает на заболевание печени, желчного пузыря, двенадцатиперстной, подвздошной, слепой и восходящей ободочной кишок. Гиперестезия слева заставляет думать о заболеваниях сердца, желудка, поджелудочной железы, селезенки, тонкой, нисходящей ободочной и сигмовидной кишок. Для язвы желудка типична болезненность точки слева от X-XII грудных позвонков.
Женский журнал www.BlackPantera.ru:
Г. Эвербек
Источник
