Боли в позвоночник рекомендации

ПРОСТРЕЛ. РЕКОМЕНДАЦИИ ПРИ ПРОСТРЕЛЕ
Прострел — острая боль в позвоночнике, в основном — его в поясничном отделе. Прострел часто связан с неловким движением, падением, резкой чрезмерной нагрузкой. Основная статья по теме “прострел в пояснице” — “Люмбаго (прострел в пояснице, прострел в спине, острый пояснично-крестцовый радикулит)”.

РЕКОМЕНДАЦИИ ПРИ ПРОСТРЕЛЕ
Как только “прострелило”, для уменьшения болей сделайте следующее:
- С учетом противопоказаний примите ненаркотический анальгетик, например — Кетанов или Мовалис.
- С учетом противопоказаний примите нестероидный противовоспалительный препарат, например — Аркоксия или Аэртал.
- С учетом противопоказаний примите мочегонный препарат, например — Фурасемид.
- Помажьте больное место обезболивающим гелем, например — Фаниган-фаст-гель, Диклак-гель, Фастум-гель или приклейте на больное место Олфен-пластырь.
- Крайне важно до визита к врачу находиться в покое в удобном и наименее болезненном положении.
- Полностью исключите (или хотя бы минимализируйте) физические нагрузки.
- Максимально обездвижьте (иммобилизируйте) пораженный отдел позвоночника:
- при простреле в шейном отделе позвоночника желательно одеть желательно одетьшейный корсет (бандаж) или наложить на шею ватно-картонную шину, как при травме;
- при простреле в грудном отделе позвоночника туго перебинтуйте грудную клетку, как при переломе ребер.
- при боли в поясничном отделе позвоночника:
- желательно одеть специальный медицинский фиксирующий пояс (корсет) для поясничного отдела позвоночника с фиксирующими пластинами;
- расстелите на полу одеяло и лягте на пол. Если вышеуказанного пояса (корсета) нет — можно положить небольшой валик под поясницу.
Займите наименее болезненное положение. Основные удобные позы (смотрите рисунки):
(1) лежа на спине с валиком под колени из 1-го — 2-х сложенных одеял;
(2) лежа на больном боку с согнутой ногой;
Все описанные рекомендации помогут облегчить состояние, но не устранить причину! Для устранения причины прострела следует обратиться к квалифицированному врачу мануальной терапии (мануальному терапевту). Подробнее о мануальной терапии.
Обращайтесь за помощью только к квалифицированному врачу — неквалифицированные или неправильные манипуляции могут значительно ухудшить состояние и привести к осложнениям и травмам!
Проведите простой тест: встаньте рядом с зеркалом и посмотрите на себя — ваша фигура деформирована “противоболевой позой”? Если да — не откладывайте встречу с врачом! Чем дольше Вы терпите, тем продолжительнее и труднее будет курс лечения, да и дороже (придется посетить большее количество лечебных сеансов с более длительными лечебными процедурами).
РЕКОМЕНДАЦИИ ПРИ БОЛИ В СПИНЕ (БОЛИ В ПОЗВОНОЧНИКЕ)

РЕКОМЕНДАЦИИ ПРИ БОЛИ В СПИНЕ (БОЛИ В ПОЗВОНОЧНИКЕ)
В домашних условиях для облегчения состояния при болях в спине (болях в позвоночнике) мы можем посоветовать вам ряд простых рекомендаций:
- С учетом противопоказаний примите ненаркотический анальгетик, например — Кетанов или Мовалис.
- С учетом противопоказаний примите нестероидный противовоспалительный препарат, например — Аркоксия или Аэртал.
- С учетом противопоказаний примите мочегонный препарат, например — Фурасемид.
- Помажьте больное место обезболивающим гелем, например — Фаниган-фаст-гель, Диклак-гель, Фастум-гель или приклейте на больное место Олфен-пластырь.
- Крайне важно до визита к врачу находиться в покое в удобном и наименее болезненном положении.
- Полностью исключите (или хотя бы минимализируйте) физические нагрузки.
- Максимально обездвижьте (иммобилизируйте) пораженный отдел позвоночника:
- при боли в шейном отделе позвоночника желательно одеть шейный корсет (бандаж)или наложить на шею ватно-картонную шину, как при травме;
- при боли в грудном отделе позвоночника туго перебинтуйте грудную клетку, как при переломе ребер;
- при боли в поясничном отделе позвоночника: желательно одеть специальный медицинский фиксирующий пояс (корсет) для поясничного отдела позвоночника с фиксирующими пластинами; расстелите на полу одеяло и лягте на пол.
Если вышеуказанного пояса (корсета) нет — можно положить небольшой валик под поясницу.
Займите наименее болезненное положение.
Основные удобные позы (смотрите рисунки):
(1) лежа на спине с валиком под колени из 1-го — 2-х сложенных одеял;
(2) лежа на больном боку с согнутой ногой;
Вышеописанные мероприятия не устраняют причину появления боли в спине, а лишь облегчают состояние больного. Основная причина появления боли в спине — наличие заболевания позвоночника в острой или подострой форме (стадии).
ПРОФИЛАКТИКА БОЛИ В СПИНЕ (БОЛИ В ПОЗВОНОЧНИКЕ)
Для предотвращения появления боли в спине (боли в позвоночнике) рекомендуем вам ознакомиться со статьями Как правильно сидеть, Как правильно стоять, Как правильно поднимать и перемещать тяжести и Как правильно лежать и спать. Также, не менее важно знать, как функционирует позвоночник (смотрите статью Строение позвоночника человека).
ЛЕЧЕНИЕ БОЛИ В СПИНЕ (БОЛИ В ПОЗВОНОЧНИКЕ)
Для быстрого устранения боли в спине (боли в позвоночнике) и лечения заболевания, которое вызвало боли в спине, вы можете обратиться в наш медицинский центр.
С 2003 года наш медицинский центр занимается лечением заболеваний позвоночника и болей в спине (позвоночнике), являющихся основными проявлениями заболеваний позвоночника. Для устранения боли в спине (позвоночнике) и лечения заболеваний позвоночника врачи мануальные терапевты (врачи мануальной терапии) нашего центра применяют Нетравматичную методику безоперационного лечения.
Курс безоперационного лечения боли в спине (боли в позвоночнике) в нашем центре составляет 3 — 15 комплексных лечебных сеансов (в зависимости от причины возникновения болей и стадии патологического процесса). Периодичность посещения нашего центра при курсовом лечении — ежедневно или через день. Снять острую боль и значительно улучшить состояния можно за 1 — 3 сеанса лечения.
На сеансах лечения комплексно применяются: мануальная терапия, лечебный массаж,физиотерапия, медикаментозная терапия и другие методы безоперационного лечения.
В процессе лечения необходимо соблюдать максимально щадящий режим для позвоночника, и максимально исключающий физические нагрузки в течение курса лечения и, как минимум, нескольких дней после окончания курса лечения!
Очень внимательно надо отнестись к рекомендациям лечащего врача мануального терапевта (врача мануальной терапии). Иногда пациенту необходима дополнительная наружная фиксация позвоночника. В таком случае, после проведения комплексного лечебного сеанса и процедурымануальной терапии (коррекции позвоночника, вправления позвонков) пациенту рекомендуется ношение специального медицинского фиксирующего пояса (корсета).
По мере улучшения самочувствия следует внимательно следовать рекомендациям врача мануальной терапии (мануального терапевта). Не думайте, что после проведенного сеанса мануальной терапии и снятия острого болевого синдрома вы сразу вылечились! Это только начало: боль прошла, но нарушенный тонус мышц и нестабильность позвоночника остались. Если вас лечат по принципу “раз — и готово!” — это методика шарлатанов. Серьезный врач после снятия болей острого периода обязательно порекомендует дальнейшее лечение.
Источник
Высокая распространенность в популяции боли в спине определяет медицинскую и социальную значимость данной проблемы. Боль в спине снижает активность, трудоспособность, ухудшает психоэмоциональное состояние, в отдельных случаях является угрозой для жизни. Согласно статистическим данным, у 15–20% пациентов с острой болью в спине велика вероятность ее хронизации. Это объясняется разными причинами: несвоевременным обращением за медицинской помощью, низким уровнем комплаентности, в отдельных случаях – ошибочными или неадекватными действиями врача. Сложный механизм развития боли в спине, бездоказательное установление причинно-следственной связи между полученными результатами дополнительных методов обследования и клиническими данными, использование традиционных схем лечения независимо от типа боли, недооценка коморбидной патологии затрудняют диагностику и лечение. Все это определяет актуальность проблемы боли в спине в целом и оптимизации диагностических и терапевтических подходов в частности [1–3].
Диагностика
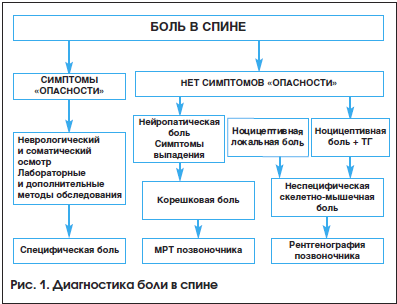
На первом визите на основании детального сбора жалоб, анамнеза, неврологического и, при необходимости, соматического осмотра необходимо определить у пациентов тип боли по этиологии: специфическая, скелетно-мышечная неспецифическая и корешковая.
Причинами специфической боли могут быть заболевание внутренних органов или сосудов (аневризма брюшной аорты), ревматический, воспалительный или инфекционный процесс, первичная или метастатическая опухоль, метаболические нарушения и др. На высокую вероятность данного типа боли указывают симптомы «опасности» («красные флажки»): повышение температуры, травма в анамнезе, изменение веса тела за последний год, утренняя скованность, интенсивная ночная локальная боль, тазовые нарушения. При наличии одного из этих симптомов рекомендуется проводить неврологический и общесоматический осмотр, при необходимости – дополнительные лабораторные и диагностические обследования с привлечением узких специалистов.
После исключения специфической боли рекомендуется проводить дифференциальную диагностику неспецифической и корешковой боли в спине.
Неспецифическая скелетно-мышечная боль обусловлена механическим воздействием на связки, мышцы, сухожилия и фасции (мышечно-тонический или миофасциальный синдром), межпозвонковые диски, фасеточные суставы позвоночника (фасеточный синдром). Корешковая боль развивается в результате компрессии спинномозгового корешка или спинномозговых нервов [1–3]. Для проведения дифференциальной диагностики рекомендуется придерживаться следующего алгоритма обследования.
1. Оценить положение больного, осанку, позу, походку, объем движения.
При болевом синдроме возможно формирование анталгической позы, которая уменьшает интенсивность боли, разгружает компримированный корешок. Анталгические позы бывают самыми разными вследствие уплощения лордоза, увеличения кифоза или формирования сколиотической установки. Анталгическая поза меняет походку – больной может сгибать ногу в суставах, прихрамывать и т. п. Для определения объема движений мы рекомендуем использовать функциональные тесты Минора, Петелина, Попелянского, Отта, Шобера.
2. Определить интенсивность, локализацию и характер боли.
Наиболее чувствительным методом для количественной оценки боли является визуальная аналоговая шкала (ВАШ). Дополнительно используют вербальную шкалу (ВШ). Боль может быть локальной или диффузной с иррадиацией. Мышечно-тонический синдром при неспецифической боли – локальный. При миофасциальном синдроме боль может быть локальной или иррадиировать, но не по корешковому типу. Корешковая боль иррадиирует по ходу нерва. По классификации, предложенной Международной ассоциацией по изучению боли (IAPS, 1994), острая боль продолжается до 12 нед., хроническая – свыше 12 нед. Некоторые авторы выделяют период подострой боли – от 6 до 12 нед. [1–3].
3. Оценить мышечную силу и мышечный тонус.
Мышечная сила оценивается по 5-балльной шкале. Мышечный тонус определяется при пальпации, выделяют 3 степени напряжения мышц. Для мышечно-тонического синдрома характерны боль и повышение мышечного тонуса, который ограничивает объем движения в соответствующем двигательном сегменте. Мышечный тонус может быть локализован во всей мышце, отдельном ее участке или в нескольких мышцах. Боль уменьшается в покое и усиливается при движении. Для миофасциального синдрома характерны боль и наличие в одной или нескольких мышцах триггерных точек, которые представляют собой гипервозбудимую область, болезненную при пальпации. При корешковой боли возможны снижение мышечной силы и повышение мышечного тонуса. Мышечный спазм уменьшает подвижность нервных корешков, снижает их способность к растяжению. Проверяются следующие симптомы натяжения: Ласега, посадки, Бонне, Вассермана – Мацкевича, Нери, Дежерина.
4. Выявить сопутствующие симптомы.
Могут наблюдаться нарушения чувствительности: гиперестезия – повышение чувствительности; гиперпатия – извращенная чувствительность, отсутствует чувство локализации и отмечается неприятный оттенок ощущений; дизестезия – извращение чувствительности, при котором одно раздражение воспринимается как другое; парестезии – неприятные ощущения, возникающие без нанесения раздражений; анестезия – полная утрата того или иного вида чувствительности; сенестопатии (жжение, неприятные ощущения с психоэмоциональными наслоениями). При корешковой боли (при поражении заднего корешка) возможно нарушение всех видов чувствительности в соответствующем дерматоме. При неспецифической боли также могут быть нарушения чувствительности и сенестопатии.
5. Проверить сухожильные и периостальные рефлексы.
Исследование сухожильных и периостальных рефлексов важно для установления уровня поражения корешка или спинного мозга. Чаще отмечают понижение или выпадение рефлексов, но может быть гиперрефлексия, что указывает на симптомы раздражения определенных образований. При корешковом синдроме отмечается комплекс симптомов: боль, расстройство чувствительности, нарушение движения с развитием мышечной слабости вплоть до плегии, изменение тонуса и трофики мышц, снижение или полное отсутствие сухожильных рефлексов [1–3].
Далее для уточнения состояния позвоночника рекомендуется функциональная рентгенография с целью определения расположения позвонков, наличия аномалий и выраженности дегенеративно-дистрофического процесса. Необходимо учитывать, что нет четкой корреляции между выявленными изменениями и клинической картиной. При корешковом синдроме информативно нейровизуализационное исследование – магнитно-резонансная томография позвоночника (МРТ). МРТ отличается безвредностью и возможностью получить изображения с большой точностью, увидеть срезы позвоночного столба и спинного мозга, размеры и расположение грыжи. Алгоритм диагностики представлен на рисунке 1.
Лечение
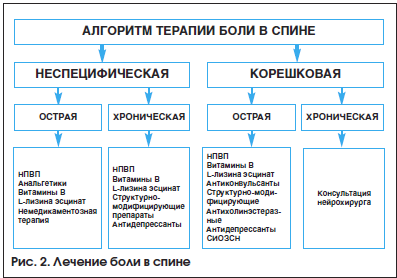
В остром периоде важной задачей является купирование боли. Для этого назначаются нестероидные противовоспалительные препараты (НПВП). Они ингибируют циклооксигеназу (ЦОГ) – основной фермент метаболизма арахидоновой кислоты, оказывают противовоспалительное и обезболивающее действие. ЦОГ присутствует в организме в двух изоформах: ЦОГ-1 и -2. ЦОГ-1 находится во всех тканях и регулирует ряд физиологических функций. ЦОГ-2 синтезируется на фоне воспаления. По отношению к ЦОГ все НПВП разделяют на неселективные, или традиционные, селективные и высокоселективные. Неселективные НПВП ингибируют ЦОГ-1 и -2. Эта группа блокирует выработку простагландинов не только в очаге воспаления, но и в здоровых органах и клетках крови. В результате кроме положительного эффекта появляются побочные симптомы. Поскольку простагландины защищают слизистую желудка от агрессивного воздействия кислого желудочного сока, то при назначении традиционных НПВП высока вероятность развития гастропатий, повышен риск кровотечений. Возможны и другие побочные симптомы: снижение диуреза, тенденция к бронхоспазму, головокружение, повышение артериального давления.
Селективные НПВП ингибируют преимущественно ЦОГ-2, поэтому имеют улучшенный профиль безопасности. Производные оксикамов (мелоксикам) имеют ряд преимуществ по сравнению с другими селективными НПВП, не являются гепатотоксичными и не вызывают осложнений со стороны сердечно-сосудистой системы [4]. Мелоксикам имеет большой период полувыведения, максимальная концентрация (Cmax) в плазме после приема 15 мг препарата достигается через 7 ч, время полувыведения составляет 20–24 ч. Это позволяет назначать его 1 р./сут, что значительно повышает комплаентность пациентов. Мелоксикам обладает длительным обезболивающим эффектом. Он не оказывает ингибирующего действия на образование протеогликана и не увеличивает синтез интерлейкина-1, поэтому не влияет негативно на хрящ и считается хондронейтральным препаратом.
С целью оптимизации результатов лечения, усиления анальгезирующего действия рекомендуется в схему терапии включать витамины группы В. Они имеют сложный механизм действия. Витамин В1 (тиамин) улучшает проведение нервного импульса, обладает антиоксидантной активностью, играет роль коэнзима в цикле Кребса – основном цикле утилизации глюкозы с образованием энергии. Самостоятельно или в комбинации с витаминами В6 и В12 способен тормозить прохождение болевой импульсации на уровне задних рогов и таламуса, уменьшает интенсивность боли, парестезий, улучшает температурную и вибрационную чувствительность. Тиамин – это водорастворимая форма В1, она всасывается за счет активного транспорта, легко разрушается тиаминазой, поэтому не накапливается в организме. Жирорастворимая форма тиамина (бенфотиамин) эффективнее водорастворимой. Бенфотиамин всасывается за счет пассивной диффузии и обладает в 120 раз большей внутриклеточной биодоступностью, чем тиамин.
Витамин B6 (пиридоксин) является коферментом в метаболизме аминокислот, регулирует обмен нейромедиаторов норадреналина, дофамина и миелиновой ткани, участвует в синтезе транспортных белков и гамма-аминомасляной кислоты, которая является важнейшим тормозным нейромедиатором ЦНС человека. Витамин B6 оказывает влияние на трофические процессы в нервной ткани, создает условия для более успешной регенерации нервных волокон. Снижает болевые ощущения, связанные с поражением периферической нервной системы.
Витамин В12 (цианокобаламин) в организме метаболизируется в метилкобаламин, который образуется в результате распада гомоцистеина. После активизации реакции трансметилирования из метионина синтезируется промежуточный продукт – S-аденозил-метионин, затем из него – фосфатидилхолин. Фосфатидилхолин – одна из самых распространенных молекул, входящих в состав клеточных мембран. Таким образом, витамин В12 является необходимым веществом, стимулирующим процессы регенерации. Витамин В12 участвует в синтезе ДНК всех делящихся клеток, необходим для синтеза миелина, который входит в состав миелиновой оболочки аксонов ряда нейронов. Миелиновая оболочка выполняет не только защитные функции, но и ускоряет передачу нервных импульсов. Витамин В12 оказывает обезболивающее действие. Доказано, что терапия витаминами В1, В6 и В12 более эффективна, чем монотерапия одним из этих витаминов.
В комплексную терапию боли в спине при мышечном напряжении включают миорелаксанты. При боли на фоне дегенеративно-дистрофического процесса назначаются с первого дня обострения структурно-модифицирующие медленнодействующие препараты. При корешковой невропатический боли рекомендуются антиконвульсанты, среди которых хорошо себя зарекомендовал габапентин. Препарат имеет сложный механизм действия. Он оказывает модулирующее влияние на NMDA-рецепторы, блокирует α2δ-субъединицу кальциевых каналов, снижает высвобождение моноаминов, уменьшает синтез и транспорт глутамата, блокирует потенциалзависимые N-кальциевые каналы, что приводит к снижению боли, аллодинии и механической гиперсенситивности. Габапентин обладает высокой терапевтической эффективностью. При постепенном подборе оптимальной дозы методом титрации хорошо переносится, побочные явления не выражены [5].
При остром болевом синдроме развитие воспалительной реакции приводит к высвобождению провоспалительных цитокинов, местным расстройствам гемодинамики и лимфодинамики, повышению сосудистой проницаемости и, как следствие, – накоплению жидкости в межклеточном пространстве. Отек может вызвать метаболические нарушения, вторичное расстройство кровообращения, местную гипоксию тканей вплоть до некроза [6, 7]. Выраженным и быстрым противоотечным действием обладает препарат L-лизина эсцинат. Он состоит из аминокислоты L–лизина и тритерпеновых сапонинов конского каштана. L–лизина эсцинат оказывает анальгетическое и антиэкссудативное действие посредством нормализации повышенной сосудистой проницаемости. Ингибирование активности аутолитических ферментов предупреждает расщепление мукополисахаридов в стенках капилляров и в соединительной ткани, которая их окружает. Проявляя антагонизм в отношении брадикинина и серотонина, препарат нормализует капиллярную проницаемость, улучшает микроциркуляцию и лимфоотток, уменьшает выраженность экссудативного и воспалительного процесса [8, 9]. L-лизина эсцинат вводят строго в/в медленно капельно в суточной дозе 5 мл, предварительно разведя в 50–100 мл 0,9% раствора натрия хлорида. Длительность лечения – 5–10 дней в зависимости от динамики терапевтического эффекта.
L-лизина эсцинат также показал свою эффективность в лечении хронического болевого синдрома у пациентов с грыжами одного или нескольких поясничных межпозвонковых дисков (сопровождающихся расширением корешковых вен конского хвоста, эпидуральных вен, центральных вен тела позвонка). Применение препарата способствовало регрессу отека корешков и спинного мозга и связанных с венозным застоем неврологических проявлений [10].
Алгоритм медикаментозного лечения пациентов с болью в спине представлен на рисунке 2.
Из немедикаментозной терапии при боли в спине показаны физиотерапия, иглорефлексотерапия, мануальная терапия, массаж и лечебная гимнастика.
Таким образом, боль в спине различна по этиологии. Алгоритм диагностики включает комплексное обследование. Терапия боли в спине должна проводиться с учетом этиологии, патогенеза, стадии заболевания, клинического течения.
Источник
