Боли в крестцовом отделе позвоночника у женщин отдает в пах
Крестец – образованная пятью сросшимися позвонками единая крупная кость клиновидной формы, по бокам соединенная с костями таза. Крестцовым отделом позвоночника принято называть его нижний отдел, в верхней части присоединенный к последнему поясничному позвонку, а в нижней – к копчиковой кости. Эта область позвоночника выполняет амортизационную функцию, принимая на себя удары при движении. Постоянные нагрузки, травмы и воспалительные процессы становятся причиной развития сакродинии – боли в крестцовой области.
Причины возникновения болей в области крестца
Причинами развития сакродинии могут быть травмы и патологические процессы, протекающие в костной и хрящевой ткани крестцового сочленения, а также заболевания органов малого таза, нарушения кровообращения и иннервации различной этиологии.
Травмы крестцового отдела позвоночника
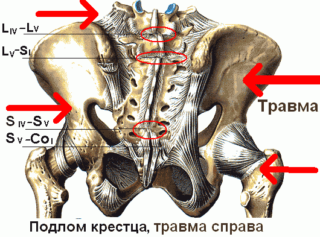 Сильный удар, падение могут стать причиной ушиба крестца или смещения его относительно тазовой кости. Как правило, подобные травмы сопровождаются спазмом мышц пояснично-крестцовой области, что еще больше усиливает болезненные ощущения. Спазм мышц заставляет человека принимать неестественные позы при сидении или стоянии, чтобы облегчить боль. Кроме того, травмы крестцового отдела могут сопровождаться формированием гематом, отеком и покраснением тканей в области ушиба. При смещении кости вправо или влево боль будет отдаваться в правую или левую ногу соответственно.
Сильный удар, падение могут стать причиной ушиба крестца или смещения его относительно тазовой кости. Как правило, подобные травмы сопровождаются спазмом мышц пояснично-крестцовой области, что еще больше усиливает болезненные ощущения. Спазм мышц заставляет человека принимать неестественные позы при сидении или стоянии, чтобы облегчить боль. Кроме того, травмы крестцового отдела могут сопровождаться формированием гематом, отеком и покраснением тканей в области ушиба. При смещении кости вправо или влево боль будет отдаваться в правую или левую ногу соответственно.
Падения с большой высоты на ягодицы могут стать причиной более серьезной травмы – поперечного перелома крестца или нарушения целостности тазового кольца. Подобные травмы представляют серьезную угрозу для жизни пострадавшего, так как в большинстве своем сопровождаются обширным кровотечением в брюшную полость.
Остеохондроз позвоночника
 Остеохондроз – заболевание, поражающее позвоночные диски и сопровождающееся их дистрофическими изменениями и деформацией, следствием которых является сдавление нервных корешков и нарушение иннервации. Чаще всего остеохондроз крестцового отдела развивается вместе с патологией поясничного отдела, на который приходится наибольшая нагрузка. Симптомами остеохондроза крестцово-поясничного отдела принято считать:
Остеохондроз – заболевание, поражающее позвоночные диски и сопровождающееся их дистрофическими изменениями и деформацией, следствием которых является сдавление нервных корешков и нарушение иннервации. Чаще всего остеохондроз крестцового отдела развивается вместе с патологией поясничного отдела, на который приходится наибольшая нагрузка. Симптомами остеохондроза крестцово-поясничного отдела принято считать:
- стреляющие боли в области поясницы и крестца, отдающие в ногу, усиливающиеся при движении, наклонах, кашле, чихании;
- расстройства чувствительности в нижних конечностях, ощущение онемения, жжения, зуда;
- снижение тонуса мышц и связок ног;
- перемежающаяся хромота, ограничение подвижности.
Осложнение остеохондроза – грыжа межпозвоночного диска – также может стать причиной возникновения болевых ощущений в области крестца. В этом случае боль иррадиирует в конечность, особенно сильно ощущается в первой половине дня и слегка ослабевает к вечеру.
Остеопороз
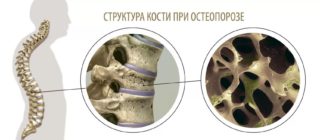 Снижение плотности и прочности костной ткани происходит в результате гормональных и возрастных изменений в организме. На первых порах заболевание может никак не проявляться, иногда давая о себе знать ноющей болью. Хрупкость костей может стать причиной патологических переломов при незначительных ударах и ушибах, а также при сильном напряжении мышц или даже без видимого воздействия. Краевой перелом крестцовой кости характеризуется болью, отдающей в пах, отеком тканей в пораженной области и образованием крупных гематом.
Снижение плотности и прочности костной ткани происходит в результате гормональных и возрастных изменений в организме. На первых порах заболевание может никак не проявляться, иногда давая о себе знать ноющей болью. Хрупкость костей может стать причиной патологических переломов при незначительных ударах и ушибах, а также при сильном напряжении мышц или даже без видимого воздействия. Краевой перелом крестцовой кости характеризуется болью, отдающей в пах, отеком тканей в пораженной области и образованием крупных гематом.
Спондилолистез
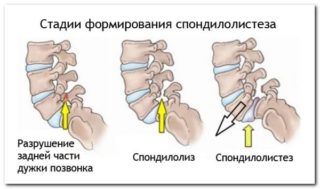 Спондилолистез позвонков крестцово-поясничного отдела – смещение позвоночных дисков друг относительно друга. Причин развития патологии несколько: врожденные нарушения строения позвоночного столба, дистрофические изменения тканей при артрозе, травмы различного характера, системные заболевания соединительной ткани. Боль при спондилолистезе возникает внезапно, может носить ноющий характер и усиливаться при движении.
Спондилолистез позвонков крестцово-поясничного отдела – смещение позвоночных дисков друг относительно друга. Причин развития патологии несколько: врожденные нарушения строения позвоночного столба, дистрофические изменения тканей при артрозе, травмы различного характера, системные заболевания соединительной ткани. Боль при спондилолистезе возникает внезапно, может носить ноющий характер и усиливаться при движении.
Артроз крестцово-подвздошного сочленения
Хронический воспалительный процесс в хрящевых тканях сопровождается их дегенеративными изменениями. Причинами развития артроза могут быть травмы, хронические воспалительные процессы, генетическая предрасположенность, аутоиммунные заболевания. Боль в крестце в этом случае может носить ноющий характер, усиливаться при ходьбе, наклонах, длительном сидении в неудобной позе, переохлаждении и стихать в состоянии покоя.
Инфекционные процессы
Поражение костных и хрящевых тканей крестца пиогенными микроорганизмами (стафилококками, бактериями группы кишечных палочек, палочкой Коха – возбудителем туберкулеза) может стать причиной развития воспалительно-гнойных процессов и, как следствие, возникновения болей.
Болевые ощущения при инфекционном поражении могут варьироваться от неявно выраженных до острых. Помимо боли, симптомами патологии являются отечность, покраснение и болезненность мягких тканей крестцовой области при пальпации, общее ухудшение самочувствия, повышение температуры тела, потливость, повышенная утомляемость.
Сакроилеит
 Воспалительное заболевание тканей крестцово-подвздошного сочленения развивается по нескольким причинам:
Воспалительное заболевание тканей крестцово-подвздошного сочленения развивается по нескольким причинам:
- травмы и чрезмерные нагрузки;
- заболевания аутоиммунного характера;
- наследственная предрасположенность;
- бактериальные и вирусные агенты, принесенные из другого очага инфекции с кровотоком;
- хроническое переохлаждение.
Симптомы сакроилеита:
- выраженные боли в области крестца, отдающие в ягодицы, бедра, колени;
- ограничение подвижности в крестцово-поясничном отделе, невозможность наклониться, повернуть корпус;
- повышение температуры тела, общее ухудшение самочувствия.
Заболевания органов мочеполовой системы
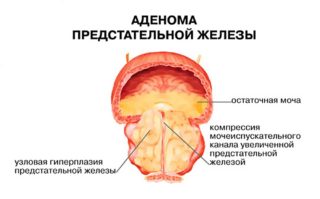 Частой причиной боли в крестце у мужчин являются заболевания мочеполовой сферы: хронический простатит и аденома предстательной железы. При заболеваниях простаты боль может локализоваться в области крестца слева или справа или иметь двусторонний характер. Для хронического простатита характерны боли в крестцовой области, иррадиирущие в ногу, а также:
Частой причиной боли в крестце у мужчин являются заболевания мочеполовой сферы: хронический простатит и аденома предстательной железы. При заболеваниях простаты боль может локализоваться в области крестца слева или справа или иметь двусторонний характер. Для хронического простатита характерны боли в крестцовой области, иррадиирущие в ногу, а также:
- нарушение мочеиспускания;
- затрудненное и болезненное мочеиспускание;
- ощущение переполненности мочевого пузыря;
- визуальное изменение мочи, примеси в ней крови или гноя;
- эректильная дисфункция.
Злокачественные новообразования
Метастатические очаги в области крестца возникают при злокачественных заболеваниях внутренних органов:
- легких,
- щитовидной железы,
- молочных желез,
- желудка,
- кишечника,
- почек,
- предстательной железы.
Патологии злокачественной природы вызывают постоянные боли, не проходящие после отдыха, имеющие тенденцию к нарастанию со временем.
Помимо болей могут наблюдаться характерные симптомы:
- повышенная утомляемость, апатия, недомогание;
- немотивированная потеря веса;
- повышение температуры тела.
Тромбофлебит тазовых и подвздошных сосудов
 Тромбоз крупных сосудов, расположенных в области таза и крестцово-подвздошного сочленения, также может быть причиной болей в крестце, отдающей в ногу. Поражение вен сопровождается болью в области мочевого пузыря, онемением в ногах, ощущением жжения, покалывания, отечностью нижних конечностей.
Тромбоз крупных сосудов, расположенных в области таза и крестцово-подвздошного сочленения, также может быть причиной болей в крестце, отдающей в ногу. Поражение вен сопровождается болью в области мочевого пузыря, онемением в ногах, ощущением жжения, покалывания, отечностью нижних конечностей.
Защемление корешков седалищного нерва
Ущемление корешков седалищного нерва в области крестца может стать причиной резких болей, иррадиирущих в ягодицу и бедро. Болевые ощущения сопровождаются признаками нарушения иннервации:
- онемение, жжение, покалывание;
- снижение и утрата чувствительности в нижних конечностях;
- слабость мышц и связок;
- бледность кожных покровов;
- изменения походки, перемежающаяся хромота.
В особо тяжелых случаях к вышеперечисленным симптомам могут добавляться нарушения функций мочеиспускания и дефекации.
Диагностика болей в области крестца
 Так как причин сакродинии может быть множество, постановка диагноза представляет определенные затруднения. Первым этапом в диагностике служит сбор анамнеза, уточнение характера, степени выраженности болевых ощущений и первичный осмотр. Как правило, первичный осмотр проводит терапевт, вертеброневролог, хирург или ортопед. Для уточнения клинической картины при болях в крестцовой области могут использоваться лабораторные и инструментальные методы исследования:
Так как причин сакродинии может быть множество, постановка диагноза представляет определенные затруднения. Первым этапом в диагностике служит сбор анамнеза, уточнение характера, степени выраженности болевых ощущений и первичный осмотр. Как правило, первичный осмотр проводит терапевт, вертеброневролог, хирург или ортопед. Для уточнения клинической картины при болях в крестцовой области могут использоваться лабораторные и инструментальные методы исследования:
- общий клинический и биохимический анализ крови;
- иммунологические и серологические исследования;
- рентгенография нижних отделов позвоночника и таза для уточнения целостности и состояния костной и хрящевой ткани;
- ангиографическое исследование с применением контрастного вещества для оценки состояния русла глубоких сосудов крестцово-подвздошной области и таза;
- ультразвуковое исследование мягких тканей для обнаружения возможных очагов воспаления, уточнения их состояния на предмет патологических изменений;
- МРТ и КТ для получения максимально точной и полной трехмерной картины области поражения.
На основании результатов обследования могут быть назначены консультации травматолога, невролога, уролога, флеболога, онколога.
Методы лечения сакродинии
Тактика лечения болей в области крестца напрямую зависит от характера патологии, являющейся первопричиной их возникновения.
Лечение травм крестцовой области
 Терапия травматического поражения крестца состоит, главным образом, в купировании болевого синдрома и иммобилизации поврежденной области. В качестве первой помощи рекомендуется наложение ледяных компрессов на область поражения с целью уменьшить выраженность болевых ощущений, в дальнейшем для устранения боли используются анальгетики и нестероидные противовоспалительные препараты, в случае интенсивных болевых ощущений применяется метод инъекционной блокады области повреждения.
Терапия травматического поражения крестца состоит, главным образом, в купировании болевого синдрома и иммобилизации поврежденной области. В качестве первой помощи рекомендуется наложение ледяных компрессов на область поражения с целью уменьшить выраженность болевых ощущений, в дальнейшем для устранения боли используются анальгетики и нестероидные противовоспалительные препараты, в случае интенсивных болевых ощущений применяется метод инъекционной блокады области повреждения.
В случае нарушения целостности костей может понадобиться оперативное вмешательство с целью репозиции отломков. Для фиксации костных отломков используются спицы, пластины, штифты и винты из химически и биологически инертных сплавов.
Сроки иммобилизации зависят от степени и тяжести повреждений, составляют от нескольких недель до нескольких месяцев. Как правило, с целью иммобилизации используются тугие повязки, специальные ортопедические корсеты или гипс.
На этапе реабилитации после травм с целью ускорения процессов регенерации и восстановления функций опорно-двигательного аппарата назначается физиолечение: лечебная физкультура, массаж, электрофорез с препаратами, гидрокинезиотерапия, бальнеотерапия и др.
Медикаментозная терапия
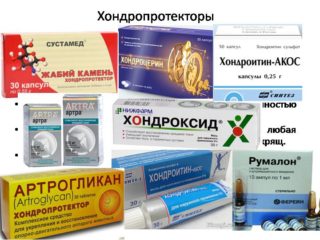
Хондропротекторы — препараты, помогающие восстановить хрящевую ткань
В зависимости от причин возникновения болей в крестцовой области могут использоваться следующие препараты:
- нестероидные противовоспалительные вещества или глюкокортикостероиды для уменьшения болевых ощущений и купирования воспалительных процессов;
- хондропротекторы и препараты гиалуроновой кислоты для стимуляции регенерационных процессов хрящевой ткани и улучшения прочности и эластичности связок;
- препараты кальция и витамин Д3 для стимуляции процесса остеогенеза и ускорения консолидации костной ткани при травмах;
- спазмолитики и миорелаксанты для устранения мышечных спазмов;
- прямые и непрямые антикоагулянты для нормализации процессов кровообращения при тромбозах глубоких вен;
- антибиотики для устранения очагов бактериальной инфекции;
- витаминные и минеральные комплексы для укрепления общего иммунитета.
Физиотерапевтические методы лечения
После завершения острой стадии заболевания, на этапе ремиссии хронического заболевания или в период реабилитации после травм пациентам назначается физиолечение с целью улучшения кровообращения, ускорения процессов регенерации, снятия отечности и восстановления функций опорно-двигательного аппарата. Наиболее эффективными при болях в крестцовой области признаны:
- лечебная физкультура,
- массаж,
- мануальная терапия,
- электрофорез с препаратами,
- иглоукалывание,
- бальнеотерапия,
- гидрокинезиотерапия,
- УВЧ-прогревания,
- микротоковая терапия.
Комплекс упражнений при болях в области крестца
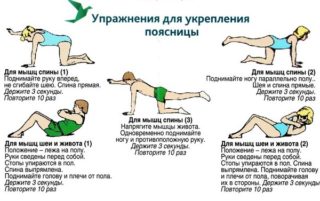 Регулярное выполнение комплекса упражнений, направленных на укрепление мышечно-связочного аппарата, позволит снять спазм и уменьшить выраженность болевых ощущений.
Регулярное выполнение комплекса упражнений, направленных на укрепление мышечно-связочного аппарата, позволит снять спазм и уменьшить выраженность болевых ощущений.
- В положении лежа на спине подтягивайте колени к груди, помогая себе руками. Следите, чтобы при этом поясница не отрывалась от пола.
- Лежа на спине, поочередно сгибайте и подтягивайте согнутые в коленях ноги к груди, при необходимости помогая себе руками.
- Стоя на четвереньках, опустить голову и выгнуть спину, затем запрокинуть голову и прогнуться в области поясницы.
Все упражнения необходимо выполнять максимально плавно, без резких рывков и ускорений, напрягая мышцы на вдохе и расслабляя на выдохе.
Профилактические меры
Комплекс профилактических мер, направленных на предупреждение возникновения заболеваний крестцового отдела позвоночника, включает в себя:
- регулярную посильную физическую активность, позволяющую укрепить мышечно-связочный аппарат и снизить риск травматизации в быту;
- контроль массы тела, предупреждение развития ожирения, создающего дополнительную нагрузку на опорно-двигательный аппарат;
- полноценное и рациональное питание, предполагающее присутствие в рационе продуктов, богатых белком, кальцием, витаминами и необходимыми микроэлементами;
- избегание травм и чрезмерных нагрузок при занятиях спортом и иными видами физической деятельности;
- выполнение обязательной разогревающей разминки перед тренировками;
- выбор ортопедически правильного матраса в соответствии со своей комплекцией;
- своевременное и адекватное лечение любых инфекционных и воспалительных заболеваний, адекватная терапия при хронических патологиях;
- при необходимости, ношение специального корсета, позволяющего поддержать мышцы и связки крестцово-поясничной области; корсет подбирается индивидуально, с учетом особенностей пациента, только по рекомендации и после консультации с врачом-специалистом.
Если болит спина в области крестца, не стоит ждать и заниматься самолечением. Своевременное обращение к врачу, ранняя диагностика и всесторонняя терапия позволит устранить неприятные симптомы, предупредить развитие осложнений заболевания и свести к минимуму риски его рецидива.
Источник

Во всех случаях, когда боль в пояснице отдает в пах или в живот, необходимо исключать повреждение нерва, выходящего через фораминальное отверстие в позвонке. Обычно это состояние возникает у лиц, страдающих остеохондрозом и не проводящих своевременное адекватное лечение заболевания. Дегенеративные дистрофические изменения в хрящевой ткани фиброзного кольца рано или поздно приводят к уменьшению массы пульпозного ядра и резкому снижению высоты межпозвоночного диска.
Боли внизу поясницы отдающие в пах могут присутствовать при целом ряде патологий. Среди них помимо остеохондроза стоит отметить межпозвоночную гружу, которая оказывает давление на спинной мозг или корешковый нерв (в зависимости от локализации грыжевого выпячивания). На втором месте по частоте распространения стоит нестабильность поясничных позвонков, которая может быть спровоцирована следующими патологическими изменениями:
- рубцовая деформация связочного и сухожильного аппарата;
- растяжение связок позвоночного столба;
- снижение тонуса мышечного каркаса спины;
- искривление позвоночного столба и нарушение физиологической осанки;
- расхождение костей таза;
- неправильная постановка стопы и искривление нижних конечностей;
- протрузия межпозвоночного диска.
При нестабильности положения тел позвонков всегда присутствует риск их соскальзывания. При этом происходит компрессия спинномозгового канала. При раздражении дуральных оболочек спинного мозга может нарушаться иннервация, возникать спазм и воспалительная реакция. В результате этого возникает сильная боль внизу поясницы, которая отдает в область паха, живот, нижние конечности. Часто возникает ретролистез (смещение тела позвонка кзади) и антелистез (смещение тела позвонка кпереди).
Следующий фактор возникновения боли с иррадиацией в пах – это разрушение межпозвонковых суставов. Они обеспечивают гибкость позвоночного столба. Но при дегенеративном дистрофическом разрушении межпозвоночных дисков на суставы оказывается повышенная амортизационная нагрузка. Они начинают постепенно деформироваться и разрушаться. Происходит первичное смещение головок костей, в результате чего истончается и разрушается хрящевой синовиальный слой. Первый признак спондилоартроза – хруст и щелчки в пояснице при совершении определённых движений (наклоны и выпрямление туловища, повороты и т.д.).
Также следует исключать болезнь Бехтерева, последствия травматического воздействия, опухолевые и инфекционные процессы в спинномозговом канале.
Необходимо учитывать огромное количество факторов при постановке точного диагноза. Напрмиер, если боль в пояснице отдающая в пах возникает у женщины в возрасте старше 50-ти лет, то необходимо в первую очередь заподозрить остеопороз. В период климактерической менопаузы часто возникает гормональный сбой и кальций перестает усваиваться костной тканью. Начинается процесс его вымывания из костей. Костная ткань становится хрупкой и часто подвержена переломам. К сожалению первым страдает позвоночник. Поэтому боль в пояснице может быть следствием компрессионного перелома.
Затрудняет диагностику этого состояния то обстоятельство, что для возникновения компрессионного перелома не требуется травматического воздействия: удара, падения, резкого подъема тяжести и т.д. Как правило, при остеопорозе компрессионный перелом позвоночника случается во время ночного сна на неправильно организованном спальном месте. Мышечный каркас спины во сне расслабляется и любой поворот туловища может привести к перелому тела позвонка. Пациентка про этот случай может даже и не помнить. Поэтому следует внимательно изучать сопутствующие факторы, клинические проявления и собирать анамнез.
Боль в пояснице справа отдает в пах
Острая боль в пояснице справа отдает в пах при развитии разнообразных заболеваний. Иногда этот клинический симптом возникает на фоне общего благополучия со здоровьем. В основном это происходит с молодыми людьми, ведущими активный образ жизни. Чрезмерные физические нагрузки при тренировках, подъем нетипичных тяжестей, длительное статическое напряжение тела в неудобном положении – все это может привести к появлению неприятной боли в области поясницы, которая будет отдавать в область паха слева или справа.
Что происходит при повышенных физических нагрузках во время тренировок:
- миоциты начинают накапливать молочную кислоту и другие продукты распада и окисления;
- при чрезмерном напряжении мышечные волокна спазмируются и не могут самостоятельно расслабиться;
- это провоцирует нарушение микроциркуляции крови и лимфатической жидкости в окружающих тканях;
- метаболиты и продукты распада не выводятся из миоцитов;
- начинается процесс окисления и воспаления внутри мышцы.
Все это вызывает сильнейшую боль в пояснице, которая отдает в пах. Спустя несколько дней эти клинические симптомы могут пройти самостоятельно, но они неизбежно оставят след на хрящевой ткани межпозвоночных дисков. Дело в том, что фиброзное кольцо межпозвоночного диска не обладает собственной кровеносной сетью. Оно может получать жидкость и питательные вещества только при диффузном обмене с окружающей его мышечной тканью. Затем жидкость проходит внутрь межпозвоночного диска к пульпозному ядру. Так поддерживается физиологическая форма и высота межпозвоночного диска.
Что происходит в случае оказания чрезмерных физических нагрузок на мышцы спины и поясницы – написано выше. В состоянии спазма и накопления метаболитов мышцы не осуществляют диффузного питания межпозвоночных дисков. В их структуре начинают происходит дегенеративные дистрофические изменения. Фиброзное кольцо обезвоживается и начинает вытягивать жидкость из пульпозного ядра. Оно утрачивает свою массу и уже не может удерживать нормальную высоту межпозвоночного диска. Развивается протрузия и происходит защемление корешкового нерва. В этом случае боль в пояснице, отдающая в область паха, становится практически постоянной.
Если не проводить своевременную реабилитацию и не распределять равномерно физические нагрузки во время тренировочного процесса, то вместо пользы от физической культуры организму будет причинен непоправимый вред. Уже в возрасте 25 – 30 лет может развиться остеохондроз и образоваться межпозвоночная грыжа.
Молодым людям, которые занимаются спортом и ведут активный образ жизни необходимо тщательно следить за своим питанием и весом, регулярно посещать мануального терапевта и проводить сеансы массажа с целью восстановления работоспособности мышечного волокна.
Боль в правом паху, отдающая в поясницу, это тоже серьёзная патология, связанная с позвоночником. Дело в том, что что бедренный нерв формируют волокна корешковых нервов L2-L4, которые располагаются в поясничном отделе позвоночника. При развитии любого дегенеративного процесса в этой области возникает ощущение скованности и боль в области паховой связки, где проходит бедренный нерв после отделения от поясничного нервного сплетения.
При диагностике следует исключать: остеохондроз, деформирующий остеоартроз, миозит, грыжу диска, нарушение осанки, разрушение подвздошно-крестцового правого сустава и т.д.
Сильные боли в пояснице, отдающие в пах
Сильные боли в пояснице, отдающие в пах могут быть признаком развития плексопатии. В области поясницы и крестца располагается два крупных нервных сплетения. Они образуются ветвями корешковых нервов. Затем из сплетения отходят нервы, отвечающие за иннервацию внутренних органов брюшной полости, нижних конечностей, малого таза и т.д. Рядом с крупными нервами проходят кровеносные сосуды. Поэтому любое поражение нервного волокна может повлечь за собой изменение кровотока.
Обратите внимание, что боль ниже поясницы, отдающая в пах, может быть связана с остеохондрозом пояснично-крестцового отдела следующим образом:
- при остеохондрозе снижается высота межпозвоночного диска;
- он не обеспечивает защиту для корешковых нервов, отходящих от спинного мозга через фораминальные отверстия в телах позвонков;
- под влиянием компрессии нервное волокно частично атрофируется и утрачивает способность обеспечивать полноценную иннервацию тех отделов, за которые оно отвечает;
- при поражении нервов, отвечающих за тонус сосудистой стенки, развивается варикозное расширение вен (сначала оно формируется в полости малого таза, возникают геморроидальные узлы и только спустя некоторое время появляются расширенные вены на нижних конечностях).
При варикозном расширении вен в полости прямой кишки и малого таза возникает неприятная постоянная боль внизу поясницы с иррадиацией в пах и живот. Это очень серьезное осложнение пояснично-крестцового остеохондроза, при котором возможен тромбоз вен и тромбоэмболия легочной вены, что может привести к гибели человека. Не оставляйте без внимания появление данного грозного клинического симптома.
Боли в пояснице, отдающие вниз живота
Боли в пояснице, отдающие вниз живота – это также проявление дегенеративных дистрофических процессов в тканях позвоночное столба. За иннервацию передней брюшной стенки отвечают корешковые нервы L2-L4. Они поддерживают мышечный тонус, не дают опускаться внутренним органам, регулируют функционирование капиллярной кровеносной сети в подкожном жировом слое.
Подвздошно-паховый нерв формируется ответвлениями корешка L1, поэтому при распространенном пояснично-крестцовом остеохондрозе одновременно может появляться боль в пояснице, паховой области и низу живота. Подвздошно-подчревные нервы иннервируют нижнюю часть передней брюшной стенки. При их поражении возникает острая болезненность внизу живота.
При этих патологиях пациенту может казаться, что болит низ живота и отдает в поясницу, поэтому в обязательном порядке требуется консультация узких специалистов: андролога (для мужчин), гинеколога (для женщин), гастроэнтеролога, уролога и флеболога.
Как лечить боль в пояснице, отдающую в пах
Перед тем как начинать лечить боль в пояснице, отдающую в пах и низ живота, нужно поставить точный диагноз. Помните о том, что принимать противовоспалительные нестероидные средства и другие обезболивающие таблетки при этом состоянии нельзя. Это может существенно затруднить последующую диагностику.
Для постановки точного диагноза следует записаться на прием к неврологу или вертебрологу. Эти доктора проведет первичное обследование и поставят предварительный диагноз. Затем может быть рекомендована консультация других специалистов. Пациенту рекомендуется сделать рентгенографический снимок пояснично-крестцового отдела позвоночника и пройти МРТ обследование.
Для лечение необходимо применять методы, которые позволят вылечить основное заболевание. Например, при остеохондрозе пояснично-крестцового отдела позвоночника рекомендуется сначала устранить снижение высоты межпозвоночных дисков. Для этого проводится несколько сеансов тракционного вытяжения позвоночного столба. Затем с помощью остеопатии и массажа специалист сможет восстановить процесс диффузного питания хрящевой ткани межпозвоночного диска. Индивидуально разработанный курс лечебной гимнастики и кинезиотерапии позволит укрепить мышечный каркас спины и предотвратить риск рецидива остеохондроза в будущем.
Не рекомендуется пытаться проводить лечение самостоятельно. Это может привести к негативным последствиям для здоровья. Обращайтесь за своевременной медицинской помощью и не рискуйте своим здоровьем
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники “Свободное движение”. На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(26) чел. ответили полезен
Источник
