Болезни спины и позвоночника у детей

Детская ортопедия изучает этиологию и патогенез, клиническое течение и диагностику врожденных и приобретенных деформаций органов движения и опоры, включая профилактику и их лечение с восстановлением функции.
Интерпретация признаков деформации или отклонений от нормального развития позвоночника у детей в различные возрастные периоды жизни не всегда является простой задачей.
У новорожденного позвоночник имеет форму пологой выгнутой дуги, т.е. равномерного кифоза: в положении на спине на ровной поверхности позвоночник становится прямым. На 3-4 месяце жизни ребенок поднимает и удерживает головку, откидывая ее назад; в результате уравновешивания затылочных и лестничных мышц развивается физиологический шейный лордоз. В 6-7 месяцев ребенок сидит, позвоночник легко подвижен и под действием силы тяжести головы, плечевого пояса, внутренностей, устойчивого лордоза и уравновешивания мышцами спины формируется кифоз грудного отдела. В 8-9 месяцев ребенок начинает стоять, 10-12 месяцев ходить, при этом за счет мышц, сгибающих бедро, таз наклоняется вперед, увлекая поясничную часть позвоночника. Туловище в вертикальном положении уравновешивается ягодичными мышцами и мышцами спины – формируется физиологический лордоз поясничного отдела позвоночника.
Возникшие к концу первого года жизни физиологические изгибы позвоночника в сагиттальной плоскости, свойственные позвоночнику взрослого, продолжают развиваться и индивидуально формируются в процессе роста ребенка к 17-22 годам.
Ортостатическое, т.е. вертикальное положение человека определяет статику и осанку. Большое влияние на формирование осанки имеют внешние условия, режим дня, питание, физические перегрузки при спортивных занятиях, перенесенные заболевания, а так же все, что вносит дисбаланс в уравновешенное состояние мышечно-связочного «каркаса» и позвоночника. В результате формируется правильная или патологическая осанка.
Кифоз – искривление позвоночника в сагиттальной плоскости выпуклостью кзади. Различают верхнегрудной, нижнегрудной, поясничный и тотальный кифоз.
Врожденный кифоз наблюдается крайне редко с локализацией в грудном и верхнепоясничном отделе. Деформация выявляется рано – в первом полугодии жизни, как только ребенок начинает сидеть. С ростом ребенка деформация заметно увеличивается, протекая безболезненно и без неврологических симптомов, к периоду полового созревания достигает выраженных размеров. Рост ребенка задерживается. При выявлении деформации применяют массаж спины, корригирующую гимнастику, при прогрессировании процесса проводят хирургическую фиксацию позвоночника.
Приобретенные кифозы могут быть результатом рахита, остеохондропатий, компрессионных переломов тел позвонков.
Рахитический кифоз является следствием общей мышечной гипотонии при тяжелом течение рахита. Развивается быстро, как только ребенок начинает сидеть. Для рахитического кифоза характерно равномерное искривление нижнегрудного и поясничного отделов позвоночника кзади. Терапия подобного состояния комплексная: это ,прежде всего лечение рахита, обязательное фиксирование ребенка в специальной кроватке, проведение курсов массажей для укрепления мышц спины, живота, конечностей.
Лордоз – искривление позвоночника в сагиттальной плоскости выпуклостью вперед. Физиологический лордоз шейного и поясничного отделов позвоночника является результатом формирования ортостатического положения человека. Патологический или чрезмерный лордоз локализуется в основном в поясничном отделе позвоночника, может быть следствием патологических изменений в поясничных позвонках и окружающих их тканях врожденного (спондилолиз и спонтанный спондилолистез, клиновидные позвонки) и приобретенного характера. Среди последних деформаций чаще всего развивается как компенсаторное искривление при локализации процесса в другом отделе позвоночника (кифоз грудного отдела, круглая спина), при деформации нижних конечностях, нарушении функций мышц туловища и конечностей (coxa vara, анкилоз тазобедренных сустава в порочном положении, врожденный вывих бедра, слабость больших ягодичных мышц и гиперфункция сгибателей бедра) и др. Врожденный лордоз у детей старшего возраста при скрытом течение может проявиться быстрой утомляемостью, болевыми ощущениями в пояснице. Компенсаторные лордозы у детей чаще всего протекают бессимптомно.
При лечении лордозов, прежде всего необходимо устранить основную причину, вызвавшую развитие патологического лордоза. Рекомендуются специальный комплекс лечебной гимнастики, массаж, физиотерапия.
Сколиоз – наиболее часто встречающийся вид деформации у детей. Сколиоз – это искривление позвоночника во фронтальной плоскости, обусловленное патологическими изменениями в позвоночнике и паравертебральных тканях, склонных к прогрессированию деформации со статико– динамическими нарушениями и функциональными изменениями внутренних органов. По этиологическому фактору различают врожденные и приобретенные сколиозы.
Врожденный сколиоз – основой его происхождения являются аномалии развития позвоночника и ребер (добавочные, клиновидные позвонки и полупозвонки, синостозы остистых отростков, добавочные ребра), дисплазия пояснично-кретцового отдела позвоночника, определяющая понятие «диспластический сколиоз».
Приобретенные сколиозы чаще выражаются как признаки других заболеваний. Статические сколиозы наблюдаются при укорочении нижней конечности, одностороннем врожденном вывихе бедра, контрактурах тазобедренного и коленного суставов. Неврогенные и миопатические сколиозы возникают вследствие нарушения равновесия мышц спины, при нейрофиброматозе, сирингомиелии, деформирующей мышечной дистонии, рахите. Известны сколиозы вследствие обширных послеожоговых рубцов туловища, заболеваний и операций органов грудной полости и грудной клетки. Причиной сколиоза могут быть опухоли позвоночника и паравертебральной локализации.
Нарушение обменных процессов нередко сопровождается развитием сколиоза.
Идиопатический сколиоз представляет особую, наиболее распространенную форму, проявляющуюся как самостоятельное заболевание. В патогенезе сколиоза придается большое значение дегенеративно-дистрофическим процессам в эпифизарном хряще и самом диске, эпифизеолизу дисков при активном воздействии нервно-мышечной системы. При осмотре спереди обращают внимание на осанку; можно выявить вынужденное положение головы и ассиметрию лица, разный уровень расположения надплечий, деформацию грудной клетки, отклонение пупка от средней линии и разный уровень гребней подвздошных костей. При осмотре сзади одно надплечье выше другого, лопатка на вогнутой стороне искривления позвоночника приближена к остистым отросткам и расположена ниже противоположной, выявляются ассиметрия грудной клетки и реберный горб, ассиметрия треугольников талии. При осмотре сбоку отмечаются выраженность кифоза, величину реберного горба. Помимо осмотра врач – специалист также оценивает подвижность позвоночника и силу мышц спины. Диагноз сколиоза ставится после консультации ортопеда с проведением всех необходимых тестов и рентгенологического исследования позвоночника с захватом таза в переднезаднем направлении в положении больного стоя и лежа и профильный снимок в положении лежа.
По локализации выделяют следующие типы сколиозов: шейно-грудной; грудной (может быстро прогрессировать с тяжелыми функциональными нарушениями дыхания и сердечно-сосудистой системы); пояснично-грудной (склонен к прогрессированию с нарушениями функции дыхания и сердечно-сосудистой системы, сопровождается болью), поясничный (отличается легким течением, редко дает тяжелые степени деформации); пояснично-кретцовый, при котором в дугу искривления включаются кости таза, создавая перекос с относительным удлинением одной ноги (может сопровождаться болями); комбинированный тип сколиоза характеризуется наличием двух первичных дуг искривления (отличается стабильностью). По степени тяжести сколиоза выделяют первую, вторую, третью и наиболее тяжелую четвертую степень.
Прогрессирование сколиоза зависит от возраста больного, типа и степени деформации. Интенсивное увеличение деформации наблюдается в период бурного роста ребенка, достигает максимума в пубертатный период, у девочек в 11-13 лет, у мальчиков в 14-16 лет и обычно заканчивается при прекращении роста. Большей частью неблагоприятно протекают сколиозы, проявившиеся до 6 летнего возраста, более благоприятно – после 10 и особенно после 12 лет. При выраженном прогрессировании сколиозы относят к декомпенсированным, без наклонности к прогрессированию или незначительным прогрессированием в течение длительного времени – к компенсированным. Дети с компенсированным сколиозом начальной степени должны лечиться в условиях поликлинике и дома, с медленно прогрессирующим течением – лучше в специализированных школах-интернатах, с интенсивным прогрессированием в ортопедическом стационаре.
Лечение сколиоза направлено на стабилизацию имеющего искривления, предупреждения его прогрессирования и компенсирования сколиоза путем повышения устойчивости позвоночника и выработки ортостатического положения с восстановлением баланса между кривизной сколиоза.
Лечение складывается из комплекса мероприятий, предусматривающих снижение статической нагрузки на позвоночник и организацию правильного двигательного режима в дошкольном учреждении, школе и дома. При этом следует устранить причины, способствующие деформации позвоночника: длительное сидение, неправильное положение в постели, неправильная поза при стоянии, ношение тяжелых предметов в одной руке и др. Необходимо проведение комплекса лечебной гимнастики (комплекс лечебной гимнастики составляется специалистом по лечебной физкультуре индивидуально для каждого больного или группы идентифицированных больных) и курсов массажа, сеансов физиотерапии. Наряду с этим рекомендуется занятия спортивными играми с мячом, плавание, катание на лыжах.
Практика показывает, что проведение комплексов консервативного лечения оказывают благоприятное воздействие на коррекцию сколиоза.
Профилактическая направленность является одним из основных звеньев детской ортопедии. Ранняя диагностика и лечение устраняют прогрессирование деформаций, предупреждают нарушение функций органов опоры и движения. Этим определяется основная задача ортопеда и детского хирурга совместно с педиатром.
Источник
 Заболевания позвоночника у детей и подростков тем и коварны, что зачастую застают родителей врасплох. Чтобы не сражаться впоследствии со страшными диагнозами, надо с младенчества учить ребенка держать спину правильно. А по мере взросления объяснить, как нужно поднимать тяжести и переносить их.
Заболевания позвоночника у детей и подростков тем и коварны, что зачастую застают родителей врасплох. Чтобы не сражаться впоследствии со страшными диагнозами, надо с младенчества учить ребенка держать спину правильно. А по мере взросления объяснить, как нужно поднимать тяжести и переносить их.
Cтатистика печальна: более семидесяти процентов детей страдают от нарушения осанки. Более десяти процентов — от сколиоза. Важно вовремя выявить проблему, поэтому чаще осматривайте ребенка на предмет возможного искривления. Если появились подозрения, нужно сразу обратиться к ортопеду, который назначит лечение.
Увы, именно в школьном возрасте, когда дети особенно быстро растут и набирают вес, они получают еще и заболевания позвоночника. Проблема в том, что в этом возрасте и сам ребенок, и его позвоночник, не могут справиться с такими нагрузками. И это уже задача родителей — стараться, чтобы школьник не был перегружен, таская рюкзак. Вес, который ребенку можно поднимать, должен составлять не больше десяти процентов от его собственного веса. Конечно, есть и другие причины искривления позвоночника, помимо тяжелого рюкзака.
Причины болезней позвоночника
Главные причины того, что у ребенка развиваются заболевания позвоночника:
1.Вирусные инфекции, болезни и травмы будущей мамы, неправильный рацион питания беременной женщины.
- Родовая травма и другие патологии во время родов. Смещения и блоки позвонков во время кесарева сечения. Не случайно новорожденного должен сразу посмотреть остеопат.
- Еще одна причина, провоцирующая заболевания позвоночника — постнатальная патология. Это могут быть как случайные травмы, так и слабая активность ребенка, его лишний вес и нелюбовь к физкультуре. В числе негативных факторов — ношение тяжестей, укоренившаяся привычка неправильно ходить, вредное для позвоночника положение, когда ребенок спит. А также — любовь к фастфуду, несбалансированный пищевой рацион.
Профилактика заболеваний позвоночника у детей
Если заболевания позвоночника у ребенка уже есть, надо приступить к занятиям лечебной физкультурой сразу, не откладывая в долгий ящик. Иначе нарушения осанки и более серьезные проблемы будут лишь прогрессировать. Поэтому следует обязательно включить в распорядок дня ребенка сеансы специальной физкультуры, массажа, иногда — остеопатию.
Как профилактика болезней позвоночника хорошо работает плавание. Неплохо себя зарекомендовали минеральные ванны, улучшающие обменные процессы в костной ткани позвоночника. Тем самым риск, что заболевания позвоночника коснутся ребенка и будут прогрессировать, сведутся к минимуму. Кроме того, плавание и грязелечение снижают возможность раннего развития такой болезни, как остеохондроз.
Стимулируя ребенка заниматься спортом, гимнастикой или плаванием, нужно следить, чтобы нагрузки при этом не были чрезмерными и резкими. Начинать надо с малого, с посильных упражнений, в идеале — с лечебной физкультуры под руководством инструктора, который составит программу с учетом особенностей вашего ребенка.
Полноценный рацион, внимательно подобранное правильное питание с учетом того, что в меню ребенка включены продукты со всеми важными витаминами и минералами — на это тоже нужно обратить внимание. Растущий организм ребенка или подростка с бушующим гормональным фоном нуждается в полном спектре полезных веществ. При необходимости лучше добавить витамины, особенно в период межсезонья. Например, препарат Остео-Вит — идеальный вариант, чтобы восполнить недостаток солнечного витамина D, что очень важно осенью. Поскольку во многих случаях заболевания спины могут быть спровоцированы рахитом, крайне важно, чтобы организм получал витамин D.
Кроме того, препарат содержит уникальный природный компонент, трутневый расплод, нужный для здоровья костей и хорошего гормонального фона. Также в его составе хорошо сбалансированы все нужные витамины и микроэлементы, что укрепляет иммунитет и способствует полноценному усвоению кальция. А это очень важно для здоровья позвоночника. Ну и дополнительный плюс, весьма актуальный осенью — Остео-Вит защитит ребенка от вирусов гриппа и от простудных заболеваний.
Источник
Статья посвящена вопросам диагностики и терапии боли в спине у детей и подростков
Введение
Наиболее частыми причинами боли в спине у детей являются доброкачественная скелетно-мышечная боль и травмы. Несмотря на высокую распространенность скелетно-мышечной боли (около 50%), достаточно часто могут выявляться специфические причины болевых синдромов: инфекционная спинальная патология, воспалительные спондилоартропатии, остеоид-остеома, грудной гиперкифоз Шейермана — Мау, сподилолиз и спондилолистез [1]. В практике важно обучение врачей различных специальностей (педиатров, ортопедов, неврологов) особенностям осмотра детей с жалобами на боль в спине и использованию доказательных эффективных алгоритмов диагностики и лечения.
Эпидемиология
Вопреки распространенному мнению о том, что «у детей спина болит редко», боли в спине отмечаются у детей достаточно часто, особенно в подростковом возрасте [1, 2]. Частота встречаемости боли в спине линейно нарастает с возрастом и пубертатным развитием детей [3]. В большинстве случаев причинами боли в спине являются скелетно-мышечные нарушения, при начальных проявлениях болевой синдром слабо выражен, регрессирует самостоятельно, и большинство родителей и детей не обращаются за медицинской помощью. В результате крупнейшего эпидемиологического кросс-секционального исследования были опрошены более 5000 детей и взрослых молодого возраста. Выявлено, что в возрасте 12 лет 7% детей как минимум один раз испытывали боль в спине. Общая частота встречаемости боли в спине увеличивалась до 50% к 18 годам в женской популяции и к 20 годам в мужской [4]. В каждый определенный день 1% детей в возрасте 12 лет жалуются на боль в спине, 5% — в 15 лет и каждый 10-й — в 20 лет [5]. Интересные данные получены при анализе факторов, ассоциированных с болью в спине в детской популяции. В школьном возрасте риск развития боли в спине выше у девочек, у детей, которые длительно смотрят телевизор, много времени проводят за компьютером, а также имеют аффективные (тревожные) расстройства и семейный анамнез боли в спине. Профессиональные занятия спортом также достоверно ассоциированы с болевым синдромом в спине. В то же время умеренная спортивная нагрузка, преимущественно аэробная, является фактором профилактики различных болевых синдромов, например боли в шее и спине, головной боли напряжения, мигрени [6].
Данные о частоте и структуре специфических причин боли в спине немногочисленны и сильно зависят от анализируемой популяции. В одном из проспективных исследований проанализированы данные 73 детей, обратившихся вспециализированную клинику с хронической болью в спине, длившейся более 3 мес. Пациенты после оперативных вмешательств не были включены в исследование. У 60 детей (82%) основной причиной боли были скелетно-мышечные нарушения, и только у 13 пациентов (18%) выявлены определенные заболевания, которые были источниками болевого синдрома: спондилолиз с/без спондилолистеза (9), болезнь Шейермана — Мау (2), остеоид-остеома (1), экструзия межпозвоночного диска [7]. По данным ретроспективного анализа данных 116 подростков, получавших лечение в ортопедической клинике, у 63 человек (55%) боль в спине была связана со скелетно-мышечными причинами с/без сколиоза. Болезнь Шейермана — Мау была выявлена в 23 случаях (20%), спондилолиз/спондилолистез — у 18 пациентов (16%), другие причины, включая 2 экструзии межпозвоночных дисков, — у 12 пациентов (10%) [8]. Также проводился анализ структуры болевого синдрома в спине у детей, поступивших с данной жалобой в отделение неотложной помощи. В 25% случаев причиной боли была острая травма, в 24% случаев — мышечно-тонический синдром. У 13% пациентов (достаточно часто) боль в спине была проявлением криза при серповидно-клеточной анемии. В 13% случаев болевой синдром имел неясную этологию, в 5% случаев был вызван инфекцией мочевыделительной системы, в 4% — острой вирусной инфекцией [9]. Более чем в 90% случаев болевой синдром в спине продолжается у детей менее 4 нед. Интересны данные лонгитудинальных исследований течения боли в спине у детей: одна группа детей (n=225) с жалобой на боль в спине была обследована в 9, 13 и 15 лет. В 7% случаев боль отмечалась в каждом из возрастов [10].
Причины боли в спине у детей
Доброкачественная скелетно-мышечная боль и травмы являются наиболее частыми причинами боли в спине у детей.
Источниками скелетно-мышечной боли в большинстве случав являются мышцы, связки, суставы (дугоотросчатые и крестцово-подвздошные), межпозвонковые диски и костные структуры позвоночника.
Наиболее частым источником боли в спине у детей и подростков является мышечно-тонический, миофасциальный синдром (МФС). Данный синдром может развиваться как на фоне ортопедической патологии (выраженный сколиоз, кифосколиоз, асимметрия таза, длины ног), так и на фоне мышечного перенапряжения и травм. Чаще мышечная боль локализуется в области паравертебральных мышц, трапециевидных мышц с иррадиацией в зоны отраженной боли от миофасциальных точек с усилением при скручивании и разгибании.
Выделено несколько факторов, ассоциированных с мышечной болью в спине у детей и подростков:
Ношение тяжелого рюкзака. Согласно рекомендациям Американской ассоциации педиатров, масса рюкзака должна составлять не более 10–20% от массы тела ребенка [11].
Использование мягких матрасов (ассоциировано с болью и утренней скованностью в спине) [12].
Интенсивные занятия спортом / нарушения техники тренировок (неправильная посадка на велосипеде, неправильный подбор обуви для бега и т. д.) [13].
Психосоциальный дистресс, тревога/депрессия [14].
В большинстве случаев мышечная боль в спине регрессирует спонтанно, при невыраженном болевом синдроме предпочтительно использование нелекарственных методов терапии (ЛФК, массаж).
При костных источниках болевого синдрома, как правило, боль локализуется по центральной оси позвоночника с усилением при экстензии и ротации, что, однако, не является специфичным признаком. Как уже отмечалось, костные причины болевого синдрома в спине у детей достаточно редки. Среди них наиболее распространенными являются спондилолиз, спондилолистез, сколиоз, ювенильный кифоз Шейермана — Мау, реже — ювенильный остеопороз, врожденное отсутствие ножки позвонка, перелом апофиза позвонка или Limbus vertebra (смещенный позвонковый апофиз), стрессовые повреждения КПС при занятиях спортом.
Спондилолиз и спондилолистез. Спондилолиз — это врожденный или приобретенный одно/двухсторонний дефект (несращение/повреждение) в зоне дуги позвонка в межсуставной области. В большинстве случаев спондилолиз отмечается на нижнем поясничном уровне, преимущественно L5. При двухстороннем повреждении (или врожденном несращении) тело позвонка может смещаться вперед (спондилолистез) [15]. Факторами риска развития спондилолиза и спондилолистеза являются занятия определенными видами спорта с сочетанием часто повторяющейся флексии/экстензии и гиперэкстензии в поясничном отделе (например, спортивные гимнастика и танцы, фигурное катание, тяжелая атлетика, волейбол, футбол, большой теннис). Обычно клинические проявления спондилолиза отмечаются в подростковом возрасте при наличии провоцирующих факторов. Для спондилолиза характера острая простреливающая (прокалывающая) боль в поясничном отделе с усилением при гиперэкстензии и уменьшением в покое. При осмотре пациента может выявляться повышенное мышечное напряжение (с акцентом на стороне патологии) в паравертебральных мышцах с усилением при экстензии и/или наклоне вбок, а также болезненность при пассивном подъеме прямой ноги и наклоне вперед. Дополнительно может оказаться полезным проведение теста гиперэкстензии на одной ноге, когда пациент стоит на одной ноге и наклоняется (прогиб) назад с возможным испилатеральным усилением болевого синдрома, при этом данный тест не является специфичным для спондилолиза [16].
В процессе быстрого роста в подростковом возрасте при наличии предрасполагающих факторов спондилолиз может осложняться спондилолистезом, что клинически ассоциировано с персистированием болевого синдрома.
Сколиоз — латеральное искривление позвоночника с углом (угол Кобба) отклонения более 10°. Как правило, сколиоз сочетается с различными вариантами ротации позвоночника. Сколиз может быть идиопатическим или развиваться в результате различных патологических процессов (врожденные аномалии развития, мышечный спазм, инфекции, опухоли). Идиопатический вариант сколиоза встречается в большинстве случаев — 80–85%. Распространение сколиоза в подростковой популяции составляет около 3% [17]. У пациентов со сколиозом достоверно чаще отмечается скелетно-мышечный болевой синдром. Однако в связи с гипердиагностикой сколиоза следует комплексно подходить к выявлению причин боли в спине с общей оценкой биомеханических, ортопедических и неврологических проявлений. Отклонение менее 10° (угол Кобба) рассматривается в пределах допустимой физиологической асимметрии.
Болезнь Шейермана — Мау. Ювенильный кифоз определяется как передняя клиновидная деформация (компрессия) на 5° и более как минимум в 3 смежных позвонках и обычно выявляется с помощью рентгенографии [18]. Точная этиология болезни Шейермана — Мау остается неизвестной. Рассматривается вариант генетической предиспозиции, что подтверждается данными исследований среди близнецов [19]. В качестве возможных факторов риска наиболее часто отмечаются длительный постельный режим (по различным причинам) и состояния, сопровождающиеся транзиторным остеопорозом [20]. Также было отмечено, что подростки с данной патологией несколько выше сверстников и имеют укороченный размер грудины, что может приводить к предрасположенности компрессионного повреждения передней части позвонков. В то же время нет убедительных данных, показывающих взаимосвязь между занятиями спортом (в т. ч. тяжелой атлетикой) и развитием болезни Шейермана — Мау.
Частота встречаемости ювенильного кифоза оценивается в диапазоне 4–8%, заболевание чаще встречается у мальчиков [21]. Клинические проявления болезни Шейермана неспецифичны: обычно отмечаются подострые боли в грудном и, реже, поясничном отделах, без связи с травмой, с усилением при физической нагрузке и снижением после отдыха. Ювенильный кифоз может сочетаться со спондилолизом и реже, при выраженных изменениях, с миелопатией [22, 23].
При болезни Шейермана отмечается жесткий (ригидный) кифоз с образованием относительно острого угла, который не сглаживается при наклоне вперед, экстензии и в положении лежа на животе. Также при осмотре можно выявить компенсаторный поясничный гиперлордоз и хамстринг-синдром. Однако данные проявления не служат облигатными признаками ювенильного кифоза, «золотым стандартом» диагностики является анализ рентгенографических снимков.
Как правило, проводится консервативное лечение с акцентом на немедикаментозные методы терапии (лечебная гимнастика, массаж), ограничение возможных провокаторов скелетно-мышечной боли (эргономика рабочего места учащегося), при остром болевом синдроме возможно использование анальгетиков (парацетамол, ибупрофен). При кифозе более 60°, персистирующем болевом синдроме, дополнительных ортопедических нарушениях (спондилолиз, спондилолистез) или неврологических осложнениях (миелопатия) возможно проведение оперативного ортопедического лечения [24].
Дискогенные болевые синдромы. Несмотря на то, что болевые синдромы, связанные с повреждением межпозвонковых дисков, в подростковом возрасте встречаются реже, чем у взрослых, около 10% персистирующей боли в спине у подростков связано с дискогенной патологией [25]. Факторами риска экструзии межпозвонковых дисков являются острая травма, ювенильный кифоз, семейный анамнез, ожирение, гиподинамия. Занятие некоторыми видами спорта достоверно ассоциировано с повышенным риском развития грыжи диска — тяжелая атлетика, спортивная гимнастика, фигурное катание и спорт с повышенным риском травм (горные лыжи, регби, бокс, хоккей и др.) [26].
Клинические проявления дискогенной патологии у подростков схожи с таковыми у взрослых. Различают вариант аксиальной дискогенной боли и радикулярного болевого синдрома с возможным развитием клиники радикулопатии или миелопатии. При дискогенной боли часто может быть ограничен наклон вперед с усилением болевого синдрома.
Диагностика причины боли в спине у детей и подростков
Первичный осмотр ребенка с болью в спине должен быть направлен на исключение специфических причин болевого синдрома с дальнейшим определением оптимальной тактики терапии и профилактики. Основные неспецифические и специфические причины боли в спине у детей представлены в таблице 1.

Анализ анамнеза, ортопедический и неврологический осмотры в большинстве случаев позволяют выявить источник боли и поставить верный диагноз, сформировать план терапии. При скелетно-мышечной боли, как правило, не требуется дополнительных обследований. Дополнительные обследования (лабораторная диагностика и визуализация) требуются при наличии признаков специфической этиологии болевого синдрома, так называемых «сигналов опасности», или «красных флажков» (табл. 2).

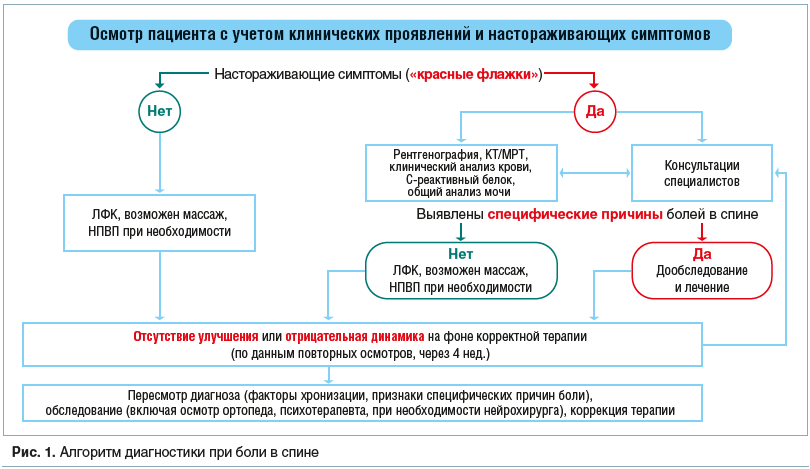
Диагностический алгоритм боли в спине в детском возрасте представлен на рисунке 1.
Основные подходы к терапии боли в спине у детей и подростков
Основой терапии и профилактики скелетно-мышечной боли в спине является немедикаментозная терапия. Среди методов наибольшую эффективность показывают индивидуальные занятия ЛФК с обучением двигательному контролю, сохранение повседневной активности, выявление и коррекция факторов, способствующих скелетно-мышечной боли [27]. В дополнение возможно использование массажа, однако данные клинических исследований по эффективности массажа, иглорефлексотерапии и физиолечения достаточно противоречивы и не показывают убедительных положительных результатов [28]. С учетом особенностей скелетно-мышечной боли у детей и подростков (болезнь Шейермана — Мау, идиопатический сколиоз, спондилолиз, сподилолистез), при персистировании болевого синдрома рекомендовано использовать мультидисциплинарный подход с осмотром ортопеда, врача ЛФК и невролога.
Фармакологическое лечение боли в спине у пациентов детского возраста используется по возможности наиболее кратковременно. Основной целью терапии является быстрое, эффективное и безопасное купирование острого болевого синдрома, способствующее нормализации повседневной активности детей, предотвращению или снижению риска рецидива и хронизации боли. Оптимальным подходом является использование препаратов с высокой эффективностью и низким спектром развития нежелательных реакций.
«Золотым стандартом» и наиболее широко применяемыми в педиатрической практике препаратами для купирования острой боли в спине и в составе комплексной терапии хронического болевого синдрома являются лекарственные средства из группы нестероидных противовоспалительных препаратов (НПВП), среди которых у детей чаще всего используют ибупрофен, как и анальгетик ацетаминофен.
Заключение
Периодические боли в спине у детей отмечаются часто, в подростковом возрасте их распространенность практически сопоставима с таковой у взрослых.В большинстве случаев причинами болевого синдрома являются доброкачественная скелетно-мышечная боль или легкая травма. С целью выявления специфических причин боли в спине рекомендовано для скрининга использовать систему «сигналов опасности» / «красных флажков», при необходимости — лабораторную диагностику (клинический анализ крови, С-реактивный белок и др.) и методы визуализации (рентгенография, компьютерная томография или магнитно-резонансная томография). Сохранение болевого синдрома более 4 нед. является показанием для повторного анализа истории заболевания и обследования пациента с целью исключения специфических причин болевого синдрома. Основой лечения и профилактики скелетно-мышечной боли является использование различных методов ЛФК с обучением двигательному контролю, сохранение повседневной активности, а также корректирование имеющихся у конкретного пациента факторов риска. При остром болевом синдроме коротким курсом возможно использование НПВП.
Источник
