Боль в области позвоночника
Почему болит позвоночник
Дегенеративные патологии
Самой распространенной причиной симптома является остеохондроз. Локализация болевого синдрома соответствует уровню поражения. Чаще болевые ощущения умеренные, тупые, постоянные, как при миозите. Чтобы не спровоцировать увеличение их интенсивности, пациенты изменяют положение позвоночника медленно, осторожно. При сдавлении корешка боль становится острой, стреляющей, очень интенсивной (люмбаго). Малейшие движения вызывают усиление болезненности, поэтому больные принимают вынужденное положение.
При грыже межпозвоночного диска сначала отмечаются локальные транзиторные тупые боли, которые усиливаются во время двигательной активности, длительного пребывания в статической позе, исчезают в положении лежа. Пациент старается ограничивать движения. Потом симптом становится постоянным, сочетается с выраженным мышечным напряжением. Развивается люмбоишиалгия, возможны осложнения.
Для спондилоартроза типичны локальные боли, возникающие при движениях, уменьшающиеся либо исчезающие в покое. Затем присоединяется утренняя скованность, постоянная тупая боль, дискомфорт, которые нарастают при продолжительном сохранении позы. Иррадиация, как при остеохондрозе, обнаруживается редко, иногда выявляется на поздних стадиях болезни.
Спондилез проявляется тупой ноющей локальной болью, усиливающейся к концу дня, на фоне перегрузки, переохлаждения, резких движений, иногда – по ночам. Пациентам трудно найти комфортное положение тела, они долго подбирают позу, двигаются медленно, плавно. При грыжах Шморля боли неинтенсивные, хронические, усиливающиеся в вертикальном, уменьшающиеся в горизонтальном положении.
Искривление позвоночника
На начальных стадиях болезненность отсутствует. При прогрессировании процесса возникают ноющие либо тянущие боли, усиливающиеся на фоне нагрузки, неудобного положения тела. Выявляются типичные внешние деформации различной степени выраженности. Болевой синдром наблюдается при таких патологиях, как:
- патологический кифоз;
- кифосколиоз;
- патологический лордоз;
- сколиоз;
- болезнь Шейермана-Мау.
Незначительные неприятные ощущения, обусловленные нефизиологической позой и слабостью мышц, отмечаются у пациентов с нарушениями осанки.

Боль в позвоночнике
Аномалии развития
Симптом нередко наблюдается при пороках развития, иногда сочетается с неврологическими проявлениями. Выявляется при следующих состояниях:
- Расщепление позвоночника. Закрытая форма Spina bifida характеризуется умеренными локальными болями в пояснично-крестцовой зоне. Через некоторое время присоединяется корешковый синдром.
- Сакрализация и люмбализация. При сдавлении корешков возникают жгучие или простреливающие болевые ощущения, которые дополняются парезами, нарушениями чувствительности.
- Клиновидные позвонки. Боли тупые, ноющие, развиваются при нагрузке, продолжительном пребывании в положении стоя или сидя. Возможны нарушения осанки, деформации грудной клетки.
Остеопороз
Слабые боли в позвоночнике нередко являются единственным симптомом различных форм остеопороза: ювенильного, идиопатического, сенильного, постменопаузального. Локализуются в грудном и поясничном отделе. Усиливаются после значительных нагрузок, сочетаются с неинтенсивными болями в ребрах, области таза, тазобедренных суставах. Симптом медленно прогрессирует на протяжении ряда лет.
Травмы
Симптом соответствует тяжести повреждения, может сочетаться с признаками поражения нервной ткани. Выделяют следующие травматические причины:
- Ушиб. Возникает при прямом ударе, падении на спину. Болезненность локальная, незначительная либо умеренная, после травмы быстро стихает, полностью исчезает через 1-2 недели.
- Травматический спондилолистез. Страдает поясничный отдел. Пациенты жалуются на умеренную или выраженную боль в пояснице, иррадиирующую в ноги. Пальпация остистого отростка болезненна, симптом осевой нагрузки положительный.
- Компрессионный перелом. Развивается при падении на ягодицы, прыжке с высоты с приземлением на ноги. Чаще поражаются нижнегрудные позвонки. Вначале боль резкая, затем – достаточно интенсивная, усиливается при движениях, прыжках, сотрясении тела во время ходьбы. Выявляется болезненность остистого отростка.
- Оскольчатый перелом. Наблюдается при высокоэнергетической травме. Наряду с интенсивной болью в позвоночнике определяются неврологические расстройства.
- Вывихи и переломовывихи. Причиной становится высокоэнергетическое воздействие. Резкая боль сочетается с расстройствами чувствительности, движений, нарушениями общего состояния.
При патологическом переломе, возникающем на фоне заболеваний позвоночника (опухолей, остеопороза) болезненные ощущения незначительные, ноющие, давящие, тянущие, почти без изменений сохраняются в течение длительного времени.
Воспалительные и инфекционные заболевания
При болезни Бехтерева пациенты вначале жалуются на тупые боли, ощущение скованности в поясничном отделе с характерным суточным ритмом – симптом появляется ночью, усиливается по утрам. Его интенсивность снижается после физической нагрузки, горячего душа. Днем болевой синдром также нарастает в покое, уменьшается при движениях. Затем боли постепенно распространяются по позвоночнику, подвижность позвоночного столба ограничивается, формируется грудной кифоз.
Боль в позвоночнике является наиболее постоянным симптомом туберкулеза. Наблюдаются ощущения двух типов. Первый – глубокие локальные вследствие разрушения позвонков. Усиливаются при нагрузке, сочетаются с повышенной чувствительностью кожи над зоной поражения. Второй – жгучие, стреляющие, иррадиирующие. Возникают из-за сдавления нервных корешков. Симптом развивается постепенно, дополняется скованностью движений, типичной общей симптоматикой.
Остеомиелит позвонков диагностируется у детей и подростков, имеет гематогенный характер. Боль в позвоночнике четко локализованная, глубокая, очень интенсивная, рвущая, распирающая, сверлящая. Резко усиливается при попытке движений, что вынуждает пациента замирать в постели. Сочетается с гипертермией, слабостью, лихорадкой, выраженным локальным отеком.
Другие формы остеомиелита (посттравматический, послеоперационный) могут обнаруживаться у пациентов любого возраста на фоне открытых травм, операций на позвоночнике. Симптоматика – та же, что при гематогенном остеомиелите, но выражена не так сильно, медленнее прогрессирует. У больных хроническим остеомиелитом боли ноющие, усиливаются после закрытия свища, уменьшаются либо исчезают после появления отделяемого.
При спинальном эпидуральном абсцессе боль разлитая, быстро усиливающаяся, сочетающаяся с ознобом и лихорадкой. Постукивание по остистым отросткам болезненно. Через несколько дней появляются прострелы, нарушения чувствительности и движений. При прогрессировании развиваются парезы, параличи.
Диффузный спинальный арахноидит манифестирует преходящими болями, иррадиирующими в зону иннервации нервных корешков. Потом болевые ощущения в позвоночнике приобретают постоянный характер, напоминают клиническую картину радикулита, дополняются расстройствами чувствительности, моторными нарушениями, утратой способности контролировать деятельность тазовых органов.
Опухоли
Доброкачественные новообразования позвоночника протекают скрыто либо сопровождаются скудной, медленно прогрессирующей симптоматикой. Наиболее распространенные гемангиомы сопровождаются болью у 10-15% пациентов. Болезненные ощущения локальные ноющие, тупые, нарастают после нагрузки, по ночам. При доброкачественных и злокачественных неоплазиях спинного мозга отмечаются корешковые боли, нарушения нервной проводимости.
Саркомы позвоночника на начальной стадии характеризуется слабой или умеренной интермиттирующей болью, усиливающейся в ночное время. Интенсивность болевого синдрома быстро нарастает. Пациенты не могут спать либо просыпаются по ночам. Симптом дополняется ограничением движений, корешковым синдромом. С учетом уровня расположения опухоли появляются боли в руках, ногах, внутренних органах.
Боли в позвоночнике являются первым признаком метастазирования опухолей отдаленных локализаций. Вначале локальные, тупые, ноющие, нарастают при постукивании по соответствующему остистому отростку. Напоминают болевой синдром при остеохондрозе, но отличаются большей длительностью, быстро прогрессируют, становятся постоянными, усиливаются по ночам, с учетом локализации отдают в руки или ноги. Возможны острые простреливающие боли по типу «удара тока» при постоянной фоновой болезненности.
Другие болезни
Болезненность в зоне позвоночного столба наблюдается при следующих патологиях:
- Спинальное эпидуральное кровоизлияние. Боль резкая, локальная, напоминает ощущения при радикулите. Стихает на протяжении нескольких часов, уступая место спинально-проводниковым расстройствам.
- Болезнь Кальве. Боли периодические, вначале слабые, нередко иррадиируют в ноги. Уменьшаются лежа, усиливаются при нагрузках, пальпации остистого отростка. Нарастают в течение многих месяцев.
- Болезнь Форестье. Боли появляются в грудном отделе, распространяются на шею и поясницу. Слабые, кратковременные, реже постоянные. Сочетаются с болями в костях таза, плечевых, локтевых суставах, тугоподвижностью позвоночника вплоть до анкилоза.
- Спондилолиз. Боли длительные, но слабые. Реже возникает выраженная болезненность, вынуждающая пациентов существенно ограничивать повседневную активность. Типичное проявление – уменьшение симптома при наклоне вперед и усиление при наклоне назад.
Иногда боль в позвоночнике наблюдается при психических расстройствах. Отличительной особенностью данного проявления считается необычная клиническая картина, не укладывающаяся в симптоматику определенного заболевания. При тяжелой психической патологии симптом приобретает вычурный характер.
Диагностика
Уточнением причин появления боли в позвоночнике чаще всего занимаются неврологи. Пациентов с травматическими повреждениями позвоночного столба направляют к травматологам или нейрохирургам. Могут проводиться следующие диагностические процедуры:
- Опрос, общий осмотр. Врач выясняет, когда и при каких обстоятельствах впервые появились боли, как изменялись с течением времени, какими факторами провоцировались, с какими симптомами сочетались. Осматривает и пальпирует область поражения, определяет объем движений.
- Неврологический осмотр. Специалист оценивает поверхностную и глубокую чувствительность, мышечную силу, координацию движений. Исследует рефлексы.
- Рентгенография позвоночника. Выполняется в двух проекциях, по показаниям дополняется функциональными пробами. Позволяет выявить основные причины болей: переломы, вывихи, переломовывихи, аномалии, дегенеративные изменения, участки разрушения вследствие инфекции, асептического некроза. Для изучения состояния спинномозгового канала может быть проведена миелография.
- Другие визуализационные методы. Назначаются для уточнения данных, полученных в ходе рентгенографии. На КТ позвоночника хорошо видны изменения твердых структур, МРТ позвоночного столба предоставляет подробную информацию о состоянии связок, межпозвонковых дисков.
- Функциональная диагностика. Для оценки мышечных структур назначают электромиографию. При подозрении на развитие корешкового синдрома осуществляют исследование вызванных потенциалов, электронейрографию.

Лечебная гимнастика для позвоночника
Лечение
Помощь до постановки диагноза
При травматических повреждениях следует уложить пострадавшего на щит, дать обезболивающее средство. При болях нетравматического генеза требуется функциональный покой. Пациентам нужно избегать резких движений, делать регулярные перерывы при работе в статическом положении. При отсутствии признаков острого состояния, выраженных воспалительных явлений допустим кратковременный прием НПВС, применение средств местного действия. Резкие нарастающие боли, нарушения общего состояния, неврологические расстройства являются поводом для немедленного обращения к специалисту.
Консервативная терапия
Лечебная тактика определяется характером и стадией патологии. При травмах назначается охранительный режим, изредка применяются различные способы вытяжения. Основу лечения большинства травматических и нетравматических поражений составляют медикаменты, физиотерапевтические методики. Используются следующие лекарственные препараты:
- НПВС. Эффективны при острых и хронических болях. Устраняют болезненные ощущения, уменьшают выраженность воспаления. Назначаются в таблетках, инъекциях, в виде местных форм.
- Местные анестетики. Обезболивающие средства местного действия отдельно либо в комбинации с другими препаратами (чаще – глюкокортикостероидами) вводят в зону поражения в ходе лечебной блокады.
- Антибиотики. Показаны при инфекционных процессах. Как правило, вводятся инъекционно. Подбираются с учетом чувствительности возбудителя.
- Нейротропные витамины. Хороший результат обеспечивают витамины группы В, которые усиливают действие других медикаментов, повышают количество эндогенных соединений с обезболивающим эффектом.
Физиотерапию назначают после устранения острых явлений. Применяют ультразвук, магнитотерапию, электростимуляцию, иглорефлексотерапию, другие методы. Пациентам рекомендуют массаж, ЛФК, по показаниям проводят мануальную терапию.
Хирургическое лечение
С учетом особенностей заболевания или повреждения позвоночника могут выполняться следующие оперативные вмешательства:
- Нестабильность: фиксация пластинами, транспедикулярная фиксация, межтеловой спондилодез;
- Компрессия: ламинэктомия, фасетэктомия, пункционная декомпрессия диска;
- Межпозвоночные грыжи: нуклеопластика, микродискэктомия, открытая и эндоскопическая дискэктомия;
- Опухоли, инфекции, остеопороз: корпорэктомия, кифопластика, вертебропластика, секвестрэктомия.
После операции применяют антибиотики, анальгетики, нейротропные витамины, другие средства. Осуществляют восстановительные мероприятия, включающие физиотерапевтические методики, массаж, лечебную физкультуру.
Источник
Эффективность лечения боли в спине прямо зависит от того, насколько точно был поставлен диагноз. Однако сам по себе болевой синдром не является каким-то характерным признаком – это общий симптом, по которому невозможно установить причину болезни. Существует множество различных патологий, которые способны вызывать боль в позвоночнике, и не все они связаны с заболеваниями опорно-двигательного аппарата.
Занимаясь самолечением, пациенты ошибочно полагают, что самое главное – справиться с болью, и упускают из виду, что у каждой боли есть причина, ее вызывающая. Прием обезболивающих препаратов – это симптоматическое лечение, не влияющее ни на исход заболевания, ни на причину болей.
Основные причины болей в позвоночнике
Рассмотрим основные болезни, вызывающие боли в спине. Для удобства диагностики врачи делят спину на верхнюю (шейный отдел позвоночника), среднюю (грудной отдел позвоночника) и нижнюю (пояснично-крестцовый отдел) части.
Боли в верхней части спины
Боли в шейном отделе позвоночника требуют самого пристального внимания. Причина в уникальных анатомических особенностях шейных позвонков: через них проходит позвоночная артерия, кровоснабжающая ⅓ головного мозга; первый и второй шейные позвонки образуют подвижное сложное сочеленение с черепом, отвечающее за повороты и наклоны головы; любая болезнь, возникшая на этом уровне, потенциально способна вызывать серьезные неврологические нарушения, так как повреждение или даже незначительное сдавление спинного мозга в шейном отделе позвоночника сразу приводит к нарушениям двигательной и/или чувствительной функции во всем остальном теле.
Остеохондроз шейного отдела позвоночника
В норме межпозвонковые диски, суставы, связки и сухожилия не имеют собственных кровеносных сосудов, их кровоснабжение зависит от того, насколько интенсивно кровоснабжаются рядом расположенные мышцы и кости. При нарушении этого процесса, например у офисного работника, ведущего сидячий и малоподвижной образ жизни, в них начинаются дегенеративно-дистрофические изменения. Нарушается питание хряща межпозвонковых дисков и суставов, происходит утолщение связок и сухожилий, из-за склеротических изменений сужается позвоночный канал и уменьшается расстояние между позвонками.
Среди неспециалистов это заболевание известно как остеохондроз позвоночника. Несмотря на то, что дегенеративно-дистрофические процессы характерны для всего позвоночника, именно остеохондроз является самой частой причиной болей в шейном отделе. Более того, как и в других отделах позвоночника, эта болезнь может осложняться межпозвонковой грыжей. Однако из-за особенностей анатомии шейного отдела даже небольшая грыжа может вызывать серьезные осложнения.
Травмы

Несмотря на то, что травма позвоночника чаще диагностируется в поясничном отделе позвоночника, почти 50% случаев повреждения спинного мозга происходит при травме шейного отдела. Это объясняется особенностями анатомии шеи: отсутствие развитого мышечного каркаса и массивных тел позвонков, большая подвижность способствуют травматизации даже без прямого физического воздействия (например, при резкой остановке или ударе сзади во время ДТП часто происходит так называемая хлыстовая травма шеи, обусловленная резким сгибанием с последующим резким разгибанием шейного отдела позвоночника). Боль – неизменный спутник любой травмы позвоночника.
Миозиты
Миозиты или воспалительные болезни мышц – целая группа заболевания, для которых характерны мышечные боли. Наиболее часто причиной банального воспаления мышц становится вынужденная поза при выполнении какой-либо работы, переохлаждение, сквозняки. Мышечные боли могут быть следствием остеохондроза шейного отдела позвоночника, межпозвонковой грыжи – мышцы берут на себя большую часть нагрузок, приходящейся на шею, что в итоге приводит к перенапряжению, спазму мышц с нарушением микроциркуляции и воспалению.
Невралгия
Невралгия – состояние, при котором сами нервные волокна становятся источником постоянной болевой импульсации. Боль носит приступообразный характер, может усиливаться и провоцироваться поворотами или наклонами головы, холодной погодой. Причину невралгии связывают с заболеваниями позвоночника – остеохондрозом, межпозвонковой грыжей, сколиозом и т.д. Непосредственной причиной боли является раздражение корешков спинного мозга при их ущемлении в межпозвонковом пространстве, мышечный спазм, нарушающий обмен веществ в нервах, проходящих через спазмированные мышцы. В отличие от неврита или воспаления нерва, при невралгии боли носят периодический характер, отсутствуют патологические изменения в самих нервных волокнах.
Болезни сердца
Болезни сердца, такие как стенокардия, ишемическая болезнь сердца, атеросклероз коронарных сосудов, часто сопровождаются иррадиацией боли в шею, нижнюю челюсть, плечо и предплечье слева. Боли могут сопровождаться онемением, покалыванием на коже, имитируя боли при остеохондрозе шейного отдела позвоночника с межпозвонковой грыжей. Нередко пациенты получают массаж, физиотерапию, ходят по другим врачам, хотя для диагностики причины достаточно сделать электрокардиограмму.
Характерным признаком таких болей можно считать способность антиангинальных препаратов, улучшающих кровоток по венечным артериям (изокет, нитроглицерин), снимать боли в течение нескольких минут.
Боли в средней части спины
Грудной отдел позвоночника состоит из 12 грудных позвонков, к каждому из которых прикрепляется пара ребер. Вместе они обеспечивают защиту для органов грудной клетки. Размер грудных позвонков постепенно увеличивается, начиная с 1 грудного позвонка и далее до начала поясничного отдела позвоночника – это объясняется постепенным увеличением нагрузки, приходящейся на них. Подвижность средней части спины значительно ниже подвижности шеи, ребра дают дополнительную защиту, из-за чего травматическое повреждение спинного мозга в грудном отделе позвоночника встречается реже.
Искривление позвоночника или сколиоз
Сколиоз или сколиотическая болезнь – патологическое искривление позвоночника в нескольких плоскостях. Причины сколиоза до сих пор точно неизвестны, болезнь начинается в детском возрасте. Предрасполагающими факторами считают отсутствие физических нагрузок, слабость мышц спины, неправильную осанку и организацию рабочего места детей школьного возраста. Из-за выраженного искривления, нарушения распределения нагрузок и биомеханики позвоночника, перенапряжения мышц, компенсирующих часть нагрузки, возникают хронические боли в спине.
Артриты (спондилоартриты)
Межпозвонковые суставы совместно с межпозвонковыми дисками объединяют позвоночник в одно целое. На каждом позвонке имеется 4 суставных поверхностей, образующих сочеленения с соседними позвонками. Как и любой другой сустав межпозвонковые суставы могут воспаляться. Это патологическое состояние называют спондилоартритом. Существует две основные причины, вызывающих воспаление межпозвонковых суставов. Это системные ревматические болезни (такие как ревматоидный артрит или болезнь Бехтерева) или реактивное воспаление, возникающее в ответ на повышение нагрузок при остеохондрозе, сколиозе и других патологиях позвоночника. Воспаленные суставы теряют свою функцию: возникает скованность движений, тугоподвижность позвоночника, длительная боль в спине.
Заболевания желудочно-кишечного тракта и боль в спине
Болезни органов брюшной полости часто становятся причиной отраженных болей в спине и позвоночнике. Также существует прямая связь между патологиями желудочно-кишечного тракта и заболеваниями опорно-двигательного аппарата. Такие болезни как хронический колит или гастроэнтерит являются фоном для спондилоартритов или остеохондроза позвоночника.
Чаще всего боли отраженные боли в спине возникают при язвенной болезни желудка и двенадцатиперстной кишки, при грыже пищеводного отверстия диафрагмы, остром или хроническом панкреатите. Данное явление возникает из-за особенностей симпатической и парасимпатической системы, нервные волокна которых имеются в каждом органе брюшной полости. Часть болевых импульсов, воспринимаемых ими, возвращается в корешки спинного мозга, имитируя боль в позвоночнике и спине.
Болезни почек и боль в спине
Почки – парный орган, находящийся в забрюшинном пространстве, который как и в случае с органами брюшной полости, интимно связан нервам с корешками спинного мозга. При наличии воспаления, камней или других патологий мочевыводящих путей часть болевых импульсов достигает спинного мозга, имитируя болезнь позвоночника. Симптомы боли в спине могут возникать при остром пиелонефрите, почечной колике, абсцессах почки. Характерным симптомом считается напряжение мышц спины в проекции почек, возникающее из-за воспаления почек или при абсцессе клетчатки, окружающей их.
Боли в пояснично-крестцовом отделе позвоночника
На пояснично-крестцовый отдел позвоночника приходятся самые большие нагрузки. На боли в пояснице жалуются до 60-70% взрослого населения развитых стран. Это излюбленная локализация межпозвонковых грыж. У одного пациента чаще всего диагностируются 2-3 грыжи в пояснично-крестцовом отделе позвоночника. Также боли в пояснице и крестце нередко возникают при гинекологических и урологических патологиях.
Межпозвонковая грыжа
Межпозвонковая грыжа – это результат длительно существующего остеохондроза позвоночника. Если в шейном отделе на межпозвонковые диски приходится относительно небольшие нагрузки, в пояснично-крестцовом отделе на каждый диск приходится колоссальное давление. Здоровый диск способен компенсировать любой вес, за счет полужидкого ядра, играющего роль гидравлического амортизатора. Однако из-за остеохондроза волокнистый и прочный хрящ (фиброзное кольцо), идущий по периферии межпозвонкового диска теряет эластичность и прочность, отдельные его участки могут растрескиваться. При резком повышении нагрузки, например при поднятии тяжестей, давление внутри больного диска возрастает, из-за чего его содержимое может фактически “выстреливать” через поврежденный хрящ, попадая в просвет позвоночного канала – так образуется межпозвонковая грыжа.
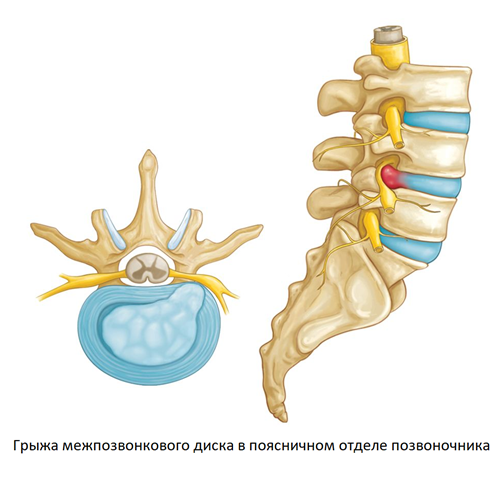
Выпавшие наружу диска фрагменты ядра сдавливают спинной мозг и спинномозговые корешки. В результате возникает отек нервных тканей и нарушение кровообращения, что сопровождается сильными болями и защитным спазмом мышц. Боль может быть невыносимой, вплоть до необходимости в применении наркотических анальгетиков. Характерным признаком является иррадиация болей в нижние конечности. Возможно нарушение чувствительности к боли, покалывание и онемение кожи голени и бедра.
Протрузия межпозвонкового диска
Основное отличие протрузии межпозвонкового диска от грыжи – сохранение целостности фиброзного кольца. Причиной болей становится сдавление спинного мозга и его корешков выпячиванием по периферии межпозвонкового диска. Однако если процесс продолжится, протрузия может легко превратиться в грыжу. Симптоматика и боли похожи на таковую при грыже межпозвонкового диска, так как выраженность болевого синдрома зависит не только от размера, но и от локализации протрузии или грыжи.
Спондилез позвоночника
Избыточные нагрузки и дегенеративно-дистрофические процессы в позвоночнике могут приводить к окостенению хрящевой ткани, которая пропитывается солями кальция и превращается в острые клювовидные костные выросты или разрастания, возникающие по периферии тел позвонков. При прогрессировании процесса эти выросты могут сливаться с таковыми же разрастаниями на теле соседних позвонков. Со временем все позвонки срастаются друг с другом, позвоночник теряет гибкость и эластичность. Боль возникает из-за раздражения спинного мозга и его корешков, реактивного воспаления и дистрофии окружающих позвоночник мягких тканей, связок и мышц.
Радикулит
Радикулитом называют интенсивные боли, возникающие из-за нарушения кровообращения и ишемии корешков спинного мозга, ущемленных грыжей или протрузией при остеохондрозе позвоночника. Возможны разнообразные нарушения чувствительности кожи в области ягодиц, промежности, бедра и голени. Запущенный радикулит приводит к атрофии и слабости мышц. Характерным симптомом являются стреляющие боли по ходу седалищного нерва, усиливающиеся при движениях, поднятии тяжестей и в холодную погоду. Данное состояние называют ишиасом или ишиалгией.
Инфекция позвоночника
Позвонки состоят из губчатой костной ткани, богатой костным мозгом. При попадании инфекции с током крови в теле позвонков может возникать воспалительный процесс – остеомиелит. Постепенный распад костной ткани сопровождается некрозом – данная картина характерна и для туберкулеза позвоночника. Боль может возникать как из-за раздражения нервных окончаний, так и из-за патологических компрессионных переломов позвоночника, ослабленного воспалением.
Гинекологические и урологические заболевания
Такие патологии как рак шейки матки, эндометриоз или аднексит (воспаление придатков матки) у женщин, простатит или рак предстательной железы у мужчин часто сопровождаются выраженными болями в пояснично-крестцовом отделе позвоночника. Природа боли объясняется раздражением нервов попавших в область воспаления, или прорастанием нервных стволов опухолью.
Болят мышцы спины вдоль позвоночника
Хорошо развитые мышцы спины – признак здорового позвоночника, так как мышечный корсет снимает часть нагрузок и дополнительно стабилизирует позвоночник. При хронических болезнях позвоночника на мышцы приходятся избыточные нагрузки, противостоять которым слабые и атрофированные мышцы не способны. В результате возникает мышечный спазм, а из-за нарушения обмена веществ в мышцах и боли. Данное состояние называют миофасциальным синдромом, который характерен для остеохондроза позвоночника, грыж и протрузий межпозвонковых дисков.
Послеоперационные боли
Операции на позвоночнике как правило сопровождаются обширной травмой – для стабилизации и восстановления целостности позвонков врачи могут прибегать к установке металлических конструкций, ввинчивать в позвонки винты и убирать нежизнеспособные ткани. Боль в таком случае обусловлена не только самой болезнью, но и перенесенной операцией. При правильной реабилитации и послеоперационном уходе боли постепенно пройдут. Однако если в послеоперационном периоде пренебречь указаниями врачей и игнорировать обязательные упражнения, боль может принять хронический характер.
Как диагностируют причины боли в позвоночнике
Для диагностики болей в спине и позвоночнике необходимо вовремя обратиться за медицинской помощью к квалифицированному врачу-невропатологу. На первом этапе проводится неврологический осмотр, опрос пациента, исследование рефлексов и симптомов. Опытный и грамотный врач хорошо знает, при каких заболеваниях боль в спине и позвоночнике имеет те или иные причины и характерные особенности.
Особенную настороженность должны вызывать боли в спине без очевидной причины. Это может быть при отраженных болях других органов и систем, при опухолях и болезнях спинного мозга.
Чтобы узнать, почему болит спина и позвоночник, врач-невропатолог может назначить магнитно-резонансную томографию. Это самый эффективный и безопасный метод диагностики почти всех возможных причин боли в спине. Процедура основана на способности магнитных полей и радиоволн давать четкие и подробные снимки позвоночника и спинного мозга без применения рентгеновских лучей и других вредных факторов.
Как облегчить приступ боли в области позвоночника
Для облегчения, но не лечения болей в спине допустим прием анальгетиков в течение нескольких дней, необходимых чтобы дождаться консультации специалиста. Чаще всего с этой целью применяют нестероидные противовоспалительные препараты или НПВС. Однако важно помнить, что данная группа лекарственных средств способна вызывать опасные побочные эффекты, вероятность которых увеличивается при длительном приеме. Вот почему важно не откладывать визит к врачу и обследование для дальнейшего лечения болезней позвоночника и причин боли в спине.
Лечение боли в позвоночнике
Как было сказано в самом начале, эффективность лечения болей в позвоночнике зависит от того, как точно был поставлен диагноз. Несмотря на очевидность, многие пациенты годами “лечат” боль, но не само заболевание, каждый раз откладывая визит к врачу, обращаясь к народным целителям, остеопатам, мануальным терапевтам. Более того, при некоторых заболеваниях позвоночника такие процедуры не только противопоказаны, но и опасны.
Существуют эффективные и научно доказанные методы лечения различных видов болезней, вызывающих боли в спине. Многие из них требуют упорства и настойчивости пациента в борьбе с болезнью. Важно помнить, что не существует таблеток или уколов, способных вылечить остеохондроз – это можете сделать только вы, упорными тренировками и физическими упражнениями, которые вам покажет врач-невропатолог.
К какому врачу обратиться при болях в позвоночнике
Боль в спине – один из самых распространенных неврологических симптомов, возникающий из-за вовлечения в патологический процесс нервов и спинного мозга. Поэтому первым специалистом, консультацию которого необходимо получить при болях в позвоночнике, будет врач-невропатолог. По результатам обследования и магнитно-резонансной томографии может потребоваться консультация другого врача. Если боль в спине вызвана болезнью сердца – пациента направляют к кардиологу, если проблема в органах ЖКТ – к гастроэнтерологу. Но чаще всего болевой синдром связан именно с патологией позвоночника.
Источник
