Боль в нижнем отделе позвоночника отдающая в ногу
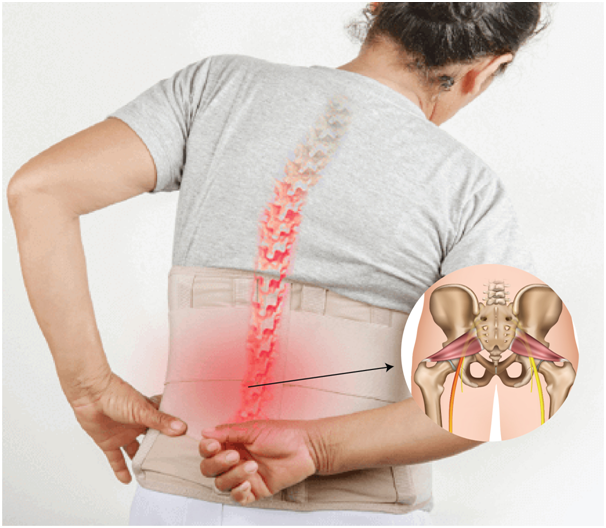
Боли в поясничном отделе, отдающие в ногу – это самая частая проблема в медицинской практике. Страдают люди во всех странах, независимо от уровня развития. ½ приходится именно на поясничный отдел. Возраст страдающих болями 30 – 65 лет.
Этиология
Прежде всего, это изменения в самом позвоночнике. Остеохондроз, спондилез, спондилоартроз. Мышцы откликаются на болевой удар, вследствие чего напрягаются. Таким образом создается корсет из мышц, но и одновременно это вызывает сам болевой импульс. Кроме того, боль может возникать и первично в мышцах, при здоровом позвоночнике.
Например, из-за неудобной позы, из-за стресса, чрезмерного напряжения. Такие боли не критичны и серьезной экстренной помощи не требуют.
Следующие по сложности причины:
- опухоли;
- переломы;
- инфекционные заболевания;
- неинфекционные заболевания;
- поражения костей;
- сколиоз;
- гинекология;
- заболевания малого таза.
Серьезные признаки патологии
- отсутствие боли в спине;
- очень высокий уровень;
- обострения ночью;
- продолжительность боли и она не зависит от положения тела;
- последствия травмы позвоночника;
- инфекция;
- онкология;
- слабость;
- нарушения в малом тазу;
- потеря веса;
- лихорадка;
- дефицит по неврологическому статусу.
Признаки защемления нервных корешков
- острая болезненная реакция, отдающая в пальцы, становится сильнее при изменении положения;
- жжет, немеет, колит в ногах;
- слабость мышц, утрата чувствительности, отсутствие рефлексов;
- в результате пробы Ласега идет острая болезненность и отдает по ходу корешка;
- напряжение в мышцах.
Мышечно-тонический синдром. Характер проявлений
- не острые, проникновенные боли;
- проба Ласега дает боль в спине или верхней части ноги;
- гипертонус мышц.
Также существуют и другие не менее серьезные причины. Например, климактерический период у женщин. Усиливается ломкость и хрупкость костей, вследствие чего могут возникать эти симптомы.
Методы диагностики
Если наблюдаются проявления спинальной патологии, необходимо обратиться незамедлительно к врачу для направления на дополнительное обследование. В диагностике нужно отдавать предпочтения не рентген – данным, а проявлениям клинического характера.
Одними из труднодиагностируемых являются миофасцинальные синдромы, которые сопровождаются отраженной болью.
Здесь нужна очень тонкая, детальная пальпация. Если боль продолжается дольше полугода, то это уже хроника. Тут обязательным показанием является дополнительное обследование, чтобы избежать ошибки. Обследование предполагает определение мышечного тонуса при поднятии ноги, также уровень затруднения при движениях, определение сохранности рефлексов. Дополнительно – анализы крови, мочи, узи, мрт и др.
Способствующие факторы
Малоподвижный образ жизни, долгое пребывание в неудобной позе, курение, а также резкие движения, неправильные повороты тоже существенно повышают риск.
Лечение пациента с болью в нижнем отделе позвоночника
Если удалось обнаружить, что нет особых серьезных патологий, то целесообразно поставить пациента в известность, что скоро он вернется в обычное мобильное состояние. Самолечение включает в себя: правильное обезболивание и активное движение. Чем быстрее он начнет двигаться, тем скорее пойдет на поправку и болезнь отступит. Естественно – это должны быть правильные нагрузки. Обезболивание происходит в основном нестероидными противовоспалительными препаратами.
Правильно подобранные НПВП облегчают пациенту возвращение к нормальной активности. Необходимо также грамотно сочетать НПВП с препаратами группы миорелаксантов. Это значительно ускоряет процесс регенерации, если участвуют мышцы. Однозначно показана физиотерапия и лечебная физкультура.
Если боли хронические или пациент страдает депрессией, назначают в дополнение антидепрессанты. Более того, занятия с психотерапевтом. То есть работа психотерапевта в купе с антидепрессантами побудит пациента к позитивным изменениям в жизни. Бросить курить, например, снизить вес, оборудовать удобное рабочее место, больше двигаться, заниматься регулярными упражнениями на свежем воздухе и т.д.
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Читайте так же

Сергей
2016-04-11 23:10:51
После тяжелых родов жены (гипоксия у малыша) невролог посоветовал обратиться к доктору Балабановой Жанне Николаевне (клиника в Митино). Уже после первых 2 сеансов у малыша были заметны улучшения, а в год невролог отметил, что у ребенка нет ни одного отклонения. Благодарны Жанне Николаевне за ее… Читать дальше

Семья Кондрашевых
2014-09-19 13:28:12
Михаил Анатольевич буквально «спас» мою маму! За что ему сердечнейшее спасибо и низкий поклон! Ее мучили сильнейшие боли! Доктор чуткий и порядочный человек! Читать дальше

Артем
2017-08-17 13:08:06
Хотелось бы выразить огромную благодарность Бабию Александру Сергеевичу. После профессионального обследования был установлен диагноз остеохондроз грудного отдела позвоночника. В результате проведенных 10 сеансов мануальной терапии и 5 сеансов УВТ удалось добиться значительных успехов в… Читать дальше

Катя
2013-11-16 06:14:48
Здравствуйте! Проходила лечение в клинике Бобыря из-за болей в шее и прострела в лопатке. До этого лечилась у невролога, колола Медикалм, Мильгамму, Мовалис, пила Цлебрекс, но ничего не помогало. В декабре попала на прием к Сорокину С.Д. (клиника находится на Алексеевской). При себе на момент… Читать дальше
Врачи клиники Бобыря стаж работы от 10 лет
Источник
При заболеваниях пояснично-крестцового отдела часто боль в спине отдает в ногу (ягодицы, бедро, голень, тыл стопы). Как правило, боли сильнее с одной стороны. Причина – в анатомических особенностях строения позвоночника. Смежные позвонки, соединяясь друг с другом межпозвонковыми дисками и суставами, образуют небольшой зазор на боковой поверхности позвоночника, который называется межпозвоночное отверстие. Через него проходят спинномозговые нервы, небольшая артерия и вена, кровоснабжающая корешки спинного мозга.
Основные причины боли в спине и ногах
Спинномозговые нервы образуют нервные стволы. Самым крупный из них – парный седалищный нерв, который уходит через ягодичную область в нижние конечности. При остеохондрозе, грыже или протрузии межпозвонкового диска, спондилезе и других болезнях возможно ущемление корешков спинного мозга, образующих седалищный нерв. В результате происходит отек, воспаление, нарушение кровообращения и недостаток кислорода в ущемленных спинномозговых нервах, из-за чего возникает резкая и сильная боль в спине и ногах по ходу седалищного нерва.

Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
Корешковые синдромы
Описанные явления в медицине называют корешковым синдромом (радикулопатия) – это комплекс неврологических симптомов, возникающий при ущемлении или раздражении спинномозговых нервов. Боль в спине и конечностях часто встречается при межпозвонковой грыже, протрузиях, при других заболеваниях позвоночника.
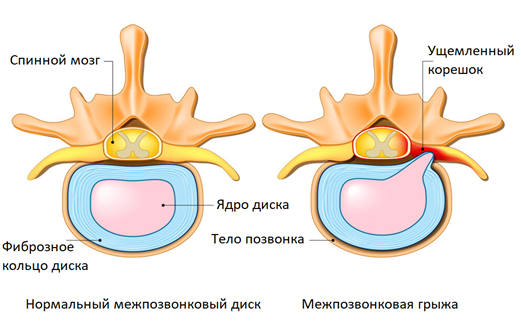
При корешковом синдроме боли сопровождаются различными неврологическими симптомами. Помимо боли возможны нарушения чувствительности – пациенты жалуются на онемение, покалывание, жжение на коже. Снижена болевая чувствительность. Кожа холодная даже в самый жаркий день. При запущенном корешковом синдроме может наблюдаться атрофия и слабость мышц нижних конечностей. Но самым ярким симптомом остается боль по ходу нервов, интенсивность которой варьирует от легкой ноющей до невыносимой.
Рассмотрим варианты корешковых синдромов и причины их возникновения по отдельности.
Ишиас (ишиалгия)

Ишиасом называют хронические боли в нижних конечностях, чаще всего возникающие при протрузии/грыже 5 поясничного/1-2 крестцового позвонка. Характер боли в острый период описывается пациентами как жгучая, стреляющая, сверлящая, тянущая. Боль распространяется по ходу седалищного нерва, через ягодицу, наружную поверхность бедра и голени, до тыла стопы. Усиление болей провоцируется поворотами, наклонами туловища, поднятием тяжести, вынужденной необходимостью длительно находится в положении стоя, холодной погодой. При ишиалгии боли в самом позвоночнике могут отсутствовать.
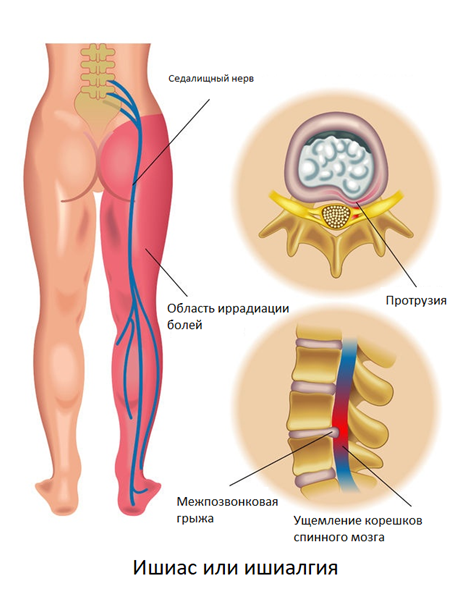
Интенсивность болей зависит от расположения межпозвонковой грыжи, в меньшей степени от ее размеров. Характерный признак – боли возникают с одной стороны, реже – с двух сторон.
Прострел болей в пояснице (люмбаго, люмбалгия)
Люмбаго – острая внезапно появившаяся боль в нижней части спины. Чаще всего причиной люмбалгии становится остеохондроз или протрузия/грыжа межпозвонкового диска. В отличие от ишиаса боли локализуются в одной точке, в проекции пораженного сегмента позвоночника. Провоцирующим фактором служит поднятие тяжести, физические нагрузки, сквозняк, продувающий поясницу, особенно после тяжелой работы.
Характерный симптом – вынужденное положение, попытки разогнуть поясницу приводят к усилению боли. Причина в резком спазме мышц спины, возникающем в ответ на сильную боль. Длительность приступа болей при люмбалгиях может варьировать от нескольких минут до дней и даже недель. Покой и жесткая постель могут облегчать боль у некоторых пациентов.
Люмбализация и сакрализация
Люмбализация и сакрализация – аномалии развития позвонков в пояснично-крестцовом отделе позвоночника. При люмбализации первый и/или второй позвонок крестцового отдела в процессе развития принимает форму, характерную для поясничных позвонков, с сохранением подвижности (в норме позвонки крестцового отдела позвоночника к 18 годам полностью срастаются, образуя крестцовую кость или крестец). При сакрализации 5 и/или 4 поясничные позвонки в процессе развития принимают особенности позвонков крестцового отдела позвоночника и срастаются с ним в одно целое.
И та, и другая аномалия приводят к нарушению биомеханики позвоночника, неправильному распределению нагрузок. Нередко сакрализация и люмбализация сопровождаются другими аномалиями (расщепление дужек позвонков, уплощение тел позвонков). Все это приводит к развитию остеохондроза позвоночника, провоцирует образование грыж и протрузий, которые в свою очередь становятся причиной люмбаго и ишиаса.

Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
Защемление седалищного нерва (люмбоишиалгия)
Ущемление спинномозговых нервов, образующих седалищный нерв, как было сказано выше, является следствием остеохондроза, грыж и протрузий межпозвонковых дисков. И чаще всего это состояние сопровождается как острой болью внизу спины (люмбаго), так и острыми, тянущими болями по ходу седалищного нерва в ногах (ишиалгия). Данное состояние называется люмбоишиалгия.
Локализация болей в спине и ногах
Локализация болей в пояснице и нижних конечностях зависит от того, как расположена протрузия или грыжа межпозвоночного диска. Различают боковые, центральные (горизонтальные грыжи) и внутренние (грыжа Шморля) грыжи межпозвонкового диска.
Боль отдает в правую ногу
Боли, отдающие в правую ногу, возникают при боковой или горизонтальной грыже межпозвонкового диска, возникшие справа. При этом происходит ущемление правого спинномозгового нерва, и боли, соответственно, будут иррадиировать в правую ногу.
Боль отдает в левую ногу
Боли, иррадиирующие в левую ногу, возникают при грыжах/протрузиях левой половины межпозвонкового диска.
Боли внизу спины и в пояснице
Изолированные боли в пояснице по типу люмбаго возникают при центральном расположении грыжи или протрузии, строго на 12 часов. В таком случае грыжевое выпячивание направлено в позвоночный канал, отсутствует ущемление спинномозговых нервов в межпозвонковом отверстии, как это происходит при боковых грыжах. Из-за чего отсутствуют боли, иррадиирующие в ноги. Источником боли становится растянутая грыжей задняя продольная связка позвоночника.
Виды сильной боли в спине, отдающие в ноги
Характер болей при грыжах/протрузиях пояснично-крестцового отдела сильно зависит от расположения грыжи, индивидуальных особенностей пациента (диаметр межпозвонковых отверстий, диаметр позвоночного канала, возраста и выраженности дегенеративно-дистрофических изменений). Размер грыжи также может влиять на выраженность болевого синдрома.
Тянущие, жгучие, стреляющие боли в спине и ногах характерны для острого периода болезни, сразу после начала приступа люмбоишиалгии. Они плохо снимаются анальгетиками, и могут длится 1-2 недели до улучшения.
Ноющие боли в спине и ногах часто носят хронический характер и могут длится годами, если пациент пренебрегает визитом к врачу-невропатологу или лечением. Периодически могут наступать периоды обострения, связанные с физическими нагрузками или поднятием тяжестей.

Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
Как диагностируют боли в спине и ногах
Первый этап диагностики причин болей в спине с иррадиацией в ноги – консультация опытного врача-невропатолога. Корешковый синдром может диагностироваться во время обычного неврологического осмотра. Характерным признаком является положительный симптом Ласега, который заключается в усилении боли в ноге при ее поднятии вверх в положении лежа на спине. Его также называют симптомом натяжения корешков спинного мозга.
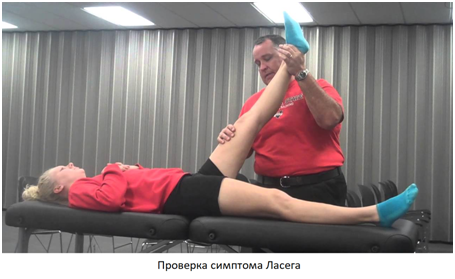
Неврологический осмотр выявляет и другие нарушения – снижение чувствительности кожи к боли, отсутствие или смазанность рефлексов, атрофические явления, слабость мышц нижних конечностей. Для подтверждения диагноза оптимальнее всего использовать магнитно-резонансную томографию пояснично-крестцового отдела позвоночника.
Как облегчить приступ боли в спине и ногах
Для облегчения болей в спине и ногах можно использовать короткий курс (2-3 дня) нестероидных противовоспалительных средств или НПВС. Препараты этого ряда обладают возможностью бороться с воспалением, и могут снимать боли различного происхождения. При ущемлении седалищного нерва они имеют среднюю эффективность. Категорически запрещается принимать НПВС более 5 дней из-за высокого риска осложнений в виде язвы желудка и желудочного кровотечения. Покой и жесткая постель могут облегчать боли у некоторых пациентов. Однако у других эти меры могут приводить к усилению болей. Следует постараться найти оптимальную позу, в которой боли становятся слабее. Также может быть эффективным ношение ортопедического корсета – он снимает боли за счет разгрузки больного позвоночника, выполняя роль мышечного каркаса.
Как лечить боль в спине, отдающую в ноги
В период острых болей рекомендуется покой, прием обезболивающие препаратов, а также препаратов, устраняющих спазм мышц спины. После стиханий острой боли назначают физиотерапию, массаж, лечебную гимнастику, которые входят в программу реабилитации всех пациентов с заболеваниями и травмами позвоночника.

Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
Боль в спине отдает в ногу, к какому врачу обратиться
Наличие болей в нижней части спины с болями, отдающими в ноги – признак неврологических нарушений, диагностикой и лечением которых занимается врач-невропатолог. Задача терапии в острый период – борьба с воспалением корешков спинного мозга, улучшение микроциркуляции, устранение мышечного спазма. Затем, после стиханий болей, врач-невропатолог назначает физиотерапевтическое лечение, лечебную гимнастику и ЛФК, для укрепления мышц спины и создания мышечного корсета.
Следует помнить, что боли в спине, отдающие в ноги, могут наблюдаться и при других заболеваниях позвоночника – это частый симптом при опухолях, рассеянном склерозе, при туберкулезе и метастазах в позвонки. Вот почему важно обращаться к действительно хорошим специалистам, с большим опытом и багажом знаний.
Источник

Дата публикации: 07.04.2018
Дата проверки статьи: 16.12.2019
Боль в пояснице с иррадиацией в ногу – симптом заболевания позвоночника. Синдром имеет пронизывающий характер, сопровождается онемением нижних конечностей. У ног уменьшается чувствительность, возможны приступы мигрени и головокружения. Симптом требует консультации врача.
Причины боли в пояснице с иррадиацией в ногу
Главная причина развития болезненных ощущений – радикулопатия. Характеризуется защемлением нервных окончаний спинного мозга, проводящих импульсы к мышечным тканям. Врачи выделяют несколько провоцирующих факторов боли в пояснице, отдающей в ногу:
- остеохондроз, подразумевает разрастание хрящей. Провоцирует ущемление нервных корешков. Сопровождается скованностью позвоночника, больному трудно разогнуть спину. Возможно онемение нижних конечностей. Боль в пояснице отдает в ногу, в область стопы и бедра;
- болевой синдром в пояснице, который отдает в левую нижнюю конечность, свидетельствует о грыже между позвонков;
- протрузия поясничного отдела, подразумевает утончение фиброзного кольца, создает давление корешки, провоцирует острые боли;
- смещение позвонка провоцирует корешковый синдром, сопровождается распространением боли в окружающие ткани, онемением кожных покровов на нижних конечностях, в зависимости от типа смещения боль распространяется на левую или правую ногу. Чаще диагностируется после физического повреждения в результате падения;
- сколиоз, подразумевает искривление позвоночника. Болезнь характеризуется длительным развитием. Мышечные ткани тянут позвонки в сторону. Боль в спине отдает в ногу;
- защемление седалищного нерва;
- дефекты позвонков;
- воспалительный процесс нервных окончаний;
- опухоли;
- болезни желудочно-кишечного тракта, например некротический очаг и непроходимость кишки;
- заболевания желчевыводящих путей, например конкременты в желчном пузыре;
- поражение мочеполовой системы, например цистит и простатит.
Врачи выделяют несколько факторов, увеличивающих риск возникновения синдрома:
- недостаточная концентрация витаминов в организме;
- системное поражение костей, например остеопороз;
- процесс вынашивания ребенка;
- интенсивные физические нагрузки;
- частые стрессовые ситуации;
- сидячий образ жизни;
- частое употребление алкоголя, курение;
- наркотическая зависимость;
- избыточная масса тела;
- заболевания простудного характера;
- длительное нахождение в неудобной позе;
- дистония вегето-сосудистого типа;
- врожденные заболевания позвоночника;
- хроническая форма менингита;
- нарушения кровообмена в поясничной области.
Типы боли в пояснице с иррадиацией в ногу
Симптом классифицируют в зависимости от того, в какую область отдают поясничные боли:
Боль в пояснице с иррадиацией в бедро
Развивается при грыже межпозвоночного диска. Синдром прогрессирует при новообразованиях в области спинного мозга, бурсите мышечных тканей ягодиц. Нарушение работы потовых желез свидетельствует о васкулите.
Тупая боль в пояснице с иррадиацией в заднюю поверхность ноги
Развивается при поражении грушевидной мышечной ткани, например воспаление седалищного нерва. Болезненные ощущения распространяются до стопы, возможна атрофия в области ягодиц.
Боль в пояснице с иррадиацией в боковую область ноги
Сопровождает межпозвоночную грыжу, поражающую верхние нервные окончания поясничного отдела. Жгучие болезненные ощущения свидетельствует о туннельном синдроме.
Боль в пояснице с иррадиацией в колено
Развивается при ортопедических болезнях бедренной суставной ткани, злокачественных опухолях половой системы. Переломы костей в области таза провоцируют дискомфорт и онемение кожных покровов, которые иррадиируют в медиальный участок сустава.
Диагностика
Курс лечения составляют после комплексного обследования пациента. Устанавливается причина возникновения болезненных ощущений. Пациента направляют на ультразвуковое исследование органов брюшной полости, исследование нейро ортопедического характера, рентгенографию, компьютерную томографию и МРТ поясничного отдела позвоночника. Проводят электромиографию.
Для постановки диагноза больному назначают общий анализ крови и мочи. При необходимости используют рентген нижней конечности, биопсию мышечной ткани и нервного окончания. Врачи проверяют артериальное давление в ногах. В сети клиник ЦМРТ используют следующие методы диагностики:
К какому врачу обратиться
Диагностикой и лечением болей в пояснице, иррадиирующих в ногу, занимается врач-невролог. Специалист назначит исследования, необходимые для дифференциального диагноза, и на основании их результатов назначит эффективное лечение. Иногда может потребоваться консультация нейрохирурга или травматолога.
Лечение боли в пояснице с иррадиацией в ногу
Лечение зависит от формы синдрома и причины его возникновения. Избавиться от боли и облегчить самочувствие помогают народные рецепты и лекарства. При ортопедическом или ревматическом характере болезни используют противовоспалительные препараты, хондропротекторы, физиотерапевтические процедуры, массаж, составляют комплекс лечебной физической культуры. При неортопедической причине возникновения синдрома назначают консультацию другого специалиста. Если консервативными методами вылечить заболевание не удается, назначают оперативное вмешательство. В сети клиник ЦМРТ используют следующие методы терапии:
При отсутствии своевременной помощи увеличивается риск возникновения следующих осложнений:
- грыжа;
- нарушение работы внутренних органов;
- паралич нижней конечности;
- нарушение функционирования костного мозга;
- спондилез;
- хромота;
- остеофитоз.
Профилактика болей в пояснице с иррадиацией в ногу
Чтобы избежать осложнений и предотвратить возникновение болевого синдрома рекомендуется придерживаться следующих рекомендаций:
- обеспечить организм достаточным уровнем кальция, включить в рацион питания больше молочной продукции:
- раз в 6 месяцев пропивать курс витаминов;
- чаще гулять на свежем воздухе;
- ежедневно заниматься спортом, укреплять мышечные ткани поясничной области;
- отказаться от алкогольных напитков, курения, приема наркотиков;
- избегать физического и эмоционального переутомления;
- раз в год проходить профилактический осмотр;
- при возникновении болезненных ощущений в пояснице, которые отдают в ногу, обратиться к врачу;
- спать не менее 8 часов в день.
Отзывы пациентов
Точность диагностики и качественное обслуживание – главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
