Боковая проекция шейного отдела позвоночника
Шейный отдел позвоночника в прямой задней проекции
Назначение:
Патология шейного отдела позвоночника (средней и нижней его части).
Укладка:
Пациент должен снять с головы и шеи все металлические и рентгенконтрастные предметы, убрать съемные зубные протезы.
Половые органы экранируются защитным фартуком.
Снимок выполняется как в горизонтальном, так и в вертикальном положении.
Срединная сагиттальная линия выравнивается по центральной линии стола (стойки), руки расположены вдоль тела.
Центральный луч направлен краниально под углом 10°-15° на нижний край щитовидного хряща и проецируется в центр кассеты.
Голова слегка запрокинута назад так, чтобы линия, идущая, от нижней челюсти к основанию черепа была параллельна наклоненному центральному лучу.
Фокусное расстояние 100 см.
Критерии оценки рентгенограммы:
Шейный отдел расположен симметрично, о чем свидетельствуют равноудаленные от боковых краев позвоночного столба остистые отростки.
Четко визуализируются 3-7 шейные позвонки, верхние и нижние замыкательные пластинки их тел.
Шейный отдел позвончника в боковой проекции
Назначение:
Патология шейного отдела позвоночника и прилегающих мягких тканей.
Укладка:
Пациент должен снять с головы и шеи все металлические и рентгенконтрастные предметы, убрать съемные зубные протезы.
Половые органы экранируются защитным фартуком.
Пациент становится боком к вертикальной стойке, прижимаясь к ней плечом (для удобства и исключения возможного сдвига и ротации пациента можно усадить на стул).
Срединная сагиттальная линия параллельна стойки.
Перед экспозицией попросите пациента расслабиться и опустить плечи книзу и вперед, а подбородок слегка приподнять.
Кассета располагается вертикально, так чтобы верхний её край был на 2,5 см выше наружного слухового отверстия.
Центральный луч направлен в центр кассеты.
Фокусное расстояние 150 см.
Критерии оценки рентгенограмм:
Хорошо видны тела позвонков, межпозвоночные щели, суставные опоры, остистые отростки, дугоотростчатые суставы.
Шейный отдел позвоночника в передней косой проекции
Назначение:
Патология шейного отдела позвоночника, оценка фораминальных пространств и прилегающих мягких тканей.
В сравнительных целях выполняют правую и левую косые проекции.
Укладка:
Пациент должен снять с головы и шеи все металлические и рентгенконтрастные предметы, убрать съемные зубные протезы.
Половые органы экранируются защитным фартуком.
Снимки выполняются в вертикальном положении (сидя или стоя).
Голова и тело пациента повернуто на 45°
Подбородок слегка выдвинут вперед во избежание наложения нижней челюсти на позвонки.
Если подбородок будет поднят слишком высоко, это приведет к наложению основания черепа на С1.
Центральный луч направлен каудально к С4 (уровень верхнего края щитовидного хряща) под углом 15-20° на центр кассеты.
Фокусное расстояние 150 см.
Во время экспозиции не дышать и не глотать.
Критерии оценки рентгенограмм:
Хорошо визуализируются открытые межпозвоночные отверстия, открытые пространства межпозвоночных дисков и ножки шейных позвонков в полный профиль.
Шейный отдел задняя проекция с открытым ртом
Назначение:
Патология С1-С2.
Укладка:
Пациент должен снять с головы и шеи все металлические и рентгенконтрастные предметы, убрать съемные зубные протезы. Половые органы экранируются защитным фартуком.
Снимок выполняется как в горизонтальном положении, так и в вертикальном.
Срединная сагиттальная линия выравнивается по центральному лучу и центральной линии стола (стойки).
Голова расположена так, чтобы при открытом рте линия, идущая от нижнего края верхних резцов к основанию черепа, была перпендикулярна столу (стойке).
Если не удается так расположить пациента, то необходимо подобрать соответствующий угол наклона.
Центральный луч перпендикулярен столу (стойки) и направлен в открытый рот на центр кассеты.
Во время экспозиции рот пациента должен быть широко открыт.
Фокусное расстояние 100 см.
Критерии оценки рентгенограмм:
Через открытый рот должен быть отчетливо виден зубовидный отросток (зуб) и тело С2 , латеральные массы С1 и дугоотростчатые суставы между С1 и С2.
Шейный отдел позвоночника с функциональными пробами.
Сильное сгибание (гиперфлексия) и сильное разгибание (гиперэкстензия).
Примечание:
Данная укладка противопоказана пациентам с травмой шейного отдела, пока не будет исключен перелом шейного отдела позвоночника.
Назначение:
Для определения патологической подвижности шейных позвонков или функционального блока.
Укладка:
Пациент должен снять с головы и шеи все металлические и рентгенконтрастные предметы, убрать съемные зубные протезы.
Половые органы экранируются защитным фартуком.
Пациент становится боком к вертикальной стойке, прижимаясь к ней плечом (для удобства и исключения возможного сдвига и ротации пациента можно усадить на стул).
Срединная сагиттальная линия параллельна стойки.
Сгибание:
Подбородок опущен так, чтобы он касался грудной клетки или насколько может сам пациент.
Не позволяйте пациенту наклоняться вперед!
Разгибание:
Подбородок поднят, голова запрокинута назад.
Не позволяйте пациенту отклоняться назад!
Кассета устанавливается в вертикальном положении, так чтобы верхний ее края был выше на 3-4 см наружного слухового отверстия.
Центральный луч направлен на область С4 (уровень верхнего края щитовидного хряща) в центр кассеты.
Перед каждой экспозицией попросите пациента расслабиться и опустить плечи книзу и вперед.
Фокусное расстояние 150 см.
Критерии оценки рентгенограмм:
На снимках хорошо видны все 7 шейных позвонков и амплитуда их движения, у некоторых пациентов 7-й позвонок может быть отражен на снимке не полностью.
На отсутствие поворота головы указывает наложение ветвей нижней челюсти друг на друга.
Рентгенанатомия шейного отдела позвоночника
Рентгенанатомя С1-С2
1. Верхушка зуба
2. Атлантозатылочный сустав
3. Зуб
4. Поперечный отросток
5. Латеральный атлантоосевой сустав
6. Верхний суставной отросток С2
7. Передняя дуга атланта
8. Латеральная масса
9. Нижняя суставная поверхность С1
Copyright@IMAOS
Рентгенанатомия суставов шейного отдела позвоночника в боковой проекции
1. Средний атлантоосевой сустав
2. Латеральный атлантоосевой сустав
3. Атлантозатылочный сустав
4. Дугоотростчатый сустав
Copyright@IMAOS
Рентгенанатомия шейного отдела позвоночника в косой проекции
1. Атлантозатылочный сустав
2. Верхняя субхондральная пластика тела позвонка
3. Тело позвонка
4. Нижняя позвоночная вырезка
5. Межпозвонковое отверстие
6. Верхняя позвоночная вырезка
7. Поперечный отросток
8. Ножка дуги позвонка
9. Дугоотростчатый сустав
10. Нижний суставной отросток
11. Верхний суставной отросток
12. Крючковидный отросток
13. Остистый отросток
14. Остистый отросток С7
15. Реберно-позвоночный сустав
Copyright@IMAOS
Рентген семиотика патологий шейного отдела позвоночника
Источник
ГЛАВА 2. ПОЗВОНОЧНИК
Рис. 7. Укладка для рентгенографии верхних шейных позвонков в прямой проекции через открытый рот
Рис. 8. Рентгенограмма верхних шейных позвонков в прямой проекции
1. Ножка дуги шейного позвонка
2. Дуга осевого позвонка
3. Остистый отросток шейного позвонка
4. Боковые массы атланта
5. Зуб осевого позвонка
6. Верхняя суставная поверхность второго шейного позвонка
7. Передняя дуга атланта
8. Задняя дуга атланта
Рис. 8. Рентгенограмма верхних шейных позвонков в прямой проекции
Рис. 9. Укладка для рентгенографии шейного отдела позвоночника в прямой проекции
Рис. 10. Рентгенограмма шейного отдела позвоночника в прямой проекции
1. Межпозвонковое пространство
2. Полулунные отростки
3. Ножка дуги позвонка
4. «Боковые массы» тел позвонков
5. Дуга позвонка
6. Остистые отростки
7. Подъязычная кость
8. Щитовидный хрящ
Рис. 10. Рентгенограмма шейного отдела позвоночника в прямой проекции
Рис. 11. Укладка для рентгенографии шейного отдела позвоночника в боковой проекции
Рис. 12. Рентгенограмма шейного отдела позвоночника в боковой проекции
1. Атлант
2. Остистый отросток
3. Дуга позвонка
4. Ножка дуги щейного позвонка
5. Межпозвонковое пространство
6. Верхний суставной отросток
7. Нижний суставной отросток
8. Проекция позвоночного канала
9. Тело позвонка
10. Превертебральные мягкие ткани
11. Ребурно-поперечные отростки шейного позвонка
Рис. 12. Рентгенограмма шейного отдела позвоночника в боковой проекции
Рис. 13. Укладка для рентгенографии грудного отдела позвоночника в прямой проекции
Рис. 14. Рентгенограмма грудного отдела позвоночника в прямой проекции
1. Остистый отросток
2. Поперечный отросток
3. Ножка дуги
4. Межпозвонковое пространство
5. Тело позвонка
6. Проекция позвоночного канала
7. Верхняя и нижняя реберная ямка тел позвонков
8. Поперечные реберные ямки поперечных отростков
Рис. 14. Рентгенограмма грудного отдела позвоночника в прямой проекции
Рис. 15. Укладка для рентгенографии грудного отдела позвоночника в боковой проекции
Рис. 16. Рентгенограмма грудного отдела позвоночника в боковой проекции
1. Тело позвонка
2. Межпозвонковое пространство
3. Дуга позвонка
4. Верхний суставной отросток
5. Нижний суставной отросток
6. Верхняя позвоночная вырезка
7. Нижняя позвоночная вырезка
8. Межпозвонковое отверстие
Рис. 16. Рентгенограмма грудного отдела позвоночника в боковой проекции
Рис. 17. Укладка для рентгенографии поясничного отдела позвоночника в прямой проекции
Рис. 18. Рентгенограмма поясничного отдела позвоночника в прямой проекции
1. Тело позвонка
2. Остистый отросток
3. Поперечный отросток
4. Ножка дуги позвонка
5. Верхний суставной отросток
6. Нижний суставной отросток
7. Межпозвонковое пространство
8. Проекция позвоночного канала
Рис. 18. Рентгенограмма поясничного отдела позвоночника в прямой проекции
Рис. 19. Укладка для рентгенографии поясничного отдела позвоночника в боковой проекции
Рис. 20. Рентгенограмма поясничного отдела позвоночника в боковой проекции
1. Тело позвонка
2. Остистый отросток
3. Ножка дуги позвонка
4. Верхний суставной отросток
5. Нижний суставной отросток
6. Верхняя позвонковая вырезка
7. Нижняя позвонковая вырезка
8. Межпозвонковое отверстие
9. Межпозвонковое пространство
Рис. 20. Рентгенограмма поясничного отдела позвоночника в боковой проекции
Рис. 21. Укладка для рентгенографии крестцового отдела позвоночника в прямой проекции
Рис. 22 Рентгенограмма поясничного отдела позвоночника в боковой проекции
1. Срединный крестцовый гребень
2. Крестцовые отверстия
3. Крыло крестца
4. Крестцово-подвздошное соединение
5. Лобковый симфиз
Рис. 22 Рентгенограмма поясничного отдела позвоночника в боковой проекции
Рис. 23. Укладка для рентгенографии крестцового отделов позвоночника в боковой проекции
Рис. 24. Рентгенограмма крестцового и копчикового отделов позвоночника в боковой проекции
1. Крестцовый канал
2. Крестец
3. Средний крестцовый гребень
4. Копчик
5. Рентгеновская суставная щель тазобедренного сустава
6. Головка бедренной кости
Рис. 24. Рентгенограмма крестцового и копчикового отделов позвоночника в боковой проекции
Источник
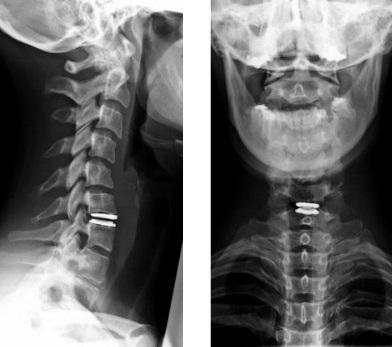
Рентген шейного отдела позвоночника: правила выполнения
 Рентген шейного отдела позвоночника имеет целый ряд особенностей. Выполняться процедура может в нескольких проекциях, а именно:
Рентген шейного отдела позвоночника имеет целый ряд особенностей. Выполняться процедура может в нескольких проекциях, а именно:
- прямая задняя;
- прямая задняя через открытый рот – нужна для осмотра 1-3 шейных позвонков;
- боковая;
- косая задняя.
Полную протяженность шейного отдела позвоночника можно увидеть только в положении сбоку. Если же снимок делается в прямой проекции, тень от нижней челюсти будет закрывать первый и второй позвонки. Чтобы получить качественное изображение, потребуется сделать прицельный снимок через открытый рот пациента.
Как правило, назначается процедура рентгена шейного отдела позвоночника в двух проекциях – боковой и прямой. Дополнительно может назначаться косая, если нужно детально рассмотреть межпозвонковые отверстия.
Что такое рентген шейного отдела позвоночника?
Рентгенография представляет собой достаточно доступный вариант диагностирования проблем, связанных с аномалиями развития костей, а также дегенеративными переменами в них. Такой метод исследования является незаменимым при травматических повреждениях костной ткани, поскольку позволяет выявить проблему в кратчайшие сроки. Появление КТ и МРТ сделало процедуру рентгена шейного отдела позвоночника не самой информативной.
Тем не менее, если возникает необходимость обследовать иные структуры, к примеру связки, мышцы, межпозвоночные диски и пр., придется прибегать к другим методам диагностики. Это связано с тем, что рентген будет информативным только относительно костной ткани в силу особенностей проведения.
Когда назначается обследование?
Перед процедурой важно узнать, что показывает рентген шейного отдела позвоночника. Этот метод исследования позволит определить наличие опухолевых процессов, выявить травмы позвоночника, аномалии развития и многое другое. Таким образом, показаниями являются:
- подозрение на травматическое повреждение шеи;
- наличие деформаций, искривления, ограничение подвижности шеи;
- болевой синдром в шее;
- признаки, указывающие на то, что шейный отдел позвоночника был поражен вследствие перенесенных инфекционных болезней, к примеру туберкулеза и пр.;
- головокружения, головные боли, которые усиливаются при наклонах головы или поворотах;
- боли в руках, причина которых выявлена не была (проблема может быть в развитии остеохондроза шеи).
Рентгенографию шейного отдела позвоночника назначают для получения четких изображений, которые позволят выявить причину жалоб пациента, а в дальнейшем – назначить лечение.
Что может показать диагностика?
 После получения снимка врач сможет оценить состояние шейных позвонков и дисков между ними. По итогам диагностики можно будет составить заключение о наличии:
После получения снимка врач сможет оценить состояние шейных позвонков и дисков между ними. По итогам диагностики можно будет составить заключение о наличии:
- травматических повреждений (трещины тела позвонка или нескольких, трещины отростков, смещение позвонков и отломков, компрессионный перелом);
- острой кривошеи – врожденная или приобретенная патология, рентген позволяет выявить ее разновидность и степень тяжести;
- патологии развития – будут видны недоразвитие дужек и отростков, смена формы позвонков, присутствие дополнительных позвонков и шейных ребер;
- опухолей, но видны только костные новообразования, а деструктивные очаги могут свидетельствовать о метастазах;
- спондилолистеза – смещение позвонка относительно соседствующих;
- остеохондроза – уменьшение щели между позвонками, появление костных разрастаний.
Подготовка и прохождение процедуры
Если вам назначили рентгенографию шейно-грудного отдела позвоночника, вам не понадобится к ней дополнительно готовиться. Все, что нужно сделать, – записаться на рентген на определенное время, после чего посетить кабинет врача.
Как проводится процедура?
Стоит узнать, как делают рентген шейного или грудного отдела позвоночника, перед тем, как пройти такое обследование. Чтобы приступить к исследованию, нужно убрать все металлические аксессуары и украшения, а также одежду, на которой есть элементы из металла. Это позволит получить четкое изображение.
То, как будет проводиться процедура, зависит от проекции, в которой выполняется снимок. Могут быть такие проекции:
- прямая – пациент лежит или стоит прямо, руки вдоль туловища, рентгеновский луч направляется под углом в 15-20 градусов на щитовидный хрящ и проходит через шею;
- боковая – пациенту нужно встать боком и слегка приподнять подбородок, также процедура может выполняться лежа;
- рентген шейного отдела позвоночника могут делать через рот – это разновидность прямой проекции, позволяющая увидеть верхние шейные позвонки;
- косая – назначается редко, предназначена для изучения межпозвоночных отверстий.
Рентген шейного отдела позвоночника в двух проекциях
Чаще всего процедура выполняется в обычной прямой и боковой проекциях. Как правило, такого исследования достаточно, чтобы оценить состояние позвонков и определить причину жалоб пациента. По получении снимков могут быть назначены дополнительные исследования, которые позволят оценить состояние мягких тканей шеи, либо же будет прописано лечение, если информации окажется достаточно.
Рентген шейного отдела позвоночника с функциональными пробами
 Рентген шейного отдела позвоночника с функциональными пробами предполагает выполнение снимков, в то время как пациент занимает определенные положения. Доктор может попросить наклонить голову влево или вправо, вперед или назад. В процессе такого исследования получится определить подвижность позвонков в шейной области и оценить их состояние. Часто такую процедуру назначают при подозрениях на остеохондроз.
Рентген шейного отдела позвоночника с функциональными пробами предполагает выполнение снимков, в то время как пациент занимает определенные положения. Доктор может попросить наклонить голову влево или вправо, вперед или назад. В процессе такого исследования получится определить подвижность позвонков в шейной области и оценить их состояние. Часто такую процедуру назначают при подозрениях на остеохондроз.
Расшифровка результатов
Расшифровка процедуры рентгена шейного отдела позвоночника должна выполняться рентгенологом. Как правило, после того, как процедура окончена, пациента просят подождать вне кабинета, а врач занимается составлением заключения. С заключением, которое вы получите, можно идти к своему врачу.
Противопоказания для проведения
Проведение рентгена шейного отдела позвоночника с функциональными пробами или без них невозможно, если речь о беременной женщине. Излучение негативно влияет на плод, даже небольшая его доза может привести к пагубным последствиям. Также процедуру не проводят детям до 15 лет.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Учитывая своеобразие строения шейного отдела позвоночника (ШОП), важность обеспечиваемых им физиологических функций и разнообразие патологических процессов, мы сочли необходимым более подробно остановиться на анатомо-функциональных особенностях и некоторых вариантах патологии шейного отдела позвоночника. К сожалению, современная отечественная литература по данному вопросу практически полностью отсутствует. Это, на наш взгляд, явилось причиной того, что в последнее время резко увеличилось число пациентов, которым диагноз вертебробазилярной недостаточности устанавливается либо без достаточных на то оснований, либо без необходимой детализации. Это приводит к назначению однотипных лечебных манипуляций и лекарственных препаратов при различных по анатомической причине и патогенетическим механизмам патологических процессах, что вряд ли является обоснованным.
С учетом особенностей анатомии, в шейном отделе позвоночника выделяют краниовертебральную зону, включающую основание черепа и два верхних шейных позвонка (в литературе обозначается как Oc-C1-C2), и собственно шейный отдел позвоночника С3-C7. Строение шейного отдела традиционно проводят на основании данных лучевых методов – рентгенографии, КТ и МРТ. Отметим также, что оценка параметров центрального отдела основания черепа и краниовертебральной зоны, на наш взгляд, должна проводиться прежде всего нейрохирургами и невропатологами, так как основные жалобы, возникающие при патологии этой зоны, носят мозговой характер.
[1], [2]
Рентгеноанатомия краниовертебральной зоны и шейного отдела позвоночника
Высокая сложность анатомического строения краниовертебральной зоны объясняет необходимость обозначить основные рентгенологические ориентиры, используемые при ее оценке.
На рентгенограммах краниовертебральной зоны в боковой проекции оценивают соотношения структур основания черепа между собой, а также соотношения основания черепа с верхнешейными позвонками. Следует помнить принципиальное условие правильной оценки анатомических соотношений в этой зоне: на рентгенограммах должны быть сохранены изображения всех необходимых структур – твердого неба и дырчатой пластинки спереди, затылочной кости – сзади.
При оценке центрального отдела основания черепа анализируют следующие показатели:
- сфеноидальныйугол (рис. 58, а) образуется пересечением линий, проведенных касательно к дырчатой пластинке (planum sphenoidale) и блюменбахову скату основания мозга. В норме величина сфеноидального угла лежит в пределах от 90° до 130°;
- угол наклона большого затылочного отверстия (БЗО) (рис. 58, б) образуется пересечением линии входа в БЗО (линия McRue) и линией, соединяющей задний край твердого неба с задним краем БЗО (линия Chamberlen’a). В норме угол наклона БЗО составляет от 0° до 18°.
На рентгенограмме черепа в переднезадней проекции, проведенной через открытый рот («per os»), оценивают соотношение граней пирамид височных костей, линии, касательные к ним, в норме находятся на одной прямой или пересекаются под углом, открытым вверх и составляющим не менее 160°.
Взаимоотношения черепа (в целом) с позвоночным каналом оценивают по следующим показателям:
- краниовертебральный угол образуется пересечением линий, касательных к скату основания мозга и задней поверхности зуба С2 позвонка. Угол характеризует величину физиологического краниовертебрального кифоза, в норме составляющего 130°-165°.
- сфеновертебралъный угол образован пересечением линий, касательных к дырчатой пластинке (основанию передней мозговой ямки) и задней поверхности зуба Си позвонка. В норме его величина лежит в пределах от 80° до 105°.
- показатель Чемберлена определяется расстоянием между верхушкой зуба Си позвонка и линией, соединяющей задний край твердого неба с задним краем БЗО (т.н. линия Чемберлена). В норме линия Чемберлена пересекает верхушку аксиса либо располагается в пределах 3 мм выше или ниже его;
- показатель Мак Грегора определяется расстоянием между верхушкой зуба С2 позвонка и т.н. базальной линией, соединяющей задний край твердого неба с затылочным бугорком (т.н. линия Мае Грегора). В норме линии Чемберлена и Мае Грегора совпадают между собой, либо линия Мае Грегора располагается на 2-4 мм ниже. Оценка соотношений большого затылочного отверстия и краниального отдела позвоночного канала позволяет оценить стабильность краниовертебральной зоны. По боковой рентгенограмме проводится определение следующих показателей (рис. 58,59): угол входа в большое затылочное отверстие, образуется пересечением линии, касательной к задней поверхности зуба Си позвонка, и линии, соединяющей задненижний край тела Си с задним краем большого затылочного отверстия. В норме этот угол составляет от 25° до 55°.
Краниовертебральные расстояния:
- переднее краниовертебральное (син. супрадентальное) расстояние измеряют между передним краем БЗО (базион) и верхушкой зуба С,, позвонка. В норме супрадентальное расстояние составляет у детей 4-6 мм и достигает у взрослых 12 мм;
- заднее краниовертебральное расстояние измеряют между верхней поверхностью задней полудуги атланта Q и затылочной костью. В среднем положении головы этот показатель составляет в норме 4-7 мм, но при ее наклоне вперед и назад может колебаться от 0 до 13 мм;
- соотношение базиона и верхушки зуба С2 позвонка: перпендикуляр, проведенный от базиона к линии входа в позвоночный канал, в норме пересекает зуб С2 позвонка;
- отношение величины входа в позвоночный канал к полному размеру большого затылочного отверстия (отношение СВ/ АВ), в норме должно составлять не менее 1/2, чаще 3/4. Расстояние С В оценивают как наименьшее расстояние, «доступное» для краниального отдела спинного мозга – SAC ( см. аббревиатуры).
Основные спондилометрические параметры, характеризующие анатомию собственно шейного отдела позвоночника, оценивают по боковым рентгенограммам, проведенным при среднем физиологическом положении головы. Исследование ШОП в функциональных положениях сагиттальных и боковых наклонов проводят для выявления его скрытой патологии, чаще всего – нестабильности или гипермобильности отдельных позвоночно-двигательных сегментов.
Ретродентальное расстояние измеряют между задней поверхностью зуба С2 и передней поверхностью задней полудуги атланта С1. В норме ретродентальное расстояние должно быть равно или превышать 2/3 расстояния между внутренними контурами передней и задней полудуг C4 меньшение этого показателя отмечается при атлан-тоаксиальной нестабильности, связанной с нестабильностью переднего сустава Крювелье.
Линия, соединяющая заднюю стенку позвоночного канала между C1 и С3 позвонками по имени описавшего ее автора носит название линии Swischuk’a. В норме основание остистого отростка С2 должно располагаться не более, чем на 1 мм кзади от указанной линии (т.н. тест Swischuk’a). Нарушение указанных соотношений характерно для атлантоаксиальной нестабильности, связанной с нестабильностью переднего сустава Крювелье или с корпоро-дентальной нестабильностью С2.
Отношение сагиттальной величины позвоночного канала, измеренной на уровне тела C4 позвонка, к переднезаднему размеру этого тела в зарубежной литературе описывается как индекс Pavlov’а, а в отечественной – как индекс Чайковского. Согласно зарубежным данным, в норме этот показатель должен превышать величину 0,8, а его уменьшение свидетельствует о наличии врожденного стеноза шейного отдела позвоночного канала. В отечественной литературе нормальной считается величина индекса, превышающая 1.0, при значениях от 0.8 до 1.0 состояние рассматривается как компенсированный, а при величине менее 0.8 – как декомпенсированный стеноз позвоночного канала.
Среди других показателей нормального, физиологического состояния шейного отдела позвоночника, следует выделить следующие:
- ядра окостенения апофизов тел шейных позвонков появляются в 10-12 лет;
- естественная клиновидность тел шейных позвонков сохраняется до 10 лет;
- максимальное ретрофарингеальное расстояние на уровне тел C2 C4 позвонков не должно превышать 7 мм, на уровне C5-C7 позвонков – 20 мм;
- на уровне С2-С3 сегмента у детей возможна физиологическая подвижность позвонков в пределах от 0 до 3 мм, что оценивается как псевдонестабильность указанного сегмента;
- слияние тела и зуба С2 происходит по рентгенологическим данным в возрасте от 3 до 6 лет. Однако на магнитно-резонансных томограммах тень корпоро-дентального синхондроза сохраняется в значительно более поздние сроки, в том числе она может выявляться и у взрослых;
- величина щели сустава Крювелье не превышает 3-4 мм;
- супрадентальное расстояние составляет у детей 4-6 мм и достигает 12 мм у взрослых;
- отношение расстояния между базионом и задней полудугой атланта к расстоянию между передней дугой атланта и опистионом описано в литературе как индекс Power, показатель характеризует стабильность краниовертебральной зоны и в норме равен или меньше 1.0.
Источник
